动眼神经麻痹的定位诊断:这些病因需考虑
- 格式:docx
- 大小:17.92 KB
- 文档页数:4



老年人动眼神经麻痹50例病因分析摘要目的:探讨50例老年人动眼神经麻痹的病因。
方法:对50例动眼神经麻痹老年患者进行多方检测,分析总结确定其病因。
结果:在50例老年动眼神经麻痹患者中,糖尿病18例,高血压动脉硬化、脑干梗死15例,颅内动脉瘤9例,颅内肿瘤6例,Tolosa-Hunt综合征1例,原因不明1例。
结论:糖尿病、高血压动脉硬化、脑干梗死为老年人动眼神经麻痹主要病因。
应针对老年人常见病因做相关的检查,尽早明确诊断。
关键词老年人动眼神经麻痹病因动眼神经麻痹是临床常见病,临床症状多样化,病因也十分复杂,诊断有一定困难。
笔者根据本院就诊人群以老年人多见的年龄特点,查阅了2003~2010年收治的50例老年人动眼神经麻痹患者的临床资料,并参照了相关文献将病因分析如下。
资料与方法一般资料:2003~2010年收治因动眼神经麻痹住院患者50例,其中男29例,女21例,年龄60~87岁,平均71.3岁。
其中23例患者有2型糖尿病,38例患者有原发性高血压,13例患者同时有2型糖尿病和原发性高血压。
临床表现:完全性动眼神经麻痹10例,不完全麻痹40例。
在伴随症状中,发病前出现上呼吸道感染症状有5例,21例伴头痛,33例伴同侧其他眼球运动神经(外展神经、滑车神经)麻痹,5例伴同侧三叉神经麻痹,10例伴肢体无力,1例伴脑膜刺激征,9例不伴神经系统其他表现。
辅助检查:50例患者均做头颅CT、头颅CTA、糖耐量实验检查,其中头颅CT发现责任病灶者13例,头颅CTA发现责任病灶者8例,CTA未发现而进一步查DSA发现责任病灶者1例,鼻咽部CT发现责任病灶者4例;9例患者做了腰穿脑脊液检查,2例脑脊液有异常。
结果老年人动眼神经麻痹病因分析:糖尿病18例(36%),高血压动脉硬化、脑干梗死15例(30%),颅内动脉瘤9例(18%),颅内肿瘤(转移瘤或原发性肿瘤)6例(12%),Tolosa-Hunt综合征1例(2%),原因不明1例(2%)。

动眼神经麻痹成人第三颅神经麻痹Thirdcranial nerve (oculomotor nerve) palsy in adults解剖第三颅神经支配睑提肌和四块眼外肌(内直肌、上直肌、下肢肌和下斜肌),这些肌肉能内收、下降(depress)和上提眼球。
此外第三颅神经还通过副交感纤维(供应睫状体的平滑肌纤维和虹膜的括约肌)来收缩瞳孔。
第三颅神经起源自中脑的一个核团(包括几个亚核),支配眼外肌、眼睑和瞳孔。
每个亚核,除了上直肌亚核外,均供应同侧的肌肉。
●上直肌亚核支配对侧的上直肌●提肌亚核是单个的中央尾侧核,支配双侧上睑提肌●副交感瞳孔核团(E-W核)控制瞳孔收缩第三颅神经离开核团向腹侧行走,毗邻重要结构(例如红核、皮质脊髓束)前行,进入蛛网膜下腔,经过海绵窦的外侧壁,最终进入眶上裂后分为上支和下支后供应眼外肌。
上支供应上睑提肌和上直肌,而下支则供应内直肌和下直肌、下斜肌和瞳孔括约肌。
临床表现急性第三颅神经麻痹的患者常主诉突然的双眼水平、垂直或斜位的复视和眼睑下垂。
罕见的,病人注意到扩大的瞳孔。
慢性第三颅神经麻痹(尤其是原发性aberrant regeneration)可能没有症状。
第三颅神经麻痹后的疼痛是常见的,除非病变位于中脑,疼痛不足以区分病因。
突然严重的疼痛(此生最厉害的头痛)常常提示病因是动脉瘤破裂导致(可引起第三颅神经麻痹)的蛛血。
严重头痛还可以出现于炎症病变或垂体卒中。
但是轻度或中等的疼痛同样也可以出现在缺血病变当中。
体检时,完全的第三颅神经麻痹会有上睑下垂(ptosis),扩大且没有光反应的瞳孔和内收、上视、下视的瘫痪。
眼球处于外展位,轻微下视和内旋的下外("down and out")位置。
部分损伤病人,瞳孔大小可能正常且光反应正常(没有内部功能障碍),瞳孔也可能是扩大的和反应不灵敏的(部分内部功能障碍)或扩大的、完全没有反应的(完全内部功能障碍)。
不对称大小的瞳孔在有光线的地方更加明显。

动眼神经麻痹的定位诊断:这些病因需考虑
导读:动眼神经麻痹是一种可由多种病因导致的眼球运动异常、上睑下垂及瞳孔受损的疾病,是非共同性斜视的重要病因之一,常见病因有脑血管疾病、头部外伤、肿瘤、炎症及内分泌代谢疾病等。
本文着重从动眼神经的解剖路径、定位诊断、常见病因等方面,对动眼神经麻痹的临床特征及处理原则进行概述。
概述
动眼神经麻痹是一种可由多种病因导致的眼球运动异常、上睑下垂及瞳孔受损的疾病。
其主要特征为上睑下垂,眼球上转、内转及下转受限,患眼瞳孔散大,对光反应迟钝或消失,可伴有复视。
第四、第六颅神经麻痹可能只影响1条眼外肌功能,而动眼神经麻痹可以影响4条眼外肌功能。
动眼神经麻痹可单独发病也可与其他眼部神经麻痹联合发病。
动眼神经麻痹按发病时间可分为先天性及后天性。
先天性动眼神经麻痹在出生时或生后早期发病,常见的病因包括先天性发育异常、出生后早期疾病、新生儿产伤及外伤等。
患者常存在较大度数的外斜视,但多数患者无复视和代偿头位,故常因影响外观就诊。
后天性动眼神经麻痹属于急性发病,发病时间确切。
常见的病因包括脑血管病变、动脉瘤、头部外伤、炎症、肿瘤及内分泌代谢疾病等。
动眼神经麻痹按发病程度可分为完全性及不完全性。
患有完全性动眼神经麻痹后,患眼只剩余2条有功能的肌肉,即外直肌及上斜肌,患者表现为上睑下垂,眼球外转不受限或过强、其余方向均受限,瞳孔散大,直接及间接对光反应消失。
不完全性动眼神经麻痹患者可支配的眼外肌功能受到不同程度的影响,患者除瞳孔括约肌及睫状肌功能正常外,其余表现同完全性动眼神经麻痹,常伴有复视。
动眼神经麻痹的病因
梅奥医学中心对动眼神经麻痹的发病率进行了评估,约占眼神经麻痹患者的28%。
造成动眼神经麻痹的病因很多,包括微血管缺血、动脉瘤、头部外伤、肿瘤、梅毒、带状疱疹、脑膜炎、脑炎、血管炎、
狼疮、多发性硬化、神经外科介入、痛性眼肌麻痹综合征及Paget’s 病等。
随着糖尿病患者的增多,糖尿病性动眼神经麻痹也是常见原因之一。
其发病机制通常认为是由糖代谢紊乱等多种因素共同作用的结果,其中最主要的是营养神经的微血管病变继发缺血、缺氧所致。
由于在颅内,瞳孔运动神经纤维集中在动眼神经干表面的内上部,而该部的血液供应主要来自软脑膜的丰富吻合支,对糖尿病引起的微血管缺血具有较好的耐受性。
因此,出现瞳孔赦免是糖尿病性动眼神经麻痹的特征。
动眼神经的解剖学特点
动眼神经包括躯体运动神经纤维及内脏运动神经纤维。
躯体运动神经纤维支配上直肌、下直肌、内直肌、下斜肌及上睑提肌;内脏运动神经纤维支配瞳孔括约肌和睫状肌。
动眼神经核位于中脑上丘、导水管下方及内侧纵束背侧。
动眼神经核包括2个外侧核、2个Edinger-Westphal(EW)核及1个Perlia 核。
E-W核为副交感神经核,支配瞳孔括约肌及睫状肌。
Perlia核为双眼集合运动中枢。
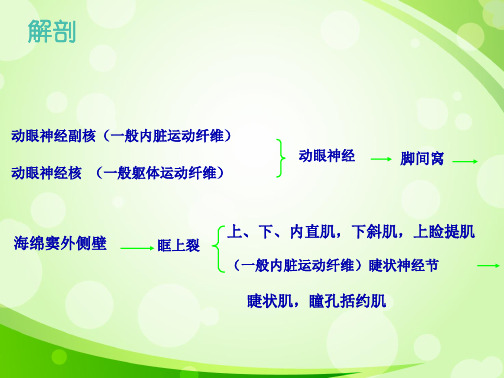
各亚核的神经分支汇聚成动眼神经束,动眼神经向前通过红核、黑质、大脑脚从脚间窝出脑干,进入蛛网膜下腔,从小脑上动脉和大脑后动脉之间通过,继续前行与后交通动脉伴行,越过小脑幕游离缘前端内侧,在后床突外侧穿过硬脑膜,进入海绵窦。
经眶上裂入眶,入眶后立即分上、下两支,上支细小,支配提上睑肌和上直肌;下支粗大,支配内直肌、下斜肌和下直肌,由下斜肌支分出一支睫状神经节短根,进入睫状神经节换元后,支配睫状肌和瞳孔括约肌。
动眼神经麻痹的定位诊断
目前,关于动眼神经麻痹的定位诊断报道较少,动眼神经麻痹的病因可根据病变发生的部位划分为动眼神经核病变、动眼神经束病变、蛛网膜下腔、海绵窦病变及眶尖病变。
1. 动眼神经核病变
动眼神经核在中脑内分布分散,所有神经核均发生病变的情况较少见。
在大多数情况下,是由一部分核发生病变,从而导致部分眼外肌麻痹。
核性病变的典型表现为双眼眼外肌麻痹。
动眼神经核中支配上直肌的亚核是交叉投射,支配下斜肌、下直肌及内直肌的亚核是非交叉投射。
单侧动眼神经麻痹时,对侧眼上直肌受累,同侧上直肌豁免,核性麻痹很少单独损害一眼,如果一眼动眼神经支配的眼肌完全受损,对侧眼肌完全正常,可以排除核性麻痹。
当E-W核和尾部提上睑肌亚核受损,表现为单侧或双侧动眼神经麻痹伴双侧上睑下垂。
核性病变常见病因有脑干出血、梗死、血管病、脱髓鞘、肿瘤、炎症、头部外伤、多发性硬化、梅毒及先天性动眼神经核发育不全等。
2. 动眼神经束病变
由于动眼神经核中的部分交叉纤维在紧邻核附近已交叉完毕,故束性病变仅损害同侧动眼神经支配的所有眼肌。
上直肌及下斜肌神经纤维位于神经束侧面,下斜肌神经纤维位于神经束最外侧,下直肌、内直肌及瞳孔相关纤维位于神经束最前部,瞳孔相关神经纤维位于神经束内侧。
脑干损伤时可累及动眼神经束侧面产生单眼上转受限和上睑下垂,累及内侧束则会引起动眼神经下支麻痹。
束性病变可能伴有邻近脑干病变,出现相应临床表现,如对侧偏瘫、对侧意向性震颤及共济失调。
常见病因包括脑干梗死、血管病变、出血、肿瘤、脱髓鞘及头部外伤等。
3. 蛛网膜下腔
动眼神经进入蛛网膜下腔后,从小脑上动脉和大脑后动脉之间通过,继续前行并与后交通动脉伴行。
动眼神经是独特的,它与急迫的、潜在的及威胁生命的扩张性动脉瘤有关,尤其是与后交通动脉瘤密切相关。
因此,动眼神经麻痹患者伴有任何程度的瞳孔受损都需要立刻做头部血管影像检查,以排除扩张性动脉瘤。
常见病因包括动脉瘤、微血管缺血、肿瘤、脑膜炎、脑炎、脑疝及外伤等。
4. 海绵窦病变
动眼神经沿着颈内动脉外侧壁的上方前行,在海绵窦内,与动眼神经相伴行的有外展神经、滑车神经及三叉神经的第一支。
当海绵窦发生病变时,这些神经均可受到损害,出现相应的临床症状。
海绵窦栓塞可导致眼球突出、球结膜水肿与充血、眼睑水肿及眼底改变等,并可伴有全身中毒症状,表现为高热、昏迷。
常见病因包括副鼻窦炎、肿瘤、颈内动脉瘤、动静脉瘘及海绵窦血栓等。
5. 眶尖病变
动眼神经经眶上裂入眶后分为两支,上支支配上直肌、提上睑肌;上支麻痹表现为上睑下垂、下斜视及外上转受限;下支支配下直肌、内直肌及下斜肌;下支麻痹表现为外上斜、内转、外下转受限,常伴瞳孔受累。
E-W核发出的副交感神经纤维与运动神经纤维并行,到达眶内经下支、下斜肌支分出一支睫状神经节短根,进入睫状神经节换元后,睫状神经节发出节后纤维进入眼球,支配睫状肌和瞳孔括约肌。
眶尖病变可造成动眼神经、外展神经及滑车神经的直接损伤,使其支配的眼外肌麻痹和三叉神经第一支分布区域的感觉丧失,造成视神经损害,出现视神经萎缩。
眼眶病变常见病因有眼眶外伤、眶间脓肿、感染、肿瘤、假瘤、痛性眼肌麻痹及外伤性神经病。
这些患者通常还有其他的症状如疼痛、感觉异常、眼球突出及压迫性视神经病变等。
来源:张阳, 李俊红. 动眼神经麻痹的定位诊断及治疗进展[J]. 中华眼科医学杂志:电子版, 2017, 7(3):140-144.。