产程监护与处理
- 格式:ppt
- 大小:1.84 MB
- 文档页数:48

产程监护及处理【概述】从规律宫缩开始至胎儿胎盘娩出为止,称分娩总产程。
产程分期:1.第一产程:宫颈扩张期,从开始出现间歇5-6分钟的规律宫缩,到宫口开全。
初产妇约需11-12小时,经产妇约需6-8小时。
2.第二产程:胎儿娩出期,从宫口开全到胎儿娩出。
初产妇约需1-2小时,经产妇一般数分钟即可完成,但也有长达1小时者。
3.第三产程:胎盘娩出期,从胎儿娩出到胎盘胎膜娩出。
约需5-15分钟,不超过30分钟。
【第一产程】1.临床表现:(1)规律宫缩:第一产程开始时,宫缩的间隔较长,约5-6min 持续30s。
随着产程进展,宫缩频率增加,间歇期缩短,持续时间延长,宫缩强度也不断增加。
当子宫颈口开全时,宫缩间歇仅1min或稍长,持续时间可达1min以上。
(2)子宫颈口扩张:初产妇和经产妇子宫颈口扩张和速度不同,通过肛查和阴道检查,可以确定子宫颈的变化,及胎先露下降的程度。
(3)胎膜破裂:随着宫缩不断加强,子宫颈口逐渐开大,囊内压力增加,当达到一定程度时,胎膜破裂,称为破膜。
胎膜破裂多发生在子宫颈口近开全或开全时。
2.产程的观察及处理:(1)子宫收缩:可通过触诊法或电子监护仪观察子宫收缩。
(2)子宫颈口扩张及胎头下降:子宫颈口扩张的程度及速度,以及胎头下降的程度及速度,是产程进展的重要标志和指导产程处理的重要依据,一般可用肛门指诊的方法测得。
肛门检查能了解子宫颈的软硬度,厚薄、子宫颈口扩张程度,是否破膜,骨盆腔大小,确定胎位及胎头下降程度。
如肛查不清,子宫颈口扩张程度不明、疑有脐带先露或脐带脱垂、轻度头盆不称、产程进展缓慢者,应在严密消毒下行阴道检查。
阴道检查能直接摸清胎头矢状缝及囟门、子宫颈口扩张程度、胎先露高低等。
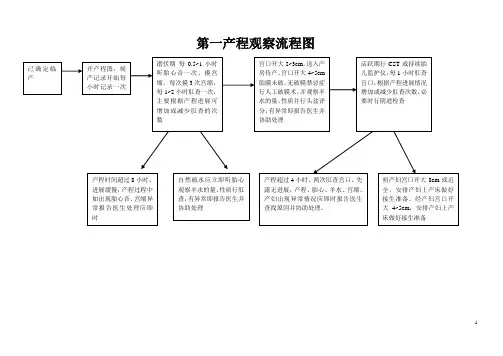
(3)产程图:为了清楚的观察分娩各产程的经过及变化,将子宫颈口扩张程度、胎头下降位置、胎心率及宫缩间隔时间与持续时间绘制成产程图。
产程图横坐标为临产时间(h),纵坐标左侧为子宫颈口扩张程度(cm),右侧为胎先露下降程度(cm)。

正常分娩管理制度一、胎儿监护1.孕期定期产前检查孕产妇应在孕期定期接受产科医生的产前检查,以确保胎儿的发育情况和孕妇的身体健康状况。
产前检查包括对孕妇身体状况的全面评估,胎儿心率监测、胎儿生长情况的观察和孕妇各项生化指标的检测等。
2.胎监在分娩过程中,对胎心率的监测是至关重要的。
胎心率是反映胎儿健康状况的重要指标,产科医生通过胎心监护仪对胎心率进行持续观察,一旦发现异常情况及时采取相应的处理措施。
3.胎位检查在孕期定期检查中,产科医生会对胎位进行观察,并在分娩过程中及时确认胎位,以减少分娩过程中由胎位不正引起的并发症。
4.胎儿窘迫处理如果在分娩过程中发现胎儿出现窘迫情况,如胎心率异常、宫内窘迫等,产科医生会根据情况及时采取相应的处理措施,如进行剖宫产手术、采取促进胎儿顺利出生的方法。
二、产程监护1.产程分娩记录产科医生会对产妇的产程进行详细的记录,包括进入产房的时间、宫口扩张情况、宫缩频率、产妇的自觉疼痛程度、膜破时间等指标的记录,以便及时评估分娩进展情况并进行相应的处理。
2.宫缩监护宫缩是分娩的重要指标,产科医生会通过子宫监测仪对宫缩进行监测,以保证宫缩的规律性和频率,防止宫缩过于频繁或不规律导致分娩难产。
3.产程镇痛产程镇痛是为了减轻产妇在分娩过程中的疼痛,并为顺利分娩提供良好的环境。
产科医生会根据产妇的个体情况和分娩进展情况,为产妇提供各种镇痛方法,如麻醉、穴位按摩、气体镇痛等。
4.分娩助产在分娩过程中,产科医生会进行产程助产,包括促进宫口扩张、协助产妇进行呼吸调节、采取正确的分娩姿势、进行会阴裂伤预防等。
三、产后护理1.产后检查产后护理首先是对产妇身体状况进行全面的检查,包括子宫收缩情况、会阴裂伤情况、产后出血情况、乳房充盈等的检查,以及产妇心理状态的观察。
2.产后住院观察产妇在分娩后通常需要在医院进行一段时间的观察和护理,以确保产妇和新生儿的身体健康状况。
3.产褥期护理产褥期是产后6周内的恢复期,产科医生会对产妇进行产褥期的护理,包括产后体位、合理的营养补充、产褥期并发症的预防等。

产程的观察与护理分娩全过程是从开始出现规律宫缩至胎儿胎盘娩出为止,简称总产程.第一产程:又称宫颈扩张期。
从开始出现间歇5~6分钟的规律宫缩,到宫口开全.初产妇需11~12小时,经产妇需6~8小时.第二产程:又称胎儿娩出期。
从宫口开全到胎儿娩出。
初产妇需1~2小时,经产妇通常数分钟即可完成,但也有长达1小时者。
第三产程:又称胎盘娩出期。
从胎儿娩出到胎盘娩出,需5~15分钟,不超过30分钟.一、第一产程的临床经过及处理1、临床表现(1)、规律宫缩:产程开始时,宫缩持续时间约30秒,间歇期5~6分钟。
随着产程进展,持续时间延长至50~60秒,间歇期2~3分钟。
当宫口近开全时,宫缩持续时间长达1分钟或1分钟以上,间歇期仅1分钟或稍长。
(2)、宫口扩张:当宫缩渐频且不断增强时,宫颈管逐渐短缩直至消失,宫口逐渐扩张.宫口扩张于潜伏期速度较慢,进入活跃期后扩张速度加快。
当宫口开全时,子宫下段及阴道形成宽阔的筒腔.(3)、胎头下降程度:定时行肛门检查,以明确胎头颅骨最低点的位置,并能协助判断胎位。
(4)、胎膜破裂:在胎先露部前面的羊水量不多约1OOml,称为前羊水,形成的前羊水囊称为胎胞,它有助于扩张宫口。
宫缩继续增强,当羊膜腔压力增加到一定程度时自然破膜。
破膜多发生在宫口近开全时。
2、观察产程进展及处理(1)、子宫收缩:最简单的方法是由助产人员以一手手掌放于产妇腹壁上,定时连续观察宫缩持续时间、强度、规律性以及间歇期时间,并予以记录。
用胎儿监护仪描记的宫缩曲线,可以看出宫缩强度、频率和每次宫缩持续时间,是较全面反映宫缩的客观指标。
监护仪有外监护与内监护两种类型,外监护临床上最常用。
(2)、胎心:用听诊器于潜伏期在宫缩间歇时每隔1~2小时听胎心一次。
进入活跃期后,宫缩频繁时应每15~30分钟听胎心一次,每次听诊1分钟。
(3)、宫口扩张及胎头下降:产程图中宫口扩张曲线将第一产程分为潜伏期和活跃期。
潜伏期是指从临产出现规律宫缩开始至宫口扩张3cm。


第二产程处理主要内容第二产程的临床表现及处理1 .临床表现(1)宫口开全:经阴道、经肛门在儿头上触摸不到宫颈边缘,此时宫口已开全,进入第二产程。
(2)产生便意:当胎头降至骨盆出口压迫骨盆底组织时,产妇出现排便感,产妇不自主地向下屏气。
(3 )会阴渐膨隆变薄,肛门括约肌松弛。
(4)胎头拨露:随着产程进展,胎头在宫缩时露出于阴道口,间歇期缩回阴道内,为胎头拨露。
(5)胎头着冠:当胎头双顶径越过骨盆出口,宫缩间歇期也不再缩回阴道内,为胎头着冠。
(6)胎头娩出:产程继续进展,胎头枕骨于此骨弓下露出,出现仰伸,胎头娩出。
(7)胎肩胎体娩出:胎头娩出后出现复位和外旋转,使胎儿双肩径与骨盆前后径一致,前肩、后肩相继娩出。
随之胎体娩出,第二产程结束。
2 .产程的观察(1)监测胎心:此期应勤听胎心,5 ~ 15分钟一次,密切监测胎儿有无急性缺氧,最好用电子胎儿监护,如发现胎心慢,应立即行阴道检查,再次评估,选择适当方式尽快结束分娩。
(2)胎头下降:是第二产程重点观察的内容,第二产程胎头下降较快,如宫口开全1小时胎头仍未开始拨露,应寻找原因,警惕骨盆出口出现头盆不称。
3 .产程处理(1)持续性地进行情感上的支持,如赞美、鼓励、安慰、陪伴;减轻产妇的焦虑,树立分娩的信心。
(2)鼓励自发性用力,指导产妇在有用力欲望时才用力,保证每一次用力都能达到较好的效果,避免不必要的体能消耗。
过度地用力并不能促进产程进展,因为可能会干扰胎头的下降和旋转,增加阴道助产和剖宫产率。
(3)分娩的姿势有半坐位式(常用)、直立式(近年使用率增加)。
目前研究结果未能显示哪一个更理想,助产士应根据产妇的喜好进行鼓励和协助。
(4)常用助产方法:1)托会阴接生法:当胎头拨露使会阴后联合紧张时,按常规会阴冲洗,消毒铺巾,助产者位于产妇右侧,左手大鱼际肌轻按胎头,帮助胎头俯屈,同时也控制出头过快,当胎头枕部在耻骨弓下露出时,助产者右手的大鱼际肌及手掌按于会附体随宫缩起伏自然并向上托起,宫缩间歇时放松。

第三产程处理主要内容L临床经过胎儿娩出后,宫底降至脐下,产妇稍感轻松,宫缩暂停数分钟后再次出现,促使胎盘剥离,原因是子宫腔容积明显缩小;胎盘与宫壁分离,胎盘后血肿形成,胎盘完全剥离而排出。
2、产程的处理包括新生儿处理、娩出胎盘、评估出血量及病情观察。
(1)新生儿处理:1)新生儿断脐后再次清理呼吸道,同时对新生儿进行阿普加评分(表2-4-2 );评分为8-10分属正常新生儿,需简单清理呼吸道就可以了,评分为4 ~ 7分为轻度窒息,需清理呼吸道、人工呼吸、吸氧、用药等措施才能恢复评分为;0〜3分缺氧严重,为重度窒息,需紧急抢救,行喉镜在直视下气管内插管并吸痰、吸氧。
2)清理呼吸道:断脐后继续清除新生儿呼吸道黏液和羊水,以免发生吸入,的市炎,用徒手,也可用吸痰管或导管负压吸引。
3)呼吸道清理干净后,刺激新生儿啼哭,建立呼吸,可用手轻拍或用手指新生儿足底,新生儿啼哭后才开始处理脐带。
4)脐带处理;用两把血管钳钳夹脐带,在其中间剪断。
阿普加评分(2 )娩出胎盘:1)观察胎盘剥离征象。
2)协助娩出胎盘:正确处理胎盘娩出能减少产后出血的发生,接产者切忌在胎盘尚未完全剥离时用手按揉、下压宫底或牵拉脐带,以免引起胎盘部分剥离而出血或拉断脐带,甚至造成子宫内翻,当确认胎盘已完全剥离时,于宫缩时以左手握住宫底(拇指置于子宫前壁,其余四指放于子宫后壁)并按压,同时右手轻拉脐带,协助娩出胎盘。
当胎盘娩出至阴道口时,接产者用手捧住胎盘,向一个方向旋转并缓慢向外牵拉,协助胎盘胎膜完整娩出。
3)检查胎盘、胎膜是否完整:胎盘胎膜娩出后将其铺平,先检查胎盘母体面,查看胎盘小叶有无缺损,然后将胎盘提起,查看胎膜是否完整,再检查胎盘胎儿面边缘有无血管断裂,能及时发现副胎盘。
若有副胎盘、部分胎盘残留或大部分胎膜残留时,应在无菌操作下伸手入宫腔取出残留组织。
(3)检查软产道:胎盘娩出后,应仔细检查会阴、小阴唇内侧、尿道口周围,阴道及宫颈有无裂伤,若有裂伤应立即缝合。

正常分娩指南(2020)要点解读—产程的观察及处理(全文)2020年,中华医学会妇产科学分会产科学组联合中华医学会围产医学分会发布了正常分娩指南,旨在更新和规范产科围分娩期处理,强调以母胎为中心的照护,优化孕妇在产程和分娩中的体验。
我们结合世界卫生组织(World Health Organization, WHO)、美国妇产科医师协会(American College of Obstetricians and Gynecologists, ACOG)、加拿大妇产科医师协会(The Society of Obstetricians and Gynaecologists of Canada,SOGC)、澳大利亚昆士兰卫生组织(Queensland Health)等的相关指南,对其中产程的时限及处理进行解读,明确产程中的观察重点及处理要点,以期指导助产人员在临床中的应用。
1、产程时限的问题我国指南在产程时限上的定义与国际上多数国家的指南大致一致。
见表1。
表1 各国指南产程时限的比较2产程处理的问题2.1潜伏期管理与旧产程相比,新产程对潜伏期时限的设定更为宽泛,在保证母儿安全前提下,给予孕妇充分试产的机会。
潜伏期管理的重点不是积极干预促进产程,而是观察及支持治疗,包括完整的入院评估、饮食管理、自由体位的选择、给予孕妇精神安慰及镇痛支持。
对入院孕妇进行快速评估,包括孕妇的生命体征、胎心率、宫缩、胎位、胎儿大小、羊水等情况,评估是否存在产科高危或急症情况以便进行紧急处理。
与卧位(平卧、侧卧、半卧位)相比,产程中采用直立位(步行,坐位、蹲位、跪等)的产妇第一产程缩短82分钟,硬膜外镇痛和新生儿转入NICU的几率降低,鼓励孕妇采取让自己舒服的体位。
鼓励孕妇自主进食来满足液体及热量的需求量,不需要常规持续静脉输液。
潜伏期的时间占总产程的绝大部分,孕妇对于镇痛的需求在潜伏期非常突出,联合应用药物和非药物的分娩镇痛的方法,最大程度上满足每位孕妇的要求。

产程的观察与处理产程是指从孕妇开始出现宫缩活动到胎儿完全被娩出的整个过程,是孕妇生产过程的关键性阶段,同时也是医护人员关注和处理的重点内容之一、观察和处理产程的过程对于保障母婴安全和顺利分娩至关重要,下面将对产程的观察和处理进行详细介绍。
一、产程的观察观察产程主要包括以下几个方面:1.宫缩的频率和强度:通过监测宫缩的频率和强度,可以判断孕妇是否进入了产程,以及产程的进展情况。
通常,进入产程后,宫缩的频率从开始时的约10分钟一次逐渐加快,进入活跃期后大约为每隔2-3分钟一次,宫缩的强度也逐渐增强。
2.宫颈的扩张:通过阴道检查或宫颈扩张监护仪观察宫颈的扩张情况,可以判断产程的进展程度。
通常,宫颈从闭合时到10厘米开全需要一定时间,如果宫颈的扩张速度过快或过慢,都可能会对分娩造成影响。
3.羊水的破裂和颜色:观察孕妇是否有羊水破裂的情况,以及羊水的颜色是否正常。
羊水的正常颜色为清澈无色或微黄色,如果出现羊水绿黄色或鲜红色,可能表示胎儿受到窘迫或宫内感染的风险。
4.胎儿心率的监测:通过产妇心电监护仪或胎儿心电监护仪观察胎儿的心率变化,可以判断胎儿的状况。
胎儿心率正常、稳定是胎儿健康的重要指标,如果胎儿心率异常,可能意味着胎儿窘迫或其他问题。
二、产程的处理处理产程主要包括以下几个方面:1.给予孕妇适当的心理支持和疼痛缓解:产程是一个长时间、辛苦的过程,给予孕妇适当的心理支持和安慰非常重要。
同时,根据孕妇疼痛的程度和个人意愿,可以采取相应的疼痛缓解措施,如温水浸泡、按摩、使用镇痛药物等。
2.视情况进行宫颈扩张干预:当宫颈扩张进展缓慢或停滞时,可以考虑进行宫颈扩张的干预,如人工破水、人工扩张等。
这样可以促进产程的顺利进行,减少分娩时间。
3.监测胎儿心率并进行处理:产程中监测胎儿心率的变化非常重要,如果胎儿心率异常,需要及时判断原因并采取相应的处理措施,如改变孕妇体位、给予输氧等。
4.对于宫缩异常的处理:宫缩异常可能会影响产程的顺利进行,如宫缩过弱、频率不规律等,需要根据情况采取相应的处理措施,如加强宫缩、催产等。

一、目的为保障产妇在分娩过程中的安全,提高分娩质量,确保母婴健康,特制定本制度。
二、适用范围本制度适用于我院所有住院分娩的产妇。
三、组织机构1.成立产妇分娩安全管理小组,由院长担任组长,分管院长、产科主任、护士长及相关部门负责人为成员。
2.产妇分娩安全管理小组负责制定、实施、监督和改进产妇分娩安全管理工作。
四、工作流程1.入院评估(1)护士对产妇进行详细的病史询问和体格检查,评估产妇的一般状况、妊娠合并症、并发症等。
(2)对高危产妇进行重点评估,及时报告医生。
2.分娩监护(1)产程监护:密切观察产程进展,发现异常情况及时处理。
(2)胎儿监护:定期进行胎儿电子监护,监测胎儿心率、宫缩情况等。
(3)产后监护:产后2小时内严密观察产妇生命体征、子宫收缩、阴道出血、恶露等情况。
3.分娩安全管理(1)严格执行无菌操作,预防感染。
(2)加强助产士培训,提高助产技能。
(3)确保母婴安全,防止意外事件发生。
(4)做好新生儿护理,确保新生儿安全。
4.分娩记录(1)详细记录产妇分娩全过程,包括产程、胎儿监护、产后监护等。
(2)记录产妇及新生儿相关信息,如姓名、年龄、孕周、体重、分娩方式等。
五、责任追究1.违反本制度,导致产妇或新生儿发生安全事故的,根据情节轻重,追究相关责任人责任。
2.对未履行职责,导致产妇或新生儿发生安全事故的,追究相关责任人责任。
3.对违反本制度,造成不良影响的,追究相关责任人责任。
六、附则1.本制度自发布之日起实施。
2.本制度由产妇分娩安全管理小组负责解释。
3.本制度如有未尽事宜,由产妇分娩安全管理小组负责修订。
产妇分娩安全管理制度旨在保障产妇和新生儿的安全,提高分娩质量,确保母婴健康。
各部门应严格执行本制度,共同为产妇提供优质、安全的分娩服务。