宫颈细胞学――TBS分类法
- 格式:ppt
- 大小:1.02 MB
- 文档页数:41


一、宫颈细胞学的TBS分类1. TBS系统介绍宫颈细胞学的TBS分类系统是针对宫颈细胞学检查提出的一种分类方法,它是根据细胞形态学特征和临床意义来对宫颈细胞进行分类的。
TBS分类系统分为5个级别,分别是TBS 1级、TBS 2级、TBS 3级、TBS 4级和TBS 5级。
2. TBS 1级TBS 1级细胞学表现为正常宫颈上皮细胞,无异常细胞发现。
3. TBS 2级TBS 2级细胞学表现为炎症细胞,包括炎症细胞、颗粒细胞和上皮细胞中杯状细胞的增生。
4. TBS 3级TBS 3级细胞学表现为有异常细胞但不具有恶性特征。
包括非典型鳞状上皮细胞(ASC)、非典型腺上皮细胞(AEC)等。
5. TBS 4级TBS 4级细胞学表现为可能具有恶性特征的异常细胞。
包括低级别鳞状上皮鳞状上皮内病变(LSIL)、高级别鳞状上皮鳞状上皮内病变(HSIL)等。
6. TBS 5级TBS 5级细胞学表现为明显恶性的细胞变化,意味着可能有宫颈癌的存在。
二、鉴别诊断1. 鉴别TBS 1级和TBS 2级TBS 1级和TBS 2级的鉴别主要是通过细胞形态学特征来进行。
TBS 1级细胞常常呈现正常的上皮形态,而TBS 2级细胞则可能出现炎症细胞和上皮细胞杯状细胞的增生,需要进一步观察细胞形态特征来进行鉴别。
2. 鉴别TBS 3级和TBS 4级TBS 3级和TBS 4级的鉴别需要结合细胞形态学特征和染色体检测等方法来进行。
TBS 3级细胞不具有明显的恶性特征,而TBS 4级细胞可能具有恶性特征,需要进一步进行细胞分型和染色体异常检测来进行鉴别。
3. 鉴别TBS 4级和TBS 5级TBS 4级和TBS 5级的鉴别主要是根据细胞形态学特征和染色体检测结果来进行。
TBS 4级细胞可能具有部分恶性特征,需要进一步观察细胞形态和进行染色体异常检测来进行鉴别。
三、结语宫颈细胞学的TBS分类及其鉴别诊断是对宫颈细胞进行准确分类和诊断的重要方法,能够帮助医生对宫颈细胞进行科学评价和诊断,并对宫颈癌的早期发现和治疗提供重要的参考依据。

TBS分类法及其描述性诊断内容
为了使宫颈/阴道细胞学的诊断报告与组织病理学术语一致,使细胞学报告——临床处理密切结合,1988年美国制定阴道细胞TBS(TheBethesdasystm)命名系统。
国际癌症协会于1991年对宫颈/阴道细胞学的诊断报告正式采用了TBS分类法。
近年我国也逐步推广TBS分类法。
TBS描述性诊断的细胞病理学诊断报告中包括:为临床医师提供有关标本(涂片)质量的信息、病变的描述、细胞病理学诊断及其处理的建议。
TBS描述性诊断的主要内容包括:
一、感染:有无真菌、细菌、原虫、病毒等感染。
可诊断滴虫、念珠菌阴道炎;细菌性阴道病;衣原体感染;单纯疱疹病毒或巨细胞病毒感染;以及人乳头瘤病毒(HPV)感染等。
二、反应性和修复性改变:如炎症(包括萎缩性阴道炎)或宫内节育器引起的上皮细胞反应性改变,以及放射治疗后的反应性改变。
三、上皮细胞异常
1、鳞状上皮细胞异常:
(1)不典型鳞状上皮细胞,性质待定。
(2)低度鳞状上皮内病变;包括HPV感染;鳞状上皮轻度不典型增生;宫颈上皮内瘤样病变Ⅰ级。
(3)高度鳞状上皮内瘤样病变;包括鳞状上皮中度和重度不典型增生及原位癌;宫颈上皮内瘤样病变Ⅱ级和Ⅲ级。
(4)鳞状上皮细胞癌。
2、腺上皮细胞异常:
(1)绝经后出现的良性子宫内膜细胞。
(2)不典型腺上皮细胞,性质待定。
(3)宫颈腺癌。
(4)子宫内膜腺癌。
(5)宫外腺癌。
(6)腺癌,性质及来源待定。
四、其他恶性肿瘤
附注:有兴趣的朋友可以关注一下。

宫颈细胞学------TBS诊断系统空军总医院病理科任力子宫颈的组织学(一)鳞状上皮子宫颈的突入阴道部分由非角化性复层鳞状上皮所覆盖,在生殖年龄大约每4~5天更新一次,上皮的成熟被雌激素促进,被孕激素抑制。
成熟的复层鳞状上皮与阴道的复层鳞状上皮相似,但无钉突,一般有10多层细胞,可分为5个层次(亦可分为3层,基底细胞层,包括1和2;中层细胞,包括3;表层细胞,包括4和5):1.基底细胞层,又分为内底层和外底层细胞,内底层细胞是紧贴基底膜的最下面一层,为一排低柱状细胞,细胞较小,直径12~15μm。
胞浆较少,巴氏染色呈深蓝、暗绿或灰蓝色,HE染色呈暗红色。
核相对较大,圆形或椭圆形,直径8~10μm,居中或略偏位,核浆比1:(0.5~1)。
核染色质呈均匀颗粒状,苏木素染色呈蓝色,再生活跃时可出现核分裂。
免疫组化表明子宫颈鳞状上皮中的ER主要位于基底细胞中。
2.基底旁细胞层(外底层细胞),由2~3层多边形细胞组成,有细胞间桥。
细胞直径15~30μm。
胞浆比基底细胞多,核圆形,较基底细胞小,染色质略疏松,核浆比为1:(1~2),偶可在其最下面两层细胞中见到核分裂。
胞浆巴氏染色呈淡绿色或灰色;HE染色呈暗红色。
在粘膜萎缩、溃疡、糜烂等病变时常见。
基底旁细胞在滤泡期ER阳性而PR 阴性,在黄体期ER阴性而PR阳性。
3.中间细胞层,又称浅棘细胞层,该层次约有5层细胞,细胞体积比基底旁细胞大,多边形、圆形或菱形,直径30~40μm,上两层细胞开始变扁。
这些细胞有明显的间桥,胞浆丰富,有较多的糖原和空泡,巴氏染色呈淡绿色或灰蓝色;HE染色呈淡红色。
核比基底旁细胞略小,核浆比为1:(2~3),亦呈圆形。
4.致密层,又称上皮内层,该层厚度不一,为紧密堆砌的含角质透明颗粒的多边形或舟形细胞组成,无细胞间桥,细胞核直径6~8μm,染色较深,但染色质颗粒仍较细致均匀。
核浆比1:(3~5)。
胞浆巴氏染色呈浅蓝色或淡绿色;HE染色呈浅红色,无核分裂,常不太好识别。

宫颈细胞学------TBS诊断系统正常子宫颈的组织学(一)鳞状上皮子宫颈的突入阴道部分由非角化性复层鳞状上皮所覆盖,在生殖年龄大约每4~5天更新一次,上皮的成熟被雌激素促进,被孕激素抑制。
成熟的复层鳞状上皮与阴道的复层鳞状上皮相似,但无钉突,一般有10多层细胞,可分为5个层次(亦可分为3层,基底细胞层,包括1和2;中层细胞,包括3;表层细胞,包括4和5):1.基底细胞层,又分为内底层和外底层细胞,内底层细胞是紧贴基底膜的最下面一层,为一排低柱状细胞,细胞较小,直径12~15μm。
胞浆较少,巴氏染色呈深蓝、暗绿或灰蓝色,HE染色呈暗红色。
核相对较大,圆形或椭圆形,直径8~10μm,居中或略偏位,核浆比1:(0.5~1)。
核染色质呈均匀颗粒状,苏木素染色呈蓝色,再生活跃时可出现核分裂。
免疫组化表明子宫颈鳞状上皮中的ER主要位于基底细胞中。
2.基底旁细胞层(外底层细胞),由2~3层多边形细胞组成,有细胞间桥。
细胞直径15~30μm。
胞浆比基底细胞多,核圆形,较基底细胞小,染色质略疏松,核浆比为1:(1~2),偶可在其最下面两层细胞中见到核分裂。
胞浆巴氏染色呈淡绿色或灰色;HE染色呈暗红色。
在粘膜萎缩、溃疡、糜烂等病变时常见。
基底旁细胞在滤泡期ER阳性而PR阴性,在黄体期ER阴性而PR阳性。
3.中间细胞层,又称浅棘细胞层,该层次约有5层细胞,细胞体积比基底旁细胞大,多边形、圆形或菱形,直径30~40μm,上两层细胞开始变扁。
这些细胞有明显的间桥,胞浆丰富,有较多的糖原和空泡,巴氏染色呈淡绿色或灰蓝色;HE染色呈淡红色。
核比基底旁细胞略小,核浆比为1:(2~3),亦呈圆形。
4.致密层,又称上皮内层,该层厚度不一,为紧密堆砌的含角质透明颗粒的多边形或舟形细胞组成,无细胞间桥,细胞核直径6~8μm,染色较深,但染色质颗粒仍较细致均匀。
核浆比1:(3~5)。
胞浆巴氏染色呈浅蓝色或淡绿色;HE染色呈浅红色,无核分裂,常不太好识别。

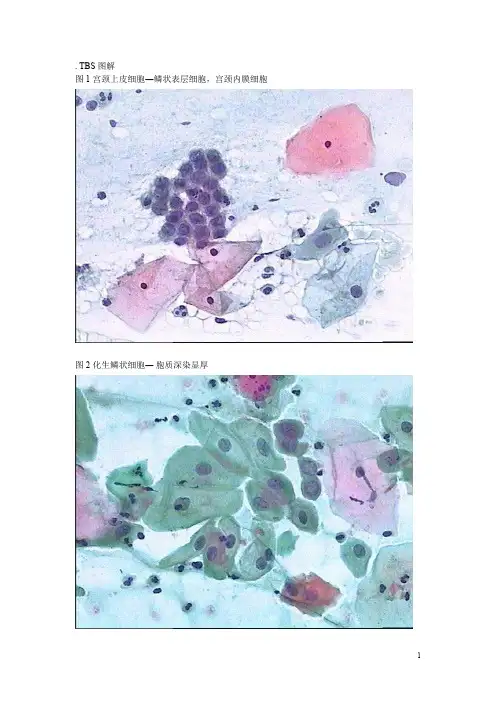
. TBS图解图1宫颈上皮细胞―鳞状表层细胞,宫颈内膜细胞图2化生鳞状细胞―胞质深染显厚2a组织细胞―可有异染色质和小核仁2b子宫内膜细胞2c颈管内膜细胞与储备细胞(低倍)―多并存2d颈管内膜细胞与储备细胞(高倍)―鳞状细胞的外形、柱状细胞的核感染(Infection)阴道毛滴虫(Trichomonas vaginalis)图3图片3a图片3b梨形嗜碱性生物,虫体长15-30μm。
核灰白色,空泡,偏位。
多见嗜伊红胞浆颗粒。
滴虫性阴道炎中可见细小鞭毛,这个发现不能作诊断论据,但可提示有滴虫。
嗜酸性表层细胞的核周有空晕。
图 3a阴道毛滴虫.3b阴道毛滴虫―鞭毛清晰可见形态符合念珠菌类的真菌体(Fungal organisms morphologically consistent with candida)图4图片4图片4b芽孢(3-7μm),假菌丝,真菌丝在巴氏染色中呈伊红色至灰褐色。
假菌丝是由被拉长的芽胞形成,沿其长轴可见收缩痕迹。
涂片中可见刺状菌丝,白细胞核碎片,鳞状上皮残痕。
图 4真菌假菌丝—淡染之竹节状、分枝样假菌丝4b真菌孢子―淡着色,一般浅绿或浅灰色,形状饱满形态符合嗜血菌的细菌群(Predont ance of coccobacilli consistent with shift in vaginal Flora)图5短小的嗜血杆菌形成薄雾样背景;不同层的上皮细胞都覆盖一层嗜血杆菌,特别是细胞边缘处明显;形成所谓的“线索细胞”。
还可见到明显的乳酸杆菌。
图5线索细胞—絮状分布的嗜血菌,短杆状,将表层细胞覆盖,边缘更集中.形态符合放线菌属的细菌群(Bacteria Morphologically Consistent With Actinomyces spp)图6图片6低倍镜下,杂乱缠绕的丝状物呈棉球状或絮状。
白细胞及粘附的菌丝形成巨大的硫磺颗粒,其周边可见粗丝样或棒状菌丝。
多见急性炎症反应中分叶多核的中性白细胞。




宫颈细胞学-tbs分类宫颈细胞学-TBS分类宫颈细胞学-TBS分类是通过对宫颈细胞进行细胞形态学检查,并根据细胞形态特征进行分类的一种方法。
TBS(The Bethesda System)是一种常用的宫颈细胞学分类系统,用于评估宫颈细胞学标本的异常情况。
下面将详细介绍宫颈细胞学-TBS分类的相关内容。
一、宫颈细胞学-TBS分类的意义宫颈细胞学-TBS分类是早期筛查宫颈癌和癌前病变的重要手段,可以帮助医生判断宫颈细胞标本的异常情况,及时发现和诊断宫颈癌和癌前病变。
通过对细胞形态特征的分类,可以提高对宫颈癌的早期诊断率,减少误诊和漏诊的发生。
二、宫颈细胞学-TBS分类的原则宫颈细胞学-TBS分类根据细胞形态特征,将宫颈细胞分为正常细胞、非典型细胞和恶性细胞三大类。
其中,正常细胞分为炎症细胞和鳞状上皮细胞,非典型细胞分为低度鳞状上皮内病变(LSIL)和高度鳞状上皮内病变(HSIL),恶性细胞分为鳞状细胞癌和腺癌。
三、宫颈细胞学-TBS分类的具体描述1. 炎症细胞:细胞形态正常,无异常变化,细胞核形态正常,染色质均匀,无异染现象。
常见的炎症细胞有中性粒细胞、淋巴细胞和上皮细胞。
2. 鳞状上皮细胞:细胞形态正常,细胞核形态正常,染色质均匀,无异染现象。
鳞状上皮细胞可分为超表皮细胞和内皮细胞。
3. 非典型细胞:细胞形态异常,细胞核形态异常,染色质不均匀,存在异染现象。
低度鳞状上皮内病变(LSIL)的细胞形态略有异常,高度鳞状上皮内病变(HSIL)的细胞形态明显异常。
4. 鳞状细胞癌:细胞形态明显异常,细胞核形态异常,染色质不均匀,存在异染现象。
细胞核呈现不规则形状,核浆比例增大,核仁明显增多。
5. 腺癌:细胞形态异常,细胞核形态异常,染色质不均匀,存在异染现象。
腺癌细胞通常呈现团块状或单个分离状,细胞核呈现不规则形状,核浆比例增大,核仁明显增多。
四、宫颈细胞学-TBS分类的临床意义1. 炎症细胞的存在表明宫颈存在炎症反应,需要进一步观察和治疗。