子宫颈鳞状细胞癌的癌前病变诊断和鉴别诊断
- 格式:doc
- 大小:21.50 KB
- 文档页数:4
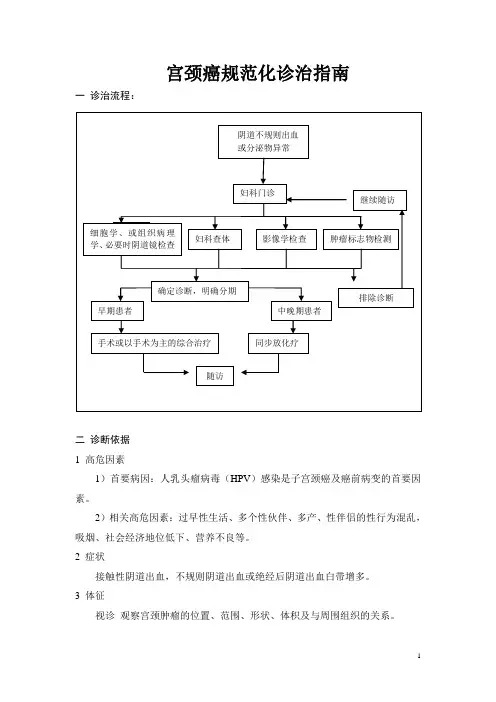
宫颈癌规范化诊治指南一诊治流程:二诊断依据1 高危因素1)首要病因:人乳头瘤病毒(HPV)感染是子宫颈癌及癌前病变的首要因素。
2)相关高危因素:过早性生活、多个性伙伴、多产、性伴侣的性行为混乱,吸烟、社会经济地位低下、营养不良等。
2 症状接触性阴道出血,不规则阴道出血或绝经后阴道出血白带增多。
3 体征视诊观察宫颈肿瘤的位置、范围、形状、体积及与周围组织的关系。
触诊了解阴道旁、宫颈旁及子宫旁有无浸润,肿瘤与盆壁关系,子宫骶骨韧带、子宫直肠窝、直肠本身及周围情况等。
3 辅助检查1)宫颈TCT检查用于子宫颈癌前病变(宫颈上皮内瘤变,CIN)和子宫颈癌的筛查。
2)组织学检查CIN和子宫颈癌的诊断均应有活体组织学检查证实。
对于多次咬取活检不能确诊,需切取较深部组织或宫颈锥形切除送病理活检。
3)腔镜检查(a)阴道镜:对子宫颈癌前病变、早期子宫颈癌的发现、确定病变部位有重要作用,可提高活检的阳性率。
(b)膀胱镜、直肠镜:临床可疑膀胱或直肠受侵者应行相应腔镜检查。
4)影像学检查影像学检查在子宫颈癌诊断中的价值主要是对肿瘤转移、侵犯范围和程度的了解(包括评价肿瘤局部侵犯的范围,淋巴结转移及远处器官转移等),以指导临床决策并观察疗效。
用于子宫颈癌的影像检查方法包括:(a)腹盆腔超声:包括经腹部及经阴道(或直肠)超声。
(b)腹盆腔CT:CT检查可以客观评价宫颈病变与周围结构(膀胱、直肠等)的关系,以及淋巴结是否有转移,同时观察腹盆腔其它器官是否有转移。
(c)盆腔MRI:软组织分辨率高,是显示宫颈病变最佳的影像学方法,可以明确地分辨病变与周围的结构,明确病变与直肠、膀胱、阴道等的关系。
(d)胸片或胸部CT:主要目的是为了排除肺转移。
(e)骨扫描:仅用于怀疑有骨转移的患者。
5)肿瘤标志物检查SCC:宫颈鳞状细胞癌的重要标志物,主要协助诊断,对治疗的疗效评价、病情监测和随访具有重要作用。
三子宫颈癌分期我科目前采用的是国际妇产科联盟(FIGO)2009年会议修改的子宫颈癌临床分期标准。

子宫颈鳞状细胞癌癌前病变和早期癌病理简介东南大学中大医院病理科浙江温岭市第一人民医院病理科(317500)张建民1.子宫颈鳞状上皮肿瘤的发生与发展1.1 子宫颈鳞状上皮肿瘤的组织发生学(the histogenesis of cervical squamous neoplasia)CIN和浸润性癌发生于子宫颈的转化带(移行带)。
转化带开始由柱状上皮覆盖,由于暴露于阴道的酸性环境等,引起贮备细胞增生并导致鳞化。
如果在这个生理过程的早期,上皮遇到由性交带来的致癌质且对之敏感的话,则原本良性的过程可沿“恶性”的道路发展到CIN,甚至最终形成浸润癌。
现尚不清楚化生过程中那个阶段,变化着的上皮对致癌质的影响不再敏感,但似乎很可能是成熟的鳞化上皮、原本(起始)的柱状上皮和鳞状上皮能抵抗可引起突变的变化,而正经历活跃化生的上皮能因之向恶性转化。
现一般认为细胞的恶性转化是逐步的,每个步骤可能都有其特殊的始动和促进因子。
至于致癌质和敏感细胞之间的相互作用,引起细胞蛋白合成和细胞更新率的改变而导致恶性变的细节方面,以及是单个细胞系的改变还是一区细胞改变等,目前仍不很清楚,正在深入研究之中。
当前子宫颈癌的组织发生学方面的理论和观念可大致归结如下:①始动因子作用于一区(field)细胞。
②在受过始动因子作用的敏感区中,促进因子转化单个细胞。
③受到致癌作用的细胞发生增殖,并逃脱局部控制机制,形成不典型细胞克隆。
④如宿主的防御机制被克服,不典型细胞取代邻近的正常细胞,因而病变区域扩大。
⑤与此同时,或许因新的更不典型的细胞克隆出现,形态学异常的程度加大。
⑥在上皮内肿瘤区的一点或几点,同时克隆出有进一步突变并能突破基底膜的细胞,形成微浸润癌。
⑦微浸润癌如不被机体的防御机制摧毁,则获得转移潜能并形成Ib期癌。
1.2 子宫颈鳞状上皮肿瘤的发展过程(the natural history of cervical squamous neoplasia)研究子宫颈鳞状上皮肿瘤的发展过程困难很多,如对癌前病变的分类存在不同的系统,许多研究的连起点和终点不一致,许多研究的随访时间不够,而且由于使用活检可能影响病变的进程,所以许多研究仅使用细胞学方法等,因而这方面可靠的信息不是很多。

子宫颈高级别鳞状上皮内病变的规范化处理及随访2012年,美国病理学会(CAP )和美国阴道镜及子宫颈病理学会(ASCCP )联合发表了肛门下生殖道HPV相关鳞状细胞病变的命名标准化方案(The Lower Anoge nital Squamous Termi no logy Standardization Projec廿or HPV-Associated Lesions , LAST ), 推荐采用〃鳞状上皮内病变〃来命名,并且根据相关病变不同的生物学行为将其分为两级低级别鳞状上皮内病变(low-grade squamous intraepithelial lesion丄SIL )和高级别鳞状上皮内病变(high-grade squamous intraepithelial lesion , HSIL )。
2014 年,WHO 女性生殖系统肿瘤分类(4版)中,在子宫颈鳞状细胞癌前病变中采用了这一命名方案。
子宫颈HSIL指的是:如果不治疗,该鳞状上皮内病变有明显进展为子宫颈浸润性癌的风险,包括:CIN2、CIN 3、中/ 重度游离鳞状上皮不典型性增生以及原位癌,属于子宫颈癌前病变范畴。
随着我国子宫颈癌筛查项目的不断推广和深入,作为子宫颈癌二级预防中的重要组成部分——宫颈HSIL诊治已经成为业界持续关注热点。
我国二孩政策的开放,女性生育年龄推后等社会现象,则给子宫颈HSIL 的治疗带来了新的挑战。
随之而出现了较多的治疗不足和(或)过度治疗及手术所致的各种近期、远期并发症,并给后续的随访、妊娠、分娩安全带来较大隐患和风险。
因此,规范化基础上的个体化治疗,成为当前亟需解决的问题。
1子宫颈HSIL的规范化处理1.1规范化处理方案文献表明子宫颈HSIL如果不予治疗,大约31 % ~ 50%患者可在30年内进展为癌,经常规治疗后,其癌变风险(子宫颈或阴道)降至0.7%。
目前无法从个体角度来判断某个HSIL 患者是否会进展,或者何时会进展为浸润性病变,且部分患者还可能已经存在隐匿性子宫颈癌,因此对于绝大多数HSIL需要进行手术治疗,少数特殊情况或时期(如年轻或妊娠期妇女)可给予短期密切随访。

宫颈癌及癌前病变规化诊疗指南(试行)1 围本文规了宫颈癌的规化诊治流程、诊断依据、诊断和鉴别诊断、治疗原则及治疗方案。
适用于农村重大疾病医疗保障工作定点医院对宫颈癌的诊断和治疗。
2 术语和定义下列术语和定义适用于本标准。
宫颈癌前病变是指宫颈上皮瘤变(CIN),是一组病变的统称,包括宫颈不典型增生和原位癌,为宫颈浸润癌的癌前期病变。
此类病变仍限于宫颈上皮层,未穿透基底膜,无间质浸润。
宫颈浸润癌是指肿瘤病变穿透宫颈基底膜,发生间质浸润。
3 缩略语下列缩略语适用于本标准。
3.1 CA125 (carcinoma antigen)癌抗原1253.2 CEA (carcinoembryonic antigen)癌胚抗原3.3 CIN (cervical intraepithelial neoplasia)宫颈上皮瘤变3.4 CTV (clinical target volume)临床靶区3.5 FIGO (International Federation of Gynecology and Obstetrics)国际妇产科联盟3.6 LEEP (Loop Electro-surgical Excisional Procedure)宫颈环形电切术3.7 PTV (planning target volume)计划靶区3.8 SCC (squamous cell carcinoma antigen)鳞状细胞癌抗原4 诊治流程图5 诊断依据5.1 病因人乳头瘤病毒(HPV)感染是宫颈癌及癌前病变的首要因素。
高危因素:过早性生活、多个性伙伴、多产、丈夫婚外性行为、阴茎癌等因素有关,其他因素如社会经济条件较差、营养不良、吸烟等。
5.2 症状癌前病变及宫颈癌早期可无任何症状。
常见的症状为接触性阴道出血,异常白带如血性白带、白带增多, 不规则阴道出血或绝经后阴道出血。
5.3 体征5.3.1 视诊应在充足照明条件下进行,直接观察外阴和通过阴道窥器观察阴道及宫颈。




早期诊断宫颈上皮内病变及宫颈鳞癌的标记物——Ki-67目的:探讨宫颈上皮内病变及宫颈鳞癌的标记物——Ki-67的表达及意义。
方法:应用免疫组化S-P法检测14例宫颈鳞癌、77例宫颈上皮内病变、23例正常宫颈组织中Ki-67的表达水平,并加以分析。
结果:①Ki-67阳性表达率在宫颈鳞癌中最高(100%),宫颈上皮内病变次之(93.33%~100%),正常宫颈组最低(39.13%)。
宫颈上皮内病变及宫颈鳞癌与正常组比较,差异有统计学意义(P<0.01)。
②从正常宫颈组织、宫颈上皮内病变到宫颈鳞癌,Ki-67的表达强度逐渐增强,两者呈正相关(r=0.770 8)。
结论:Ki-67参与宫颈上皮内病变、宫颈鳞癌的发生。
作为早期诊断宫颈上皮内病变及宫颈鳞癌的标记物, Ki-67的检测可提高宫頸鳞癌的早期诊断率。
[Abstract] Objective: To investigate the expression and significance of Ki-67——a marker of the cervical intraepithelial neoplasia and cervical squamous carcinoma. Methods: Immunohistochemical S-P assay was used to detect the expression of Ki-67 in 14 cases cervical squamous carcinoma and 77 cases cervical intraepithelial neoplasia and 23 cases normal cervix. Results: ①The positive expression rates of Ki-67 in cervical squamous carcinoma, cervical intraepithelial neoplasia and normal cervix were 100%, 93.33%~100% and 39.13% respectively, and it showed a significant difference compared with normal cervix group(P<0.01).②The expression intensity order of Ki-67 was normal cervix, cervical intraepithelial neoplasia and cervical squamous carcinoma from down to up,and they were in a positive correlation(r=0.770 8). Conclusion: Ki-67involves in the occurrence of cervical intraepithelial neoplasia and cervical squamous carcinoma. As a marker of early diagnosis of cervical intraepithelial neoplasia and cervical squamous carcinoma, the determination of Ki-67 could enhance the early diagnosis rate.[Key words] Ki-67; Early diagnosis; Cervical intraepithelial neoplasia; Cervical squamous carcinoma宫颈癌是常见的妇科恶性肿瘤之一,在全球妇女恶性肿瘤中排第二位,极大地威胁着妇女健康,早期诊断和早期治疗能降低其死亡率。

宫颈癌概述病理类型:最常见的病理类型:鳞状细胞癌,其次为腺鳞癌,腺癌,其他少见有神经内分泌小细胞癌,毛玻璃样细胞癌,肉瘤等。
(注:CIN宫颈上皮内瘤变)主要病因:人乳头状瘤病毒感染(HPV)其他相关的流行病学因素还有:吸烟,早产,多产,过早性生活,大量性伴侣,性传播疾病史,长期免疫抑制及避孕工具的应用。
症状:首发症状:异常阴道出血,年轻患者通常表现为接触性出血,其次表现为月经不规则,老年患者则通常表现为绝经后阴道不规则出血。
多数宫颈浸润癌还有阴道分泌物增多,分泌物为白色或血性,常有腥臭,晚期癌肿破溃,继发感染,可出现恶臭分泌物。
继发症状:盆腔疼痛,由盆腔局部浸润病变侵及神经,骨及淋巴管或合并盆腔炎性病变引起。
腰部疼痛,因输尿管受侵犯,管腔狭窄,输尿管梗阻造成肾俞积水引起。
下肢顽固性水肿,盆腔淋巴系统受侵犯,淋巴管受阻引起。
极晚期的患者可由于直接侵及膀胱出现尿频,尿痛,下腹坠胀,血尿,膀胱阴道瘘;侵及直肠可出现便秘,里重后急,便血及直肠阴道瘘。
检查:体检及妇科检查:体表淋巴结特别是对腹股沟淋巴结,以及盆腔三合诊宫颈细胞学检查:宫颈细胞学,阴道镜,宫颈病理学是专门用于筛查及诊断宫颈癌的三阶梯技术。
巴氏涂片:一级正常,二级炎症,三级可疑,四级可能阳性,五级阳性。
阴道镜检查宫颈缀切术(诊断性已逐渐减少)病理学其他检查:FIGO推荐的诊断检查方法包括阴道镜,宫颈活检,宫颈锥形切除术,膀胱镜,结直肠镜,胸片X光片,静脉肾盂造影及钡灌肠造影。
推荐的实验室检查包括:血常规,肝功能,肾功能。
转移:主要为直接蔓延和淋巴转移,血行转移极少见。
可固定于骨盆壁上,也可向前累及膀胱向后累及直肠。
应用较广的是FIGO宫颈癌分期。
治疗:手术和放疗是早期宫颈癌(ⅠA1、ⅠA2、ⅠB1、ⅠB2、ⅡA期)的两个主要治疗手段手术更适合早期小病灶患者,特别是ⅠA、ⅠB1期患者。
ⅠA1:推荐:筋膜外全子宫切除术;改良根治性全子宫切除术,若有静脉侵犯,还应行盆腔淋巴结切除手术。


病理学:癌前病变、非典型性增生及原位癌1.癌前病变:癌前病变是指某些具有癌变的潜在可能性的病变,如长期存在不及时治疗就有可能转变为癌。
常见的癌前病变有:(1)粘膜白斑:常见于口腔、外阴等处粘膜。
由于鳞状上皮的过度增生和过度角化并有一定异型性,长期不愈可转变为鳞状细胞癌。
(2)慢性子宫颈炎伴宫颈糜烂:这是妇科常见疾患,是在慢性宫颈炎基础上,宫颈阴道部的鳞状上皮被来自子宫颈管内膜的单层柱状上皮取代,可以转变为宫颈鳞状细胞癌。
(3)直肠、结肠的腺瘤性息肉:单发、多发均可发生癌变,有家族史的多发者,更易发生癌变。
(4)乳腺增生性纤维囊性变:常因内分泌失调引起,伴有导管内乳头状增生者易发生癌变。
(5)慢性萎缩性胃炎及胃溃疡:慢性萎缩性胃炎的胃粘膜上皮的肠上皮化生可发生癌变。
慢性胃溃疡长期不愈,也可发生癌变,其癌变率大约为1%。
(6)慢性溃疡性结肠炎:在反复溃疡和粘膜增生的基础上可发生结肠腺癌。
(7)皮肤慢性溃疡:经久不愈的皮肤溃疡和瘘管特别是小腿慢性溃疡可发生鳞状上皮增生,易癌变。
(8)肝硬化:慢性病毒性肝炎进展为肝硬化,相当一部分可进一步进展为肝细胞性肝癌。
2.非典型性增生:非典型性增生是上皮细胞异乎常态的增生,形态呈现一定程度的异型性,但不足以诊断为癌,多发生于皮肤或粘膜表面的鳞状上皮,也可发生于腺上皮。
这种非典型性增生如累及2/3以上尚未达到全层的为重度非典型性增生,很难逆转而发生癌变。
癌前病变常通过这种形式转变为癌。
3.原位癌:原位癌指粘膜鳞状上皮层内或皮肤表皮内的重度非典型增生几乎累及或累及上皮的全层,但尚未侵破基底膜而向下浸润生长者称为原位癌。
如子宫颈、食管及皮肤的原位癌。
子宫颈鳞状细胞癌的癌前病变诊断和鉴别诊断张建民杨幼萍朱扬丽温岭市第一人民医院病理科宫颈鳞癌的癌前病变与HPV感染关系密切,因之现发病率相当高,正确的病理诊断是合适的临床处理的前题。
宫颈鳞癌的癌前病变有多种分类方法,病理改变为一谱系,因而在病理诊断、分级和鉴别诊断方面难免有一些灰区,只有对之具备较充分的知识,才能对这类非常常见的疾病做出较好的病理诊断。
+1.癌前病变的分类(classification of premalignant lesions)子宫颈鳞状上皮有恶性潜能的改变为癌前病变,近几十年大多数病理学家使用异型增生和原位癌(dysplasia and carcinoma in situ,CIS)系统或子宫颈上皮内肿瘤(cervical intraepithelial neoplasia, CIN)系统,对这类癌前鳞状上皮病变进行分类。
近10年又出现仅用鳞状上皮内病变(squamous intraepithelial lesions,SIL)来命名宫颈癌前病变,并分为低级别和高级别两类的Bethesda系统。
2003年WHO分类中子宫颈癌前病变采用的名称是宫颈上皮内肿瘤(cervical intraepithelial neoplasia),将异型增生/原位癌和鳞状上皮内病变置于同义语中。
目前是异型增生/原位癌、CIN和SIL这三种系统同时并存,病理医师可各取所需,但一致认为与HPV关系密切(表1)。
现美国较多采用SIL系统,国内也有些医院开始使用,然而SIL还包括了除CIN以外的其他病变(表2和3),因此不应将SIL 与CIN完全等同,特别是低级别病变。
表1 HPV相关宫颈上皮内病变的分类___________________________________________________________________ ________ 名称 HPV危险范畴不同分类系统比较_________________________________________二级别CIN 异型增生-原位癌 SIL___________________________________________________________________ ________ 外生性湿疣低危 ______ ______ 低级别SIL鳞状细胞乳头状瘤低危 ______ ______ 低级别SIL扁平型湿疣低危和高危 ______ ______ 低级别SILCIN 1 低危和高危低级别CIN 轻度异型增生低级别SILCIN 2 高危高级别CIN 中度异型增生高级别SILCIN 3 高危高级别CIN 重度异型增生高级别SIL和原位癌___________________________________________________________________ _______ 该表译自WHO Classification of Tumours, Pathology & Genetics, Tumours of the Breast and Female Genital Organs,edi by Tavassoli FA and Devilee P, LARC Press, Lyon,2003,Tabale 5.02.表2LSIL包括的病变___________________________CIN1扁平状湿疣轻度异型增生(不典型增生)外生性湿疣(尖锐湿疣)移行细胞乳头状瘤不成熟性湿疣(鳞状细胞乳头状瘤*)乳头状不成熟性鳞化(也可视为不成熟性湿疣的同义语)扁平状不成熟性LSIL(罕见且对之现有争议)___________________________*泛指有棘细胞增生的乳头状病变(不是粘膜息肉)该表修改自Diagnostic Gynecologic and Obstetric Pathology, edited by Crum CP and Lee KR, Saunders,2006. p298,Table 13.7 ***表3HSIL包括的病变_________________________CIN2和中度异型增生(不典型增生)CIN3和重度异型增生(不典型增生)/原位癌角化的SIL有不成熟化生表型的SIL原位乳头状鳞癌_________________________该表修改自Crum CP 和Lee KR主编的Diagnostic Gynecologic and Obstetric Pathology, edited Saunders,2006. p298,Table 13.72.子宫颈上皮内肿瘤/鳞状上皮内病变的组织学诊断中几个应注意的问题2.1熟悉移行带的组织学特点:CIN多发生在宫颈移行带,有一319例宫颈锥要标本研究显示,CIN仅3.1%发生于外宫颈,10%病变完全被宫颈内膜上皮包围,其余87%均位于移行带。
子宫恶性肿瘤诊治研究——子宫颈癌林仲秋;卢淮武【摘要】子宫是孕育胚胎、胎儿和产生月经的器官.同时,子宫也是容易发生恶性肿瘤的器官.从子宫颈到子宫体,子宫内膜到子宫肌层,各部位均可发生恶性肿瘤.宫颈癌是最常见的妇科恶性肿瘤,高危型人乳头瘤病毒(HPV)的持续性感染是引起宫颈癌前病变和宫颈癌的主要原因.宫颈癌的主要病理类型为鳞状细胞癌和腺癌,确诊依赖于宫颈病灶的活体组织病理检查,对病变程度的判断采用国际妇产科联盟(FIGO)的临床分期.宫颈癌的治疗早期以手术为主,中、晚期以放疗为主,辅以化疗的综合治疗.近年来靶向治疗为局部晚期、复发性、转移性宫颈癌提供了新的治疗途径.HPV疫苗也已开始应用于宫颈癌的预防.%The uterus is an organ which nurtures the embryo,fetus and produces menstruation. At the same time.it is also an organ which is likely to suffer from malignant tumor. Each part of the uterus including cervix,corpus uteri,endometrium,myometrium is prone to malignant tumor. Cervical cancer is the most common gynecological malignancies. Persistent infection of high risk papillomavirus is the main reason of precancerous and cervical cancer. The main pathological type was squamous cell carcinoma and adenocarcinoma. Definite diagnosis can depend on cervix biopsy and histopathology. We can judge the severity from the FICO clinical staging. The treatment of early stage cervical cancer is surgery,while in treatment of the middle and advanced stage cervical cancer,radiaotherapy is the core and chemotherapy is the complement. Nowadays targeted therapy provides a new approach to localadvanced,recurrent and metastasis cervical cancer. HPV vaccine has been used to prevent the cervical cancer now.【期刊名称】《国际妇产科学杂志》【年(卷),期】2012(039)004【总页数】5页(P322-326)【关键词】子宫肿瘤;宫颈肿瘤;癌;诊断;治疗【作者】林仲秋;卢淮武【作者单位】310000广州,中山大学孙逸仙纪念医院妇瘤科;310000广州,中山大学孙逸仙纪念医院妇瘤科【正文语种】中文子宫颈癌是最常见的妇科恶性肿瘤。
子宫颈癌的临床病理分析发表时间:2010-09-13T11:12:54.967Z 来源:《中外健康文摘》2010年第19期供稿作者:史立志[导读] 当癌组织侵及膀胱及直肠时,可引起子宫膀胱瘘或子宫直肠瘘。
史立志(黑龙江省伊春林业中心医院黑龙江伊春 153000)【中图分类号】R737.33 【文献标识码】A 【文章编号】1672-5085(2010)19-0063-02 【摘要】子宫颈癌(cervicalcarcinoma)是由子宫颈上皮发生的恶性肿瘤,是女性生殖系统常见恶性肿瘤之一。
严重威胁妇女的健康和生命。
多发生于40岁至60岁之间的女性,平均年龄54岁。
子宫颈癌的发生和发展是一个渐进过程, 其演变时间从几年到十几年不等,早期子宫颈癌如能及时发现并治疗, 治愈率可达90%以上[1]。
五十年前,子宫颈癌曾是女性肿瘤死亡的首要原因,由于子宫颈脱落细胞学检查(Papanicolou’s smear tech- nique)的推广和普及,浸润性子宫颈癌的发生率已下降了38%~57%,临床子宫颈癌的发生率下降了67%,使许多癌前病变和早期癌得到早期防治,晚期癌较过去明显减少,五年生存率和治愈率显著提高。
虽然近数十年筛查工作的开展已使宫颈癌的死亡率有所下降,但准确的临床病理病理诊断是指导治疗方案的选择和评估预后最重要的影响因素之一。
早期发现子宫颈癌前病变对于防治子宫颈癌具有决定性意义。
如何提高宫颈癌的临床诊治水平仍是需进一步探讨和解决的问题。
一、病因和发病机制子宫颈癌的病因和发病机理尚未完全明了,一般认为与早婚、多产、宫颈裂伤、局部卫生不良,以及包皮垢刺激等多种因素有关,流行病学调查显示性生活过早和性生活紊乱是子宫颈癌发病最主要原因。
近二十年来研究发现,经性传播HPV感染可能是子宫颈癌致病因素之一。
通过免疫组织化学、多聚酶链反应(PCR)及原位杂交技术(in situ hy— bridization)证实在85%宫颈癌组织中有HPV序列和HPV蛋白表达,尤其是HPV—16、 18、31、33型与子宫颈癌发生密切相关,为高危险性型。
宫颈癌诊断结果报告单尊敬的患者,经过对您进行全面的身体检查和病理学分析,我们得出了以下宫颈癌诊断结果:一、病理诊断:1. 病变部位:宫颈。
2. 组织类型:鳞状细胞癌(最常见的宫颈癌类型)。
3. 病理分级:根据肿瘤的细胞异常程度,分为三个等级:- 分化良好(G1):癌细胞形态与正常细胞相似。
- 中度分化(G2):癌细胞形态有些异常,但不严重。
- 低分化(G3)或未分化(G4):癌细胞形态高度异常,难以与正常细胞区分。
二、病变扩散情况:1. 局部扩散:判断肿瘤是否仅限于宫颈;如已扩散至子宫壁、阴道等。
2. 淋巴结转移:检查是否有淋巴结受累,如骨盆淋巴结、腹主动脉淋巴结等。
3. 远处转移:排查有无转移到其他组织或器官,比如肺、肝、骨骼等。
三、病变分期:我们采用国际宫颈癌联盟(International Federation of Gynecology and Obstetrics,FIGO)的分期系统,根据宫颈癌扩散的程度将其分为以下四个阶段:1. I期:肿瘤限于宫颈,未扩散至子宫体;2. II期:肿瘤扩散至子宫体,但仍限于盆腔范围;3. III期:肿瘤扩散至盆腔外(例如骨盆壁、下腹壁),或有侵犯尿道、直肠的倾向;4. IV期:肿瘤进一步扩散至其他组织和器官(例如肺、肝、骨骼)。
四、病理报告总结:根据我们的病理诊断和相关检查结果,您被诊断为宫颈鳞状细胞癌(病理分级待进一步确定)。
具体的病变扩散情况、分期和治疗方案需要进一步评估和讨论。
请您与主治医生进一步沟通,了解关于您个人病情的具体细节,以制定最佳的治疗方案。
请一定记住,早期宫颈癌是有治愈机会的。
我们将尽最大努力提供最有效的治疗与关怀,帮助您度过这段艰难的时刻。
祝您早日康复!此致XX医院病理科医生。
子宫颈鳞状细胞癌的癌前病变诊断和鉴别诊断
宫颈鳞癌的癌前病变与HPV感染关系密切,因之现发病率相当高,正确的病理诊断是合适的临床处理的前题。
宫颈鳞癌的癌前病变有多种分类方法,病理改变为一谱系,因而在病理诊断、分级和鉴别诊断方面难免有一些灰区,只有对之具备较充分的知识,才能对这类非常常见的疾病做出较好的病理诊断。
1、癌前病变的分类(classification of premalignant lesions)
子宫颈鳞状上皮有恶性潜能的改变为癌前病变,近几十年大多数病理学家使用异型增生和原位癌(dysplasia and carcinoma in situ,CIS)系统或子宫颈上皮内肿瘤(cervical intraepithelial neoplasia,CIN)系统,对这类癌前鳞状上皮病变进行分类。
近10年又出现仅用鳞状上皮内病变(squamous intraepithelial lesions,SIL)来命名宫颈癌前病变,并分为低级别和高级别两类的Bethesda系统。
2003年WHO 分类中子宫颈癌前病变采用的名称是宫颈上皮内肿瘤(cervical intraepithelial neoplasia),将异型增生/原位癌和鳞状上皮内病变置于同义语中。
目前是异型增生/原位癌、CIN 和SIL这三种系统同时并存,病理医师可各取所需,但一致认为与HPV关系密切(表1)。
现美国较多采用SIL系统,国内也有些医院开始使用,然而SIL还包括了除CIN以外的
其他病变(表2和3),因此不应将SIL与CIN完全等同,特别是低级别病变。
表1 HPV相关宫颈上皮内病变的分类名称
HPV危险范畴
不同分类系统比较二级别CIN
异型增生-原位癌
SIL
外生性湿疣
低危
——
——
低级别SIL
鳞状细胞乳头状瘤
低危
——
——
低级别SIL
扁平型湿疣低危和高危——
——
低级别SIL
CIN 1
低危和高危低级别CIN 轻度异型增生低级别SIL
CIN 2
高危
高级别CIN 中度异型增生高级别SIL
CIN 3
高危
高级别CIN
重度异型增生和原位癌高级别SIL。