下颈椎椎弓根螺钉固定的方法与技巧
- 格式:doc
- 大小:15.19 KB
- 文档页数:5

脊柱外科打椎弓根钉是最常用的技术,可是不好掌握,。
比如在侧弯后凸旋转情况下具体椎体怎么决定进针点,倾斜角度,在有横突椎板骨折时的决策,CT扫描的意义有多大,椎弓根基底部与椎体关系变异情况,具体操作的手法诀窍等,平片阅片要点,经验教训。
在大医院可以借助术中C臂机完成,但在基层医院没有这样的条件,我下面谈谈自己的体会:1;术前应仔细阅读X线侧位片,测出椎弓根进钉角度。
可以通过CT片发现是否有椎弓根骨折,同时可以测出椎弓根进钉轴线与棘突的夹角。
2;术中暴露出乳突副突间沟(对此解剖位子很多文献有记载),以此为进钉点,结合术前测量的进钉角度打入导针后,拍片定位即可。
当然遇到骨折比较严重的进钉会比较困难,这就需要术者在工作中多摸索总结了。
经椎弓根内固定手术成败的关键是能否准确地将螺钉经椎弓根拧入椎体,因此,确定椎弓根螺钉的入点尤为重要。
文献中有多种后路确定腰椎椎弓根螺钉进钉点的方法,其共同点均以横突和关节突为定位标志,前题是横突及关节突均正常的解剖状态。
如果横突缺如、过大、过小、关节突关节增生、内聚,甚至在既往手术中已被咬除,则会影响进钉点的定位,或难以定位。
人字嵴进钉法以副突嵴和峡部嵴为定位标志,位置恒定,容易显露及辨认。
对于严重增生退变的关节突关节咬除增生部分后,未发现副突嵴及峡部嵴的退变,可见到正常的人字嵴结构。
对于结构性脊柱侧弯的患者,脊柱既有侧弯、又有旋转,椎弓根的粗细、长短及方向有不同程度的变异。
我们在术前通过螺旋CT断层扫描,以计划固定的椎弓根为重点,术前认真阅读CT片,分析需要固定节段椎体的旋转方向、椎板和椎弓根长短的变化、椎弓根的粗细及方向、椎管的位置及形状、以及小关节有无增生及其程度,明确椎弓根与横突、关节突、椎板、棘突及小关节增生的骨赘等标志之间的相对关系,指导术中定位。
并将对应椎弓根的层面作标记,方便术中辨认。
确定进钉点后,先咬除进钉点处皮质骨,开口器开口,恒力持稳探路器缓慢进入,在松质骨内应阻力不大且均匀,如有大的阻力,可能遇到骨皮质,应拔出探路器,将咬除的棘突剔净、修剪成骨条后填入钉道,再次用探路器,则易控制方向,避免滑入原钉道。

如何精确的置入椎弓根螺钉?骨科医生的必杀技椎弓根螺钉(PS)是脊柱最坚固的结构,可经受侧弯应力、旋转应力和屈伸应力。
它是脊柱生物力学研究的产物,更是脊柱外科发展史上重要的里程碑。
椎弓根但如何根据不同患处,最精确的置入椎弓根螺钉仍是一个值得讨论的课题。
本文包括颈椎置钉、胸腰椎置钉、经皮置钉等多方面的知识,带你系统掌握椎弓根螺钉置钉技术。
颈椎置钉颈椎椎弓根容积较胸椎更小且方向变异较多,螺钉置入有较高的风险,临床应用较少。
但椎弓根螺钉固定具有高度的稳定性且无需依赖椎板的完整性,在椎板缺如的情况下仍可应用此技术进行内固定。
由于颈椎椎弓根结构变异大,毗邻重要的神经、血管,同时上颈椎(C1、C2)和下颈椎(C3~C7)因适应功能而解剖形态存在巨大差异,考虑到这些因素而旨在提高各节段置钉准确率,降低或无误置率置钉方法的研究成为近年来脊柱外科医生的不懈追求。
目前,依据操作手段不同,置钉方式总体上分为两类:导航下置钉和徒手置钉。
早期导航下置钉的准确率仅为90%左右,远没有达到理论上的准确率。
俯卧位(颈部悬空)是后路颈部手术的常规体位,前1个颈椎弓根置钉过程会扰动、改变下1个颈椎弓根在导航中“记忆”的位置。
提高准确率的唯一方法就是反复重复导航步骤,这势必会延长手术时间,增加放射线的照射次数。
加之导航设备较昂贵,这些因素限制了导航的普遍应用,因此,徒手置钉方法的研究显得尤为重要和必要。
但资料显示现在的许多徒手方法在置钉过程中仍有较高的穿透侧壁概率。
近年,文献报道利用标杆型3D打印导板辅助颈椎椎弓根螺钉置入技术,实际上是徒手置钉法与数字影像学技术相结合的一个方面。
基于当前研究现状,理想的徒手置钉方法应满足以下条件:①方法简便、工具简单、易掌握、易推广;②参照系恒定,干扰因素(如颈椎本身的退变增生、各节段颈椎术中的体位等)少,甚至无;③个体化、重复性好,高准确度,极低甚至无误置率。
由于解剖结构的不同,C1和C2有各自独立的置钉方法;C3~C7因结构相近,置钉方法在原则上应是自成一套体系,有着共同点。

颈、胸、腰椎椎弓根钉置钉技巧,必备高清图解(全)!丁香园社区钉棒系统内固定是目前外科治疗胸腰椎疾患的主流术式,椎弓根螺钉的准确置入是此技术的关键,如何提高置钉精确度、减少二次置钉,是目前临床研究的热点。
自椎弓根螺钉问世以来,颈胸腰椎椎弓根一直是骨科医生研究的重点和难点。
今天给大家分享的是脊柱椎弓根螺钉置钉技巧,值得学习借鉴!01椎弓根钉系统椎弓根钉:直钉、U型钉椎弓根钉的开口方向:上开口、侧开口杆和钉的连接:钉杆直接连接、通过侧块连接02椎弓根的应用解剖椎弓根起自椎体两侧的后上端,向后突出构成椎管的侧壁,椎弓根的上下缘称为椎弓根上下切迹,与相邻上下椎弓根切迹相连形成椎间孔。
孔内有脊神经及血管通过。
腰神经根仅占腰椎间孔的前上1/3,椎间孔内有脂肪组织;腰骶及下胸部脂肪组织较多且疏松;上胸部脂肪较少且混有纤维组织;颈部几乎全是纤维组织,很少脂肪。
椎弓根剖面呈现椭圆形,周围是皮质骨,中心有少许松质骨,后部几乎全是皮质骨,该处骨性坚固,故有的学者将其理解为后柱连接前柱的三维性坚强的钳夹,有的称之为力核,说明了椎弓根的重要意义。
脊椎的横突、椎板、上下关节突均会合在椎弓根的同一点上,所有从脊柱后方传递到椎体的力均通过此点。
浅表大肌群:腰髂肋肌最长肌胸棘肌深层的节段间小肌群:回旋肌棘间肌多裂肌椎弓根的后面是乳突和副突,分别有腰多裂肌及最长肌起止,这些肌肉具有轴向旋转、侧弯及后伸脊柱的功能,更进一步说明椎弓根具有传递力到前方椎体上的功能,并能控制一定方向的运动。
多裂肌:起于骶骨背侧面、腰椎乳突、胸椎横突及颈椎关节突,斜向上走形止于棘突,是躯干肌中的重要肌群,对脊柱稳定性尤其是动态稳定性起关键作用。
通过椎弓根将螺钉拧入椎体,能够控制脊柱整个“三柱”的复合结构,达到较好的三维固定。
椎弓根内侧与脊髓相邻,而且借助脊髓被膜与脑脊液相隔,间距为0.2~0.3cm。
在腰段,神经根在椎弓根下面,是钻孔最容易损伤的部位,椎弓根的上方及外侧无重要结构,较为安全。

颈椎、胸椎、腰椎椎弓根置钉技巧,真的太实用了!椎弓根钉内固定是脊柱外科基础手术技能,是年轻医生必须掌握的基础技术之一。
由于胸腰椎椎弓根解剖结构的特殊性及其相邻关系的复杂性,熟练掌握相关的操作细节与技巧至关重要。
01胸椎椎弓根钉置入是脊柱外科基本功。
胸椎进针点的头尾侧一般选择横突中上1/3或者横突上缘。
内外侧选择关节突关节外缘。
文章提出一个新的内外侧进针点定位法,称为“椎板腹侧和上关节突法”。
即内外侧进针点选择在胸椎上关节突(SAF)中线偏外2-3mm。
但这个定位方法因为解剖变异的关系,会有0.43%的几率进入椎管。
胸椎椎板腹侧皮质较为坚厚,椎弓根开路锥会顺势挤入椎弓根,做出位置良好的钉道。
文章提到头尾侧进针点选择Lenke等人在2004年提出的方法(亲测好用):T7,8,9 横突上缘与关节突关节交界。
T1,2,3、12 横突中点(T12选择马鞍凹陷中点)。
T6,10 横突中上1/3再偏上些。
T4,5,11 横突中上1/3(横突嵴上,T11有时也有马鞍状结构)。
本人常用方法头尾侧进针点选择:除了T7/8/9选择横突上缘,其他椎体都是在横突嵴上,T11/12有马鞍结构就直接从马鞍凹陷处进针。
02颈椎寰椎置钉常规有三种,其实大同小异,内外侧进针点都一样,头尾侧进针点根据方法不同,钉道大部分位于侧块内,部分钉道或切割后弓,或完全在后弓内。
C2椎弓根钉置入,显露椎弓根内侧缘,直视下置入最安全可靠。
C3-6的椎弓根钉技术,比较难掌握,太依赖解剖因素。
侧块钉在侧块中点偏内、偏上或偏下1mm都可以。
进针点不是一个点,是一片区域。
03腰椎腰椎椎弓根钉外展角度约20°~30°,实际操作中这些数字指标很难把握。
需要长期练习,有一个大概的角度意识就行。
手感很重要。
椎弓根松质骨内进针会感到喀拉喀拉的砂砾样感。
还有一种“吸入”、开路锥被“嘬”住的感觉。
可以手里握紧一把沙子或小米,用根金属棍从指缝插进去的感觉一下。


颈、胸、腰、骶,最全的椎弓根螺钉打法汇总一、颈椎解剖特点进针点•C2 枢椎椎板上缘水平线下5mm与椎管内侧缘外7mm垂直线交点•C3-6侧块背面中上1/4水平线与中外1/4垂直线交点•C7 侧块背面中上1/4水平线与中点垂直线交点稍偏上角度•C2 矢状面内倾30度,水平面上倾20度•C3-6 矢状面内倾40-45度,水平面与终板平行•C7 矢状面内倾40-45度,水平面与终板平行螺钉直径(mm): 3.5皮质骨螺钉进钉深度(mm):18-20,进钉不超过80%经验总结:二、胸椎解剖特点:进针点:上关节突外缘垂线与横突中点水平线的交点角度:•矢状面角度:T1: 25度T2:20度T3:15度T4-T9:10度T10:5度T11-T12:0度•水平面角度:与终板平行螺钉直径(mm): T1-5: 3.5-4 T6-10: 4-5 T11-12: 5.5-6.5进钉深度(mm):35-40(椎弓根到椎体前缘40-42,进钉不超过80%)三、腰椎解剖特点:进针点:•方法一:上关节突外缘垂线与横突中点水平线交点•方法二:人字嵴进钉法:以副突嵴和峡部嵴为定位标志横突缺如、过大、过小、关节突关节增生、内聚,既往手术中已被咬除,会影响进钉点的定位,人字嵴进钉法,位置恒定,容易显露及辨认。
角度:•矢状面角度:L1-3:5-10度L4-5:10-15度•水平面角度:L1-4:与终板平L5:下倾10度(L5椎体后倾)螺钉直径(mm): 6.5进钉深度(mm):40-45(不超过80%)四、骶椎解剖特点进针点: S1关节突外缘的垂线,关节突下缘的水平线交点。
角度:•矢状面角度:内倾25度•水平面角度:头倾25-30度,瞄向骶骨岬螺钉直径(mm): 6.5-7.0进钉深度(mm):30-35经验总结:1. 易损伤腰骶神经干、髂内静脉和骶髂关节2. 除特殊情况,一般不进行S2固定3. 骶骨骨质少,以软骨下骨固定强度最高置钉要点:确定进钉点后,先咬除进钉点处皮质骨,开口器开口,恒力持稳探路器缓慢进入,在松质骨内应阻力不大且均匀,如有大的阻力,可能遇到骨皮质,应拔出探路器,将咬除的棘突剔净、修剪成骨条后填入钉道,再次用探路器,则易控制方向,避免滑入原钉道。

椎弓根螺钉进针点技巧
椎弓根螺钉是一种用于治疗脊柱疾病的手术工具。
下面简单介绍一下椎弓根螺钉进针点技巧:
1. 选择进针点:要选择合适的进针点,通常是在椎弓根最高点处,从侧面进针。
2. 定位:在进针前,需要将患者的脊椎进行X光定位,确定
进针点和进针角度。
3. 进针:在无菌条件下,使用术前测量好的椎弓根螺钉进行进针。
进针时要调整好进针角度,注意不要将钉头打穿椎板。
4. 固定:将椎弓根螺钉固定在椎弓根处,确保固定牢固且稳定。
总之,在进行椎弓根螺钉进针前,需要仔细评估患者病情和手术风险,规划好手术方案,避免出现手术并发症。
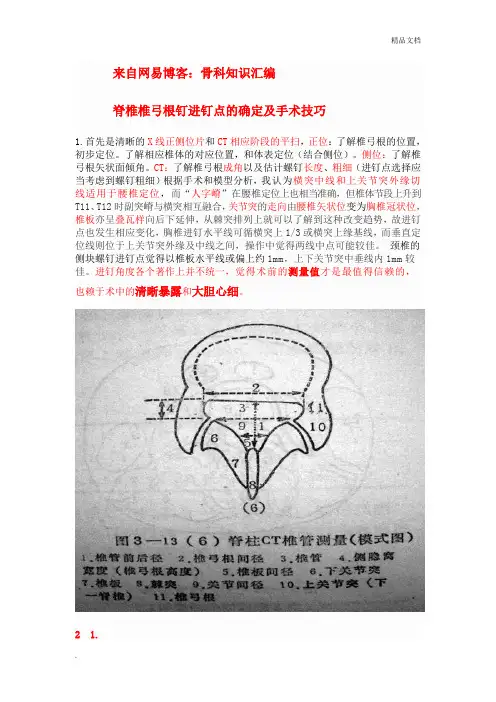
来自网易博客:骨科知识汇编脊椎椎弓根钉进钉点的确定及手术技巧1.首先是清晰的X线正侧位片和CT相应阶段的平扫,正位:了解椎弓根的位置,初步定位。
了解相应椎体的对应位置,和体表定位(结合侧位)。
侧位:了解椎弓根矢状面倾角。
CT:了解椎弓根成角以及估计螺钉长度、粗细(进钉点选择应当考虑到螺钉粗细)根据手术和模型分析,我认为横突中线和上关节突外缘切线适用于腰椎定位,而“人字嵴”在腰椎定位上也相当准确,但椎体节段上升到T11、T12时副突嵴与横突相互融合,关节突的走向由腰椎矢状位变为胸椎冠状位,椎板亦呈叠瓦样向后下延伸,从棘突排列上就可以了解到这种改变趋势,故进钉点也发生相应变化,胸椎进钉水平线可循横突上1/3或横突上缘基线,而垂直定位线则位于上关节突外缘及中线之间,操作中觉得两线中点可能较佳。
颈椎的侧块螺钉进钉点觉得以椎板水平线或偏上约1mm,上下关节突中垂线内1mm较佳。
进钉角度各个著作上并不统一,觉得术前的测量值才是最值得信赖的,也赖于术中的清晰暴露和大胆心细。
2 1.术前对于X片,CT资料的深入研究,尤其对于CT片的阅读及测量,可以帮助术前确定进针角度和螺钉直径大小2 2.关于进针点的确定,目前有各种方法,不必赘述。
到了术中还要结合解剖标志仔细定位,因为并非每个椎体的解剖标志都很清楚。
一般腰椎双十字法和人字嵴都是不错的,对于胸腰段的定位,因处于一个解剖结构上的移行区,确实无可靠的解剖标志参考,我观察了尸体标本结合术中操作,感觉双十字法还是不错的2 3.进针的技巧:开路器械只是提供进针的开口,具体方向可用探针探(因为椎弓根内为松质骨,可以用探针深入约3cm,当然骨质较硬就不要硬来了),用手椎的过程中不要上下晃动,诀窍是始终保证一定的下沉力。
进针方向要根据探针的结果来调整。
因为进针点偏内偏外很难避免,这就需要通过角度的调整来矫正(书上的角度仅供参考)对于上班时间少于6年左右的兄弟,掌握胸腰段以下置钉技巧就足够了。

下颈椎椎弓根螺钉置钉技巧探讨【摘要】[目的]探讨下颈椎椎弓根螺钉的置钉技巧和手术体会。
[方法]2004年7月~2006年4月,在前期尸体标本操作的基础上,C型臂引导下采用下颈椎椎弓根螺钉技术治疗颈椎疾患15例。
常规后路,术中显露侧块至其外侧缘,辨清上关节突关节面基底部上缘;选择侧块外缘内5 mm,上关节突关节面基底部下方3 mm处为进钉点,球磨去皮质。
2 mm手钻开路并探子确认,保持与上终板平行并40°~45°内倾角。
不攻丝置入3.5 mm皮质骨螺钉。
[结果]除1枚C4螺钉未能成功外,共计置入C3~7下颈椎椎弓根螺钉86枚,平均螺钉长度(26±1.6)mm,CT下各钉内倾角度平均值37.9°±5.4°。
术中2枚(2.9%)在开路时发生钉道活动性出血。
术后CT示椎弓根壁损伤6枚(8.8%)。
术后无神经血管损伤并发症。
[结论]颈椎椎弓根螺钉技术相对安全,置钉成功的关键是手感。
【关键词】颈椎;椎弓根钉;手术治疗与胸、腰椎椎弓根钉固定类似,颈椎椎弓根可提供坚强的稳定性。
下颈椎椎弓根在解剖学上具特殊性,较胸腰椎明显偏细,且一旦在置钉过程中损伤与其毗邻的颈脊髓、椎动脉或神经根,均会带来严重后果。
自1994年Abumi等[1]首次报道临床运用颈椎椎弓根钉技术以来,国内外文献有限,且缺乏对置钉技巧和手术体会的报道。
本文总结本科自2004年7月~2006年4月,C型臂引导下采用C3~7椎弓根螺钉技术治疗颈椎疾患15例86枚钉,着重讨论置钉技巧和手术体会,报道如下。
1 资料与方法1.1 一般资料患者15例,男10例,女5例;平均43.6岁。
颈椎骨折或并脱位9例,先天性或退变性颈椎管狭窄4例,颈椎先天畸形1例,前路术后相邻节段滑脱1例;创伤患者中Frankel分级A级2例、C级3例、E级4例。
所有患者术前摄颈椎正侧位和双侧斜位片,对疑有颈椎不稳定的患者加摄屈伸位动力位片,拟固定节段椎弓根部3 mm CT加密平扫。

椎弓根螺钉置入方法1、进钉点:颈胸腰各有不同;2、把握进钉水平面角度(TSA)和矢状面角(SSA):TSA角度可以从CT片子上测量,SSA与体位有一定关系,可以在术中用C型臂临控。
3、深度:螺钉长度达到椎弓根轴线长度的80%已获得足够的生物力学强度,过长易穿透骨皮质损伤血管等。
4、长度:进针点至椎体前侧皮质总长度的83%。
1颈椎寰椎o马向阳发现寰椎椎弓根宽度为7.78mm。
o建议以寰椎下关节突中心点的纵垂线与经过寰椎后弓上缘下方3.0mm的水平线的交点作为螺钉的进针点,内倾10°,上倾5°钻孔便可,无须显露寰枢间的血管神经丛,也避开了椎动脉。
o进行寰椎椎弓根螺钉固定是可行的,其决定因素是椎动脉沟处的寰椎后弓高度,小于4mm则改为侧块螺钉。
枢椎•Xu等通过解剖研究,将进钉点为枢椎椎板上缘水平线下5mm与椎管内侧缘外7mm的交点处;•Howington等也通过解剖研究,确定了另一种进钉点定位方法:枢椎棘突正中垂线外侧26mm与枢椎下关节突的最下缘上方9mm的交点处。
若术中枢椎关节突外侧的椎动脉得以显露,则该进钉点与椎动脉内缘的垂直距离为1.38mm。
•李志军等则将进钉点确定为枢椎横突下缘水平线与关节突的中外1/4垂线的交点处。
•枢椎椎弓根的高度或宽度小于5mm,则建议改为侧块螺钉固定。
目前进针方法主要有:Abumi法、解剖标志定位法、计算机辅助成像定位法等。
Abumi等最早报道了应用磨钻打磨穿椎板外侧块骨皮质后,X线透视下将小探针经椎弓根髓腔插入椎体中,扩髓后,结合术前CT扫描可见经椎板外侧块骨皮质、椎弓根到椎体前沿的长度及椎弓根髓腔内径大小,再置入合适的椎弓根钉。
王东来等进钉点定位是以下关节中点划纵线,两关节间隙中点划横线,C3~C6 位于关节突背面外上象限的中点,C7 位于关节突中垂线接近上关节面的下缘。
闫德强等发现上下关节突间侧凹、关节突后平面为下颈椎定位标志。
垂直于关节突后平面的椎弓后上缘高度水平线与上下关节突间侧凹外缘的矢状线的交点为进钉点。

椎弓根钉头倾尾倾技巧椎弓根钉头倾尾倾技巧,这可是个很有讲究的事儿呢。
就像盖房子,椎弓根钉就像是房子的关键榫卯结构,头倾尾倾的技巧就决定了这个“榫卯”是不是安得恰到好处。
咱们先说说什么是椎弓根钉吧。
你可以把人的脊柱想象成一座精巧的塔,椎弓根呢,就是这座塔的一部分关键结构。
椎弓根钉就是要固定在这个位置上的。
那为什么要有头倾尾倾的技巧呢?这就好比是把一根钉子钉进一块木板,如果直直地钉进去,可能就不够稳固。
而如果稍微有点倾斜的角度,就像有了一种特别的着力点,能让钉子和木板结合得更牢固。
椎弓根钉的头倾尾倾技巧也是这个道理。
那这个技巧具体怎么操作呢?这可不像咱们平时随便钉个钉子那么简单。
这得对人体的脊柱结构有非常透彻的了解。
医生在进行这个操作的时候,就像是一个超级精密的工匠。
每一个动作都得小心翼翼。
比如说,在确定头倾或者尾倾的角度的时候,要考虑到患者的具体情况。
如果患者的脊柱有一些特殊的弯曲或者病变,这个角度就更得拿捏得精准。
这就像是给不同形状的锁配钥匙,一把钥匙只能开一把锁,一个合适的角度也只能适合特定的椎弓根情况。
我给你讲个例子吧。
我有个朋友,他因为脊柱的问题要做椎弓根钉的手术。
当时医生就特别注重这个头倾尾倾的技巧。
医生在手术前就花了很长时间研究他的脊柱片子,就像一个侦探在寻找线索一样。
医生得找到那个最适合的角度,不能有一点马虎。
手术的时候,每调整一点角度,都像是在走钢丝,容不得半点差错。
如果角度太大或者太小,可能就达不到预期的固定效果,甚至还可能会对患者的脊柱造成其他的损伤。
这就好比是你在搭积木,一块积木放歪了一点,那整个积木塔可能就会摇摇欲坠。
再从另一个角度看这个头倾尾倾技巧。
它就像是调整帆船的帆的角度一样。
帆的角度合适了,帆船就能在海上顺利航行。
椎弓根钉的头倾尾倾角度合适了,就能让脊柱这个“大船”稳稳地支撑起身体这个“大货物”。
这个技巧的掌握需要大量的实践经验。
就像一个老厨师,做一道菜做了很多次,才知道什么时候放盐,放多少盐最合适。
椎弓根螺钉选择进钉点方法、进钉方向、进钉深度和植入技术变化椎弓根螺钉内固定技术最早起源于欧洲,随后逐渐被熟知,目前已成熟且广泛应用于治疗诸如脊柱侧弯矫形、脊柱骨折、椎体肿瘤和结核及各种退变性疾病等诸多脊柱外科手术中,极大地推动了脊柱外科的发展。
选择进钉点21种方法1、Roy-Camille 法:以上下关节突关节间隙的延长线为垂线,并以横突中轴线作为水平线, 两条线的交点即为进钉点。
2、Weinstein 法: 为减少关节突关节损伤和避免影响非固定节段的运动,在选取进钉点时,他推荐上关节突的外下角作为椎弓根钉的进钉点,并称其为「上关节突的项部」。
3、Magerl 法:与 Roy-Camille 方法相类似, 水平线为横突的中轴线,垂线稍偏外,为椎体上关节突外缘的纵垂线,两线的交汇点即为进钉点。
4、Krag 法:相比 Magerl 的定位方法,其进钉点较 Magerl 法更为靠外,其水平线则演变为横突上 2/3 与下 1/3 的交线。
5、AO 法:AO 推荐的进钉点为上关节突外缘的切线与横突中轴线的交点, 该点位于横突基底与上关节突之间的交角处。
6、Louis 法:若上下关节突间隙呈矢状,则经关节间隙最外缘的垂线作为垂直线,如呈额状,则取关节突外 1/3;而水平线为经关节突关节面下缘上方 1 mm 的直线;两者的交点则为进钉点。
7、以下关节面纵向连线与横突中轴线的交点作为腰椎的定位点。
8、以上关节突外下缘交点之下外 1 mm 处,作为L1~3 椎弓根进钉点。
9、单云官「十字定位法」:四象限腰椎弓根定位的方法,在 L1~4 节段以腰椎关节突间隙作一垂直线,沿横突起始部的上缘作一水平线,以交叉的十字线分四象限,然后根据解剖结构特点 L1~4 椎弓根的进钉点位于外下象限,L5 椎弓根的进钉点位于内下象限椎弓根中心点绝大多数集中在关节突中点及其外缘所做的两条垂线与横突上缘与中轴线所在的两条水平线所围成的四边形之内。
骨科精读颈椎椎弓根螺钉的徒手置入技巧,建议收藏!颈椎椎弓根螺钉(cervical pedicle screw, CPS)的准确置钉在技术上是有难度的,因为不同患者、不同颈椎节段之间的椎弓根的大小、尺寸和角度差异很大,且缺乏解剖标志。
既往颈椎椎弓根钉的安放是根据椎板及侧块表面定位决定的,由于增生、解剖变异等导致这种方法不够稳定,且需要配合较多次透视完成传统方法介绍的颈椎椎弓根螺钉进钉方法:1)颈椎进钉点C3~C6:侧块背面中上1/4水平线与中外1/4垂直线的交点;C7:侧块垂直中线与中上1/4水平交点偏上方。
2)颈椎进钉角度C3~C6:内倾40~45°,水平面与上下终板平行;C7:内倾30~40°,水平面与上下终板平行。
目前,一些大型医院已开展导航技术以提高置钉准确性及降低难度,但导航设备价格昂贵并非每家医院都能配备。
且导航注册过程需额外的步骤及时间,另外结果可能存在偏差,这种偏差对颈椎椎弓根钉来说可能会带来严重后果。
近期,韩国神经外科学者发表在Global Spine Journal的文章,回顾性研究分析了神经外科新手使用关节旁椎板开窗探查椎弓根术放置CPS的经验[1]。
技术方法(1)术前CT规划置钉路线。
(2)俯卧位,常规后路显露,骨膜下剥离软组织至侧块关节外缘。
于侧块关节内缘与椎板交接开窗,探查椎弓根内壁。
(以C5右侧CPS 螺钉置入为例,右侧为头端)(3)经开窗根据神经钩探查的椎弓根内壁位置,在直视下置入CPS。
(4)术中全程无透视完成置钉,术后复查CT观察CPS螺钉位置。
本例与术前规划一致,白色三角形箭头所示两侧探查椎弓根于椎板开窗位置。
研究结果及结论经术后CT证实,根据关节旁椎板开窗椎弓根探查徒手置钉方法,术中CPS置钉准确率约92.3%,没有与 CPS置钉相关的神经血管损伤并发症。
参考文献[1] Park JH, Lee JY, Lee BH, Jeon HJ, Park SW. Free-Hand Cervical Pedicle Screw Placement by Using Para-articular Minilaminotomy: Its Feasibility and Novice Neurosurgeons' Experience. Global Spine J. 2021 Jun;11(5):662-668. doi: 10.1177/2192568220919089. Epub 2020 Apr 30. PMID: 32875896; PMCID: PMC8165935.。
脊柱内固定-下颈椎椎弓根螺钉置钉术颈椎椎弓根螺钉置钉术是由Abumi和Jeanneret等人1994年提出,近年来引起临床越来越多的关注。
(一)下颈椎椎弓根及其相邻结构的解剖特点下颈椎包括C3~C7,其间以椎间盘、钩椎关节、关节突关节、周围韧带及其他后柱结构相连接。
椎弓根周围结构复杂多变,且伴有重要的血管、神经走行,常被医生视作手术的高危区域。
颈椎椎弓根前部与椎体相连,后部与侧块相连,腹前外侧为横突孔,形成一个两头粗、中间细的'腰鼓样'类圆柱体样结构。
椎弓根内邻颈脊髓,外邻椎动静脉,上下方有神经根走行,椎弓根的上缘离上位神经根更近,神经根多位于神经根孔的中、上1/3处,因此应注意在置钉过程中突破椎弓根内侧壁、外侧壁、下壁时分别易伤及颈脊髓、椎动脉及神经根。
(二)下颈椎椎弓根螺钉的置钉技术下颈椎后路椎弓根螺钉置钉方法主要有徒手置钉法、计算机辅助及导航置钉法。
导航下置钉的准确率早期仅约80%,这是由于手术中颈椎是悬空的,一次导航置钉过程对颈椎的扰动会影响下一个颈椎置钉的准确率,要想避免这种干扰,就要反复导航,这样手术时间会明显延长,加之导航设备较为昂贵,需配套无遮挡的手术床,基层医院很难普及,因此重点对徒手置钉法进行总结。
1、徒手方法中具有代表性的是由Abumi于1994年首次提出的方法,进钉点为上位椎体下关节突下缘略下方、侧块外缘内侧5 mm 处(侧块背面中上1/4水平线与中外1/4垂直线交点);以螺钉轴线与椎体矢状面成25°~45°的方向进钉;在C5~C7螺钉与上终板平行,在C4略向头侧倾斜,C3较C4倾斜角更大;进钉深度在C3、C4为20 mm,在C5~C7分别为22 mm、24 mm、28 mm。
Abumi下颈椎椎弓根螺钉置钉方法示意图,进钉点为椎体的上关节突下缘水平线与侧块背面中垂线偏外的交点,以螺钉轴线与椎体矢状面成30°~40°方向进钉,用磨钻在进钉点破除骨皮质,于直视下探查椎弓根四壁,并辅助螺钉准确置入。
下颈椎椎弓根螺钉固定的方法与技巧
颈椎内固定的手术方法主要分为前路和后路两类。
前路方法有AO带锁钢板螺钉、Orion钢板螺钉、Windows钢板螺钉等。
后路方法有钢丝棘突间固定、钩形钢板固定、侧块螺钉钢板固定等。
这些方法主要固定颈椎的前中柱或后柱,术后稳定性的获得均需要加用外固定,而颈椎椎弓根螺钉则固定了前中后三柱。
尽管除C2和C7以外的颈椎椎弓根螺钉固定被认为对神经血管结构存在巨大风险,但生物力学研究显示,颈椎椎弓根螺钉固定的稳定作用优于包括侧块螺钉固定在内的其他固定技术,因此临床应用范围十分广泛。
以往生物力学研究已证实,较其他固定方式相比,颈椎椎弓根螺钉不但骨-螺钉界面的松动率极低,而且在疲劳测试方面表现出更大的把持力。
尽管存在生物力学上的优势,可能发生的神经血管并发症包括椎动脉和神经根损伤也应受到足够
重视。
上海市同济医院脊柱外科贾永伟日本北海道大学医学部的Kuniyoshi Abumi等学者通过回顾相关文献并总结应用颈椎椎弓根螺钉固定术治疗颈椎不稳和/或颈椎畸形的经验,对颈椎椎弓根螺钉固定术的术前评估,手术操作细节和并发症进行了详尽论述。
这篇综述即将在Spine杂志发表。
作者指出,椎弓根螺钉提供了良好的三维固定模式,可用于颈椎不稳和颈椎畸形等多种颈椎疾患的重建。
然而,由于椎弓根
和椎动脉的解剖学变异,颈椎椎弓根螺钉的置入容易导致相关并发症的发生。
直接与椎弓根螺钉相关的神经血管并发症包括向头侧或尾侧误置螺钉损伤神经根,向外侧误置造成椎动脉损伤或激惹,向内侧误置损伤硬脊膜或脊髓。
在矫正后凸畸形和脱位过程中造成的医源性神经根管狭窄是一种与
螺钉置入无直接关系的少见神经根并发症。
尽管与颈椎椎弓根螺钉固定相关的并发症不能完全避免,但可通过充分的术前影像学检查、彻底掌握局部解剖关系和精准的置钉技术降低并发症的发生。
作者建议术前应进行椎弓根薄层CT扫描,如果椎弓根外径不足4mm,则建议改用其他固定方式。
而术前对椎动脉的评估也是不可或缺的,如果CT或MR图像证实或怀疑存在解剖学变异,应加做MRA检查。
该综述表明,在生物力学上,椎弓根螺钉固定进行颈椎重建最为稳定。
由于颈椎椎弓根、椎动脉、神经根等结构存在较大的个体差异,术前评估应做到个体化。
只有进行充分的术前影像学检查和术中严格控制螺钉的位置才能将神经血管并发症的发
生率降至最低。
此外,借助现代计算机导航系统和新研发的瞄准装置有望进一步增加螺钉置入的准确性。
附:术前影像学评估:椎弓根形态学:-术前进行薄层CT扫描以精确评估椎弓根直径。
-如果椎弓根外径不足4mm,建议变换其他固定方式。
-如果左右椎弓根直径不同,直径小的一侧椎动脉为主导动脉,置钉时应特别注意该侧。
-由于椎弓根皮质最薄弱
处通常为外侧,须以内侧皮质为导向进行置钉。
-椎弓根纵轴与矢状面之间平均夹角为46°,范围在30° ~ 62°,C2最小,C5最大。
-螺钉可在矢状面沿椎弓根解剖轴倾斜置入,但可能增加脊髓损伤的风险。
椎动脉情况:-如果损失主导侧椎动脉,将出现严重的神经并发症。
-如果CT或MR影像证实或怀疑椎动脉异常,须加做MRA。
-如果椎动脉迂曲进入椎体,损伤的风险将加大,建议变换其他固定方式。
-椎弓根和椎动脉的解剖结构个体差异大,评估应个体化。
手术技巧:-患者俯卧位,术者应站于患者头侧,助手和C型臂位于患者左侧。
-切口应长于标准棘突钢丝固定术的切口,完全显露最头侧固定的椎体上一节段的椎板,分离椎旁肌至关节突外边缘。
-
螺钉直径选择3.5 ~ 4.5mm,C3 ~ C7长度选择20或22mm,C2可选≧24mm。
-进钉点方向见图3 ~ 7。
-对于椎管狭窄的患者,应在安放螺钉连接棒或钢板前进行后方神经减压。
-
进行植骨前,应去除植骨处侧块和椎板的皮质。
-短节段(1
或2个节段)固定可安放简易钢板,多节段固定应放置连接杆。
-计算机辅助导航系统和瞄准工具有望增加置钉的准确性图
1 椎动脉的异常情况左:C5-7前方融合后头侧临近节段退
变不稳导致的颈椎病。
中:C5左侧横突孔向椎体内扩大,
由于此处的畸形,使得矢状面椎弓根轴线角度极大。
(白色箭头)以极大的角度将椎弓根螺钉置入椎体也许能够做到,但可能伤及椎动脉和脊髓。
椎弓根皮质最薄弱处通常在外侧(白色
箭头)。
右:当前病例的MRA显示椎动脉蜿蜒迂曲(白色箭头)。
图2 同一椎体左右侧椎弓根直径不同同一椎体左右侧椎弓
根直径不同,这表明椎弓根直径较小的一侧椎动脉与图1类似,较为冗长。
图3 颈椎椎弓根螺钉置钉点C2头侧椎板边缘可作为C2进钉点的标志(星号)。
为确定C2螺钉进钉点,可沿C2头侧椎板边缘插入一小剥离子(spatula),进入椎
管抵达C2椎弓根内侧面。
颈椎关节突外侧边缘有一处凹陷(十字)。
C2、C3-C6的椎弓根大约位于外侧凹下面,而C7
椎弓根的位置略高于外侧凹。
螺钉进钉点(星号)位于凹陷内
侧2-4 mm图4 C7螺钉进钉点每个椎体侧块外边缘均有凹陷。
C7椎弓根螺钉进钉点刚好位于C6/7关节突关节尾侧,在头尾侧方向略高于凹陷。
虚线:侧块外侧缘。
白色箭头:C6/7关节突关节脱位的病例,显露C7右侧上关节突空箭头:C7外侧凹。
十字:C7椎弓根螺钉进钉点。
图5 颈椎椎弓根螺钉进钉点和方向白色虚线表示椎弓根解剖轴。
螺钉可通过两个白色箭头之间置入。
以高速磨钻将通向椎弓根管腔入口的关节突外侧部分切除,形成漏斗状,螺钉进钉点接近椎弓根官腔入口,进而获得更广的进钉角度。
螺钉可通过两个黑色箭头之间置入。
在当前的病例,椎弓根的解剖轴为45°,
然而,将通向椎弓根管腔入口的关节突外侧部分切除后,螺钉能够以小于25°的角度置入。
图6 在C型臂定位下置入螺钉的原则两条虚线表示椎弓根头侧和尾侧边缘。
椎弓根探针、
丝锥和螺钉必须在两虚线之间走行。
作者建议在插入探针和丝锥之后使用椎弓根探子证实开通了合适的螺钉钉道。
图7 严重退变椎体的螺钉置入在颈椎侧块有明显退变的患者,很难找到明确的进钉点。
对于这样的病例,使用高速磨钻切除增生的侧块后可获得进钉点的方位。
图8 单节段固定的病例1例C5/6脱位的患者行单纯后路颈椎椎弓根螺钉单节段固定。
术前和术后影像学显示复位充分,螺钉位置适当。
图9 后路减压和后凸畸形矫正A:脊髓型颈椎病合并后凸患者的侧位X线和MRI影像。
B:通过椎板切除进行脊髓减压并矫正后凸畸形。
正侧位X线片证实螺钉位置适当,后凸畸形得以矫正。
术后MRI显示脊髓减压充分。
C:术后CT影像显示每个节段的螺钉位置均适当。