急性肾功能衰竭临床表现
- 格式:doc
- 大小:1.01 KB
- 文档页数:1



急性肾功能衰竭症状表现有什么
一、概述
急性肾衰竭是一种比较常见的疾病,而且一旦人进入急性肾衰竭的症状的时候,那么是会非常痛苦的。
大家一般把急性肾衰竭简简单单叫做急肾衰,但是这个病情的危害一点儿都不简单的。
急性肾衰竭属于一种临床危重症。
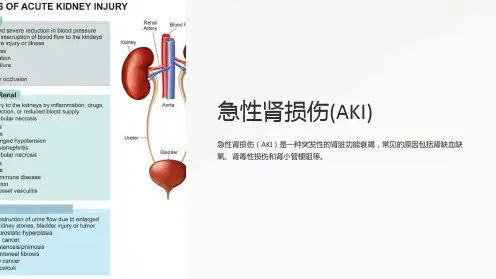
而且引起急性肾衰竭的是病因是比较多的,急性肾功能衰竭是一种急性肾损害。
急性肾功能衰竭症状表现有什么呢?下面一起看看。
二、步骤/方法:
1、急性肾功能衰竭的病人进入少尿期的时候,那么病人的临床表现主要为恶心,反反复复的呕吐,甚至有急性肾功能衰竭的病人会有头痛、头晕的症状。
而且这时候的人往往一种比较烦躁的症状,甚至乏力的。
嗜睡以及昏迷。
由于少尿期体内水、钠的蓄积,病人可出现高血压、肺水肿和心力衰竭。
2、急性肾功能衰竭的病人如果本身还有不同程度的感染的时候,甚至有损伤的时候,会有并发症的。
急性肾功能衰竭的病人如果本身还有发热的情况的话,那么病人的蛋白质会有分解代谢加快的症状。
3、急性肾功能衰竭的病人会有严重低钠血症的,是一种会死亡的疾病,这时候的病人会有血渗透浓度降低的情况,而且病人会有不同程度的细胞水肿情况出现,病人往往会表现为急性脑水肿症状,比较疲乏。
三、注意事项:
若急性肾功能衰竭的病人被治疗以后水肿减退,而且病人的高血压下降,而且也改善了贫血的时候,建议这时候的病人可以适当活动。
活动量需要由少到多。



急性肾功能衰竭的临床表现、检查、治疗和预防一、概述:建议就诊于肾内科。
急性肾功能衰竭是指各种原因引起双肾脏泌尿功能在短期内急剧降低,引起水、电解质、酸碱平衡紊乱及代谢废物蓄积的综合征。
主要表现为少尿或无尿,并伴有严重的水、电解质和体内代谢紊乱及尿毒症。
根据病因发生的解剖部位可分为肾前性、肾性和肾后性三大类。
急性肾衰死亡率较高,改善预后的关键在于早期诊断和早期治疗,早期有效的干预可使病情逆转。
二、临床表现:急性肾衰的临床表现差异很大。
明显的症状常出现于病程后期肾功能严重减退时,常见症状包括乏力、食欲减退、恶心、呕吐、瘙痒、尿量减少或尿色加深、气急、呼吸困难等。
少尿型急性肾功能衰竭:(一)少尿期:1、少尿或无尿2、氮质血症3、水中毒4、高钾血症5、代谢性酸中毒。
(二)多尿期:肾血流量和肾小球滤过功能逐渐恢复,肾小管阻塞解除,浓缩功能尚未恢复,渗透性利尿,肾脏代偿性排出体内多余水分。
(三)恢复期:BUN、Scr、尿量逐渐恢复正常。
肾小球滤过功能多在3~6个月内恢复。
若持久不恢复,提示肾脏遗留永久性损害。
非少尿型急性肾功能衰竭:(一)无明显少尿;(二)尿比重低;(三)尿钠含量低;(四)氮质血症;(五)多无高钾血症。
三、检查:1、血液检查:可有贫血,血肌酐和尿素氮进行性上升,血钾升高,血pH和碳酸氢根离子浓度降低,血钙降低,血磷升高。
2、尿液检查:肾前性无蛋白尿和血尿,可有少量透明管型。
小管性的可有少量蛋白尿,管型,少许红细胞、白细胞,尿比重降低。
小球性的可有大量蛋白尿,血尿,且以变形红细胞为主。
肾后性多无异常,合并感染时可有白细胞。
3、影像学检查:对排除尿路梗阻与慢性肾脏病有很大帮助。
4、肾活检:诊断的重要手段。
四、治疗:(一)病因治疗:积极防治休克,纠正血容量不足,停用有肾脏毒性的药物。
(二)早期干预治疗。
(三)营养支持治疗:合适的能量、蛋白质及水分摄入。
(四)并发症治疗。
(五)肾脏替代治疗:包括腹膜透析、间歇性血液透析和连续性肾脏替代疗法。

![[急性肾功能衰竭]PPT课件](https://uimg.taocdn.com/104ddc57fbd6195f312b3169a45177232e60e456.webp)


一、急性肾衰的病因1. 肾脏缺血/缺氧:因休克、低血容量、心力衰竭等原因导致肾脏血流量下降,从而引起肾脏缺血缺氧,加重肾功能受损。
2. 药物所致:某些药物对肾脏有直接毒性作用,如抗生素、镇痛药和非甾体抗炎药等。
3. 感染所致:特别是败血症所致的急性肾衰。
4. 病理情况所致:如急性肾小球肾炎、系统性红斑狼疮等。
5. 肾小管损害:如急性肾小管坏死、急性间质性肾炎等。
二、急性肾衰的临床表现1. 尿量减少、质变:患者可能会出现尿量减少、甚至无尿,尿尿的颜色也可能会变得浑浊、呈现出血尿。
2. 水电解质紊乱:包括高钾、高磷、低钠、酸中毒等情况。
3. 血液循环问题:可能出现心衰、休克等征象。
4. 体征:常见的有血压升高或下降、心率改变、上腹压痛等。
5. 神经精神问题:出现意识改变、神经症状等情况。
三、急性肾衰的诊断1. 详细的病史询问:包括用药史、病史等。
2. 体格检查:包括血压、水肿情况等。
3. 实验室检查:包括肾功能指标、尿液检查、电解质等。
4. 影像学检查:如B超、CT等。
四、急性肾衰的治疗1. 积极对症治疗:包括纠正水、电解质失衡,处理感染等。
2. 停用或减少肾脏有毒药物的使用。
3. 确保充足的血液循环量:包括输液、血管活性药物等。
4. 血液透析治疗:对于严重肾功能损害的患者,血液透析是必要的治疗手段之一。
1. 合理用药:减少或避免对肾脏有毒的药物的使用。
2. 注意饮食:低盐、低脂、低糖的饮食习惯对肾脏健康有益。
3. 注意个人卫生:预防感染对于肾脏的健康至关重要。
4. 定期体检:特别是有基础疾病的人群,定期进行肾功能检查,有助于早期发现肾功能受损的情况。
以上是关于急性肾衰的知识点总结,希望对大家有所帮助。
急性肾衰作为一种严重疾病,预防控制和及时治疗显得尤为重要,希望大家能时刻关注自身的健康状况,及时就医和进行相关的检查。
急诊科急性肾功能衰竭临床诊疗指南急性肾衰竭(ARF)是一个由多种病因引起的临床综合征,表现为肾功能急剧坏转,体内代谢产物潴留,水、电解质及酸碱平衡紊乱。
【临床表现】一、少尿期:1.大多数在先驱症状12-24小时后开始出现少尿(每日尿量50-400ml)或无尿。
一般持续2-4周。
2.可有厌食、恶心、呕吐、腹泻、呃逆、头昏、头痛、烦躁不安、贫血、出血倾向、呼吸深而快、甚至昏迷、抽搐。
3.代谢产物的蓄积:血尿素氮、肌酐等升高。
出现代谢性酸中毒。
4.电解质紊乱:可有高血钾、低血钠、高血镁、高血磷、低血钙等。
尤其是高钾血症。
严重者可导致心跳骤停。
5.水平衡失调,易产生过多的水潴溜;严重者导致心力衰竭,肺水肿或脑水肿。
6.易继发呼吸系统及尿路感染。
二、多尿期:少尿期后尿量逐渐增长,当每日尿量超过500ml时,即进入多尿期。
今后,尿量每日成倍增长,最高尿量每日3000-6000ml,甚至可达到ml以上。
在多尿期初始,尿量虽增多,但肾脏清除率仍低,体内代谢产品的蓄积仍存在。
约4-5天后,血尿素氮、肌酐等随尿量增多而逐渐下降,尿毒症症状也随之好转。
钾、钠、氯等电解质从尿中大量排挤可导致电解质紊乱或脱水,应留意少尿期的高峰阶段大概转变为低钾血症。
此期持续1-3周。
三、恢复期:尿量逐渐恢复正常,3-12个月肾功能逐渐复原,大部分患者肾功能可恢复到正常水平,只有少数患者转为慢性肾功能衰竭。
【诊断】引起急性肾功能衰竭的原因(肾前性、肾性、肾后性)一、急性肾功能衰竭的临床表现2、急性肾衰竭可按照数日至数周内肾小球滤过功能呈举行性急剧下降,血肌酐每日升高44.2~88.4umol/L(0.5~1.0mg/dl)或24~72h内血肌酐相对升高25%~100%诊断。
急性肾小管坏死可以按照原发病史,少尿和尿改变的特点作出诊断。
【治疗】早期。
急性肾功能衰竭是指由种原因引起的肾功能损害,在短时间(几小时至几日)内出现血中氮质代谢产物积聚,水、电解质和酸碱平衡失调及全身并发症,是一种严重的临床综合病征。
肾功能受损的突出临床表现是尿量明显减少,血中尿素氮、肌酐升高。
急性肾功能衰竭的临床表现(一)少尿或无尿期:成人24h总尿量<400ml称为少尿,<100ml为无尿。
一般可持续7—14天,尿少且尿比重低而固定,为1.010—1.015,尿中含有蛋白、红细胞和管型。
可出现水中毒、高钾血症、高镁血症、低钠血症、高磷血症、低钙血症、低氯血症和酸中毒、进行性氮质血症等,病人有恶心、呕吐、头痛、烦躁、意识模糊、出血倾向等。
高钾血症是本期最主要的电解质紊乱和最危险的并发症。
水中毒和高钾血症是引起病人死亡的最常见原因。
(二)多尿期:少尿或无尿期后7—17天,每日尿量超过400ml,表示进入多尿期,多尿期尿量可达3000ml以上。
(三)恢复期:多尿期之后,血肌酐及尿素氮逐渐下降,待尿素氮处于稳定后即进入恢复期,部分病人较长时间不能恢复而转入慢性肾衰竭。
急性肾功能衰竭检查项目根据患者情况常进行:血液检查、尿液检查、影像学检查、肾活组织检查等。
急性肾功能衰竭健康教育(一)预防指导:1.慎用氨基糖苷类等肾毒性抗生素。
尽量避免需用大剂量造影剂的X线检查,尤其是老年人及肾血流灌注不良者(如脱水、失血、休克)。
加强劳动防护,避免接触重金属、工业毒物等。
误服或误食毒物时,应立即进行洗胃或导泻,并采用有效解毒剂。
2.恢复期病人应加强营养,增强体质,适当锻炼;注意个人清洁卫生,注意保暖,防止受凉;避免妊娠、手术、外伤等。
强调监测肾功能、尿量的重要性,叮嘱病人定期随访,并教会其测量和记录尿量的方法。
(二)饮食和营养指导:1.严格控制出入量,病人摄入量因“量出为入,宁少勿多”的原则2.限制蛋白质的摄入量:急性期血尿素氮过高,给予无蛋白饮食。
不过如果已经采取透析治疗,则放宽蛋白质的摄入量。
急性肾功能衰竭临床表现可分为3期:一、少尿期①大多数在先驱症状12-24小时后开始出现少尿(每日尿量50-400ml)或无尿。
一般持续2-4周。
②可有厌食、恶心、呕吐、腹泻、呃逆、头昏、头痛、烦燥不安、贫血、出血倾向、呼吸深而快、甚至昏迷、抽搐。
③代谢产物的蓄积:血尿素氮、肌酐等升高。
出现代谢性酸中毒。
④电解质紊乱:可有高血钾、低血钠、高血镁、高血磷、低血钙等。
尤其是高钾血症。
严重者可导致心跳骤停。
⑤水平衡失调,易产生过多的水潴溜;严重者导致心力衰竭,肺水肿或脑水肿。
⑥易继发呼吸系统及尿路感染。
二、多尿期少尿期后尿量逐渐增加,当每日尿量超过500ml时,即进入多尿期。
此后,尿量逐日成倍增加,最高尿量每日3000-6000ml,甚至可达到10000ml以上。
在多尿期初始,尿量虽增多,但肾脏清除率仍低,体内代谢产物的蓄积仍存在。
约4-5天后,血尿素氮、肌酐等随尿量增多而逐渐下降,尿毒症症状也随之好转。
钾、钠、氯等电解质从尿中大量排出可导致电解质紊乱或脱水,应注意少尿期的高峰阶段可能转变为低钾血症。
此期持续1-3周。
三、恢复期尿量逐渐恢复正常,3-12个月肾功能逐渐复原,大部分患者肾功能可恢复到正常水平,只有少数患者转为慢性肾功能衰竭。