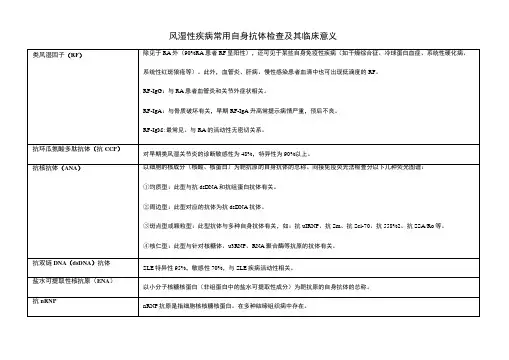
类风湿因子检测及临床意义
- 格式:doc
- 大小:25.50 KB
- 文档页数:1

体检项目中的风湿指标异常指标解析类风湿因子的临床意义与诊断体检是一种常见的健康监测手段,通过体检结果可以对人体健康状况进行评估和预测。
在体检过程中,除了一般的常规指标外,也会检测一些特殊项目,其中就包括了风湿指标。
风湿指标是一组用于评估风湿性疾病的生化指标,其中最为重要的就是类风湿因子。
类风湿因子是一种自身免疫抗体,它主要与类风湿性关节炎等风湿性疾病的发生发展有关。
类风湿因子的检测通常是通过血清学方法进行的,常用的检测方法有凝集反应和免疫荧光等。
正常情况下,类风湿因子的检测结果应该是阴性,即未检出。
但是如果体检结果显示类风湿因子异常,则需要进行进一步的分析和诊断。
类风湿因子异常可能意味着存在风湿性疾病的风险,但并不意味着一定会发展成疾病。
综合考虑患者的临床症状、体征、家族病史等因素,可以确定是否存在风湿性疾病的可能性。
对于患者而言,了解类风湿因子的临床意义非常重要。
一方面,类风湿因子的阳性结果可能提示患者存在风湿性疾病的风险,需要及时进行专科医生的进一步诊断和治疗。
另一方面,对于部分患者来说,虽然类风湿因子阳性,但并未出现典型的风湿性症状,此时需要注意患者是否处于潜伏期或者早期阶段,及时进行干预和治疗,以防止疾病的进一步发展。
对于临床医生而言,正确解读类风湿因子的检测结果是很重要的。
首先,需要进行综合分析,了解患者的具体情况,包括症状、体征、病史等方面的信息。
其次,需要与其他相关指标进行结合,如C反应蛋白、类风湿因子亚型、抗核抗体等。
最后,需要考虑其他可能性,如感染性疾病、药物反应等因素,以排除非风湿性疾病导致的类风湿因子阳性。
在诊断风湿性疾病时,类风湿因子的检测结果虽然具有参考价值,但不能作为确诊的唯一依据。
临床医生还需要结合患者的其他临床表现,如关节炎的类型和病程、关节超声、X光及磁共振成像等检查结果,以制定针对性的治疗方案。
总之,体检项目中的风湿指标异常,特别是类风湿因子的异常,可能提示存在风湿性疾病的风险。

类风湿因子(RF)测定一、用途体外定量测定血清样品中类风湿因子(RF)的含量。
二、临床意义(一)概述类风湿因子是机体针对天然及变性或凝集的免疫球蛋白Fc部分所产生的一组异常免疫球蛋白的总称。
因为首先在类风湿性关节炎患者的血清中发现,故称之为类风湿因子。
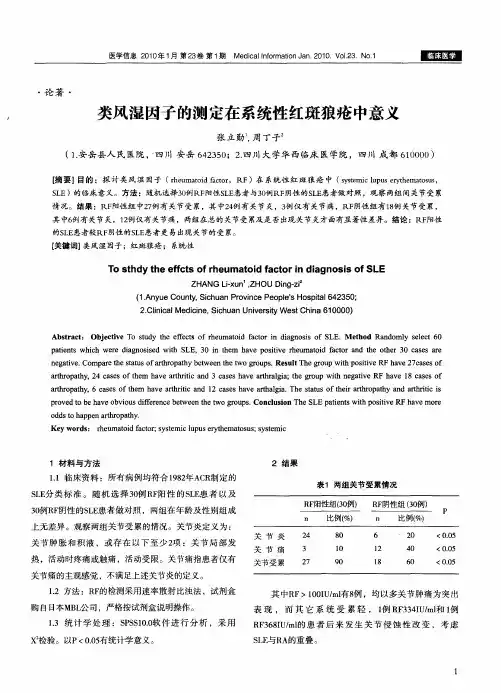
(二)临床意义1.类风湿性关节炎:RF阳性率为52%〜92%,多在70%〜80%左右。
特异性88.5%左右。
RF阳性者疗效差且多有并发症(如周围神经炎及动脉炎等)。
RF阴性表示病症较轻,且并发症少,疗效好。
持续高滴度RF常提示RA疾病活动,且骨侵蚀发生率高,常可伴有皮下结节或血管炎等全身并发症,提示预后不佳。
区尸主要出现在类风湿性关节炎患者,约70%〜90%的血清中和约60%的滑漠液中可检出IgG类RF,这很可能是自身IgG变性所引起的一种自身免疫应答的表现。
作为类风湿的诊断,对于稀释度的注意非常重要,一般1:32以上才有价值。
但RF也象ANA一样,并不是RA独有的特异性抗体。
2.正常人:阳性率为2〜5%,随年龄增长有增高趋势。
5%正常老年人可出现阳性。
75岁以上阳性率为2%〜25%。
3.自身免疫性疾病:阳性率:SLE(30%)、I°SS(70%〜90%)、SSc(20%〜30%)、PM/DM(5%〜10%)、MCTD(50%〜60%)、IgA肾病(25%〜40%)、恶性贫血为80%,自身免疫性溶血性贫血为75%,慢活肝为60%。
阴性:人$、赖特综合征、。
八、银屑病关节炎、肠病性关节炎。
4.其他:慢性感染性疾病:亚急性细菌性心内膜炎、结核、麻风、梅毒、黑热病、传染性肝炎、血吸虫病等。
非感染性疾病:弥漫性肺间质纤维化、肝硬化、慢性活动性肝炎、结节病、巨球蛋白血症等。
三、检验原理类风湿因子是一种发生于类风湿性关节炎患者体内的抗人变性片6自身抗体。
采用微粒子增强免疫比浊法。
样品中抗人变性IgG自身抗体与包被有人Y-球蛋白的胶乳微粒在液相中相遇,立即形成不溶性抗原-抗体复合物,并产生一定的浊度。

1、类风湿因子(RF)类风湿因子(RF)是由于细菌、病毒等感染因子,引起体内产生的以变性IgG(一种抗体)为抗原的一种自身抗体。
因为这种炕体首先发现于类风湿关节炎病人,并在类风湿关节炎病人血清中滴度较高,且持续时间较长,所以被命名为类风湿因子。
其实,凡是存在变性IgG,并能产生抗变性IgG自身抗体的人,在其血清或病变中均能测出类风湿因子,说明类风湿因子并不是类风湿关节炎的特异性自身抗体。
正常值阴性(<20kU/L) 阴性 (乳胶凝集试验)临床意义阳性:类风湿性关节炎,Sjogren综合征,Waldenstrθ-m综合征,结节病,SLE等。
偶尔见于传染性单核细胞增多症,急性感染性疾病和老年人(低滴度的RF)。
2、血沉[ESR]红细胞沉降率:是指红细胞在一定条件下沉降的速度而言,简称血沉。
在健康人血沉数值波动于一个较狭窄范围内。
在许多病理情况下血沉明显增快。
红细胞沉降是多种因素互相作用的结果。
参考值魏氏(Westergren)法:成年男性0-15mm/h 成年女性0-20mm/h。
潘氏法:成年男性0-10mm/h 成年女性0-12mm/h。
临床意义贫血或血液被稀释血沉增快,是红细胞下降逆阻力减低,并不是红细胞聚集增强而增快。
通过红细胞比积的血沉方程K值,可排除贫血或血液稀释对血沉的影响。
K值高反映红细胞聚集性增强。
若血沉快,K值大,血沉一定是快;血沉快,K值正常,是由于红细胞比积低而引起血沉增快。
3、抗链球菌溶血素“O”抗链球菌溶血素“O”,简称抗“O”或ASO。
正常参考值:成人< 500U,儿童< 250U。
正常值因年龄、季节、气候、链球菌流行情况,尤其地区而有所差别。
类风湿时部分病人ASO升高在400单位以上。
Fichy等将类风湿的ASO分为四种血清类型:(1)抗链球菌溶血素型:ASO升高、RF阴性时,见于风湿病,(2)凝集型:ASO正常、RF阳性时,表示预后不良;(3)混合型:ASO升高,RF阳性,见于类风湿;(4)正常型:ASO阴性、RF阴性,可排除类风湿。


风湿性疾病的检测项目及临床意义风湿病学所研究的对象是风湿性疾病(Rheunaticdiseases),包括所有原因引起的骨关节疾病。
主要包括下列8种疾病:1、类风湿关节炎(RA):是一种伴急性发作的慢性、多发性关节病变的全身性自身免疫性疾病。
以对称性、进行性和破坏性关节病变以及血清中存在高滴度的类风湿因子为主要特征。
检测:A、RF乳胶凝集实验:滴度≧1:32时对诊断RA有意义。
80%的RA患者RF阳性,滴度大于1:64。
B、抗角蛋白抗体(AKA):AKA对RA诊断的特异性较强,在RA的早期、甚至在临床症状出现之前RA患者即可检出AKA。
因此AKA可作为RA早期诊断指针之一。
2、系统性红斑狼疮(SLE):红斑狼疮(LE)病变累及多系统、多脏器,并伴有多种自身抗体。
在临床上最多见的是SLE。
多见于育龄期妇女,女性与男性之比为10:1。
检测:A、抗核抗体(ANA)。
a、ANAIFA检测:首选Hep-2,原因:Hep-2抗原片敏感性较高,荧光图谱较典型、全面。
b、抗DNA抗体检测:SLE标记性抗体。
c、可提取性核抗原(ENA)抗体。
3、硬皮病(Sclerderma):是以皮肤进行性水肿、硬化,最后发生萎缩为特征的结缔组织病。
一般呈慢性经过,女性发病率高。
A、抗着丝点抗体(Anti-centromereantibody,ACA):检测方法是以Hep-2为底物,通过IFA 检测,阳性者在非分裂期细胞内可见核质内为数不多的散在荧光染色斑点。
在有丝分裂期细胞的染色体区呈密集的荧光颗粒。
约80%以上的CREST患者ACA阳性,对诊断CREST综合症具有很高的价值。
B、抗核仁抗体:检测方法是以Hep-2为底物,通过IFA检测,阳性者在核内呈块状荧光,与核内数目一致。
核仁型抗核抗体中有多种成分,既有抗核仁抗体,也有抗Scl-70抗体等等。
C、抗线粒体抗体:SCIMEDX公司IFAkit,阳性者在肾小球周围的肾曲管上皮细胞胞质呈亮绿色荧光。

类风湿因子(RF)测试:原理,步骤,解释和临床意义类风湿因子(RF)是与个体自身免疫球蛋白反应的自身抗体。
这些抗体通常针对人IgG的Fc片段。
RF已与三种主要的免疫球蛋白类别相关:IgM,IgG和IgA。
在这些中,最常见的是IgM和IgG。
关节间隙中免疫复合物的形成导致补体的活化和破坏性炎症,从而引起类风湿关节炎(RA)如其名称所示,RF特别适用于类风湿关节炎的诊断和监测。
类风湿关节炎(RA)是一种慢性炎症性疾病,主要影响关节和关节周围组织。
在诊断出类风湿关节炎的病例中,有60-80%的人检出了类风湿因子。
但是,有时在系统性红斑狼疮(SLE)患者的血清中和某些非风湿性疾病中也可以检测到。
在正常的老年人口中也可以观察到升高的值。
测试原理有许多方法可用于测试RF。
最常用的血清学方法是基于乳胶凝集试验。
由于RF是针对IgG分子Fc部分的IgM类抗体,因此可以通过其凝集涂有IgG分子的乳胶颗粒的能力来检测。
使用的试剂是聚苯乙烯胶乳颗粒在甘氨酸盐水溶液中的悬浮液,pH值为8.6±0.1,并涂有人丙种球蛋白。
定性方法程序1. 将所有试剂和标本置于室温。
2. 将一滴阳性对照和40ul患者血清分别放入幻灯片上的圆圈中。
3. 轻轻地在每个要测试和控制的样品圆上添加一滴RF乳胶试剂。
4. 使用单独的涂药棒/搅拌棒将反应混合物散布在特定区域的整个区域。
5. 在旋转摇床上将载玻片前后倾斜2分钟,使混合物缓慢旋转。
6. 2分钟后在明亮的人造光下观察凝集。
解释胶乳颗粒的凝集被认为是阳性反应,表明类风湿因子的存在处于可检测的显着水平。
阳性结果:乳胶颗粒悬浮液会在两分钟内发生凝集,表明RF水平超过18 IU / ml。
阴性结果:乳胶颗粒悬浮液在两分钟内没有凝集。
半定量法1. 使用等渗盐水以定性方法1:2、1:4、1:8、1:16、1:32、1:64、1:128等方式制备阳性样品的系列稀释液,如下所示:1. 对于每个要测试的样品,将100 µL的0.9%盐水加入1至5的试管中。

临床检验类风湿因子、抗环瓜氨酸肽抗体、抗波形蛋白抗体、抗角蛋白抗体等诊断类风湿指标解读和临床意义类风湿因子类风湿因子(RF),是历史上第一个被发现诊断类风湿关节炎的重要指标,由人体B细胞产生,出现在60%~80%的类风湿关节炎患者血清中。
RF在类风湿关节炎患者血清中阳性率很高,而在其他类型关节炎、非风湿性疾病及健康人群中阳性率较低,对类风湿关节炎的诊断与鉴别诊断具有重要意义。
抗CCP抗体抗环瓜氨酸肽抗体,简称抗CCP抗体,是环状聚丝蛋白的多肽片段,可见于80%以上的类风湿关节炎患者血清中,同时抗CCP抗体对类风湿关节炎诊断特异性高达95%左右。
抗CCP抗体对于类风湿关节炎早期诊断的重要意义,目前被认为是诊断类风湿关节炎的“金标准”。
抗MCV抗体抗波形蛋白抗体,简称抗MCV抗体,是以突变型瓜氨酸波形蛋白为靶抗原的自身抗体。
波形蛋白是一种重要的细胞骨架蛋白,主要表达于成纤维细胞、内皮细胞和白细胞等,在类风湿关节炎患者的滑液、滑膜细胞内也有发现。
抗MCV抗体对类风湿关节炎诊断的特异性与抗CCP抗体相当,但敏感性高于抗CCP抗体,且骨侵蚀具有更好地预测价值。
抗MCV 抗体可以作为类风湿关节炎的临床诊断血清学指标之一,与抗CCP 抗体、类风湿因子联合检测可提高对类风湿关节炎诊断的特异性。
AKA抗角蛋白抗体,简称AKA,AKA能与大鼠食管角质层发生抗原抗体反应,故命名为抗角蛋白抗体,在类风湿关节炎发病前若干年便可在患者血清中检测出,故被认为具有早期诊断价值。
AKA对类风湿关节炎诊断的特异性高达94%,但敏感性低,仅为40%,主要作为类风湿关节炎的补充诊断指标。
类风湿因子、抗CCP抗体、抗MCV抗体、AKA,尽管对于诊断类风湿关节炎的特异性与敏感性均存在差异,但它们之间可以形成有效的补充,用以提高类风湿关节炎早期诊断的准确性。

抗链球菌溶血素O测定、类风湿因子、临床风湿免疫常见指标临床意义解读和风湿免疫病相关免疫学指标总结临床风湿免疫常见指标抗链球菌溶血素O(ASO)测定临床意义:①ASO升高常见于A群链球菌感染及感染后免疫反应所致的疾病,如风湿热,链球菌引起的急性肾小球肾炎,感染性心内膜炎及扁桃体炎等。
②可见于高胆固醇血症、巨球蛋白血症及多发性骨髓瘤等疾患。
类风湿因子(RF)临床意义:常见于类风湿关节炎(RA),亦可见于系统性红斑狼疮(SLE)、硬皮病、DM等风湿性疾病及感染性疾病,也可见于正常人。
C反应蛋白(CRP)临床意义:①早期判断某些疾病:如急性化脓性疾病、菌血症、组织坏死、恶性肿瘤、结缔组织疾病等。
②判断功能性疾病与器质性疾病:前者CRP正常,后者可出现异常。
③风湿热等疾病的动态观察。
④区分细菌感染与病毒感染:前者CRP明显升高,后者大多正常。
红细胞沉降率(ESR)临床意义:①用于RA、结核、风湿热等疾病的动态观察。
②用于某些疾病的鉴别诊断,如心肌梗死和心绞痛,胃癌和胃溃疡等的鉴别。
都是前者ESR明显增快,后者正常或略有增高。
③亦可见于组织坏死、肿瘤、贫血、多发性骨髓瘤、高球蛋白血症、高胆固醇血积压症等疾患。
抗环瓜氨酸肽(CCP)抗体临床意义:常见于RA早期改变。
循环免疫复合物(CIC)测定临床意义:①自身免疫性疾病:如SLE、RA、干燥综合征(SS)等。
②感染性疾病:感染性心内膜炎、急性链球菌感染后肾炎、乙型病毒性肝炎、麻风等。
C3、C4、CH50测定临床意义:1)升高:见于各种急性炎症、传染病早期、某些恶性肿瘤及免疫排斥反应等。
2)减低:①可见于自身免疫性疾病。
②亦可见于肝硬化、肝炎等生成不足疾患。
抗核抗体(ANA)测定临床意义:主要见于SLE,可见于RA、系统性硬化症、DM、SS等风湿性疾患及感染性疾病,亦可见于正常人。
抗双链DNA(抗dsDNA)抗体测定临床意义:常见于SLE,亦可见于RA、SS等风湿性疾病及肝胆疾患。

类风湿因子的临床测定摘要】类风湿因子(rheumatoid factor,RF)实际上是血清中一种免疫球蛋白,因于本世纪40年代初发现时,主要见于类风湿关节炎病人,所以至今仍一直沿用这一名称。
目的讨论类风湿因子测定。
方法根据样本检测结果进行诊断。
结论由于RF无明显特异性,因此需要结合临床表现、其他实验室检查和影像学检查结果加以综合分析,才能做出疾病的正确诊断。
【关键词】类风湿因子测定一、概述(一)生理和免疫类风湿因子(rheumatoid factor,RF)实际上是血清中一种免疫球蛋白,因于本世纪40年代初发现时,主要见于类风湿关节炎病人,所以至今仍一直沿用这一名称。
其实,凡是存在变性IgG,并能产生抗变性IgG自身抗体的人,在其血清或病变中均能测出类风湿因子,说明类风湿因子并不是类风湿关节炎的特异性自身抗体。
它是由于细菌、病毒等感染因子,引起体内产生的以变性IgG为抗原的一种自身抗体,是抗人或动物IgG分子Fc片段上抗原决定簇的特异性抗体。
其实,人体内普遍存在着类风湿因子,并具有一定的生理作用:①能调节机体免疫反应;②激活补体,加快清除微生物感染;③清除免疫复合物,使机体免受循环复合物的损伤。
只有当类风湿因子的量超过一定的滴度时才称类风湿因子阳性。
目前已知有四种类风湿因子,即IgM型、IgA型、IgG型、IgE型。
其中的IgM 和 IgA类风湿因子易于检测,而IgG类风湿因子难于测出,约有50%的IgG类风湿因子被漏检,是“隐匿性类风湿因子”的原因之一。
IgA类风湿因子及IgM类风湿因子对类风湿关节炎诊断有较好的参考价值。
RF与其他抗体一样有交叉反应,也就是针对的抗原决定簇不仅存在于正常IgG分子、变性的IgG分子、自身IgG分子、异体IgG分子以及异种 IgG分子上,而且还存在于一些非相关抗原上,这些决定了RF结果的非特异性。
RF的产生原因和机制目前还不十分清楚,一般认为,它的形成可能是由于病毒、支原体等持续感染刺激机体产生了抗体(即免疫球蛋白IgG),当抗原与抗体形成复合物,使自身的IgG变性,变性的IgG又成为新的抗原,促使机体再产生抗IgG的抗体(即抗抗体),这种抗变性IgG的抗体(主要为IgM,部分为IgG)就是类风湿因子。
解读风湿四项:ASO、RF、CRP、CCP的临床意义类风湿关节炎类风湿关节炎(RA)是一种病因未明的慢性、以炎性滑膜炎为主的系统性疾病。
其特征是手、足小关节的多关节、对称性、侵袭性关节炎症,经常伴有关节外器官受累及血清类风湿因子阳性,可以导致关节畸形及功能丧失。
常见风湿病化验指标——抗O、类风湿因子、C反应蛋白、CCP。
抗链球菌溶血素“O”(ASO)临床意义:增高:风湿热病、溶血性链球菌感染、急性肾小球肾炎、亚急性心内膜炎等疾病。
用于检测风湿病是否在活动期的试验,期间60%~80%可增高。
抗“O”增高只能说患者近期曾感染溶血性链球菌,但不一定会患风湿热、风湿性关节炎和风湿性心脏病,需要同时检测抗链球菌的菌体抗原并结合临床表现等;由于人们常与A族链球菌接触,正常人也存在低效价的抗体,通常<133IU/ml,当效价>200IU/ml时,才被认为有诊断价值。
有15~20%的健康人血清中ASO含量高于200IU/ml。
类风湿因子(RF)临床意义:对类风湿性关节炎(RA)患者的诊断及预后判断具有一定临床意义,RA患者RF阳性率为52%~92%,一般RF阳性者疗效差,并伴有其他并发症,如周围神经炎及动脉炎等;RF阴性者病情较轻,并发症较少,疗效较好。
RF阴转或含量降低,可作为评价药物疗效及病情缓解的一个指标。
RF可用于自身免疫性疾病的辅助诊断:RF阳性率SLE为53%、皮肌炎、硬皮病及恶性贫血均为80%、自身免疫性溶血型贫血为75%、慢活肝为60%、干燥综合症可达90%~100%。
慢性感染性疾病RF 也可呈阳性如亚急性细菌性心内膜炎、结核、梅毒、黑热病、结节病及某些高球蛋白血症等。
各种不同类别RF的临床意义:IgG类RF与RA患者的滑膜炎、血管炎和关节外症状密切相关;IgA类RF见于RA、硬皮病、Felty’s综合症和SLE,是临床活动性的一个标志;IgM类RF的含量与RA的活动性无密切关系;IgD类RF临床意义目前尚不明了;IgE类RF见于RA、Felty’s综合征和青年型RA,在关节液和胸水中IgE类RF高于同一患者的血清水平。
风湿全套实验室检测及临床意义(全文)风湿病分类1. 以关节炎为主的:如类风湿关节炎( A),Still病又分为幼年型和成人型,强直性脊柱炎(AS),银屑病关节炎。
2. 与感染相关的:如风湿热,莱姆病,赖特综合征,反应性关节炎。
3. 弥漫性结缔组织病:系统性红斑狼疮(SLE),原发性干燥综合征(pSS), 系统性硬化症(SSc),多发性肌炎(PM),皮肌炎(DM),混合性结缔组织病(MCTD),血管炎。
风湿病检查方法有常规检查、血清学检查、关节液检查、X线平片检查和关节镜检查等,实验室常用以下实验室指标:红细胞沉降率(ESR)也称血沉,风湿病患者病情活动时,ESR增高,但ESR增高不等于患有风湿病。
ESR可随着风湿病病情缓解而下降,可以作为药物疗效判断指标之一。
ESR不是病情活动的特异性指标,有时ESR与病情活动并不一致。
类风湿因子(RF)类风湿因子(RF)主要存在于类风湿关节炎患者的血清和关节液中,是一种抗变形IgG的自身抗体,IgM型被认为是类风湿因子的主要类型。
随处可见关于“类风湿因子与类风湿关节炎”的科普文——类风湿因子虽因类风湿关节炎而命名,但它可以出现在其他疾病中,如干燥综合征、慢性乙肝感染、血液病等。
5%的健康人群也可检测到RF。
虽说RF阳性,未必是类风湿关节炎。
但是高滴度的RF(≥正常值上限3倍),还是要结合患者病史及查体,认真排查风湿性疾病的可能。
RF对类风湿关节炎的诊断有重大意义,阳性率达60%~80%。
风湿性疾病,如系统性红斑狼疮、干燥综合征、血管炎等RF阳性。
慢性感染性疾病,如细菌性心内膜炎、结核等RF也可阳性。
但RF不是类风湿关节炎特异性指标,RF阴性不能排除类风湿关节炎诊断,而RF阳性也不等于就是类风湿关节炎,例如在正常老年人约有5%阳性率。
C反应蛋白(CRP)C反应蛋白(CRP),是一种当机体受到微生物入侵或组织损伤炎症时,由肝脏分泌的急性时相反应类蛋白。
风湿性疾病患者疾病活动期可检测到CRP升高,同时在病情得到有效控制后,可降至正常。
多数自身免疫病患者血清中都会出现自身抗体。
虽然有些自身抗体在疾病中的确切意义尚未得到严格的证实,但其与疾病的相关性已得到认可,所以这些自身抗体在自身免疫病的诊断和疗效评价方面都具有重要的意义。
一、类风湿因子类风湿因子(RF)是抗变性IgG的自身抗体,主要为19S的IgM,也可见7S的IgG及IgA。
它能与人或动物的变性IgG结合,而不与正常IgG发生凝集反应。
RF主要出现在类风湿性关节炎患者,约70%~90%的血清中和约60%的滑漠液中可检出IgG类RF,这很可能是自身IgG变性所引起的一种自身免疫应答的表现。
IgG是感染等原因诱导的免疫应答中的主干抗体,这些抗体与相应抗原结合时会发生变性;此外,在炎症等病理条件下滑漠或其他部位可能产生不正常的IgG;这些变性IgG就构成自身抗原,刺激免疫系统产生各种抗IgG抗体。
滑膜液中的IgG类RF与变性IgG结合而形成中等大小的免疫复合物,比血清中的IgM类RF更具有致病意义,因为这一类免疫复合物易于沉积在关节滑膜等部位,可激活补体,形成慢性渐进性免疫炎症性损伤。
RF的检测最初是用致敏绵羊红细胞凝集试验(Rose-Waaler 法)进行检测,目前最常采用IgG吸附的胶乳颗粒凝集试验;但此法的灵敏度和特异性均不高,而且只能检出血清中的IgM类RF。
IgG类和IgA类RF则需要用RIA或ELISA等方法检测。
RF在类风湿性关节炎患者中的检出率很高,RF阳性支持早期RA的倾向性诊断,如对年轻女性应进行RA和风湿热间的鉴别;而对非活动期RA的诊断,需参考病史。
但RF也象ANA一样,并不是RA 独有的特异性抗体。
在SLE病人均有50%RF阳性,在其他结缔组织病如SS、硬皮病、慢性活动性肝炎及老年人中均可有不同程度的阳性率。
二、抗核抗体抗核抗体(antinuclearantibodies,ANA)泛指抗各种核成分的抗体,是一种广泛存在的自身抗体。
ANA的性质主要是IgG,也有IgM和IgA,甚至IgD和IgE。
类风湿因子(RF)是一种抗人或动物IgG分子Fc片段抗原决定簇的抗体,是以变性IgG为靶抗原的自身抗体。
RF最初由Rose等(1984年)在类风湿性关节炎(RA)患者血清中发现。
RA患者体内有产生RF的B细胞克隆,在变性IgG或EB病毒的直接作用下可大量合成RF.RF主要为19S的IgM,也有7S的IgG和IgA,它与天然IgG结合的能力较差,最易与人和动物的变性IgG或免疫复合物中的IgG 结合。
RF与体内变性的IgG结合形成免疫复合物后可活化补体,或被吞噬细胞吞噬。
由吞噬细胞释放的溶酶体酶、活化肽、胶原酶、前列腺素E2等物质,在细胞因子和炎性粘附分子的参与下,致组织炎性损伤,可使患者发生骨关节炎及血管炎。
常见的RF有IgM型、IgG型、IgA型和IgE型,Ig型F被认为是RF的主要类型,也是临床免疫检验中常规方法所测定的类型。
检测方法一般有胶乳凝集试验、双抗原夹心ELISA法、速率散射比浊法
临床应用
RF在RA患者中的阳性检出率很高,可达79.6%,是RA患者血清中常见的自身抗体。
高滴度RF 阳性支持对早期RA的诊断,在RA患者,RF的滴度与患者的临床表现呈正相关,即随症状加重而效价升高。
但RF不是仅在RA患者中出现,在SLE、进行性全身性硬化症等自身免疫性疾病患者和部分老年人中RF的阳性率可达28.9%~50%。
因而RF对RA患者并不具有严格特异性,RF阳性不能作为诊断RA的惟一标准。
尽管在多种疾病中可有RF阳性,但滴均较低(<40IU/ml),随着RF滴度增加,RF对RA的诊断特异性增高。
IgM型RF:在RA患者血清中IgM型RF效价>80IU/ml并伴有严重关节功能障碍时,通常提示患者预后不良。
IgG型RF:在RA患者血清或滑膜液中IgG型RF的出现与患者的滑膜炎、血管炎和关节的症状密切相关,此类RF常伴随高滴度的IgM型RF在同一RA患者血清或滑膜液中出现。
在正常人及非RA 患者中很难检测出IgG型RF.IgG型RF在关节软骨表面的沉积可激活补体引起关节的炎性损伤,因此滑膜液中检测出IgG型RF比血清中检出IgM型RF更具病理意义。
IgA型RF:约有10%的RA患者血清或滑膜液中可检出IgA型RF,IgA型RF是RA临床活动的一项指标,该IgA型RF阳性与患者关节炎症状的严重程度以及骨质破坏有显著的相关性。
IgE型RF:在关节液、胸水中高于同一病人的血清水平。
RF阴性不能排除RA的诊断,因有部分RA患者可一直呈血清RF阴性,这类患者关节滑膜炎轻微,很少发展为关节外的类风湿疾病。