水钠代谢紊乱引起水肿的机制
- 格式:docx
- 大小:3.45 KB
- 文档页数:2

一、水和钠的代谢紊乱在细胞外液中,水和钠的关系非常密切,故一旦发生代谢紊乱,缺水和失钠常同时存在。
不同原因引起的水和钠的代谢紊乱,在缺水和失钠的程度上会有所不同,既可水和钠按比例丧失,也可缺水少子缺钠,或多于缺钠。
这些不同缺失的形式所引起的病理生理变化以及临床表现也就不同。
水、钠代谢紊乱可分为下列几种类型:(一)等渗性缺水等渗性缺水(isotonic dehydration)又称急性缺水或混合性缺水。
这种缺水在外科病人最易发生。
此时水和钠成比例地丧失,因此血清钠仍在正常范围,细胞外液的渗透压也可保持正常。
但等渗性缺水可造成细胞外液量(包括循环血量)的迅速减少。
由于丧失的液体为等渗,细胞外液的渗透压基本不变,细胞内液并不会代偿性向细胞外间隙转移。
因此细胞内液的量一般不发生变化。
但如果这种体液丧失持续时间较久,细胞内液也将逐渐外移,随同细胞外液一起丧失,以致引起细胞缺水。
机体对等渗性缺水的代偿启动机制是肾人球小动脉壁的压力感受器受到管内压力下降的刺激,以及肾小球滤过率下降所致的远曲小管液内Na+的减少。
这些可引起肾素一醛固酮系统的兴奋,醛固酮的分泌增加。
醛固酮促进远曲小管对钠的再吸收,随钠一同被再吸收的水量也有增加,从而代偿性地使细胞外液量回升。
病因常见病因有:①消化液的急性丧失,如肠外屡、大量呕吐等;②体液丧失在感染区或软组织内,如腹腔内或腹膜后感染、肠梗阻、烧伤等。
其丧失的体液成分与细胞外液基本相同。
临床表现病人有恶心、厌食、乏力、少尿等,但不口渴。
舌干燥,眼窝凹陷,皮肤干燥、松弛。
若在短期内体液丧失量达到体重的5%,即丧失细胞外液的25%,病人则会出现脉搏细速、肢端湿冷、血压不稳定或下降等血容量不足之症状。
当体液继续丧失达体重的6%-7%时(相当于丧失细胞外液的30%-35%),则有更严重的休克表现。
休克的微循环障碍必然导致酸性代谢产物的大量产生和积聚,因此常伴发代谢性酸中毒。
如果病人丧失的体液主要为胃液,因有H+的大量丧失,则可伴发代谢性碱中毒。
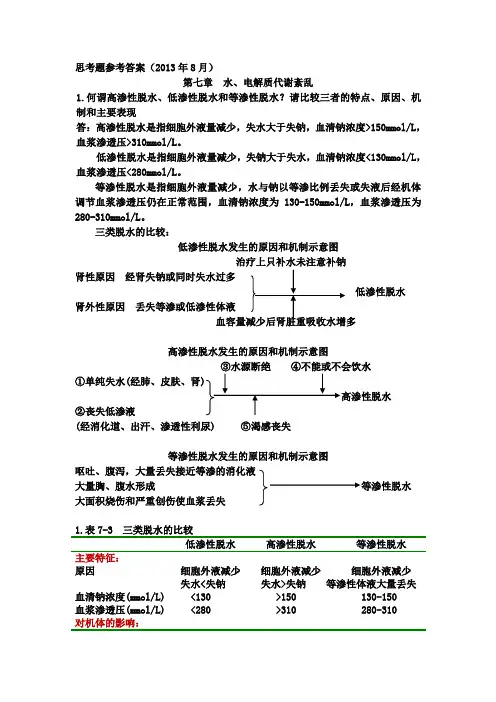
思考题参考答案(2013年8月)第七章水、电解质代谢紊乱1.何谓高渗性脱水、低渗性脱水和等渗性脱水?请比较三者的特点、原因、机制和主要表现答:高渗性脱水是指细胞外液量减少,失水大于失钠,血清钠浓度>150mmol/L,血浆渗透压>310mmol/L。
低渗性脱水是指细胞外液量减少,失钠大于失水,血清钠浓度<130mmol/L,血浆渗透压<280mmol/L。
等渗性脱水是指细胞外液量减少,水与钠以等渗比例丢失或失液后经机体调节血浆渗透压仍在正常范围,血清钠浓度为130-150mmol/L,血浆渗透压为280-310mmol/L。
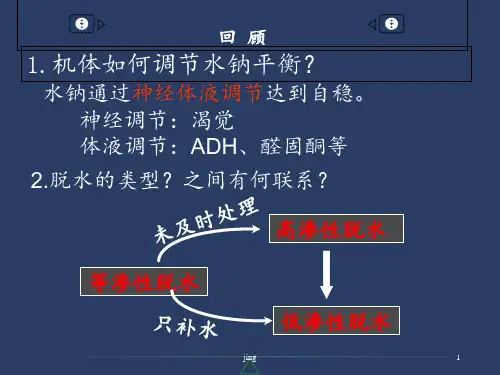
三类脱水的比较:低渗性脱水发生的原因和机制示意图治疗上只补水未注意补钠肾性原因经肾失钠或同时失水过多低渗性脱水肾外性原因丢失等渗或低渗性体液高渗性脱水发生的原因和机制示意图③水源断绝④不能或不会饮水①单纯失水(经肺、皮肤、肾②丧失低渗液(经消化道、出汗、渗透性利尿) ⑤渴感丧失等渗性脱水发生的原因和机制示意图呕吐、腹泻,大量丢失接近等渗的消化液大量胸、腹水形成等渗性脱水大面积烧伤和严重创伤使血浆丢失1.表7-3 三类脱水的比较低渗性脱水高渗性脱水等渗性脱水主要特征:原因细胞外液减少细胞外液减少细胞外液减少失水<失钠失水>失钠等渗性体液大量丢失血清钠浓度(mmol/L) <130 >150 130-150血浆渗透压(mmol/L) <280 >310 280-310对机体的影响:体液减少主要部位细胞间液细胞内液细胞外液口渴早期无,重度脱水者有明显有体温升高无有有时有血压易降低正常→重症者降低易降低尿量正常→重症者减少减少减少尿氯化物量极少或无正常→重症者减少减少脱水貌明显早期不明显明显2.为什么低渗性脱水易引起外周循环障碍甚至休克?答:因为①在原发病因作用下→体液大量丢失;②细胞外液低渗促使体液向细胞内液转移→使细胞外液进一步减少;③低渗性脱水早期,因为血容量尚未明显减少而细胞外液低渗抑制ADH 合成和释放,使尿量增加或不减少,最后导致血容量明显减少,外周循环障碍甚至休克。







M2 水钠代谢紊乱水、钠代谢紊乱总是同时或先后发生,主要表现为体液容量和渗透压的改变,临床上常将两者的代谢障碍合并讨论。
根据体液容量变化不同将其分为脱水和水过多。
体液容量明显减少的状态称为脱水。
根据脱水时水钠丢失的比例不同分为低渗性脱水、高渗性脱水、和等渗性脱水三种类型。
水过多临床多见于水中毒(细胞外液呈低渗)和水肿(细胞外液呈等渗)。
一、低渗性脱水低渗性脱水(hypotonic dehydration)是指失钠多于失水,血清Na+浓度<130 mmol/L,血浆渗透压<280 mmol/L的体液容量明显减少。
(一)原因和机制低渗性脱水主要见于体液大量丢失后只补充水,而未补充适量钠盐所致。
体液常通过下列方式大量丢失:1.经皮肤丢失见于大面积烧伤,大量出汗后只补水分而不补钠。
虽然汗液渗透压约为血浆的1/3,但大量出汗也可伴有明显的钠丢失,若只补充水分则可造成细胞外液低渗。
2.经消化道丢失是临床最常见的丢失钠的原因,多数由于呕吐、腹泻引起,部分由于肠吸引术丢失大量含Na+消化液。
如果只补水分,将导致低渗性脱水。
3.经肾丢失钠见于以下情况:①水肿患者长期连续使用排钠性利尿剂(如氯噻嗪类、呋塞米等),由于其抑制肾小管对钠的重吸收,使钠从尿中大量丢失;②急性肾功能衰竭多尿期,肾小管液中尿素等溶质浓度增高,可通过渗透性利尿作用使肾小管上皮细胞对钠、水重吸收减少;慢性的肾功能衰竭患者,由于受损的肾小管上皮细胞对醛固酮的反应性降低,对钠重吸收也会减少;③肾上腺皮质功能不全时,由于醛固酮分泌减少,肾排出钠增多。
上述情况下,只补充水分而忽略了补钠盐,就可能引起低渗性脱水。
(二)对机体的影响1.口渴口渴不明显,由于血浆渗透压降低,故机体虽缺水,但却不思饮。
轻症或早期患者不会出现渴感,重症或晚期患者由于血容量明显减少可引起口渴中枢兴奋产生轻度渴感。
2.尿的改变(1)尿量的变化:在低渗性脱水早期,细胞外液量虽有减少但尚不明显,细胞外液渗透压降低抑制ADH释放,肾远曲小管和集合管对水重吸收减少,此时机体虽有缺水但尿量可无明显减少。

第三章 水、电解质紊乱(3-1)第一节 水、钠代谢紊乱 一、 正常的水、钠代谢 (一) 体液的容量和分布【体液】 体内的水和溶解在其中的电解质、低分子有机化合物以及蛋白质等组成。
细胞外液血浆 5%ECF 组织间液 15% 细胞内液ICF体液总量的分布受年龄、性别、胖瘦影响。
新生儿、男性、瘦者体液总量多。
(二)体液的电解质成分 【电解质(Electrolyte )】:以离子状态溶于体液中的各种无机盐或有机物。
Na +1、ICF 和ECF ,电解质成分差异大;2、血浆和组织间液,电解质构成和数量大致相等,但蛋白质含量差异大;3、各部分体液,阳离子与阴离子数的总和相等,保持电中性。
(二) 体液的渗透压——等渗 【 渗透压】:取决于溶质的分子或离子的数目,主要是电解质。
血浆渗透压280~ 310mmol/L ,在此范围内称等渗。
细胞内液与细胞外液渗透压基本相等。
正常时:血管内外、细胞内外的渗透压是相等的。
失衡时→再平衡:低渗溶液中的水向高渗溶液流动。
(四) 水的生理功能和水平衡 1、水的生理功能①促进物质代谢 ②调节体温 ③润滑 ④其他 2、水平衡1)细胞内外水的运动水自由通过 ,蛋白质、Na +、K +、Ca2+等不能自由通过。
2)血管内外水的运动蛋白质等大分子物质受限,水和电解质自由交换。
3)体内外水的运动摄入=排出水促进物质代谢、调节体温、润滑作用、使肌肉坚实柔韧。
(五)电解质的生理功能和钠平衡电解质的生理功能·维持体液的渗透平衡和酸碱平衡·维持静息电位·参与细胞动作电位的形成·参与新陈代谢和生理功能活动钠平衡钠主要由肾脏排出,具有“多吃多排,少吃少排,不吃不排”的特点。
(六)体液容量及渗透压的调节水、钠变化→细胞外液容量及渗透压变化→神经-内分泌系统调节1. 渴感——饮水增加2.水的移动调节渗透压渗透压感受器通过细胞皱缩的变化而兴奋。
3.激素调节——抗利尿激素ADH、醛固酮、心房肽ANP总结:体液渗透压的调节细胞内液向外转移 ADH↑细胞外液高渗渗透压感受器兴奋渴感醛固酮↓总结:体液容量的调节醛固酮↑血容量减少 ADH↑渴感优先恢复血容量ANP↓细胞外液低渗抑制ADH分泌及渴感的作用不明显正常的水钠代谢及调节功能维持着正常的细胞外液渗透压和容量。
水钠生理功能及代谢紊乱一、水和钠的生理功能1.水的生理功能• 作为溶剂,促进物质代谢• 参与生物反应• 调节体温• 润滑作用2.钠的生理功能• 维持体液的渗透压和水平衡• 调节酸碱平衡• 参与细胞动作电位的形成2.钠的摄入及排出• 摄入:主要来源于食盐,小肠吸收• 排出:肾脏(多吃多排、少吃少排、不吃不排)二、水和钠的平衡调节Ø渴感Ø抗利尿激素Ø醛固酮Ø其他1.渴感(Thirst)• 渴→饮水• 饮水→ 渗透压↓ → 渴感↓2.抗利尿激素(Antidiuretic Hormone, ADH)合成部位:下丘脑视上核、室旁核合成调节因素:渗透压、血容量、血压、应激、激素...作用部位:肾远曲小管和集合管作用及机制:促进水重吸收、升压...3.醛固酮(Aldosterone)4.心钠肽(ANP)强大的利钠利尿作用拮抗肾素-醛固酮系统的作用显著减轻失水或失血时血浆中ADH水平增高的程度三、水、钠代谢紊乱类型脱水:高渗、低渗、等渗水过多:低渗、高渗、等渗(水肿)高钠血症低钠血症临床上水钠代谢紊乱常常同时发生脱水(Dehydration)体液容量减少(>2%),根据细胞外液渗透压分为三种类型:Ø 高渗性脱水Ø 低渗性脱水Ø 等渗性脱水1.高渗性脱水/ 低容量性高钠血症(Hypovolemic hypernatremia)1.1 原因摄入不足• 水源断绝• 丧失口渴感• 进食困难丢失过多• 大量出汗• 呼吸道蒸发• 尿崩症和渗透性利尿• 肠道失液(部分婴幼儿腹泻)1.2 机制及对机体影响PS:CNS中枢神经系统脱水热(Dehydration Fever):因皮肤蒸发水减少,引起体温上升1.3 主要发病环节细胞外液高渗1.4 主要脱水部位细胞内液减少/细胞外液减少1.5 防治的病理生理基础及时补水:葡萄糖溶液(5%)适当补钠:生理盐水(0.9%)2.低渗性脱水/ 低容量性低钠血症(Hypovolemic hyponatremia)2.1 原因摄钠平衡调节:多吃多排,少吃少排,不吃不排丢失过多:•胃肠道丢失:肠梗阻•肾性失钠:间质性肾炎•皮肤丢失:血浆渗出•液体积聚在第三间隙:腹水重要条件:只注意补充水,忽略了补钠2.2 机制及对机体影响脱水症:因组织间液量减少,临床上出现皮肤弹性减退、眼窝下陷,婴幼儿囟门凹陷等体征。
水钠代谢紊乱引起水肿的机制
以水钠代谢紊乱引起水肿的机制为标题,我们来探讨一下水钠代谢紊乱是如何引起水肿的。
水肿是指体内组织或腔隙中过多液体积聚,导致局部或全身肿胀。
水肿的形成与水分和电解质的平衡紊乱有关,其中水钠代谢紊乱是主要的原因之一。
水钠代谢紊乱分为两种情况:水钠潴留和水钠丢失过多。
水钠潴留是指体内水分和钠离子排除不畅,导致体内液体潴留增加。
水钠丢失过多则是指体内水分和钠离子的排泄过多,导致体内液体减少。
水钠潴留引起水肿的机制主要包括以下几个方面:
1. 血管通透性增加:水钠潴留导致血管内液体容积增加,血管壁的通透性也会增加,进一步导致液体渗出到组织间隙,形成水肿。
2. 水分潴留:水钠潴留导致体内水分增加,进而导致水肿。
水分潴留的机制与肾脏排尿功能异常有关,例如肾小球滤过率下降或肾小管重吸收功能减弱,都会导致体内水分潴留。
3. 钠离子潴留:钠离子是体液中最主要的阳离子,其浓度控制着体液的渗透压和体液分布。
水钠潴留导致体内钠离子含量增加,进而导致体液渗透压增高,水分从细胞内向细胞外转移,形成细胞外水肿。
4. 钠水平衡失调:水钠潴留会导致体内钠水平的紊乱,进而引起机体调节功能的改变。
例如,肾脏释放抗利尿激素的能力会减弱,导致排尿减少,进一步加剧水分潴留和水肿的形成。
5. 淋巴循环障碍:水钠潴留会增加组织间隙液体的压力,进而影响淋巴液的回流。
当淋巴液回流不畅时,组织间隙液体无法及时排出,导致水肿的形成。
除了水钠潴留引起的水肿,水钠丢失过多也会导致水肿的形成。
水钠丢失过多会导致体内的液体容量减少,进而引起细胞外液体渗透压升高、细胞内液体渗透压降低,水分从细胞内向细胞外转移,形成细胞外水肿。
总结起来,水钠代谢紊乱是导致水肿的主要机制之一。
水钠潴留和水钠丢失过多都会引起体内水分和电解质的平衡紊乱,进而导致水肿的形成。
水肿的机制包括血管通透性增加、水分潴留、钠离子潴留、钠水平衡失调和淋巴循环障碍等。
对水肿的治疗需要针对水钠代谢紊乱的原因进行调整,以恢复体液平衡,减轻水肿症状。