β内酰胺酶抑制剂的临床应用
- 格式:ppt
- 大小:617.50 KB
- 文档页数:33

β-内酰胺类抗生素β内酰胺酶抑制剂复方制剂临床应用专家共识(2020年版)一、概述革兰阴性菌及少数革兰阳性菌对β-内酰胺类抗生素耐药的最重要机制是产生各种β-内酰胺酶。
β-内酰胺酶抑制剂能够抑制部分β-内酰胺酶,避免β-内酰胺类抗生素被水解而失活。
因此,β-内酰胺类抗生素/β-内酰胺酶抑制剂复方制剂(简称β-内酰胺酶抑制剂复方制剂)是临床治疗产β-内酰胺酶细菌感染的重要选择。
我国临床使用的β-内酰胺酶抑制剂复方制剂的种类和规格繁多,临床工作者对该类制剂的特点了解参差不齐,临床不合理使用问题比较突出。
二、主要β-内酰胺酶及产酶菌流行情况β-内酰胺酶是由细菌产生的,能水解β-内酰胺类抗生素的一大类酶。
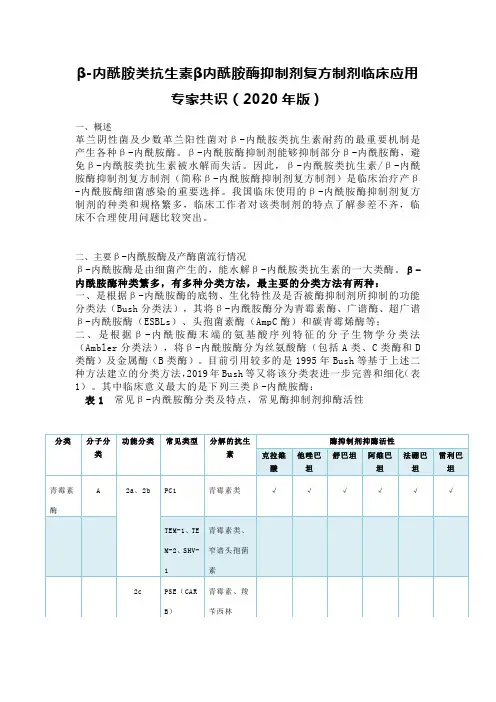
β-内酰胺酶种类繁多,有多种分类方法,最主要的分类方法有两种:一、是根据β-内酰胺酶的底物、生化特性及是否被酶抑制剂所抑制的功能分类法(Bush分类法),其将β-内酰胺酶分为青霉素酶、广谱酶、超广谱β-内酰胺酶(ESBLs)、头孢菌素酶(AmpC酶)和碳青霉烯酶等;二、是根据β-内酰胺酶末端的氨基酸序列特征的分子生物学分类法(Ambler分类法),将β-内酰胺酶分为丝氨酸酶(包括A类、C类酶和D 类酶)及金属酶(B类酶)。
目前引用较多的是1995年Bush等基于上述二种方法建立的分类方法,2019年Bush等又将该分类表进一步完善和细化(表1)。
其中临床意义最大的是下列三类β-内酰胺酶:表1 常见β-内酰胺酶分类及特点,常见酶抑制剂抑酶活性1、ESBLs主要属2be\2br\2ber类酶,是由质粒介导的能水解青霉素类、头孢菌素及单环酰胺类等β-内酰胺类抗生素的β-内酰胺酶,其对碳青霉烯类和头霉素类水解能力弱。
ESBLs主要由肠杆菌科细菌产生,以肺炎克雷伯菌、大肠埃希菌、变形杆菌最为常见。
根据编码基因的同源性,ESBLs可分为TEM型、SHV型、CTX-M 型、OXA型和其他型共5大类型。
2、AmpC酶属C类酶,通常由染色体介导,可以被β-内酰胺类抗生素诱导。

β-内酰胺类抗生素β内酰胺酶抑制剂复方制剂临床应用专家共识(2020年版)一、概述革兰阴性菌及少数革兰阳性菌对β-内酰胺类抗生素耐药的最重要机制是产生各种β-内酰胺酶。
β-内酰胺酶抑制剂能够抑制部分β-内酰胺酶,避免β-内酰胺类抗生素被水解而失活。
因此,β-内酰胺类抗生素/β-内酰胺酶抑制剂复方制剂(简称β-内酰胺酶抑制剂复方制剂)是临床治疗产β-内酰胺酶细菌感染的重要选择。
我国临床使用的β-内酰胺酶抑制剂复方制剂的种类和规格繁多,临床工作者对该类制剂的特点了解参差不齐,临床不合理使用问题比较突出。
二、主要β-内酰胺酶及产酶菌流行情况β-内酰胺酶是由细菌产生的,能水解β-内酰胺类抗生素的一大类酶。
β-内酰胺酶种类繁多,有多种分类方法,最主要的分类方法有两种:一、是根据β-内酰胺酶的底物、生化特性及是否被酶抑制剂所抑制的功能分类法(Bush分类法),其将β-内酰胺酶分为青霉素酶、广谱酶、超广谱β-内酰胺酶(ESBLs)、头孢菌素酶(AmpC酶)和碳青霉烯酶等;二、是根据β-内酰胺酶末端的氨基酸序列特征的分子生物学分类法(Ambler 分类法),将β-内酰胺酶分为丝氨酸酶(包括A类、C类酶和D类酶)及金属酶(B类酶)。
目前引用较多的是1995年Bush等基于上述二种方法建立的分类方法,2019年Bush等又将该分类表进一步完善和细化(表1)。
其中临床意义最大的是下列三类β-内酰胺酶:表1常见β-内酰胺酶分类及特点,常见酶抑制剂抑酶活性1、ESBLs主要属2be\2br\2ber类酶,是由质粒介导的能水解青霉素类、头孢菌素及单环酰胺类等β-内酰胺类抗生素的β-内酰胺酶,其对碳青霉烯类和头霉素类水解能力弱。
ESBLs主要由肠杆菌科细菌产生,以肺炎克雷伯菌、大肠埃希菌、变形杆菌最为常见。
根据编码基因的同源性,ESBLs可分为TEM型、SHV型、CTX-M型、OXA型和其他型共5大类型。
2、AmpC酶属C类酶,通常由染色体介导,可以被β-内酰胺类抗生素诱导。


常用抗菌药物的临床应用首都医科大学附属北京朝阳医院于晓敏一、前言抗生素是具有抗病原体活性的一大类物质,自 1940 年以来,青霉素应用于临床,现抗生素的种类已达几千种,在临床上常用的亦有几百种。
抗菌素是指对细菌和微生物具有抑制和杀灭作用的一类抗生素,而抗菌药物主要是杀灭细菌的。
抗生素是比较广义的,抗菌药物是比较专一的。
二、临床常用抗菌药物及应用要点抗生素的作用机制如( ppt4 图片所示,抗生素通过作用于细菌不同的部位从而起到抗菌的作用。
抗生素从作用上来讲,可以分为杀菌剂和抑菌剂两大类。
(一杀菌剂1. b 内酰胺类抗生素β - 酰胺类抗生素有一个共性就是均有β酰胺环可被β内酰胺酶水解而失效。
其作用机制是通过抑制细胞壁的合成,达到杀菌的目的。
影响其作用的因素有抗生素的浓度以及作用剂量、抗生素透过细胞膜的能力、对 b 内酰胺酶作用的抵抗力以及和靶位的亲和力,抗生素的血药浓度与给药方法有关,β内酰胺酶是有时间依赖性的,一般每 4~6 小时一次。
( ppt8 图片显示的是用时间浓度曲线演示β - 内酰胺酶抗生素的给药方法。
b 内酰胺类抗生素目前主要有青霉素类、头孢菌素类、碳青霉烯类、头霉素、单环类和β内酰胺酶抑制剂等。
( 1 青霉素类的药物①主要抗革兰阳性菌:对青霉毒酶不稳定,可出现严重过敏反应,治疗革兰阳性球菌(葡萄球菌除外、奈瑟菌属和梅毒的首选药物。
青霉素 V :耐酸,口服,活性较青霉素 G 差。
青霉素 G :注射,剂量 160-960 万 U/ 日 , 个别脑膜炎用量可 >1000 万 U/ 日,要分次给,每次 <500 万 U ,主要用于 G(+ 菌。
②耐酶青霉素:抗菌谱同耐青霉素酶,主要治疗产酶的金葡菌、耐甲氧西林金葡菌( MRSA 。
常用的为苯唑西林、氯唑西林。
③广谱青霉素:对革兰阳性、阴性菌均有效,对青霉素酶不稳定。
如氨苄西林和阿莫西林,对阴性菌活性强,但易被 b 内酰胺酶破坏。
β-内酰胺类抗生素β内酰胺酶抑制剂复方制剂临床应用专家共识(2020年版)一、概述革兰阴性菌及少数革兰阳性菌对β-内酰胺类抗生素耐药的最重要机制是产生各种β-内酰胺酶。
β-内酰胺酶抑制剂能够抑制部分β-内酰胺酶,避免β-内酰胺类抗生素被水解而失活。
因此,β-内酰胺类抗生素/β-内酰胺酶抑制剂复方制剂(简称β-内酰胺酶抑制剂复方制剂)是临床治疗产β-内酰胺酶细菌感染的重要选择。
我国临床使用的β-内酰胺酶抑制剂复方制剂的种类和规格繁多,临床工作者对该类制剂的特点了解参差不齐,临床不合理使用问题比较突出。
二、主要β-内酰胺酶及产酶菌流行情况β-内酰胺酶是由细菌产生的,能水解β-内酰胺类抗生素的一大类酶。
β-内酰胺酶种类繁多,有多种分类方法,最主要的分类方法有两种:一、是根据β-内酰胺酶的底物、生化特性及是否被酶抑制剂所抑制的功能分类法(Bush分类法),其将β-内酰胺酶分为青霉素酶、广谱酶、超广谱β-内酰胺酶(ESBLs)、头孢菌素酶(AmpC酶)和碳青霉烯酶等;二、是根据β-内酰胺酶末端的氨基酸序列特征的分子生物学分类法(Ambler分类法),将β-内酰胺酶分为丝氨酸酶(包括A类、C类酶和D 类酶)及金属酶(B类酶)。
目前引用较多的是1995年Bush等基于上述二种方法建立的分类方法,2019年Bush等又将该分类表进一步完善和细化(表1)。
其中临床意义最大的是下列三类β-内酰胺酶:表1 常见β-内酰胺酶分类及特点,常见酶抑制剂抑酶活性素及单环酰胺类等β-内酰胺类抗生素的β-内酰胺酶,其对碳青霉烯类和头霉素类水解能力弱。
ESBLs主要由肠杆菌科细菌产生,以肺炎克雷伯菌、大肠埃希菌、变形杆菌最为常见。
根据编码基因的同源性,ESBLs可分为TEM型、SHV型、CTX-M 型、OXA型和其他型共5大类型。
2、AmpC酶属C类酶,通常由染色体介导,可以被β-内酰胺类抗生素诱导。
部分由质粒介导,常呈持续高水平表达。

产超广谱β-内酰胺酶大肠埃希菌的治疗进展产超广谱β-内酰胺酶大肠埃希菌(ESBL-EC)是一种对大多数β-内酰胺类抗生素产生耐药性的肠道细菌。
ESBL-EC引起的感染在临床上日益增多,且越来越难以治疗。
本文将介绍ESBL-EC的治疗进展,包括抗菌药物的应用、联合用药、新型抗菌药物以及其他治疗手段,以期为临床医生提供一些参考和借鉴。
一、抗菌药物的应用目前,对于ESBL-EC感染,临床上常用的抗菌药物有头孢噻肟、头孢他啶、哌拉西林-他唑巴坦、阿米卡星等。
由于ESBL-EC对这些抗菌药物产生了耐药性,因此单一使用这些抗菌药物往往难以取得良好的疗效。
而且,长期使用这些抗菌药物还容易诱导耐药菌株的产生,因此必须慎重使用。
二、联合用药针对ESBL-EC的感染,联合用药是一种常用的治疗策略。
联合用药旨在通过不同的抗菌机制互补,达到更好的治疗效果。
头孢哌酮-舒巴坦和左氧氟沙星的联合应用,可以通过抑制β-内酰胺酶和破坏细菌DNA合成,从而有效对抗ESBL-EC感染。
三、新型抗菌药物近年来,一些新型抗菌药物的应用为治疗ESBL-EC感染提供了新的选择。
一种名为“头孢替汀-甲氧西林”(Ceftazidime-Avibactam)的联合制剂备受关注。
头孢替汀是一种第三代头孢菌素,而甲氧西林是一种β-内酰胺酶抑制剂,通过联合使用可以对抗ESBL-EC产生的β-内酰胺酶,恢复头孢替汀的抗菌活性,从而有效治疗感染。
四、其他治疗手段除了抗菌药物的应用外,一些其他治疗手段也被应用于治疗ESBL-EC感染。
尤其是重点强调了免疫增强疗法的应用。
免疫增强疗法通过调节和增强机体免疫功能,帮助机体更好地对抗细菌感染。
特定的免疫球蛋白制剂可以在一定程度上增强机体对细菌的抵抗力,辅助治疗ESBL-EC感染。
ESBL-EC感染的治疗相对较难,需要综合考虑个体情况和实验室检测结果,选择合适的治疗方案。
未来,随着科学技术的不断进步,相信会有更多更有效的治疗手段出现,更好地帮助医生应对ESBL-EC感染。

3-内酰胺类抗生素B内酰胺酶抑制剂复方制剂临床应用专家共识(2020年版)一、概述革兰阴性菌及少数革兰阳性菌对3 -内酰胺类抗生素耐药的最重要机制是产生各种3 -内酰胺酶。
3 -内酰胺酶抑制剂能够抑制部分3 -内酰胺酶,避免3 -内酰胺类抗生素被水解而失活。
因此,3 -内酰胺类抗生素/ 3-内酰胺酶抑制剂复方制剂(简称3 -内酰胺酶抑制剂复方制剂)是临床治疗产3 -内酰胺酶细菌感染的重要选择。
我国临床使用的3 -内酰胺酶抑制剂复方制剂的种类和规格繁多,临床工作者对该类制剂的特点了解参差不齐,临床不合理使用问题比较突出。
二、主要3-内酰胺酶及产酶菌流行情况3-内酰胺酶是由细菌产生的,能水解3 -内酰胺类抗生素的一大类酶。
3-内酰胺酶种类繁多,有多种分类方法,最主要的分类方法有两种:一、是根据3 -内酰胺酶的底物、生化特性及是否被酶抑制剂所抑制的功能分类法(Bush分类法),其将3 -内酰胺酶分为青霉素酶、广谱酶、超广谱3-内酰胺酶(ESBLs)、头抱菌素酶(AmpC酶)和碳青霉烯酶等;二、是根据3-内酰胺酶末端的氨基酸序列特征的分子生物学分类法(Ambler分类法),将3 -内酰胺酶分为丝氨酸酶(包括A类、C类酶和D类酶)及金属酶(B类酶)。
目前引用较多的是1995年Bush等基于上述二种方法建立的分类方法,2019年Bush等又将该分类表进一步完善和细化(表1)。
其中临床意义最大的是下列三类3 -内酰胺酶:表1常见B-内酰胺酶分类及特点,常见酶抑制剂抑酶活性1、E SBLs主要属2be\2br\2ber 类酶,是由质粒介导的能水解青霉素类、头抱菌素及单环酰胺类等B -内酰胺类抗生素的B -内酰胺酶,其对碳青霉烯类和头霉素类水解能力弱。
ESBLs主要由肠杆菌科细菌产生,以肺炎克雷伯菌、大肠埃希菌、变形杆菌最为常见。
根据编码基因的同源性,ESBLs可分为TEM型、SHV型、CTX-M型、OXA型和其他型共5大类型。

β-内酰胺类抗生素β 内酰胺酶抑制剂复方制剂临床应用专家共识( 2020 年版)一、概述革兰阴性菌及少数革兰阳性菌对β-内酰胺类抗生素耐药的最重要机制是产生各种β-内酰胺酶。
β-内酰胺酶抑制剂能够抑制部分β-内酰胺酶,避免β-内酰胺类抗生素被水解而失活。
因此,β-内酰胺类抗生素/β-内酰胺酶抑制剂复方制剂(简称β-内酰胺酶抑制剂复方制剂)是临床治疗产β-内酰胺酶细菌感染的重要选择。
我国临床使用的β-内酰胺酶抑制剂复方制剂的种类和规格繁多,临床工作者对该类制剂的特点了解参差不齐,临床不合理使用问题比较突出。
二、主要β-内酰胺酶及产酶菌流行情况β-内酰胺酶是由细菌产生的,能水解β-内酰胺类抗生素的一大类酶。
β-内酰胺酶种类繁多,有多种分类方法,最主要的分类方法有两种:一、是根据β-内酰胺酶的底物、生化特性及是否被酶抑制剂所抑制的功能分类法( Bush 分类法),其将β-内酰胺酶分为青霉素酶、广谱酶、超广谱β-内酰胺酶( ESBLs)、头孢菌素酶( AmpC 酶)和碳青霉烯酶等;二、是根据β-内酰胺酶末端的氨基酸序列特征的分子生物学分类法(Ambler 分类法),将β-内酰胺酶分为丝氨酸酶(包括 A 类、C 类酶和D 类酶)及金属酶( B 类酶)。
目前引用较多的是 1995 年 Bush 等基于上述二种方法建立的分类方法,2019 年Bush 等又将该分类表进一步完善和细化(表1)。
其中临床意义最大的是下列三类β-内酰胺酶:表 1 常见β-内酰胺酶分类及特点,常见酶抑制剂抑酶活性1、ESBLs 主要属 2be\2br\2ber 类酶,是由质粒介导的能水解青霉素类、头孢菌素及单环酰胺类等β-内酰胺类抗生素的β-内酰胺酶,其对碳青霉烯类和头霉素类水解能力弱。
ESBLs 主要由肠杆菌科细菌产生,以肺炎克雷伯菌、大肠埃希菌、变形杆菌最为常见。
根据编码基因的同源性,ESBLs 可分为 TEM 型、SHV 型、CTX-M 型、OXA 型和其他型共 5 大类型。

β-内酰胺类抗生素β内酰胺酶抑制剂复方制剂临床应用专家共识(2020年版)一、概述革兰阴性菌及少数革兰阳性菌对β-内酰胺类抗生素耐药的最重要机制是产生各种β-内酰胺酶。
β-内酰胺酶抑制剂能够抑制部分β-内酰胺酶,避免β-内酰胺类抗生素被水解而失活。
因此,β-内酰胺类抗生素/β-内酰胺酶抑制剂复方制剂(简称β-内酰胺酶抑制剂复方制剂)是临床治疗产β-内酰胺酶细菌感染的重要选择。
我国临床使用的β-内酰胺酶抑制剂复方制剂的种类和规格繁多,临床工作者对该类制剂的特点了解参差不齐,临床不合理使用问题比较突出。
二、主要β-内酰胺酶及产酶菌流行情况β-内酰胺酶是由细菌产生的,能水解β-内酰胺类抗生素的一大类酶。
β-内酰胺酶种类繁多,有多种分类方法,最主要的分类方法有两种:一、是根据β-内酰胺酶的底物、生化特性及是否被酶抑制剂所抑制的功能分类法(Bush分类法),其将β-内酰胺酶分为青霉素酶、广谱酶、超广谱β-内酰胺酶(ESBLs)、头孢菌素酶(AmpC酶)和碳青霉烯酶等;二、是根据β-内酰胺酶末端的氨基酸序列特征的分子生物学分类法(Ambler分类法),将β-内酰胺酶分为丝氨酸酶(包括A类、C类酶和D 类酶)及金属酶(B类酶)。
目前引用较多的是1995年Bush等基于上述二种方法建立的分类方法,2019年Bush等又将该分类表进一步完善和细化(表1)。
其中临床意义最大的是下列三类β-内酰胺酶:表1 常见β-内酰胺酶分类及特点,常见酶抑制剂抑酶活性1、ESBLs主要属2be\2br\2ber类酶,是由质粒介导的能水解青霉素类、头孢菌素及单环酰胺类等β-内酰胺类抗生素的β-内酰胺酶,其对碳青霉烯类和头霉素类水解能力弱。
ESBLs主要由肠杆菌科细菌产生,以肺炎克雷伯菌、大肠埃希菌、变形杆菌最为常见。
根据编码基因的同源性,ESBLs可分为TEM型、SHV型、CTX-M型、OXA型和其他型共5大类型。
2、AmpC酶属C类酶,通常由染色体介导,可以被β-内酰胺类抗生素诱导。


浅谈β-内酰胺类抗生素与酶抑制剂联用【摘要】随着β-内酰胺类抗生素广泛发展,各种细菌对其耐药性随之增多,由于该类抗生素易被致病菌所产生的β-内酰胺酶水解,产酶耐药菌引起的感染已成为临床急需解决的问题。
解决此类抗生素耐药性的途径之一是通过与β-内酰胺酶抑制剂组方,恢复抗生素原有的抗菌活性和抗菌谱,从而提高其临床疗效。
1 β-内酰胺的结构与作用机制如图:β-内酰胺结构典型—青霉素结构式β-内酰胺能与青霉素结合蛋白(PBPs)结合,能抑制细胞壁粘肽合成酶,从而阻碍细胞壁粘肽合成,使细菌胞壁缺损,菌体膨胀裂解,引起细菌细胞死亡。
2 β-内酰胺类药物的分类与介绍β-内酰胺类药物是指是指氨基在内酰胺环中的β位碳原子上的一类药物。
其分类及抗菌谱见表一表一β-内酰胺类药物的分类介绍及抗菌谱分类代表药物抗菌谱天然青霉素青霉素G G+菌(球菌、杆菌)、G-球菌(脑膜炎球菌)、致病螺旋体(梅毒、钩端、鼠咬热螺旋体)半合成青霉素耐酸青霉素青霉素V 主要用于轻度细菌感染,恢复期的巩固和防止感染复发耐酶青霉素氟氯西林主要用于治疗耐青霉素金黄色葡萄球菌的严重感染,以及呼吸道感染广谱青霉素氨苄西林、羟氨苄西林用于G-杆菌感染,严重者与氨基糖苷类合用抗绿脓杆菌青霉素羧苄西林、美洛西林广谱,对绿脓杆菌作用强,不受病灶脓液影响抗G-杆菌青霉素美西林、替莫西林窄谱,对G-杆菌作用强头孢菌素第1代头孢噻吩、头孢唑啉、头孢氨苄对大多数G+ G-有效,对绿脓杆菌等感染疗效差。
主要用于耐PG的金葡菌感染第2代头孢孟多、头孢呋辛、头孢克洛对G–作用,对β-内酰胺酶稳定性大于1代,对G+菌小于一代,适用于大肠、变形、厌氧菌,肾功能不良、青霉素过敏者感染第3代头孢哌酮、头孢他定、头孢曲松、头孢噻肟对G–作用及对β-内酰胺酶稳定性大于1、2代,对G+小于1、2代,一般不作为一线抗感染药。
主要用于重症G–杆菌感染,危及生命的G–杆菌、绿脓杆菌感染第4代头孢匹罗、头孢吡肟对G+ G-厌氧菌作用及对β-内酰胺酶稳定性大于3代,主要用于耐甲氧西林金黄色葡萄球菌、肺炎球菌、阴沟杆菌、绿脓杆菌等感染其他β-内酰胺类头霉素类头孢西丁、拉氧头孢用于盆腔、腹腔、妇科、需氧厌氧混合感染碳青霉烯类亚胺培南、美罗培南对军团菌、沙眼衣原体、肺炎支原体无效,对其他菌作用强单环β-内酰胺类氨曲南对G-菌、绿脓杆菌作用强大,对G+菌、厌氧菌很弱或无效3 β-内酰胺酶作用机制β-内酰胺酶使β-内酰胺类抗生素开环失活,它通过与β-内酰胺环上的羰基共价结合,水解酰胺键使β-内酰胺类抗生素失活。
β-内酰胺酶及其抑制剂简介抗菌药是指能抑制或杀灭细菌,用于预防和治疗细菌性感染的药物。
抗菌药包括人工合成抗菌药(喹诺酮类等)和抗生素。
抗生素(antibiotics)是由微生物(包括细菌、真菌、放线菌属)或高等动植物在生活过程中所产生的具有抗病原体或其它活性的一类次级代谢产物,能干扰其他生活细胞发育功能的化学物质。
现临床常用的抗生素有微生物培养液中提取物以及用化学方法合成或半合成的化合物。
随着抗生素药物使用的大量普及,抗生素耐药形势也日趋严峻。
抗生素耐药的主要机制为产生β-内酰胺酶。
β-内酰胺酶依据分子结构中氨基酸序列差异可主要分为两类,分别是以丝氨酸为活性位点的A、C、D类,还有以金属离子为活性位点的B(金属酶)类。
病原菌产生β-内酰胺酶,致使一些药物β-内酰胺环水解而失活,是病原菌对一些常见的β-内酰胺类抗生素(青霉素类、头孢菌素类)耐药的主要方式。
随着β-内酰胺酶的泛滥,一些β-内酰胺酶抑制剂应运而生。
β-内酰胺酶抑制剂是一类β-内酰胺类药物,可与β-内酰胺酶发生牢固的结合而使酶失活,和其他抗生素联用可增强其抗菌活性,减少其用量。
在治疗微生物感染时,常将β-内酰胺类抗生素与β-内酰胺酶抑制剂联用,治疗效果显著。
本文将对β-内酰胺酶及当前常用的抑制剂(克拉维酸钾、舒巴坦、他唑巴坦)的作用特点作简要介绍,以便于临床医生在应用这类药物时的选择β-内酰胺酶分类根据Bush2-Jacoby-Medeiros的分类法, β-内酰胺酶以底物谱和抑制剂不同分为4组,按各自的氨基酸和核苷酸序列属于A、B、C、D 4 类(表1) 。
第1组是不被克拉维酸抑制的头孢菌素酶,分子类别属于C类,本组酶大部分由染色体介导,也可由质粒介导。
第 2 组β-内酰胺酶数目最多,可被克拉维酸抑制,多由质粒介导。
本组酶根据对青霉素、头孢菌素、肟类β-内酰胺抗生素,邻氯西林、羧苄西林和碳青霉烯类的水解活性分属2a 、2b 、2be 、2c 、2d 、2e 6 个亚组,最近发现的不能被克拉维酸抑制的TEM 型酶和染色体介导的A 类碳青霉烯酶分别属于2br 和2f个亚组,除2d的分子类别为D类,其余各亚组均为类。