麻醉前用药
- 格式:ppt
- 大小:1.40 MB
- 文档页数:20

精心整理1.麻醉前用药的目的是什么?①消除病人紧张、焦虑及恐惧的心情,使病人在麻醉前能够情绪安定,充分合作。
同时也可增强全身麻醉药的效果,减少全麻药用量及副作用。
对一些不良刺激可产生遗忘作用。
②提高病人的痛阈,缓和或解除原发疾病或麻醉前有创操作引起的疼痛。
③抑制呼吸道腺体的分泌功能,减少唾液分泌,保持口腔内的干燥,以防发生误吸。
④消除因手术或麻醉引起的不良反射,特别是迷走神经反射,抑制因激动或疼痛引起的交感神经兴奋,以维持血液动力学的稳定。
2.蛛网膜下隙阻滞适应症和禁忌症有哪些?腰麻适用于2~3小时以内的下腹部、盆腔、下肢和肛门部手术,如兰尾炎、半朋板摘除、外痔、肛瘘等。
禁忌症:①中枢神经系统疾病;②休克;3.4.5.6.7.8.线代表,指愈合优良,无不良反应;②乙级愈合:用“乙“字代表,指愈合处有炎症反应,如有红肿、硬结、血肿、积液等,但未化脓;③丙级愈合,用“丙”字代表,指切口化脓,需要作切开引流等处理。
9.简述组织修复的基本过程。
大致可分为三个既相互区分又相互联系的阶段:①局部炎症反应阶段:在创伤后立即发生,常可持续3—5天。
主要是血管和细胞反应、免疫应答、血液凝固和纤维蛋白的溶解,目的在于清除损伤或坏死组织,为组织再生和修复奠定基础。
②细胞增殖分化和肉芽组织生成阶段:局部炎症开始不久,即可有新生细胞出现。
成纤维细胞、内皮细胞等增殖、分化、迁移,分别合成、分泌组织基质和形成新生毛细血管,并共同构成肉芽组织。
浅表的损伤一般通过上皮细胞的增殖、迁移,可覆盖创面而修复。
但大多数软组织损伤则需要通过肉芽组织生成的形式来完成。
③组织塑形阶段:经过细胞增殖和基质沉积,作呕处组织可达到初步修复,但新生组织如纤维组织,在数量上和质量方面并不一定能达到结构和功能的要求,故需进一步改构和重建。
主要包括胶原纤维交联增加、强度增加;多余的胶原纤维被胶原蛋白酶降解;过度丰富的毛细血管网消退和伤口的粘蛋白及水分减少等。
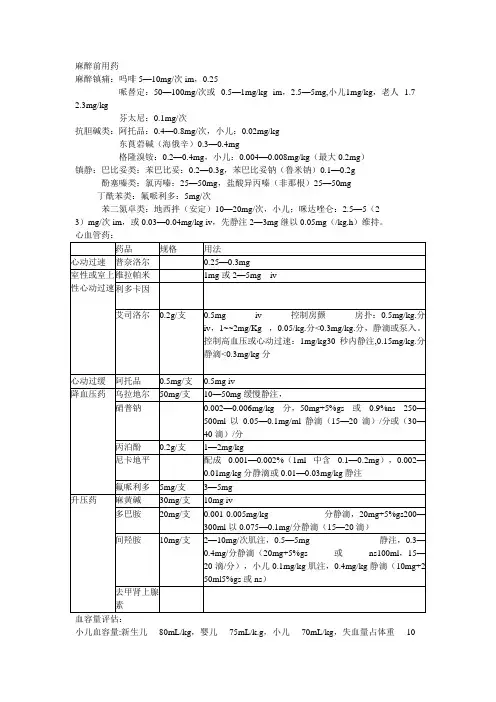
麻醉前用药麻醉镇痛:吗啡5—10mg/次im,0.25哌替定:50—100mg/次或0.5—1mg/kg im,2.5—5mg,小儿1mg/kg,老人 1.7--2.3mg/kg芬太尼:0.1mg/次抗胆碱类:阿托品:0.4—0.8mg/次,小儿:0.02mg/kg东莨菪碱(海俄辛)0.3—0.4mg格隆溴铵:0.2—0.4mg,小儿:0.004—0.008mg/kg(最大0.2mg)镇静:巴比妥类:苯巴比妥:0.2—0.3g,苯巴比妥钠(鲁米钠)0.1—0.2g酚塞嗪类:氯丙嗪:25—50mg,盐酸异丙嗪(非那根)25—50mg丁酰苯类:氟哌利多:5mg/次苯二氮卓类:地西拌(安定)10—20mg/次,小儿;咪达唑仑:2.5—5(2--3)mg/次im,或0.03—0.04mg/kg iv,先静注2—3mg继以0.05mg(/kg.h)维持。
心血管药:小儿血容量:新生儿80mL/kg,婴儿75mL/k.g,小儿70mL/kg,失血量占体重10--14%可据情输血补液。
休克指数=脉率÷收缩压,休克指数为0.5时血容量正常,为1时丢失血容量20--30%,大于1丢失血容量可达30--50%中心静脉压6--12cmH20呼吸频率:成人10--15次/分,小儿20--30次/分,婴儿30--40次/分潮气量:500mL左右或8--10mL/kg,施压在吸气时7--15cmH20,呼吸比1:1.5或1:2小儿体重:前半年,出生体重+月龄x0.6;后半年,出生体重+3.6+(月龄-6)x0.5;2岁以后,年龄x2+8kgASA分级:I级:正常健康,除局部病变外,无系统性疾病,各器官功能正常。
死亡率0.06%--0.08%。
Ⅱ级:有轻度或中度系统性疾病,功能代偿健全。
死亡率0.27%--0.4%。
Ⅲ级:有严重系统疾病,日常活动受限,但未丧失工作能力。
死亡率1.82%--4.3%。
Ⅳ级:有严重系统统病,已丧失工作能力,威胁生命安全。


麻醉术前用药
合理的术前用药可以减轻病人的精神负担、完善麻醉效果。
应根据病人的全身情况、特殊病情、所用麻醉药、麻醉方法以及手术方案加以合理选择。
(一)镇静催眠药
可以抑制病人的情绪激动和多种生理功能,从而有助于麻醉诱导。
1.巴比妥类:如苯巴比妥术前晚或术前2小时应用。
2.地西泮类:如地西泮、氯羟地西泮、硝基地西泮。
(二)镇痛药
与全身麻醉药起协同作用,增强麻醉效果,减少麻醉药用量。
1.吗啡:是阿片受体激动剂,具有很强的镇痛和镇静作用。
2.哌替啶:镇痛作用同吗啡,不引起平滑肌痉挛。
麻醉前应用。
3.其他镇痛药①喷他佐辛②芬太尼
(三)抗胆碱能药
阿托品、东莨菪碱麻醉前皮下或肌内注射。
(四)抗组胺药
常用异丙嗪。


麻醉前用药麻醉前用药的目的:①避免或减少病员紧张和焦虑的情绪,以达到镇静、催眠作用,并使全身麻醉诱导平稳,提高麻醉安全性。
②减少随意肌活动,减少需氧量,降低基础代谢,减少麻醉药需要量,减弱不良反应。
③提高痛阈,阻断痛刺激向中枢传导,以达到镇痛目的。
④预防及对抗某些麻醉药的不良反应,抑制植物神经系统的应激反应,使反射兴奋性减弱,腺体分泌减少或停止,维持呼吸循环系统的稳定。
1.术前应用镇静药和镇痛药的原则(1)对老年人、衰弱病人、急性中毒者、上呼吸道阻塞或外伤者、神经系统损害者、患有严重的肺或心瓣膜病病人,应减量或不给镇静药和镇痛药。
(2)对麻醉性镇痛药和巴比妥类成瘾的病人应给以充分的麻醉前用药,以防止术中或术后立即出现戒断症状。
(3)对患某些特殊疾病的病人,其麻醉前用药见有关章节。
2.镇静药:(1)苯二氮卓类:①地西泮用推荐剂量,产生心血管和呼吸抑制的病例很少,术前1~2h口服5mg~10mg为好。
地西泮不应肌注,因肌注导致注射部位疼痛且吸收不佳。
对于某些有活动性胃反流、行胃肠道手术的病人,不宜口服。
②咪达唑仑,术前半小时以0.06mg/kg~0.08mg/kg静注或肌注。
麻醉诱导时最常用,可作为麻醉前用药的补充,产生非常好的遗忘和镇静作用。
③巴比妥类如戊巴比妥很少用于术前镇静,非麻醉医师偶尔将其作为诊断性操作时的镇静药(内镜检查、磁共震成像、CT)。
3.镇痛药:(1)吗啡是主要的麻醉性镇痛药,病人通常在入手术室前60min~90min,肌注5mg~10mg。
(2)哌替啶1mg/kg,患者在入手术室前60min~90min肌注。
4.抗胆碱药主要减少呼吸道粘膜及唾液腺分泌和拮抗迷走神经不良反射。
但目前在临床上的使用已逐步减少。
(1)常用的抗胆碱药物:①阿托品皮下或肌肉注射的常用剂量为0.5mg,用药后5~20min出现心率增快,45min后分泌明显减少,可持续2~3小时。
静脉剂量为皮下量的1/2,经稀释后缓慢注入,2min起作用,持续30min。





麻醉前用药麻醉镇痛:吗啡5—10mg/次im,0.25哌替定:50—100mg/次或0.5—1mg/kg im,2.5—5mg,小儿1mg/kg,老人 1.7--2.3mg/kg芬太尼:0.1mg/次抗胆碱类:阿托品:0.4—0.8mg/次,小儿:0.02mg/kg东莨菪碱(海俄辛)0.3—0.4mg格隆溴铵:0.2—0.4mg,小儿:0.004—0.008mg/kg(最大0.2mg)镇静:巴比妥类:苯巴比妥:0.2—0.3g,苯巴比妥钠(鲁米钠)0.1—0.2g酚塞嗪类:氯丙嗪:25—50mg,盐酸异丙嗪(非那根)25—50mg丁酰苯类:氟哌利多:5mg/次苯二氮卓类:地西拌(安定)10—20mg/次,小儿;咪达唑仑:2.5—5(2--3)mg/次im,或0.03—0.04mg/kg iv,先静注2—3mg继以0.05mg(/kg.h)维持。
心血管药:血容量评估:小儿血容量:新生儿80mL/kg,婴儿75mL/k.g,小儿70mL/kg,失血量占体重10--14%可据情输血补液。
休克指数=脉率÷收缩压,休克指数为0.5时血容量正常,为1时丢失血容量20--30%,大于1丢失血容量可达30--50%老人肺活量27.63-0.112x年龄x身高呼吸频率:成人10--15次/分,小儿20--30次/分,婴儿30--40次/分潮气量:500mL左右或8--10mL/kg,施压在吸气时7--15cmH20,呼吸比1:1.5或1:2小儿体重:前半年,出生体重+月龄x0.6;后半年,出生体重+3.6+(月龄-6)x0.5;2岁以后,年龄x2+8kgASA分级:I级:正常健康,除局部病变外,无系统性疾病,各器官功能正常。
死亡率0.06%--0.08%。
Ⅱ级:有轻度或中度系统性疾病,功能代偿健全。
死亡率0.27%--0.4%。
Ⅲ级:有严重系统疾病,日常活动受限,但未丧失工作能力。
死亡率1.82%--4.3%。
麻醉前用药
1、抗胆碱类可减少呼吸道分泌,保持呼吸道通畅,并能防止迷走神经兴奋,从而避免心动过缓和骤停。
常用药物有阿托品0.5mg和东莨菪碱0.3mg,麻醉前半小时肌注,由于该类药物能抑制汗腺分泌和影响心血管活动,故对甲亢、高热、心动过速患者不宜使用。
2.催眠药有镇静、催眠和抗惊厥作用,并能防止和治疗局麻药中毒反应。
常用的有苯巴比妥钠0.1g,麻醉前半小时肌注。
3.安定、镇静药可使情绪稳定,抗焦虑、抗惊厥,并有中枢性肌肉松弛作用,还有一定的抗局麻药中毒作用。
常用的有地西泮5~10mg或氟哌啶5mg,术前半小时肌注。
4.镇痛类提高痛阈,强化麻醉效果,减少麻药用量和减轻内脏牵拉反应,常用药物有吗啡和哌替啶。
吗啡5~1Omg皮下注射,哌替啶50~1OOmg肌注。
此类药对呼吸中枢有抑制作用,吗啡作用更强,小儿、老人慎用,孕妇产前禁用。
麻醉前准备用药麻醉前准备用药是为了提供安全有效的麻醉过程,保障手术患者的生命安全和手术顺利进行。
下面将就麻醉前准备用药的常用药物进行介绍和讨论。
一、镇静药物镇静药物是麻醉过程中用于减轻患者焦虑、紧张和恐惧情绪的药物。
常见的镇静药物包括地西泮、咪达唑仑和异丙酚等。
1. 地西泮地西泮属于苯二氮䓬类药物,具有镇静、抗焦虑和肌肉松弛的作用。
它常用于手术前的镇静和麻醉前的预处理。
地西泮通常以注射剂的形式给予,剂量根据患者的体重和具体需要而定。
2. 咪达唑仑咪达唑仑是一种短效苯二氮䓬类药物,主要用于缓解焦虑和帮助患者入睡。
它的作用持续时间较短,常用于手术前的镇静。
咪达唑仑通常以口服片的形式给予,剂量根据患者的具体情况而定。
3. 异丙酚异丙酚是一种静脉麻醉药物,具有快速诱导和恢复的特点。
它通常用于手术中的麻醉维持和诱导。
异丙酚的使用需要专业医护人员监护,剂量根据患者的体重和具体情况而定。
二、止痛药物止痛药物用于麻醉过程中的疼痛控制和术后痛苦缓解。
常见的止痛药物包括吗啡、芬太尼和布洛芬等。
1. 吗啡吗啡是一种强效镇痛药物,常用于手术中和术后的镇痛控制。
它的副作用包括呼吸抑制和恶心呕吐,因此在使用过程中需要密切监测患者的生命体征和疼痛程度。
2. 芬太尼芬太尼是一种合成阿片类药物,具有强效的止痛作用。
它的使用通常基于严密的监测和调整,以确保患者的疼痛得到有效缓解,同时避免副作用和并发症的发生。
3. 布洛芬布洛芬是一种非甾体类抗炎药物,具有镇痛和抗炎作用。
它通常用于术后疼痛的缓解和控制。
剂量的调整需要根据患者的年龄、体重和具体需要而定。
三、肌松药物肌松药物用于实现肌肉松弛,确保手术过程的顺利进行。
常见的肌松药物包括琥珀胆碱、罗库溴铵和氨氯地平等。
1. 琥珀胆碱琥珀胆碱是一种非去极化肌松药物,通过阻断乙酰胆碱受体,实现肌肉的松弛状态,便于手术操作。
琥珀胆碱需要根据患者的具体需要和监测结果来调整剂量。
2. 罗库溴铵罗库溴铵是一种去极化肌松药物,通过阻断神经肌肉传递,实现肌肉的松弛状态。
麻醉前准备和麻醉前用药麻醉前准备和麻醉前用药是在手术过程中非常关键的环节。
正确的麻醉前准备和合理的麻醉前用药可以保证手术的顺利进行,并最大程度地减少患者的痛苦和风险。
本文将介绍麻醉前准备的内容以及常用的麻醉前用药。
一、麻醉前准备1. 患者的基本信息获取:麻醉前,麻醉医生需要了解患者的基本情况,包括年龄、性别、体重、既往病史、药物过敏等。
这些信息对于麻醉方案的选择非常重要。
2. 心电图和血液检查:麻醉前,患者通常需要进行心电图和血液检查,以评估心脏和肺功能。
这些检查可以帮助麻醉医生判断患者的麻醉风险,制定相应的麻醉方案。
3. 预防性用药:根据手术的特点和患者的病情,麻醉医生可能会在手术前给患者预防性的药物,如抗生素、抗凝血剂等。
这些药物的使用可以降低术后感染和血栓的风险。
4. 饮食控制:手术前一晚,患者通常需要禁食或者只能进食轻食。
这是为了避免手术中出现胃内容物反流导致的误吸。
5. 患者心理安抚:手术前,麻醉医生和护士需要与患者进行沟通,了解患者的恐惧和焦虑,并进行适当的心理安抚。
这可以帮助患者放松并提高手术的顺利进行。
二、麻醉前用药麻醉前用药的目的是为了减轻患者的疼痛、缓解焦虑和恐惧,以及帮助患者顺利进入麻醉状态。
1. 镇静药物:在麻醉前,可以给患者使用一些镇静药物,如苯二氮䓬类药物、苯巴比妥类药物等。
这些药物可以缓解患者的焦虑和恐惧,促进患者顺利进入麻醉状态。
2. 止吐药物:麻醉过程中,有些患者可能会出现恶心和呕吐的情况。
为了避免这种不良反应的发生,麻醉医生在麻醉前会给患者使用一些止吐药物,如5-羟色胺拮抗剂。
3. 镇痛药物:麻醉前,可以给患者使用一些镇痛药物。
这些药物可以降低患者的术后疼痛,并减少术后的镇痛需求。
4. 抗过敏药物:在麻醉前,患者需要告知麻醉医生是否存在药物过敏史。
如果患者有药物过敏史,麻醉医生会在麻醉前给患者使用抗过敏药物,以防止过敏反应的发生。
除上述常用的麻醉前用药外,具体的麻醉前用药方案还要根据患者的病情和手术的特点来确定。