产褥感染的诊断和鉴别诊断
- 格式:ppt
- 大小:151.00 KB
- 文档页数:5

产褥感染的名词解释产褥感染是指女性在分娩后或堕胎手术后,由于生殖道受伤和免疫功能下降等因素导致的感染性疾病。
该病主要表现为产妇的生殖道和巨大的分泌物,妇科症状,发热,以及全身症状如头痛、恶心、乏力等。
产褥感染的发病机制主要和分娩过程中的创伤有关。
在分娩过程中,胎儿通过产道挤压,使得产妇的生殖道受到一定程度的损伤。
此外,剖腹产手术过程中也会引起生殖道受伤,为细菌进入体内提供了可能。
由于分娩后子宫内腔和子宫颈口开放,产妇的生殖道内的细菌可以通过血液循环进入子宫内腔,引起感染。
此外,护理不当、个人卫生不良、免疫功能下降、身体虚弱等也是产褥感染的发病因素。
产褥感染的临床表现主要包括以下几个方面。
首先是生殖道异常分泌物增加,包括分泌物变多、颜色变异、气味恶臭等。
其次是妇科症状,如下腹疼痛、阴道瘙痒、排尿疼痛、性交疼痛等。
再次是全身症状,如发热、头痛、恶心、乏力等。
严重的产褥感染还可能引起子宫、附件以及盆腔其他器官的感染,表现为恶露延长、数量不减,排尿困难,尿频等。
一些患者还可能出现中毒性休克、腹腔感染等严重并发症。
诊断产褥感染主要依靠临床症状和体征,结合检查结果进行判断。
检查项目包括白细胞计数、C反应蛋白、血培养、子宫附言超声等。
此外,根据患者的病情和病原体敏感性,可能还需要进行阴道镜检查和抗生素敏感试验等。
治疗产褥感染的原则是及时有效的抗生素治疗。
根据病原体的敏感性,选择合适的抗生素进行治疗,一般为青霉素类、头孢菌素类或者其他广谱抗生素。
同时,对于严重感染的患者,可能需要静脉输液、纠正电解质紊乱、对症治疗等。
在治疗期间,产妇需要休息、合理饮食、补充营养,增强身体抵抗力。
预防产褥感染的关键是做好产前、产中和产后的防护工作。
产前期可以通过预防性使用抗生素、进行产前检查和筛查等措施减少感染风险。
产中期需做好无菌操作,注意给予产妇适当的生殖道清洗和消毒。
产后期要加强产妇的个人卫生,保持生殖道清洁干燥,并及时更换卫生巾。

产褥感染诊疗常规【病史采集】首先明确产褥感染与产褥病率的定义。
1. 产褥感染:是指分娩时及产褥期生殖道受病原体感染,引起局部和全身的炎性变化。
2. 产褥病率:是指分娩24小时以后的10日内,每日测量体温4次,体温有2次达到或超过38℃。
可考虑其主要原因除以产褥感染为主外,尚包括生殖道以外的其他感染与发热。
3. 感染诱因:有无贫血、营养不良、胎膜早破、羊膜腔感染;分娩经过有无产程延长、产道损伤、产前产后出血,胎盘残留、各种产科手术操作等。
4. 全身症状:寒战、发热、恶心、呕吐。
5. 局部症状:腹痛、腹胀,会阴切口肿痛、恶露量及气味等。
6. 治疗经过:发病后有无治疗及用药情况和效果。
【体格检查】1. 体温、脉搏、呼吸、血压。
2. 腹部检查,注意子宫复旧情况,有无压痛、手术切口有无红肿渗出、恶露性状及气味。
3. 有无血栓性静脉炎、脓毒血症、败血症及感染性体克的体征。
【实验室检查】1. 白细胞增多。
2. 急性期查C—反应蛋白。
3. 血培养、尿培养+药物敏感试验。
4. 宫腔分泌物培养+药物敏感试验。
【诊断和鉴别诊断】1. 详细询问病史、诱因、发病时间。
2. 全身症状体征:寒战、发热、脉搏增快。
如全身中毒症状重,而创口局部压痛不明显,应警惕发展为弥漫性腹膜炎或败血症。
3. 局部症状及体征:腹痛、腹胀、子宫体压痛,甚至“冰冻骨盆”。
手术切口肿胀、脓性分泌物。
恶露增多有臭味。
下肢血栓性静脉炎形成“股白肿”。
4. 确定病原体。
方法有:(1)病原体培养;(2)分泌物涂片检查;(3)病原体抗原和特异抗体检测。
5. 注意与上呼吸道感染、泌尿系感染、乳腺炎及产后中暑鉴别。
【治疗原则】1. 一般治疗:半坐卧位,纠正贫血与电解质紊乱。
及时清除宫腔残留物,脓肿者切开引流,缝线感染者及时拆线。
2. 抗生素的应用,最好是根据细胞培养及药敏试验选用有效抗生素,剂量宜大。
感染严重者,首选广谱高效抗生素等综合治疗。
3. 血栓性静脉炎的治疗,在应用大量抗生素的同时,加用肝素治疗。




产褥感染临床路径参考《2015年产科诊治指南》一、产褥感染临床路径标准住院流程(一)适用对象。
第一诊断为产褥感染(ICD-10:O85/O86)入院者(第一次入院),行保守治疗。
(二)诊断依据。
根据《临床诊疗指南-妇产科学分册》(中华医学会编著,人民卫生出版社)。
1.症状:不同部位的感染有相应的症状。
(1)发热:少数有寒战、高热。
(2)疼痛:局部伤口痛、下腹部痛或下肢痛伴行走不便,肛门坠痛。
(3)恶露不净有异味。
2.体征:(1)局部感染:会阴侧切或腹部伤口红肿、触痛或有脓液;(2)子宫内膜炎、肌炎:子宫复旧差,有轻触痛,恶露混浊并有臭味;(3)子宫周围结缔组织炎、盆腔腹膜炎和弥漫性腹膜炎:下腹一侧或双侧有压痛、反跳痛、肌紧张,肠鸣音减弱或消失,偶可触及与子宫关系密切的包块。
3.辅助检查:(1)血常规、尿常规;(2)C反应蛋白;(3)血培养及药敏试验:有条件加做厌氧菌培养;(4)宫颈管或切口分泌物行细菌培养及药敏试验;(5)B超。
(三)选择治疗方案的依据。
根据《临床诊疗指南-妇产科学分册》(中华医学会编著,人民卫生出版社)。
1.一般处理:测量血压、体温、脉搏、呼吸,适当物理降温,必要时半卧位,严重感染者行心电监护。
2.抗感染治疗:致病菌常为需氧菌与厌氧菌的混合感染,建议联合用药。
(1)经验治疗首选青霉素类或头孢类药物,同时加用甲硝唑。
(2)青霉素类和头孢类药物过敏患者,可选用大环内酯类抗菌药物,必要时选用喹诺酮或氨基糖甙类抗菌药物(应用时需停止哺乳)。
(3)根据细菌培养和药敏结果及病情变化,适当调整抗菌药物。
3.引流通畅:(1)会阴部感染,应当及时拆除伤口缝线,以利引流;(2)高热不退,应当怀疑有盆腔脓肿或子宫切口脓肿,B超确诊后行直肠陷凹引流或腹腔引流;(3)严重子宫感染保守治疗无效,可行子宫切除术。
4.心理干预治疗。
通过入院后填写焦虑自我评定量表、抑郁自我评定量表进行心理评估,根据评估结果进行保健治疗。


临床执业医师助理考点:产褥感染诊断产褥感染是指分娩时及产褥期生殖道受病原体感染,引起局部和全身的炎性应化。
发病率为1%~7.2%,是产妇死亡的四大原因之一。
产褥病率是指分娩24 小时以后的10 日内用口表每日测量4 次,体温有2 次达到或超过38℃。
可见产褥感染与产褥病率的含义不同。
虽造成产褥病率的原因以产褥感染为主,但也包括产后生殖道以外的其他感染与发热,如泌尿系感染、乳腺炎、上呼吸道感染等。
诊断及处理
1.诊断与鉴别诊断
(1)详细询问病史及分娩经过:对产后发热者排除引起产褥病率的其他疾病。
(2)全身及局部检查:仔细检查腹部、盆腔及会阴伤口,确定感染的部位和严重程度。
(3)辅助检查:B 型超声、彩色超声多普勒、CT、磁共振等检测手段,能够对感染形成的炎性包块、脓肿做出定位及诊断。
检测血清
C-反应蛋白,有助于早期诊断感染。
(4)确定病原体:病原体的鉴定对产褥感染诊断与治疗非常重要。
方法有:病原体培养、分泌物涂片检查、病原体抗原和特异抗体检测。
(5)鉴别诊断:主要与上呼吸道感染、急性乳腺炎、泌尿系统感染、血栓静脉炎相鉴别。
2.处理
(1)支持疗法:加强营养,增强全身抵抗力,纠正贫血与电解质紊乱,病情严重或贫血者,多次少量输新鲜血或血浆。
(2)清除宫腔残留物,脓肿切开引流,取半卧位以利于引流。
若会阴伤口或腹部切口感染,则行切开引流术。

产褥感染的诊断与鉴别诊断、预防及治疗1.产褥感染诊断与鉴别诊断根据病史、全身和局部检查、辅助检查等,一般可以确诊。
应辨别生殖器及全身受累部位,排除其他感染如上呼吸道感染、乳腺炎、泌尿道感染等。
取感染病灶分泌物做细菌培养和药物敏感试验,以确定致病菌种类,指导治疗。
如疑有败血症时,应做血培养。
应在治疗前采集标本,因用药可影响培养结果。
2.预防加强围生期保健,增强体质,积极治疗妊娠并发症和合并症,妊娠晚期避免性交和盆浴。
正确处理产程,防止产程延长;严格执行无菌操作;提高接生技术,减少肛查和阴道检查次数;减少产道损伤,及时缝合伤口;正确处理第三产程,预防产后出血。
产褥期加强观察和护理,保持会阴清洁,有感染诱因者及早给予预防感染的措施。
3.治疗(1)一般治疗。
半卧位以利于恶露排出和炎症局限,必要时应用缩宫素;如系血栓性静脉炎,则应绝对卧床,直到渡过栓子脱落危险期。
增加营养,给易消化又富有营养的饮食;纠正贫血,可少量多次输新鲜血以增强机体抵抗力。
保持大小便通畅,有利于减轻盆腔瘀血。
高热病人行物理降温,并注意水、电解质平衡,适当补液。
保持外阴清洁,防止交叉感染。
(2)抗生素治疗。
原则为早期用药,剂量充足,选药准确,治疗彻底。
一般以青霉考试,大收集整理素族药物为首选,氨基糖苷类药物对革兰阴性杆菌有较强的作用。
如有条件应做细菌培养和药物敏感试验以指导选药。
头孢类抗生素对青霉素耐药菌株有效,灭滴灵对厌氧菌治疗效佳。
其他抗生素,如洁霉素、大环内酯类对生殖道感染也有效,可酌情选用。
疗程:败血症一般需3~4周。
如为局部感染,在体温正常,局部症状消失后3~5天可停药。
如果用药72小时,体温持续不降或反而升高,则应检查有无深部脓肿形成或深部血栓性静脉炎,并考虑更换抗生素。
(3)局部治疗。
会阴伤口感染,早期可用红外线、超短波照射;如伤口有脓液排出,应拆线扩创引流并换药。
盆腔脓肿可根据脓肿部位选择经腹或经阴道后穹窿切开引流。
下肢血栓性静脉炎应抬高患肢,以支架支撑衣被等覆盖物,防止对患肢的压迫和摩擦,局部给予热敷。
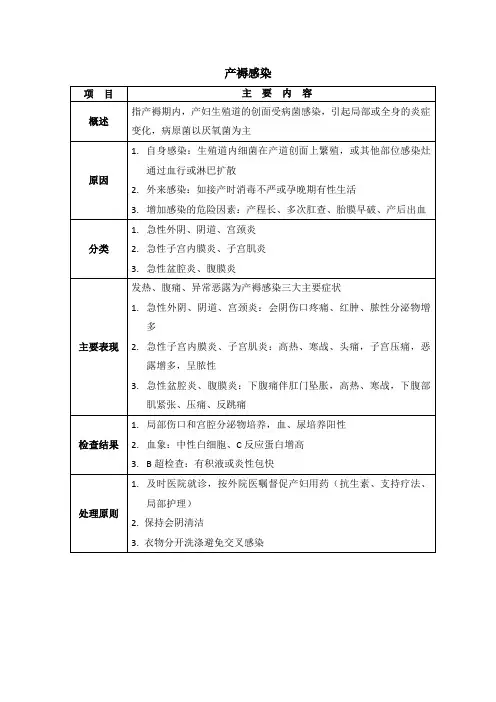

产褥感染的诊断和治疗产褥感染是指产褥期生殖道感染引起的局部或全身的炎性变化。
如果自产后24小时后的10日之内,连续两次体温达到或超过38℃时,则称产褥病率,包括产后上呼吸道感染、泌尿系感染、乳腺炎,故二者含义不同。
严重的产褥感染可发展为败血症及中毒性休克。
本病多由细菌感染所致,细菌来源有两方面:外源性,如妊娠期性生活、盆浴、手术、“阴”“道”检查、胎膜早破,均可使细菌进入。
亦可由内源性而致,如产道创面及宫壁、胎盘剥离面坏死组织均有利于细菌繁殖,使原来不致病的细菌成为严重的致病菌。
而患者有贫血、产程延长、产前产后出血、慢性消耗性疾病时,更易发病。
主要致病原是需氧或厌氧性链球菌、大肠杆菌、葡萄球菌、梭状芽孢杆菌等。
产生多种毒性物质或内毒素,引起菌血症时发生感染性休克。
如累及器宫及组织可表现为急性外阴“阴”“道”炎、宫颈炎、急性宫内膜炎、急性输卵管炎、急性盆腔炎、急性腹膜炎、血栓性静脉炎,甚至脓毒血症、败血症。
根据临床症状属中医“产后发热”的范畴,多因产后正气大虚,腠理不密,外邪乘虚而入;或产后血室正开,邪毒乘虚直犯胞中所致。
一、产褥感染的诊断1.产后发热:如分娩后24小时体温达到或超过38℃或持续不恢复正常,或分娩24小时后至10日内,体温相隔24小时有2次达到或超过38℃为病态产褥,应考虑合并有感染。
在不能确定是由其他系统感染引起时,应考虑为产褥感染。
2.有明显的生殖道感染的症状与体征,并因部位不同,各自的临床表现有异。
(1)急性外阴、“阴”“道”、宫颈炎:局部有切开或撕裂的伤口感染,红、肿、触痛、发硬或有脓液,伤口拆线后可裂开,有脓性分泌物流出。
体温常在38℃以下。
(2)急性“子”“宫”内膜炎、“子”“宫”肌炎:恶露量多、混浊,有时有泡沫和臭气。
下腹疼痛,压痛,“子”“宫”复旧差。
体温在38℃以上,脉搏快。
严重者可有寒战、高热、头痛、嗜睡、下腹剧痛。
(3)急性输卵管炎:一般在产后8~10日,体温高达39℃,下腹部疼痛,双合诊时腹肌紧张,宫旁可扪及条索物或包块,触痛明显。
.产褥感染(2016年)一、产褥感染临床路径标准住院流程(一)适用对象。
第一诊断为产褥感染(ICD-10:O85/O86)入院者(第一次入院),行保守治疗。
(二)诊断依据。
根据《妇产科学(第8版教材)》(谢幸,苟文丽主编,人民卫生出版社)。
1.症状:不同部位的感染有相应的症状。
(1)发热:少数有寒战、高热。
(2)疼痛:局部伤口痛、下腹部痛或下肢痛伴行走不便,肛门坠痛。
(3)恶露不净有异味。
2.体征:(1)局部感染:会阴侧切或腹部伤口红肿、触痛或有脓液;(2)子宫内膜炎、肌炎:子宫复旧差,有触痛,恶露混浊并有臭味;(3)子宫周围结缔组织炎、盆腔腹膜炎和弥漫性腹膜炎:下腹一侧或双侧有压痛、反跳痛、肌紧张,肠鸣音减.弱或消失,或可触及与子宫关系密切的包块;(4)血栓静脉炎:(5)脓毒血症和败血症。
3.辅助检查:(1)血常规、尿常规、肝肾功能、电解质、凝血功能等;(2)C反应蛋白、降钙素原(必要时);(3)血培养及药敏试验,有条件加做厌氧菌培养;(4)宫颈管或切口分泌物行细菌培养及药敏试验,必要时行脓肿穿刺物、后穹窿穿刺物细菌培养及药敏试验;(5)B超(子宫附件),必要时行双下肢血管超声。
(三)选择治疗方案的依据。
根据《临床诊疗指南-妇产科学分册》(中华医学会编著,人民卫生出版社)和《妇产科学(第8版教材)》(谢幸,苟文丽主编,人民卫生出版社)。
1.一般处理:测量血压、体温、脉搏、呼吸,适当物理降温,纠正水电解质失衡,必要时半卧位,严重感染者行心电监护、输血改善贫血症状,给予营养支持。
2.抗感染治疗:致病菌常为需氧菌与厌氧菌的混合感染,建议联合用药。
(1)经验治疗首选青霉素类或头孢类药物,同时加用硝基咪唑类。
.(2)青霉素类和头孢类药物过敏患者,可选用大环内酯类抗菌药物,必要时选用喹诺酮或氨基糖甙类抗菌药物(应用期间需停止哺乳)。
(3)根据细菌培养和药敏结果及病情变化,适当调整抗菌药物。
3.引流通畅:(1)会阴伤口或腹部切口感染,应当及时拆除伤口缝线,以利引流;(2)高热不退,应当怀疑有盆腔脓肿或子宫切口脓肿,B超确诊后行后穹隆切开引流或或超声引导线置管腹腔引流;(3)严重子宫感染保守治疗无效,可行子宫切除术。