急性胰腺炎的临床评分系统大全
- 格式:doc
- 大小:141.00 KB
- 文档页数:8


急性胰腺炎评分表大全
Ranson评分和APACHE II评分是用于评估急性胰腺炎患者病情严重程度的工具。
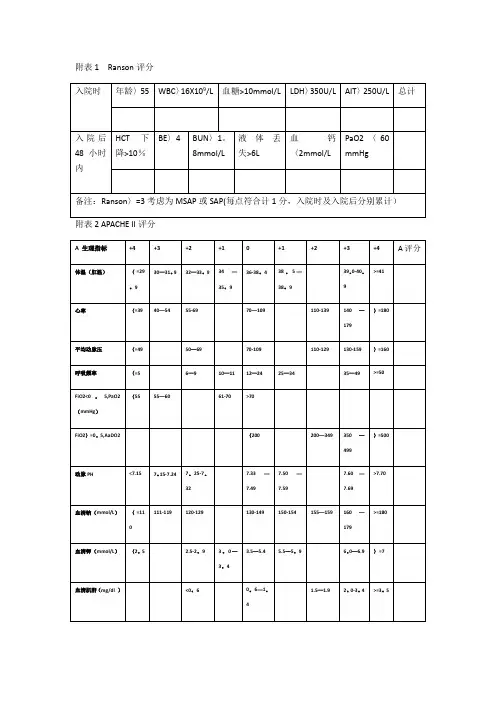
Ranson评分包括入院时和入院后48小时内的11项指标,每符合一项计1分,得分>=3时考虑为中度或重度胰腺炎。
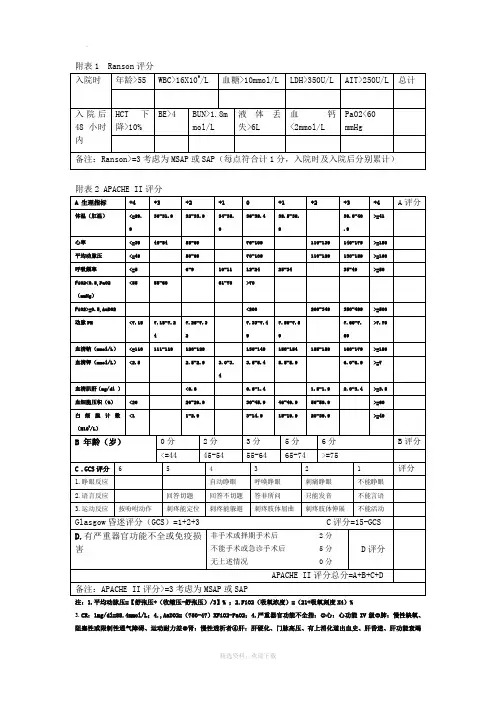
APACHE II评分包括生理指标和临床评分两个部分,其中生理指标包括体温、心率、呼吸频率、FiO2、动脉PH等,临床评分包括年龄、GCS评分等,总分越高表示病情越严重。
Ranson评分中的11项指标包括年龄、HCT下降>10%、XXX>16X109/L、血糖>10mmol/L、LDH>350U/L、
AST>250U/L、BE>4、BUN>1.8mmol/L、液体丢失>6L、血钙=3,则考虑为中度或重度胰腺炎。
APACHE II评分中的生理指标包括体温、心率、呼吸频率、FiO2、动脉PH等。
其中体温、动脉PH等指标的得分越低表示病情越严重,而心率、呼吸频率等指标的得分越高表示病情越严重。
临床评分包括年龄和GCS评分,其中GCS评分
包括睁眼反应、语言反应、运动反应三个方面,总分越低表示病情越严重。
因此,Ranson评分和APACHE II评分都是用于评估急性胰腺炎患者病情严重程度的工具,可以帮助医生制定合理的治疗方案。
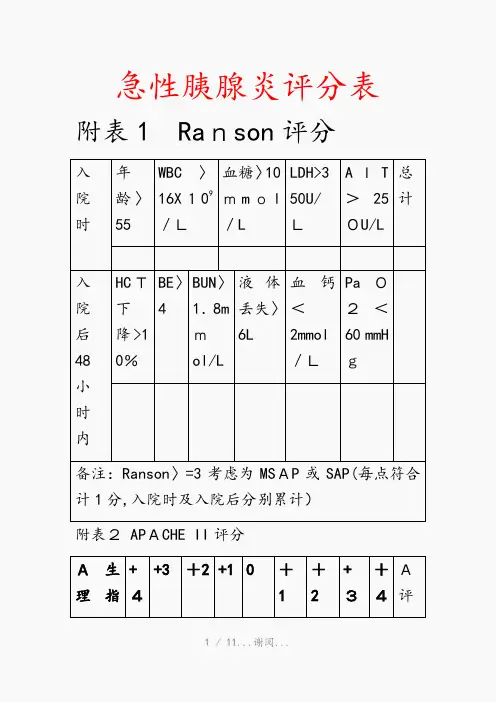
急性胰腺炎评分表附表1 Ranson评分入院时年龄〉55WBC〉16X109/L血糖〉10mmol/LLDH>350U/LAIT>250U/L总计入院后48小时内HCT下降>10%BE〉4BUN〉1.8mmol/L液体丢失〉6L血钙<2mmol/LPaO2<60 mmHg备注:Ranson〉=3考虑为MSAP或SAP(每点符合计1分,入院时及入院后分别累计)附表2 APACHE II评分A生理指+4+3+2+10+1+2+3+4A评标分体温(肛温)〈=29。
930-31。
932—33.934-35.936-38。
438。
5-38.939.0—40。
9〉=41心率<=3940-5455—697—109110-139140—179〉=180平均动脉压<=4950—6970—109110—113—1>=162959呼吸频率〈=56-91—1112—2425-3435-49>=50FiO2<0.5,PaO2(mm Hg)<5555-6061—70>7FiO2〉=0.5,AaDO2〈20200-349350-499>=50动脉P〈77。
7.77〉H7.15.15—7。
2425-7.3233-7。
49.50—7.59.60-7.697.70血清钠(m mol/L)〈=11111-119120-12913—149150-154155-159160-179〉=18血清钾(mmol/L )<2。
52.5-2.93。
-3。
43。
5-5。
45.5-5。
96.0-6。
9〉=7血清肌酐(mg/d 〈0。
60。
6—1.5-12.0—3。
〉=3.l)1.4.945血细胞压积(%)<220—29.930—45。
946-49。
950-59.9>=6白细胞计数(X109/L)<11-2。
93—14。
915-19.920-39.9〉=40B 年龄(岁)0分2分3分5分6分B评分〈=4445—5455-6465-74〉=75C 。

急性胰腺炎的评分和评估2024急性胰腺炎被定义为因胰酶异常激活对胰腺自身及周围器官产生消化作用而引起的,以胰腺局部炎性反应为主要特征,甚至导致器官功能障碍的急腹症。
《重症急性胰腺炎预防与阻断急诊专家共识》适用于在急诊科就诊的急性胰腺炎患者的早期处理,以及以腹痛为主诉就诊但尚未明确诊断患者的鉴别,针对急性胰腺炎的排查和评估。
关于急性胰腺炎的急诊评分和评估,共识主要涉及以下内容。
急性胰腺炎急诊评分1 .临床评分及时、客观、准确的评估对于急诊科医生处理急性胰腺炎患者非常重要。
在病程早期准确预测急性胰腺炎的严重程度和病情走势,识别可能发展为SAP 的患者,及时给予支持治疗及转诊至ICU并采取特定的干预措施,对降低急性胰腺炎的病死率和并发症发生率、改善临床预后有重大意义。
目前临床常用的评分包括针对急重症患者的通用评分和针对急性胰腺炎患者的专项评分(见表1)。
不同评分系统对急性胰腺炎的预后判断有相似的预测精度,但Ranson评分等需在48小时后才能评估,因此无法对入院患者进行危险分层。
日本严重度评分(JSS)项目多,操作复杂,临床应用受到限制。
表1急性胰腺炎病情判断评分系统评分范围评分名称急重症通用评分G1asgow昏迷评分急性生理与慢性健康状况评分II(MUMPhySi()1呼)andchronichea1thexaιnii)atioi)∏,APACHE∏)序贯器官衰竭评分(SoFA)日本严重度评分(JapaneSeseveritySCak,JSS)急性胰腺炎专项评分Ranson评分改良Marsha11评分简化急性生理评分(SAiN11)急性胰腺炎严重度床旁指数(B∣S∖P)胰腺炎活动度评分系统(pancreatitisactivityscoringsystem,PASS)在急诊科对急性胰腺炎患者的快速评估中,应结合急诊分诊的病情分级及胰腺炎专项病情严重程度的评估。
BISAP评分(见表2)因其简单和指标可及性好更加适于急诊医疗场景,被认为是实用的预测SAP的方法。

急性胰腺炎的CT严重度指数(CTSI)
急性胰腺炎的CT严重度指数(CTSI)
急性胰腺炎CT分级评估方法:
Balthazar和Ranson等根据胰腺实质坏死程度和胰周侵犯的CT 征象提出了预测重症胰腺炎的CT分级方法(CTSI),I级0-3分、Ⅱ级4-6分、Ⅲ级7-10分,以CTSI>4分为重症,可以更准确地反映CT 影像的早期预后价值。
Balthazar和Ranson CT分级系统:
A级胰腺正常——0分;
B级胰腺局限性渗出肿大——1分;
C级胰腺实质异常伴有轻度胰腺周围炎症改变——2分;
D级胰周一处积液、蜂窝织炎,通常位于肾前间隙——3分;
E级2处或2处以上区域胰周积液,或胰腺内、胰周炎症内积气——4分。
胰腺无坏死——0分
胰腺坏死<30%——2分;
胰腺坏死30%-50%——4分;
胰腺坏死>50%——6分。
CTSI=急性胰腺炎分级+胰腺坏死程度。

急性胰腺炎诊断及评分系统1.血清标志物C反应蛋白(CRP)发病72小时后>150mg/L,提示胰腺组织坏死。
动态测定IL-6水平增高提示预后不良。
2.血钙血钙值的明显下降提示胰腺有广泛脂肪坏死,血钙小于1.75mmol/L提示预后不良。
3.PCT被认为是判断急性胰腺炎合并感染最敏感的实验室指标,PCT≥2.0ng/mL 提示患者合并感染甚至有发展为脓毒症的可能性,另有研究认为,血清PCT诊断SAP合并感染坏死的最佳节点为≥3.0 ng/m L。
【诊断】急性胰腺炎的诊断标准为:①与急性胰腺炎相符合的腹痛症状;②血清淀粉酶和(或)脂肪酶至少高于正常上限3倍;③腹部影像学检查符合急性胰腺炎影像学改变。
具有上述3项的2项标准可诊断急性胰腺炎。
当急性胰腺炎有:①B超检查见胆总管内结石或胆总管扩张>4mm(胆囊切除者胆总管扩张>8mm);②血清SB>40μmol/L;③胆囊结石伴AKP和(或)ALT高于正常上限的3倍,即可诊断为胆源性胰腺炎。
【评分系统】Ranson评分多用于酒精性胰腺炎,目前多推荐BISAP评分和MCTSI评分,APACHEⅡ评分多用于ICU。
1.BISAP评分BISAP(bedside index of severityacutepancreatic,急性胰腺炎严重程度床边指数):BUN(>25mg/dl)、意识障碍、存在SIRS、年龄(>60岁)和影像学提示胸膜渗出共5项,24小时内出现一项为1分,总分为5分。
2.MCTSI评分【严重程度分级】多数急性胰腺炎为轻症,且多为自限性,仅需短期住院治疗。
重症急性胰腺炎约占15%~20%,根据是否出现持续的器官衰竭(>48小时),可分为中重症急性胰腺炎和重症急性胰腺炎。
同时根据APACHEⅡ评分、Ranson评分、BISAP评分等动态评估急性胰腺炎的严重程度及其预后。
1.轻症急性胰腺炎不伴有器官功能衰竭及全身并发症,通常在1至2周内恢复,病死率极低。


目前对急性胰腺炎的评估主要集中于临床评分系统、影像评分及单个化验指标
分析三个方面,临床上多通过对临床评分、影像评分及化验指标进行联合分析及追随,以预测患者SAP发生率和病死率。
良好的评价系统应具有以下特征:经济、客观性强、可重复性高、简单、无创,可在大多数医院推广,高灵敏度和阳性预测值(postive predictive value,PPV),可于48h内预测胰腺坏死,且可于起病4h内进行快速评估。
国际常用临床评分系统
Ranson评分标准
为第一个急性胰腺炎评分系统,始用于1974年,基于11个客观指标(5项为入院前指标,6项为发病第48h指标),目前仍是临床大规模应用的评分标准之一(表1),可用于胆源性和非胆源性胰腺炎的评价,预测SAP的总灵敏度为57%85%,特异度为68%~85%,对胆源性胰腺炎预测率欠佳。
随急性胰腺炎严重程度升高,Ranson评分随之升高。
当<3分时,急性胰腺炎相关病死率为0,当>6分时,病死率>50%,且多伴有坏死性胰腺炎,然而在3~5分的评分区间,评分和严重程度的相关性欠佳。
其不包含器官衰竭评价,患者人院时伴有器官衰竭者较无器官衰竭者的病死率明显升高。
其不足还在于:指标过多,操作复杂,需进行2次评估,一些指标受治疗等因素的影响,不能重复应用,缺乏评估的动态性与连续性。
Glasgow评分标准(Imrie标准)
与Ranson标准相似,Glasgow评分标准也是基于客观临床指标,初期包括9个指标,后期缩减为8个指标,需于入院48h评估完成。
其预测效果也同Ranson 指标无显著差异,多用于欧洲地区。
APACHE评分标准系列
因SAP存在全身炎症反应和多系统受累,为更好的预测其严重程度和病死率,1990年开始将急性生理与慢性健康评分(acute physiology and chroic health evaluationⅡ,APACHEⅡ)用于急性胰腺炎的评价。APACHEⅡ是目前公认并应用最多的急性胰腺炎预后评分系统,并受到多项指南的推荐,如2006年美国指南中提出“APACHEⅡ和红细胞比容是区分轻型和重型急性胰腺炎的重要指标,建议在入院3d内完成APACHEⅡ评分,并且在入院时、12h及24h动态观察红细胞比容,以评估疾病严重程度及补液是否充分”
。APACHEⅡ评分可动态评估病情,不受治疗因素和入院时间的影响,考虑了年龄及既往健康状况的影响,对AP全身并发症有较强的预测力。其对疾病严重程度的预测率同Ranson评分相似,但更为早期、快捷。
然而APACHEⅡ评分系统也具有局限性。首先,其在病死率评估方面表现欠佳,当>8分时,预测死亡的准确度仅为11% ~18%,当以12为界限时,阳性预测值为69%,阴性预测值为86%。部分原因是APACHE Ⅱ评分中年龄所占权重较大,当年龄>65时(5分),仅需要额外的4分即可达到重症胰腺炎的评判标准,这是其存在争议并需要改进之处。其次,不能对胰腺局部病变严重程度进行预测。再次,操作仍然繁琐、费时。
2010年有关ICU中SAP评分标准选择比较的研究表明,APACHEⅡ>8时,诊断SAP敏感度76%,特异度61.5%,APACHEⅡ>15时,诊断30d内死亡的敏感度为80%,特异度为87.5%,较Ranson、Glasgow 略高,较SAPSⅡ及SOFA略低。然而,在参与比较的10种评分系统中,无一种评分标准在评价疾病严重程度和30d内死亡上达到85%以上的敏感度和特异度。
APACHEⅢ及Ⅳ是在APACHEⅡ基础上改进形成的评分标准,分别于1991年、2005年发布,同样由急性生理分、年龄分和既往健康分三部分组成,改变了急性生理分的评分项目数目。APACHEⅢ应用不广,在胰腺炎诊断方面与APACHEⅡ无显著差别。APACHEⅣ诊断急性胰腺炎报道尚少,现有研究未见明显优势。APACHEO评分系统为APACHEⅡ评分加肥胖指标评分,也未显示出较APACHEⅡ的优势。
BISAP评分标准
床旁急性胰腺炎严重度评分(bedside index for severity in acute pancreatitis,BISAP)是2008年提出的新的简单易行、准确度高的急性胰腺炎评估标准(表2)。通过对17992例急性胰腺炎患者的分类和回归树分析,根据住院死亡风险的不同,确定了5个预测住院病死率的变量:血尿素氮(BUN)、精神神经状态异常(impaired mental status)、系统性炎症反应综合征(SIRS)、年龄(age)、胸腔积液(pleural effusion),由这5个变量首字母的缩写命名为BISAP评分,并规定BISAP评分≥3分为SAP。而后纳入另外18256例胰腺炎患者数据来验证这一新评分系统,于入院24h内对急性胰腺炎患者进行BIASP评分,发现当BISAP 评分<2分时,病死率<1%,当2、3、4、5分时,病死率分别为1.6%、3.6%、7.4%、9.5%。诊断SAP的敏感度为38%,特异度为92%,阳性预测值58%,阴性预测值84%。此外,Georgios等对BISAP、Ranson、APACHE Ⅱ及CTSI评分进行对比,发现BISAP对预后的预测同其他评分相似。BISAP评分最突出优点是简便易行,仅由易获取的5项指标构成,且不需要额外计算。5项指标中唯一的主观性指标为Glasgow休克指数,BISAP 将其简化为,只要出现定向力下降或其它精神行为异常即为阳性。其次,可以在病程中多次进行BISAP评分,动态监测病情变化。
国际常用影像评分系统
Balthazar评分
由Balthazar于1985年提出,根据胰腺及胰周的CT表现分为A~E五级,胰腺坏死程度与病死率密切相关,因而CTSI(computed tomography severity index)评分在Balthazar评分基础上增加了胰腺坏死程度,为目前广泛使用的影像评分系统(表3)。BalthazarA、B、C级时,病死率小于4%,D级14%,E级54%;当CTSI评分<2分时,病死率约为0,而当CTSI>3分,病死率为9%。
该评分系统可以直观的从影像上评判胰腺局部炎症的范围、胰周液体积聚、胰腺坏死的发生、胰腺脓肿的形成,以决定是否进行外科手术或内镜下干预治疗。若发现胆结石等征象,有助于明确胰腺炎病因。在疾病恶化时,积极复查腹部CT,能为临床医师提供重要线索。但是,胰腺坏死在发病初期可以不出现,制约了CTSI 于发病早期对病情严重程度的评估。腹部增强CT检查较昂贵,且当患者出现肾功能衰竭或对比剂过敏时,平扫CT对间质与坏死的区别不佳,影响CTSI的评分结果。
有报道回顾性研究急性胰腺炎患者238例,分析APACHEⅡ(24h)、APACHEⅡ(48h)、Ranson、Glasgow 及CTSI评分标准与患者的禁食天数、住院时间及疾病严重程度的相关性。发现4种评分标准分值与患者的禁食天数和住院时间均显著相关,且CTSI的敏感性最高为83.67%。在疾病严重程度方面,CTSI的ROC 曲线下面积最大,提示用CTSI来评价胰腺炎的严重程度较为准确。。