孕妇分娩产程图解
- 格式:doc
- 大小:113.50 KB
- 文档页数:5

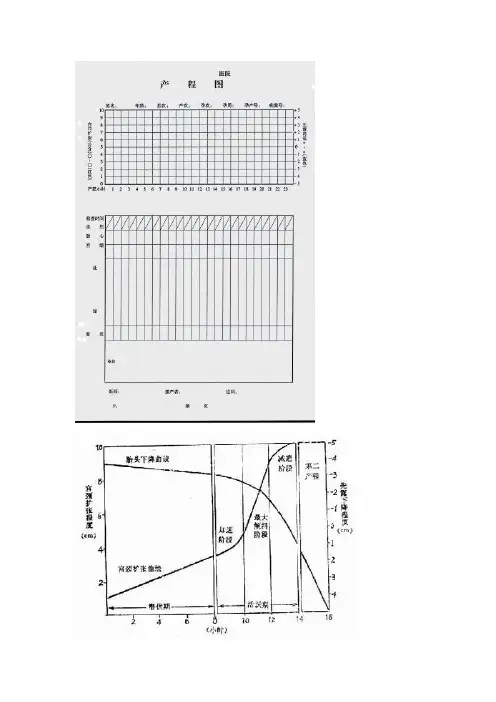
产程图的应用一、产程图的定义是指以临产时间(小时)为横坐标,以宫口扩张程度(cm)为纵坐标在左侧,先露下降速度(cm)在右侧,划出宫口扩张曲线及胎先露下降曲线。
它以一种简单的图线显示形式,记录了产程的三个主要特点:胎儿情况、产程进展和母亲情况。
二、产程图的模式(见图)产程图的两条曲线:宫颈扩张曲线由左向右,自下而上用红笔绘制,胎头下降曲线由左向右,自上而下用蓝笔绘制。
正常情况下,两条曲线在产程中期,即宫口开大5~6cm时出现交叉(宫口开大5~6cm,胎头达到坐骨棘水平),然后分开,宫颈扩张曲线向上,胎头下降曲线向下,直至分娩结束。
警戒线和警戒区:警戒线是指宫口开大3cm为一点,预计4小时宫口开全为第二个点,连成一条直线。
警戒区是指与第一条警戒线间隔4小时再划一条与之平行的直线,构成了警戒区。
产程图曲线进入警戒区或警戒区右侧区域,应及时转诊。
三、产程图的使用由于产程的计算是从临产开始,故产程图上的“0”点是产程开始的时间(即规律宫缩出现的时间)。
正常情况下,临产8小时应该进入活跃期(即从临产出现规律宫缩开始到宫口开大3cm),如果临产已经8小时,还没有进入活跃期(即宫口未开到3cm),要考虑有难产的危险,应该及时转诊。
为了使产程图更简单易用,以及考虑基层对临产判断的困难,我们以见到孕妇为基点,如果产妇入院时未临产,可以观察宫缩,临产后即可画产程图。
如果是在潜伏期入院,直接开始画图,然后观察产程进展(4小时查一次)。
如果是活跃期入院,就以活跃期开始画图。
观察产程进展,每2小时检查一次。
将每次检查的结果记录在产程图上。
不论是潜伏期或者是活跃期,如果产程没有进展,应及时处理,将处理方法记录在产程图上,例如转诊、人工破膜、缩宫素静脉点滴、剖宫产等。
四、产程图的作用1.为我们提供了一种判断什么是正常产程的方法。
2.可以提高母亲和胎儿处理的质量3.帮助吸引注意力在需要处理的问题上或及时转运产妇到能提供干预处理设备的地方去。

产程监护及处理【概述】从规律宫缩开始至胎儿胎盘娩出为止,称分娩总产程。
产程分期:1.第一产程:宫颈扩张期,从开始出现间歇5-6分钟的规律宫缩,到宫口开全。
初产妇约需11-12小时,经产妇约需6-8小时。
2.第二产程:胎儿娩出期,从宫口开全到胎儿娩出。
初产妇约需1-2小时,经产妇一般数分钟即可完成,但也有长达1小时者。
3.第三产程:胎盘娩出期,从胎儿娩出到胎盘胎膜娩出。
约需5-15分钟,不超过30分钟。
【第一产程】1.临床表现:(1)规律宫缩:第一产程开始时,宫缩的间隔较长,约5-6min持续30s。
随着产程进展,宫缩频率增加,间歇期缩短,持续时间延长,宫缩强度也不断增加。
当子宫颈口开全时,宫缩间歇仅1min或稍长,持续时间可达1min以上。
(2)子宫颈口扩张:初产妇和经产妇子宫颈口扩张和速度不同,通过肛查和阴道检查,可以确定子宫颈的变化,及胎先露下降的程度。
(3)胎膜破裂:随着宫缩不断加强,子宫颈口逐渐开大,囊内压力增加,当达到一定程度时,胎膜破裂,称为破膜。
胎膜破裂多发生在子宫颈口近开全或开全时。
2.产程的观察及处理:(1)子宫收缩:可通过触诊法或电子监护仪观察子宫收缩。
(2)子宫颈口扩张及胎头下降:子宫颈口扩张的程度及速度,以及胎头下降的程度及速度,是产程进展的重要标志和指导产程处理的重要依据,一般可用肛门指诊的方法测得。
肛门检查能了解子宫颈的软硬度,厚薄、子宫颈口扩张程度,是否破膜,骨盆腔大小,确定胎位及胎头下降程度。
如肛查不清,子宫颈口扩张程度不明、疑有脐带先露或脐带脱垂、轻度头盆不称、产程进展缓慢者,应在严密消毒下行阴道检查。
阴道检查能直接摸清胎头矢状缝及囟门、子宫颈口扩张程度、胎先露高低等。
(3)产程图:为了清楚的观察分娩各产程的经过及变化,将子宫颈口扩张程度、胎头下降位置、胎心率及宫缩间隔时间与持续时间绘制成产程图。
产程图横坐标为临产时间(h),纵坐标左侧为子宫颈口扩张程度(cm),右侧为胎先露下降程度(cm)。


孕妇分娩产程图解孕妇自然分娩产程图解孕妇自然分娩产程图解(点击图片,进入下一页)孕妇分娩全过程是从规律宫缩开始至胎儿胎盘娩出为止,临床上一般分为三个产程:第一产程(宫颈扩张期)指宫缩30秒左右,间歇5~6分钟开始,到子宫颈口开全。
初产妇宫颈较紧,扩张较慢,约12小时。
产程开始时宫缩弱,间歇时间长,随产程进展,持续时间渐长,约60秒,间歇时间缩短,2~3分钟,强度不断增加。
当宫口开全时,间歇期仅一分钟,持续一分钟以上。
宫口开到3 cm以前,宫颈扩张速度较慢,平均2~3小时开大1cm,称作潜伏期;约需8小时,宫缩强度较弱,疼痛相对以后要轻,但也有一些产妇在此期间也反映有较强的疼痛。
3cm以后宫缩逐渐加强,进入活跃期,宫口扩张速度显着加强,约需4小时至开全,3~4cm约需1.5~2小时,4~9cm需2小时,最后是减缓阶段9~10cm 需30分钟,进入第二产程。
孕妇自然分娩产程图解第二产程(胎儿娩出期)指从子宫口开全到胎儿娩出。
初产妇约需1~2小时,经产妇较快,但也有长达1小时者。
为达到经阴道自然分娩,胎头在下降过程中必须不断适应产道径线的变化,为达到这一目的,儿头位置按以下顺序产生一系列的变化:俯曲、内旋转(胎头旋转90°,枕骨朝前)、仰伸、复位及外旋转。
这些过程主要发生在第一产程末和第二产程。
第三产程(胎盘娩出期〕指从胎儿娩出到胎盘娩出。
约需5~15分钟。
总结:我们把分娩的全过程,全为三个时期,也就是三个产程。
第一产程(第一期):是从子宫出现规律性的收缩开始,直到子宫口完全开大为止,子宫收缩时产妇感到子宫发硬,小腹或腰部疼痛,伴有下坠感。
产程开始每隔10分钟左右宫缩1次,持续时间很短,逐渐宫缩越来越频繁,大约每间隔2--3分钟1次,每次持续1分钟左右,宫缩力量也加强,子宫口随之逐渐开大,直到扩展到10厘米宽,就叫子宫口开全,这时第一产程结束。
第二产程(第二期):胎儿随着强而频的宫缩逐渐下降,当胎先露部下降到骨盆底部压迫直肠时,产妇便不由自主地随着宫缩向下用力,约经1--2小时,胎儿也就顺着产道,从完全开大的子宫口娩出了,从而结束了第二产程。

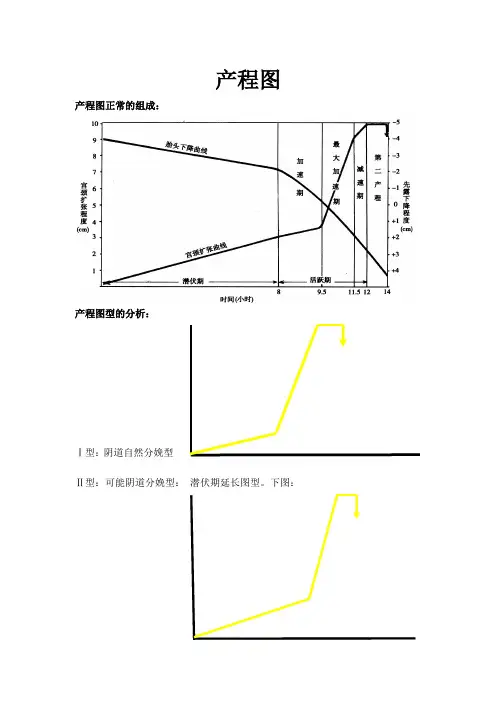
产程图产程图正常的组成:
产程图型的分析:
Ⅰ型:阴道自然分娩型
Ⅱ型:可能阴道分娩型:潜伏期延长图型。
下图:
Ⅲ型:可能产钳分娩型:包括活跃期有2个期延长or减速期延长的两个图型,找出产科原因,对症治疗,多可由阴道分娩,预示产钳助产的机会多。
下图:
连续延长
Ⅳ型:可能剖宫产分娩型:包括潜伏期延长合并其它阶段延长,将预示有部分梗阻出现,校正困难时,C.S机会增多。
Ⅴ型剖宫产分娩型:包括活跃期的加速期or最大加速期宫口开大梗阻及胎头下降梗阻两种图型,表示分娩停滞,需行C.S结束分娩. 如下图:
活跃期梗阻型胎头下降梗阻型。
孕妇分娩产程图解孕妇自然分娩产程图解孕妇自然分娩产程图解(点击图片,进入下一页)孕妇分娩全过程是从规律宫缩开始至胎儿胎盘娩出为止,临床上一般分为三个产程:第一产程(宫颈扩张期)指宫缩30秒左右,间歇5~6分钟开始,到子宫颈口开全。
初产妇宫颈较紧,扩张较慢,约12小时。
产程开始时宫缩弱,间歇时间长,随产程进展,持续时间渐长,约60秒,间歇时间缩短,2~3分钟,强度不断增加。
当宫口开全时,间歇期仅一分钟,持续一分钟以上。
宫口开到3 cm以前,宫颈扩张速度较慢,平均2~3小时开大1cm,称作潜伏期;约需8小时,宫缩强度较弱,疼痛相对以后要轻,但也有一些产妇在此期间也反映有较强的疼痛。
3cm以后宫缩逐渐加强,进入活跃期,宫口扩张速度显着加强,约需4小时至开全,3~4cm约需1.5~2小时,4~9cm需2小时,最后是减缓阶段9~10cm 需30分钟,进入第二产程。
孕妇自然分娩产程图解第二产程(胎儿娩出期)指从子宫口开全到胎儿娩出。
初产妇约需1~2小时,经产妇较快,但也有长达1小时者。
为达到经阴道自然分娩,胎头在下降过程中必须不断适应产道径线的变化,为达到这一目的,儿头位置按以下顺序产生一系列的变化:俯曲、内旋转(胎头旋转90°,枕骨朝前)、仰伸、复位及外旋转。
这些过程主要发生在第一产程末和第二产程。
第三产程(胎盘娩出期〕指从胎儿娩出到胎盘娩出。
约需5~15分钟。
总结:我们把分娩的全过程,全为三个时期,也就是三个产程。
第一产程(第一期):是从子宫出现规律性的收缩开始,直到子宫口完全开大为止,子宫收缩时产妇感到子宫发硬,小腹或腰部疼痛,伴有下坠感。
产程开始每隔10分钟左右宫缩1次,持续时间很短,逐渐宫缩越来越频繁,大约每间隔2--3分钟1次,每次持续1分钟左右,宫缩力量也加强,子宫口随之逐渐开大,直到扩展到10厘米宽,就叫子宫口开全,这时第一产程结束。
第二产程(第二期):胎儿随着强而频的宫缩逐渐下降,当胎先露部下降到骨盆底部压迫直肠时,产妇便不由自主地随着宫缩向下用力,约经1--2小时,胎儿也就顺着产道,从完全开大的子宫口娩出了,从而结束了第二产程。
第三产程(第三期):胎儿生下后,子宫的体积缩小,胎盘和包绕胎儿的胎膜(俗称胎衣),就和子宫分开,随着子宫收缩而排出体外,这时整个产程全部结束。
正常分娩—产程分期及临床经过与处理分娩全过程是从开始出现规律宫缩至胎儿胎盘娩出为止,简称总产程。
第一产程:又称宫颈扩张期。
从开始出现间歇5~6分钟的规律宫缩,到宫口开全。
初产妇需11~12小时,经产妇需6~8小时。
第二产程:又称胎儿娩出期。
从宫口开全到胎儿娩出。
初产妇需1~2小时,经产妇通常数分钟即可完成,但也有长达1小时者。
第三产程:又称胎盘娩出期。
从胎儿娩出到胎盘娩出,需5~15分钟,不超过30分钟。
(一)第一产程的临床经过及处理1.临床表现(1)规律宫缩:产程开始时,宫缩持续时间约30秒,间歇期5~6分钟。
随着产程进展,持续时间延长至50~60秒,间歇期2~3分钟。
当宫口近开全时,宫缩持续时间长达1分钟或1分钟以上,间歇期仅1分钟或稍长。
(2)宫口扩张:当宫缩渐频且不断增强时,宫颈管逐渐短缩直至消失,宫口逐渐扩张。
宫口扩张于潜伏期速度较慢,进入活跃期后扩张速度加快。
当宫口开全时,子宫下段及阴道形成宽阔的筒腔。
(3)胎头下降程度:定时行肛门检查,以明确胎头颅骨最低点的位置,并能协助判断胎位。
(4)胎膜破裂:在胎先露部前面的羊水量不多约1OOml,称为前羊水,形成的前羊水囊称为胎胞,它有助于扩张宫口。
宫缩继续增强,当羊膜腔压力增加到一定程度时自然破膜。
破膜多发生在宫口近开全时。
2.观察产程进展及处理(1)子宫收缩:最简单的方法是由助产人员以一手手掌放于产妇腹壁上,定时连续观察宫缩持续时间、强度、规律性以及间歇期时间,并予以记录。
用胎儿监护仪描记的宫缩曲线,可以看出宫缩强度、频率和每次宫缩持续时间,是较全面反映宫缩的客观指标。
监护仪有外监护与内监护两种类型,外监护临床上最常用。
(2)胎心:用听诊器于潜伏期在宫缩间歇时每隔1~2小时听胎心一次。
进入活跃期后,宫缩频繁时应每15~30分钟听胎心一次,每次听诊1分钟。
(3)宫口扩张及胎头下降:产程图中宫口扩张曲线将第一产程分为潜伏期和活跃期。
潜伏期是指从临产出现规律宫缩开始至宫口扩张3cm.此期间扩张速度较慢,平均每2~3小时扩张1cm,约需8小时,最大时限为16小时,超过16小时称为潜伏期延长。
活跃期是指宫口扩张3~1Ocm.此期间扩张速度明显加快,约需4小时,最大时限为8小时,超过8小时称为活跃期延长,可疑有难产因素存在。
活跃期划分3期,最初是加速期,是指宫口扩张3~4cm,约需1.5小时;接着是最大加速期,是指宫口扩张4~9cm,约需2小时;最后是减速期,是指宫口扩张9~1Ocm,约需30分钟,然后进入第二产程。
胎头下降曲线是以胎头颅骨最低点与坐骨棘平面的关系标明。
坐骨棘平面是判断胎头高低的标志。
胎头颅骨最低点平坐骨棘时,以"0"表达;在坐骨棘平面上1cm时,以"-1"表达;在坐骨棘平面下1cm时,以"+1"表达,余依此类推。
(4)胎膜破裂:胎膜多在宫口近开全时自然破裂,前羊水流出。
若先露为胎头,羊水呈黄绿色混有胎粪,应立即行阴道检查,注意有无脐带脱垂,并给予紧急处理。
若羊水清而胎头浮未入盆时需卧床,以防脐带脱垂。
若破膜超过12小时尚未分娩者,酌情给予抗炎药物预防感染。
(5)精神安慰。
(6)血压:应每隔4~6小时测量一次。
(7)饮食:鼓励产妇少量多次进食,以保证精力和体力充沛。
(8)活动与休息:临产后,可在病房内适当活动。
若初产妇宫口近开全,或经产妇宫口已扩张4cm时,应卧床并行左侧卧位。
(9)排尿与排便:临产后,应鼓励产妇每2~4小时排尿一次。
若初产妇宫口扩张<4cm、经产妇<2cm时,应行温肥皂水灌肠,加速产程进展。
但胎膜早破、阴道流血、胎头未衔接、胎位异常、有剖宫产史、宫缩很强估计一小时内即将分娩以及患严重心脏病等,均不宜灌肠。
(10)肛门检查:临产后,应适时在宫缩时行肛门检查(简称肛查)。
临产初期隔4小时查一次,经产妇或宫缩频者的间隔应缩短。
肛查可以了解宫颈软硬程度、厚薄,宫口扩张程度,是否已破膜,骨盆腔大小,确定胎位以及胎头下降程度。
(11)阴道检查:应在严密消毒后进行。
阴道检查能直接摸清胎头,并能触清矢状缝及囟门确定胎位、宫口扩张程度,以决定其分娩方式。
适用于肛查胎先露部不明、宫口扩张及胎头下降程度不明、疑有脐带先露或脱垂、轻度头盆不称经试产4小时产程进展缓慢者。
严密消毒后进行的阴道检查并不增加感染机会。
(12)其他:外阴部应剃除阴毛,并用肥皂水和温开水清洗;初产妇及有难产史的经产妇,应再次行骨盆外测量。
(二)第二产程的临床经过及处理1.临床表现宫口开全后,若仍未破膜,常影响胎头下降,应行人工破膜。
于宫缩时胎头露出于阴道口,露出部分不断增大,在宫缩间歇期,胎头又缩回阴道内,称为胎头拨露,直至胎头双顶径越过骨盆出口,宫缩间歇时胎头也不再缩回,称为胎头着冠,然后娩出胎头。
接着出现胎头复位及外旋转后,前肩和后肩相继娩出,胎体很快娩出,后羊水随之涌出。
2.观察产程进展及处理(1)密切监测胎心:应勤听胎心,通常应每5~10分钟听一次,必要时用胎儿监护仪观察胎心率及其基线变异。
(2)指导产妇屏气:宫口开全后,指导产妇正确运用腹压。
(3)接产准备:初产妇宫口开全、经产妇宫口扩张4cm且宫缩规律有力时,作好接产准备工作。
(4)接产1)会阴撕裂的诱因:会阴炎症水肿、会阴过紧缺乏弹性、耻骨弓过低、胎儿过大、胎儿娩出过速等,均容易造成会阴撕裂。
2)接产要领:协助胎头俯屈,让胎头以最小径线在宫缩间歇时缓慢地通过阴道口,是预防会阴撕裂的关键,还必须正确娩出胎肩,胎肩娩出时也要注意保护好会阴。
3)接产步骤:接产者站在产妇右侧。
当胎头拨露使阴唇后联合紧张时,应开始保护会阴。
4)会阴切开指征:会阴过紧或胎儿过大,估计分娩时会阴撕裂不可避免者,或母儿有病理情况急需结束分娩者。
5)会阴切开术:包括会阴后-侧切开术及会阴正中切开术。
(三)第三产程的临床经过及处理1.胎盘剥离征象(1)子宫体变硬呈球形,胎盘剥离后降至子宫下段,下段被扩张,子宫体呈狭长形被推向上,子宫底升高达脐上。
(2)剥离的胎盘降至子宫下段,阴道口外露的一段脐带自行延长。
(3)阴道少量流血。
(4)用手掌尺侧在产妇耻骨联合上方轻压子宫下段时,子宫体上升而外露的脐带不再回缩。
2.胎盘剥离及排出方式有两种:胎儿面娩出式和母体面娩出式。
3.新生儿处理(1)清理呼吸道:新生儿大声啼哭,表示呼吸道已通畅。
(2)处理脐带。
(3)Apgar评分及其意义:根据新生儿出生后的心率、呼吸、肌张力、喉反射及皮肤颜色5项体征对新生儿进行评分,满分为10分,属正常新生儿;7分以上只需进行一般处理;4~7分缺氧较严重,需清理呼吸道、人工呼吸、吸氧、用药等措施才能恢复;3分以下缺氧严重,需紧急抢救,行喉镜在直视下气管内插管并给氧。
应在出生后5分钟、10分钟时再次评分。
1分钟评分反映在宫内的情况,而5分钟及以后评分则反映复苏效果,与预后关系密切4.协助胎盘娩出:当确认胎盘已完全剥离时,协助娩出胎盘。
检查胎盘胎膜将胎盘辅平,先检查胎盘母体面的胎盘小叶有无缺损。
5.检查胎膜是否完整,再检查胎盘胎儿面边缘有无血管断裂,能及时发现副胎盘。
还应检查胎盘、胎膜有无其他异常。
6.检查软产道:仔细检查会阴、小阴唇内侧、尿道口周围、阴道及宫颈有无裂伤。
若有裂伤,应立即缝合。
7.预防产后出血:正常分娩出血量多数不足300ml.遇既往有产后出血史或易发生宫缩乏力的产妇,可在胎头或胎肩娩出时,缩宫素10U加于25%葡萄糖液20ml内静注,能加强宫缩,减少出血。
若胎儿已娩出30分钟,轻轻按压子宫及静注子宫收缩剂后仍不能使胎盘排出时,再行手取胎盘术。
若胎盘娩出后出血多时,可经下腹部直接注入宫体肌壁内或肌注麦角新碱0.2~0.4mg,并将缩宫素20U加于5%葡萄糖液500ml内静脉滴注。
8.观察产后一般情况:应在分娩室观察产妇2小时,测量血压、脉搏。
注意子宫收缩、子宫底高度、膀胱充盈否、阴道流血量、会阴阴道有无血肿等,发现异常及时处理。
产后2小时后,将产妇和新生儿送回病房。