动态血糖图(已加说明)剖析
- 格式:doc
- 大小:1.31 MB
- 文档页数:12


动态血糖图(已加说明书)动态血糖图(已加说明书)血糖是衡量人体血液中葡萄糖含量的指标之一,对于糖尿病患者特别重要。
为了更好地控制血糖水平,许多糖尿病患者需要经常检测血糖,并制作血糖图来监测和分析自己的血糖波动情况。
动态血糖图是一种通过记录和绘制血糖值的变化曲线,以便更好地了解血糖控制情况的工具。
一、动态血糖图的制作方法1. 测量血糖:使用血糖仪或其他测量设备,在不同的时间点测量血糖值,并记录下来。
通常,血糖的测量时间点可以选择在早晨、餐前、餐后和临睡前等重要时刻。
2. 绘制血糖图:将测量到的血糖值按照时间顺序绘制在图表中。
横轴表示时间,纵轴表示血糖值。
可以使用Excel或其他图表绘制工具来绘制动态血糖图。
3. 添加说明信息:除了图表本身,还可以在图表周围添加一些说明信息,如测量时间、进食情况、运动情况等。
这些信息有助于分析血糖的变化原因。
二、动态血糖图的分析和应用1. 分析波动趋势:通过观察动态血糖图中的血糖曲线,可以了解自己的血糖波动情况。
如果血糖曲线起伏较大,波动范围较广,则可能存在血糖控制不佳的情况;反之,如果血糖曲线平稳,则说明血糖控制良好。
2. 发现异常波动:动态血糖图能够更容易地发现异常的血糖波动。
如果在某个时间点,血糖值明显偏高或偏低,可以根据这些异常波动来判断是否需要调整饮食、药物或运动等。
3. 评估疗效:通过观察动态血糖图中的血糖变化情况,可以评估自身的治疗效果。
如果血糖曲线整体向下趋势,波动范围减小,说明治疗有效;反之,如果血糖曲线一直徘徊在高位或波动较大,则需要重新考虑治疗方案和药物调整。
三、动态血糖图的注意事项1. 数据准确性:在记录血糖值时,要尽量保证数据的准确性。
在测量前,清洁双手,正确使用血糖测量设备,并按照设备使用说明进行操作。
2. 规律性:为了更好地掌握血糖的波动情况,建议在相同的时间点进行测量,并且每天记录多个时间点的血糖值。
3. 综合考虑:动态血糖图只是一种辅助工具,对于血糖控制,还需要综合考虑其他因素,如饮食调整、药物治疗和运动等。

动态葡萄糖图谱报告临床应用专家共识(2023版)摘要随着持续葡萄糖监测(CGM)技术的不断发展,动态葡萄糖图谱(AGP)报告已成为临床及研究应用中评估和分析CGM数据的重要方法。
通过对AGP报告进行系统性分析,能够全面评估患者血糖控制情况,为其制定个体化的治疗方案,同时可以持续评估治疗方案的有效性及安全性。
为了临床更好地了解AGP报告中各项指标的临床含义,掌握根据AGP报告进行临床决策的方法,中华医学会内分泌学分会、国家高性能医疗器械创新中心组织相关领域专家,对全球范围内已发表的关于CGM和AGP的共识、指南和文献综述进行了系统复习,并结合临床实践的经验,经多次讨论、修改,形成了《动态葡萄糖图谱报告临床应用专家共识(2023版)》。
内容主要包括AGP报告的定义、AGP报告及CGM核心指标、AGP报告的五步法解读及决策周期、AGP 报告的临床应用等。
动态葡萄糖图谱(ambulatory glucose profile,AGP)是通过软件对葡萄糖数据分析,并以图表和指标形式生成的报告[1]。
AGP 最初因受限于当时的血糖数据获取技术,只能呈现有限的自我血糖监测(self-monitoring blood glucose,SMBG)数据。
然而,随着持续葡萄糖监测(continuous glucose monitoring,CGM)技术的问世及不断发展,通过持续监测组织间液葡萄糖水平,并每隔几分钟记录一个数据点生成的AGP报告,“可视化”地展现了CGM获取的大量葡萄糖数据,从而呈现出更全面直观的葡萄糖信息,已成为临床及研究应用中评估和分析CGM数据的重要方法。
国内外多部指南均推荐将AGP报告作为标准化葡萄糖报告。
血糖监测是糖尿病管理的重要内容,对控制糖尿病并发症、提高生活质量以及改善远期预后至关重要。
与SMBG提供血糖“快照”的局限性不同,通过14 d佩戴CGM和AGP报告的回顾式数据分析,可以让医护人员看到更全面的血糖信息,反映高、低血糖变化及血糖波动情况,弥补传统糖化血红蛋白(glycated hemoglobin A 1c,HbA 1c)等监测指标的不足,可以协助医患双方更好地理解和识别存在的问题,提高糖尿病诊疗的精准性。

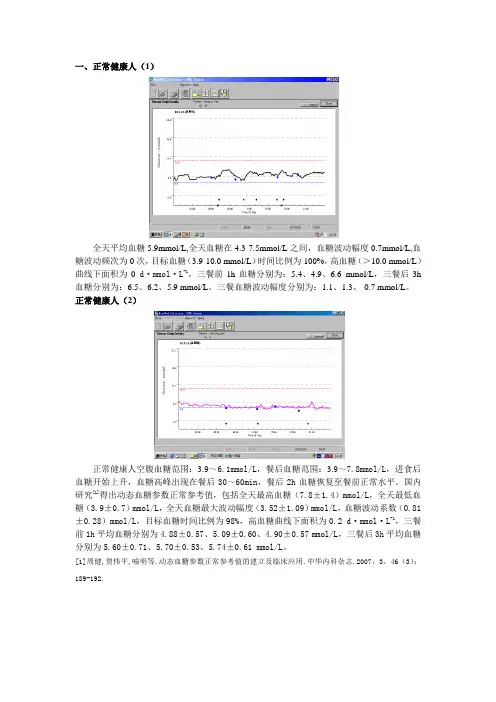
一、正常健康人(1)全天平均血糖5.9mmol/L,全天血糖在4.3-7.5mmol/L之间,血糖波动幅度0.7mmol/L,血糖波动频次为0次,目标血糖(3.9-10.0 mmol/L)时间比例为100%,高血糖(>10.0 mmol/L)曲线下面积为0 d·mmol·L-1。
三餐前1h血糖分别为:5.4、4.9、6.6 mmol/L,三餐后3h 血糖分别为:6.5、6.2、5.9 mmol/L。
三餐血糖波动幅度分别为:1.1、1.3、-0.7 mmol/L。
正常健康人(2)正常健康人空腹血糖范围:3.9~6.1mmol/L,餐后血糖范围:3.9~7.8mmol/L,进食后血糖开始上升,血糖高峰出现在餐后30~60min,餐后2h血糖恢复至餐前正常水平。
国内研究[1]得出动态血糖参数正常参考值,包括全天最高血糖(7.8±1.4)mmol/L,全天最低血糖(3.9±0.7)mmol/L,全天血糖最大波动幅度(3.52±1.09)mmol/L,血糖波动系数(0.81±0.28)mmol/L,目标血糖时间比例为98%,高血糖曲线下面积为0.2 d·mmol·L-1,三餐前1h平均血糖分别为4.88±0.57、5.09±0.60、4.90±0.57 mmol/L,三餐后3h平均血糖分别为5.60±0.71、5.70±0.53、5.74±0.61 mmol/L。
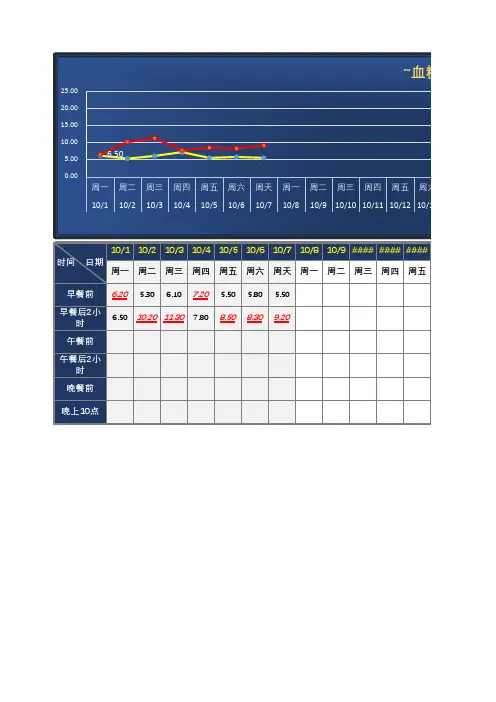
[1]周健,贾伟平,喻明等.动态血糖参数正常参考值的建立及临床应用.中华内科杂志.2007;3,46(3):189-192.二、初诊2型糖尿病(1)全天平均血糖为6.5mmol/L,最高、最低血糖为11.8、4.1 mmol/L,血糖波动系数为1.8,血糖波动频次为2次,目标血糖时间比例为93%,高血糖时间比例为7%,高血糖曲线下面积为0.1 d·mmol·L-1,三餐前1h平均血糖分别为:6.7、6.2、6.3 mmol/L,三餐后3h平均血糖分别为7.8、6.9、9.2 mmol/L,三餐后血糖波动幅度分别为:1.1、0.7、2.9 mmol/L。

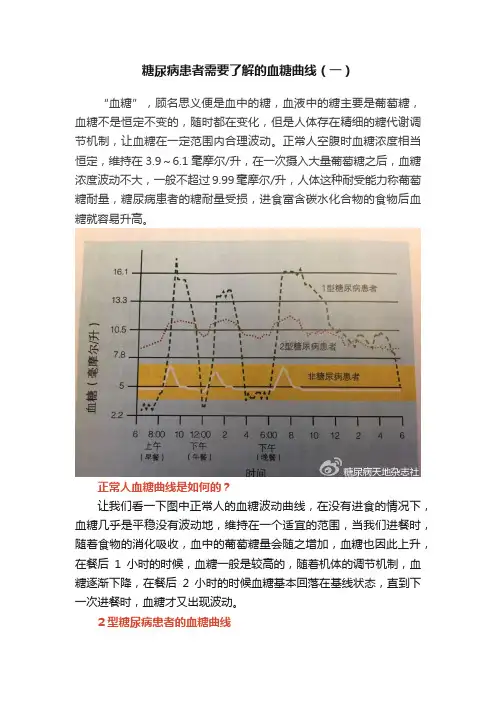
糖尿病患者需要了解的血糖曲线(一)
“血糖”,顾名思义便是血中的糖,血液中的糖主要是葡萄糖,血糖不是恒定不变的,随时都在变化,但是人体存在精细的糖代谢调节机制,让血糖在一定范围内合理波动。
正常人空腹时血糖浓度相当恒定,维持在3.9~6.1毫摩尔/升,在一次摄入大量葡萄糖之后,血糖浓度波动不大,一般不超过9.99毫摩尔/升,人体这种耐受能力称葡萄糖耐量,糖尿病患者的糖耐量受损,进食富含碳水化合物的食物后血糖就容易升高。
正常人血糖曲线是如何的?
让我们看一下图中正常人的血糖波动曲线,在没有进食的情况下,血糖几乎是平稳没有波动地,维持在一个适宜的范围,当我们进餐时,随着食物的消化吸收,血中的葡萄糖量会随之增加,血糖也因此上升,在餐后1小时的时候,血糖一般是较高的,随着机体的调节机制,血糖逐渐下降,在餐后2小时的时候血糖基本回落在基线状态,直到下一次进餐时,血糖才又出现波动。
2型糖尿病患者的血糖曲线
从图中2型糖尿病患者的血糖曲线来看,不仅空腹时血糖的数值高,而且随着餐后血糖的升高,波峰没有那么陡,高血糖所持续的时间较长,而血糖降下来的时间也随之延长,血糖降低的幅度有限,从图中来看,全天24小时机体都处于高血糖状态(图中的黄色区域是血糖的正常范围),因此我们要想办法把血糖降下来,维持正常的血糖水平。
1型糖尿病患者的血糖曲线
糖尿病有不同的类型,有一类糖尿病患者因为其胰岛β细胞被破坏,导致胰岛素(降低血糖的激素)绝对缺乏,被称为1型糖尿病。
正因为1型糖尿病缺乏降血糖的利器——胰岛素,因此他们体内的血糖波动相当大,就像过山车一样,除了耸入云霄的高血糖之外,还有深入低谷的低血糖,因此这类患者需要合理补充外源性的胰岛素,来使血糖趋于正常平稳,减少血糖剧烈波动对机体造成的危害。



一、正常健康人(1)全天平均血糖5、9mmol/L,全天血糖在4.3-7.5mmol/L之间,血糖波动幅度0、7m mol/L,血糖波动频次为0次,目标血糖(3.9-10。
0mmol/L)时间比例为100%,高血糖(〉10。
0 mmol/L)曲线下面积为0 d·mmol·L—1、三餐前1h血糖分别为:5、4、4.9、6。
6m mol/L,三餐后3h血糖分别为:6。
5、6.2、5、9 mmol/L。
三餐血糖波动幅度分别为:1。
1、1。
3、-0.7 mmol/L。
正常健康人(2)正常健康人空腹血糖范围:3、9~6。
1mmol/L,餐后血糖范围:3、9~7、8mmol/L,进食后血糖开始上升,血糖高峰出现在餐后30~60min,餐后2h血糖恢复至餐前正常水平。
国内研究[1]得出动态血糖参数正常参考值,包括全天最高血糖(7。
8±1。
4)mmol/L,全天最低血糖(3。
9±0。
7)mmol/L,全天血糖最大波动幅度(3.52±1。
09)mmol/L,血糖波动系数(0.81±0.28)mmol/L,目标血糖时间比例为98%,高血糖曲线下面积为0。
2 d·mmol·L-1,三餐前1h平均血糖分别为4。
88±0。
57、5、09±0.60、4、90±0。
57 mmol/L,三餐后3h平均血糖分别为5.60±0.71、5.70±0。
53、5。
74±0。
61 mmol/L。
[1]周健,贾伟平,喻明等.动态血糖参数正常参考值得建立及临床应用。
中华内科杂志.2007;3,46(3):189—192。
二、初诊2型糖尿病(1)全天平均血糖为6.5mmol/L,最高、最低血糖为11。
8、4.1 mmol/L,血糖波动系数为1.8,血糖波动频次为2次,目标血糖时间比例为93%,高血糖时间比例为7%,高血糖曲线下面积为0、1d·mmol·L-1,三餐前1h平均血糖分别为:6。
动态葡萄糖图谱的临床解读(完整版)随着血糖监测技术的不断进步,各类血糖监测设备不断涌现,尤其是扫描式葡萄糖监测(flash glucose monitoring,FGM)的问世,为血糖监测领域带来重大革新。
但目前不同种类的持续葡萄糖监测(CGM)有各自的查看方式、参数指标及图表报告,临床医师在解读数据时有诸多不便,亟需统一的血糖管理报告。
在诊疗常规不断规范的形势下,动态葡萄糖图谱(ambulatory glucose profile,AGP)应运而生。
然而,目前关于AGP 及其指标的解读和分析方法众说纷纭,本文将复习总结国内外AGP的相关文献,对AGP发展史、重要指标、临床意义及图谱分析方法进行阐述。
一、AGP的发展史及定义AGP由Mazze等[1]于1987年首先提出,此后经不断完善,于2001年开始应用于CGM的数据分析,2013年应用于FGM的数据分析。
2016年美国临床内分泌医师学会和美国内分泌学院的血糖监测共识、2017年糖尿病先进技术与治疗国际会议的《CGM国际专家共识》、2018年中华医学会糖尿病学分会血糖监测学组的FGM专家共识以及2019年美国糖尿病学会发布的《糖尿病医学诊疗标准》一致推荐,AGP是血糖监测的标准化报告[2,3,4,5]。
理论上生成AGP至少需要1个完整的24 h血糖监测数据[2],实际上推荐最少采集2周且包含70%~80%以上的可用数据[6],亦或至少10 d 的完整数据[7]。
数据由软件分析,并以图表及指标的形式生成报告。
目前AGP主要包括血糖指标概要(一些标准化的葡萄糖指标)、总葡萄糖图谱、日趋势图以及额外的图表(如不同血糖范围内的时间等)。
AGP可准确直观地反映不同时段葡萄糖的波动、稳定性、暴露水平、高血糖及低血糖等[3,8]。
二、AGP指标介绍AGP中所列举的血糖指标可以反映血糖水平和血糖波动两个方面。
评价整体血糖水平的指标主要是平均葡萄糖、中位数葡萄糖和预估糖化血红蛋白(estimated HbA1c,eHbA1c)。
一、正常健康人(1)全天平均血糖5.9mmol/L,全天血糖在4.3-7.5mmol/L之间,血糖波动幅度0.7mmol/L,血糖波动频次为0次,目标血糖(3.9-10.0 mmol/L)时间比例为100%,高血糖(>10.0 mmol/L)曲线下面积为0 d·mmol·L-1。
三餐前1h血糖分别为:5.4、4.9、6.6 mmol/L,三餐后3h 血糖分别为:6.5、6.2、5.9 mmol/L。
三餐血糖波动幅度分别为:1.1、1.3、-0.7 mmol/L。
正常健康人(2)正常健康人空腹血糖范围:3.9~6.1mmol/L,餐后血糖范围:3.9~7.8mmol/L,进食后血糖开始上升,血糖高峰出现在餐后30~60min,餐后2h血糖恢复至餐前正常水平。
国内研究[1]得出动态血糖参数正常参考值,包括全天最高血糖(7.8±1.4)mmol/L,全天最低血糖(3.9±0.7)mmol/L,全天血糖最大波动幅度(3.52±1.09)mmol/L,血糖波动系数(0.81±0.28)mmol/L,目标血糖时间比例为98%,高血糖曲线下面积为0.2 d·mmol·L-1,三餐前1h平均血糖分别为4.88±0.57、5.09±0.60、4.90±0.57 mmol/L,三餐后3h平均血糖分别为5.60±0.71、5.70±0.53、5.74±0.61 mmol/L。
[1]周健,贾伟平,喻明等.动态血糖参数正常参考值的建立及临床应用.中华内科杂志.2007;3,46(3):189-192.二、初诊2型糖尿病(1)全天平均血糖为6.5mmol/L,最高、最低血糖为11.8、4.1 mmol/L,血糖波动系数为1.8,血糖波动频次为2次,目标血糖时间比例为93%,高血糖时间比例为7%,高血糖曲线下面积为0.1 d·mmol·L-1,三餐前1h平均血糖分别为:6.7、6.2、6.3 mmol/L,三餐后3h平均血糖分别为7.8、6.9、9.2 mmol/L,三餐后血糖波动幅度分别为:1.1、0.7、2.9 mmol/L。
初诊2型糖尿病(2)初诊2型糖尿病患者凌晨血糖基本正常,空腹及餐后血糖升高,以餐后血糖升高为显著,进餐后血糖峰值延迟。
黄淑玉等研究[2]表明初诊2型糖尿病患者血糖波动规律如下:夜间0~3时均为血糖最低时段,早餐后2 h内均为血糖最高时段,且均有早餐后2 h内血糖>晚餐后2 h 内血糖>中餐后2 h内血糖的特点。
如下图所示。
郎江明[3]等研究发现:新诊断T 2DM患者凌晨3时血糖(6.4±2.8)mmol/L, 24 h血糖最低值(5.1±1.8)mmol/L,分布在凌晨0~3时段,与正常血糖组相比差异无统计学意义(P>0.05);空腹血糖(7.1±2.5)mmol/L,晚上10时血糖(7.8±4.0)mmol/L,24 h血糖最高值(13.9±0.3)mmol/L(分布在早餐后1~2 h),明显高于正常血糖组(P<0.05~0.01);三餐后血糖较正常血糖组明显增高,血糖峰值延迟(P<0.05~0.01)。
[2] 黄淑玉,管晓峰,邹毅.初诊糖尿病和糖调节受损者动态血糖谱及毛细血管血糖的变异分析. 内科急危重症杂志2007年第13卷第6期:297-298.[3]郎江明,陈苹,魏爱生.新诊断2型糖尿病患者24小时血糖的波动特点.中华糖尿病杂志.2005年,13(1):43-45.三、磺脲类药继发失效(SFS)血糖图(1)全天平均血糖为15.7mmol/L,全天最高、最低血糖10.0-22.2mmol/L,血糖波动系数2.7 mmol/L,高血糖时间比例100%,高血糖曲线下面积5.7d·mmol·L-1,早、晚餐前1h平均血糖为:8.9、15.9 mmol/L,早晚餐后3h平均血糖为:6.9、14.2 mmol/L,早、晚餐后血糖波动幅度为:-2.0、-1.7 mmol/L。
全天最大血糖波动幅度为12.2 mmol/L。
磺脲类药继发失效血糖图(2)陈苹[4]等研究发现SFS患者全天高血糖时间段为23.1±0.5小时,低血糖时间段为0小时,目标血糖时间段为1.2±0.6小时;全天血糖最低值9.6±2.8mmol/L,时间分布于凌晨2-6时,全天血糖最高值21.2±1.4mmol/L,时间分布在餐后1-3小时,48%患者三餐后均为血糖最高峰值;早餐前1小时内平均血糖13.8±3.6mmol/L,餐后3小时内平均血糖21.0±3.6mmol/L,中餐前1小时平均血糖17.8±4.2mmol/L,餐后3小时内平均血糖19.6±2.5 mmol/L,晚餐前1小时内平均血糖14.6±4.5 mmol/L,餐后3小时内平均血糖20.0±4.3mmol/L。
SFS患者全天处于慢性高血糖状态,凌晨及空腹血糖明显升高,进食后血糖峰值较初发糖尿病患者进一步延迟,且血糖变化紊乱。
[4]陈苹,魏爱生,王甫能.磺脲类药继发性失效糖尿病患者优降糖敏感试验和动态血糖的波动特点.全国中西医结合内分泌代谢病学术会议论文汇编。
四、无症状性低血糖(1)无症状性低血糖(2)该患者低血糖发生时间段在22:31~次日凌晨3:16,在2.2-3.9mmol/L之间。
低血糖多出现在夜间及凌晨,为无症状性低血糖,患者不能感知低血糖发生。
亦是传统血糖监测方法无法发现的低血糖。
五、黎明现象患者凌晨血糖尚在正常范围,4点开始血糖升高,并且出现空腹高血糖。
空腹血糖为:10.8mmol/L。
六、苏木杰现象患者出现凌晨低血糖,在 2.22mmol/L以下,3点开始血糖升高,并出现空腹高血糖7.0mmol/L。
七、乙肝患者血糖图(1):暂没找到此类患者共同血糖变化特点该患者全天平均血糖7.0mmol/L,全天最高、最低血糖5.3-9.7mmol/L,全天最大血糖波动幅度为4.4mmol/L,血糖波动系数为1.3mmol/L,目标血糖时间比例为100%,三餐前1h 平均血糖为:5.9、7.6、6.7 mmol/L,三餐后3h平均血糖:8.0、8.3、8.1 mmol/L。
三餐后血糖波动幅度为2.1、0.7、1.4mmol/L。
乙肝患者血糖图(2)该患者全天平均血糖14.5mmol/L,全天最高、最低血糖7.9-19.3mmol/L,全天最大血糖波动幅度为11.4mmol/L,血糖波动系数为2.8mmol/L,目标血糖时间比例为6%,高血糖时间比例为94%。
三餐前1h平均血糖为:11.4、6.6、13.7 mmol/L,三餐后3h平均血糖:15.9、6.3、15.6 mmol/L。
三餐后血糖波动幅度为4.5、-0.3、1.9mmol/L。
乙肝患者血糖图(3)该患者全天平均血糖8.0mmol/L,全天最高、最低血糖2.2-13.8mmol/L,全天最大血糖波动幅度为11.6mmol/L,血糖波动系数为2.6mmol/L,目标血糖时间比例为75%,高血糖时间比例为20%,低血糖时间(<3.9mmol/L)比例5%。
高血糖曲线下面积0.4d·mmol·L-1,低血糖曲线下面积0.1d·mmol·L-1。
早餐前1h平均血糖为:7.5 mmol/L,早餐后3h平均血糖10.2mmol/L。
早餐后血糖波动幅度为2.7mmol/L。
八、来得时联用亚莫利、拜糖平治疗前血糖(1)来得时联用亚莫利、拜糖平治疗前血糖(2)治疗前患者血糖水平高,波动大,进餐前后血糖变化紊乱,无规律性。
来得时22U iH qd 亚莫利2mg qd,拜唐苹50mg tid治疗后血糖治疗后,患者整体血糖水平下降,波动减少,恢复三餐前后血糖变化规律,餐后血糖水平控制尚可。
模板:血糖均有明显改善(表1),24小时平均血糖从16.5±2.6mmol/L降至7.9~2.3mmol/L,FPG从11.2±3.6mmogL 降至5.9± 1.6mmol/L,PPG 从18.1±4.9mmol/L降至1O+2.8mmol/L,血糖>10mmol/L时间百分比从62.5±16.6%降至22.3±11.3%,HbA1C从11.8±1.6%降至6.8±1.3%(均P<0.01,表2),低血糖从0增加至5次,未见伴有意识障碍的严重低血糖发生,来得时平均剂量28.1±4.9U/d,诺和龙平均剂量206.6±35.8md餐,患者体重指数无明显变化。
甘精胰岛素是利用基因重组技术合成的长效胰岛素类似物,皮下注射后形成微沉淀,机体吸收延缓,从而作用时间延长,作用平缓和持久,作为基础胰岛素替代治疗更加符合生理性基础胰岛素分泌,能够控制夜间高血糖和黎明现象而不增加夜间低血糖的危险性【1】,对p细胞有改善作用。
1.Daliey G.New Strategies for basal insulin treatment in type 2diabetes mellitus.CKn Ther 2o04,26:889—9O1.瑞格列奈是一种苯甲酸类衍生物,属于非磺脲类口服胰岛素促分泌剂及餐时血糖调节剂。
与胰岛8细胞上的结合位点不同于磺脲类药物,不直接刺激p细胞的胰岛素胞吐作用,这就决定了其具有如下特点:起效迅速,作用时间短,餐时用可模拟生理性胰岛素分泌[2J,有效降低餐后血糖,从而可能在延缓p细胞功能衰减,有效保护p细胞功能,在提高长远疗效上占有很大优势。
2.Owens DR.repaglinide—pran出al glucose regulator:a rlexv class of oral antidiabetic drugs.Diabet Med 1998;15suppl(4):S28.九、唐力治疗前后血糖变化:(1)来得时22U iH qd没有加用唐力唐力治疗前后血糖变化:(2)来得时22U iH qd 加用唐力120mg tid第一天唐力治疗前后血糖变化:(3)来得时22U iH qd 加用唐力120mg tid第二天唐力治疗前后血糖变化(4)患者使用来得时,基础血糖水平控制尚可,三餐后血糖明显升高,加用餐时促泌剂(那格列奈)后纠正胰岛素快速分泌相的缺陷,使患者餐后血糖平稳回落,使患者全天血糖水平整体下降。