最新急性左心衰竭诊断
- 格式:doc
- 大小:48.50 KB
- 文档页数:2

心衰诊断的标准更新
心衰诊断的标准已经多次更新,最新的标准是根据2016年欧洲心脏病学会(ESC)和美国心脏病学会(AHA)联合发布的指南。
以下是心衰诊断的详细标准:
1. 症状:心衰的典型症状包括呼吸困难、乏力、水肿(特别是下肢水肿)和心悸。
这些症状可能会影响日常生活活动。
2. 体征:体格检查可能显示心脏扩大、心音减弱、肺部啰音、外周水肿、颈静脉怒张等。
3. 心功能评估:心功能评估通常使用心脏超声检查(二维超声心动图)来确定左室射血分数(LVEF)。
根据LVEF的值,心衰可分为以下两类:
- 保留射血分数(HFpEF):LVEF ≥ 50%。
- 减低射血分数(HFrEF):LVEF < 40%。
4. 血液检查:血液检查可以帮助排除其他可能引起相似症状的疾病,例如甲状腺功能异常、贫血和肾功能不全等。
5. 心电图(ECG):心电图可以显示心脏的电活动情况,可能出现心律失常、心室肥厚等异常。
6. 其他检查:根据具体情况,可能需要进行其他检查,如运动耐量测试、心脏磁共振成像、心脏导管检查等。
需要注意的是,心衰诊断是一个综合判断的过程,需要综
合考虑症状、体征、心功能评估和其他辅助检查结果。
此外,心衰的诊断也需要排除其他可能导致相似症状的疾病,因此需要进行全面的评估和检查。
如果怀疑患有心衰,建
议咨询医生进行详细评估和诊断。

左心衰诊断标准2023指南全文共四篇示例,供读者参考第一篇示例:左心衰诊断标准2023指南左心衰是一种常见的心脏疾病,其主要特征是心脏左心室功能减退或收缩功能减退导致的体循环淤血,临床表现为呼吸困难、乏力、水肿等症状。
左心衰是一种严重的疾病,如果不及时诊断和治疗,会给患者的生活质量带来严重影响,甚至危及生命。
正确的诊断对于左心衰患者的治疗和管理至关重要。
为了帮助临床医生准确诊断左心衰,国际心脏协会专家组近期发布了最新的左心衰诊断标准2023指南,该指南对左心衰的诊断标准做出了详细的解释和规定,希望能够帮助医生更好地诊断和管理左心衰患者。
以下是该指南的主要内容:一、临床表现左心衰的主要临床表现包括呼吸困难、乏力、水肿、心前区疼痛、心悸等症状。
呼吸困难是左心衰最常见的症状,多发生于运动或平卧时,严重时可伴有夜间阵发性呼吸困难。
乏力是左心衰的另一常见症状,患者常感到无力、倦怠,活动能力明显受限。
水肿则是左心衰患者常见的体循环淤血表现,主要表现为下肢水肿,严重时还可有腹水。
二、体格检查左心衰患者在体格检查时常常出现心浊音界扩大、肺部啰音、颈静脉充盈度增加等体征。
心脏听诊时常常可闻及心尖区搏动、S3心音等体征。
肝脏也常常肿大,叩击呈现浊音。
三、实验室检查实验室检查是左心衰诊断的重要手段,包括心肌标志物、BNP、电解质等指标的检测。
心肌标志物如肌钙蛋白、肌酸激酶等的升高提示心肌受损,BNP的升高提示心衰。
电解质异常也会影响心脏功能。
四、影像学检查左心衰的影像学检查主要包括心脏超声、心电图、X线胸片等。
心脏超声是左心衰诊断的金标准,通过心脏超声可以明确左心室收缩功能、瓣膜功能等情况。
心电图可以显示心律失常、心肌缺血等情况。
五、心脏负荷试验心脏负荷试验是左心衰患者确诊和评估疾病严重程度的重要方法,包括负荷心电图、负荷超声心动图、负荷心肌灌注显像等。
通过心脏负荷试验可以评估患者的运动耐力、心脏功能等,有助于制定个性化治疗方案。

急性心力衰竭诊断和治疗常规急性心力衰竭(心衰)临床上以急性左心衰竭最为常见,急性右心衰竭则较少见。
急性左心衰竭指急性发作或加重的左心功能异常所致的心肌收缩力明显降低、心脏负荷加重,造成急性心排血量骤降、肺循环压力突然升高、周围循环阻力增加,引起肺循环充血而出现急性肺淤血、肺水肿并可伴组织器官灌注不足和心原性休克的临床综合征。
急性右心衰竭是指某些原因使右心室心肌收缩力急剧下降或右心室的前后负荷突然加重,从而引起右心排血量急剧减低的临床综合征。
急性心衰可以突然起病或在原有慢性心衰基础上急性加重,大多数表现为收缩性心衰,也可以表现为舒性心衰;发病前患者多数合并有器质性心血管疾病。
对于在慢性心衰基础上发生的急性心衰,经治疗后病情稳定,不应再称为急性心衰。
一、分类1. 急性左心衰竭:(1)慢性心衰急性失代偿,(2)急性冠状动脉综合征,(3)高血压急症,(4)急性心瓣膜功能障碍,(5)急性重症心肌炎和围生期心肌病,(6)严重心律失常。
2. 急性右心衰竭。
3. 非心原性急性心衰:(1)高心排血量综合征,(2)严重肾脏疾病(心肾综合征),(3)严重肺动脉高压,(4)大块肺栓塞等。
二、诊断1.基础心血管疾病的病史和表现:老年人中的主要病因为冠心病、高血压和老年性退行性心瓣膜病,而在年轻人中多由风湿性心瓣膜病、扩型心肌病、急性重症心肌炎等所致。
2.诱发因素:常见的诱因有:(1)慢性心衰药物治疗缺乏依从性;(2)心脏容量超负荷;(3)严重感染,尤其肺炎和败血症;(4)严重颅脑损害或剧烈的精神心理紧与波动;(5)大手术后;(6)肾功能减退;(7)急性心律失常如室性心动过速(室速)、心室颤动(室颤)、心房颤动(房颤)或心房扑动伴快速心室率、室上性心动过速以与严重的心动过缓等;(8)支气管哮喘发作;(9)肺栓塞:(10)高心排血量综合征如甲状腺机能亢进危象、严重贫血等;(11)应用负性肌力药物如维拉帕米、地尔硫卓、β受体阻滞剂等;(12)应用非甾体类抗炎药;(13)心肌缺血(通畅无症状);(14)老年急性舒功能减退;(15)吸毒;(16)酗酒;(17)嗜铬细胞瘤。


《内科学》第七版—急性左心衰一、临床表现:增添了胸部X线的表现——早期间质水肿时,上肺静脉充盈、肺门血管影模糊,小叶间隔增厚;肺水肿时表现为蝶形肺门;严重肺水肿,为弥漫性大片阴影。
同时把Killp分级引入到AHF中;——有利于判断患者的病情与预后,做到心里有数,向家属交代的一个依据,目前的医疗环境就是这样,病人与家属对病情的知情权不可忽视!二、治疗方面:1,关于吸氧:去掉了“使用抗泡沫剂、酒精”,增加了“双水平气道正压给养(BiPAP)”方式;——体现了对AHF治疗给养的重要性。
我们心内科医生可能都是习惯一上来强心利尿扩血管加吗啡,然后看患者的反应,确实很大一部分心衰的病人就可以得到缓解的(这部分病人可能是轻度心衰),但是另外一部分病人药物治疗方法缓解不明显,我们见过严重心衰发作病人时喘气的样子,完全是用尽最大的力气来挣扎,本身这个时候呼吸肌肉的做功相当于一直百赛跑冲刺一样(有统计此时呼吸做功占全身做功的80%以上),而心肌缺氧又反过来影响其收缩做功,此时我们给予强心利尿扩血管一则可能杯水车薪,2.是起效未必能立竿见影,及时采用机械通气能气道立杆见影的作用:1.替代呼吸肌做功,那么有效的机械通气配合适当的镇静可以使心脏负担下降至原来的20%(个别情况的经验估计)。
2.呼气末正压可以减少静脉回流,同事减少心室跨壁压减少心脏负担,在有效减轻心脏负担的情况下再给予强心治疗必能事半功倍。
已经有meta分析表明,在伴有低氧血症的急性心衰发作的病人应用无创机械通气可以降低病死率。
2,吗啡的使用:由原来“5~10mg静脉缓注”改为“3~5mg静脉注射”;——抢救急性左心衰时,正确及时地应用吗啡能起到神奇的、立杆见影的效果,但应用吗啡也有一定的风险,我的理解:1、2005年的ESC急性左心衰指南中强调:“因严重心力衰竭住院的患者应早期应用吗啡治疗,尤其是对那些伴有焦虑和呼吸困难者。
IIb类推荐,证据水平B级。
吗啡可引起静脉舒张和缓和的动脉扩张并降低心率。


急性左心衰竭临床路径一、急性左心衰竭临床路径标准住院流程(一)适用对象第一诊断为急性左心衰竭(ICD-10:I50.1)。
(二)诊断依据根据根据《中国心力衰竭诊断和治疗指南》(中华医学会心血管病分会,2018年)、《急性心力衰竭院前及院内早期管理建议》(ESC,2015年)、《急、慢性心力衰竭诊断和治疗指南》(ESC,2016年)。
1.临床表现:不同程度的呼吸困难(端坐呼吸或阵发性夜间呼吸困难,重者可出现低灌注症状如四肢湿冷、尿少、神志模糊、头晕。
2.体征:奔马律、肺部啰音(双侧)、外周水肿(双侧),重者脉压窄、低血压。
3.辅助检查:心力衰竭的生化标志物(如BNP或NT-ProBNP)升高,X线胸片可呈肺淤血或肺水肿表现,超声心动图可提示心脏扩大、心功能严重低下,心电图可出现严重心肌缺血、心律失常的客观证据。
(三)治疗方案的选择及依据根据《中国心力衰竭诊断和治疗指南》(中华医学会心血管病分会,2018年)、《急性心力衰竭院前及院内早期管理建议》(ESC,2015年)、《急、慢性心力衰竭诊断和治疗指南》(ESC,2016年)、《心力衰竭合理用药指南》(国家卫生计生委合理用药专家委员会,中国药师协会,2016年)。
1.一般治疗:半卧位或端坐位,必要时吸氧,无创监测包括血氧饱和度、血压、呼吸、尿量及持续心电监测,适当限制液体和钠的入量。
2.药物治疗:(1)应用利尿剂消除肺循环淤血和(或)体循环淤血症状和(或)体征,应用强效袢利尿剂。
(2)血管扩张剂的应用:对于收缩压>90mmHg,可静脉用血管扩张剂。
收缩压>110mmHg,可安全使用,90~110mmHg,密切观察下使用。
(3)正性肌力药物:如伴症状性低血压(≤85mmHg)或心输出量降低伴循环淤血患者可以考虑短期静脉内输入。
(4)血管收缩药物:应用了正性肌力药仍有心源性休克表现或合并显著低血压状态时可应用。
(5)阿片类药物:如吗啡可缓解焦虑和呼吸困难,急性肺水肿患者可谨慎使用。


左心衰的诊断标准
左心衰是一种老年性心脏病症,在大多数病情中,它是由于慢性
心脏病的发展导致的,表现为心室收缩功能减弱。
左心衰的治疗和诊
断是医疗界共同关注的话题,本文对其诊断标准做出综述。
左心衰的诊断标准包括临床表现、实验室检查和影像学检查。
(一)临床表现:主要有典型的心力衰竭表现,如发热、乏力、
夜间阵发性气喘、多梗性左心室肥厚性心肌病和CTCIIB房室传导延迟。
另外,由于慢性心力衰竭导致的心律不齐、心前区不适、轻度肺液栓
瘤和腹膜淋巴结肿大也是早期的表现。
(二)实验室检查:主要有血清肌酐检测、肾功能检查、肝功能
检查、甲状腺功能检查、结核分析检测、超敏C反应蛋白检测等。
(三)影像学检查:心动图是左心衰诊断的关键,可以判断患者
的心脏功能,对左心室心肌收缩功能有明显影响;受迫胸部X线检查
可以直观反映心室变大、心内气囊收缩不足和心拇指形变异形等;超
声心动图可以分析心室收缩的时期、收缩的程度和变化的程度;核磁
共振心动图可以比较准确地评价左心室收缩功能,从而更准确诊断左心衰。
左心衰是一种常见的老年性心脏病,其诊断标准以临床表现、实验室检查和影像学检查为主,上述检查结果的综合分析可以确定患者的病情,从而可以提出有效的治疗方案。
因此,正确的诊断标准及其相关检查项目对于快速有效识别左心衰及其早期治疗至关重要。
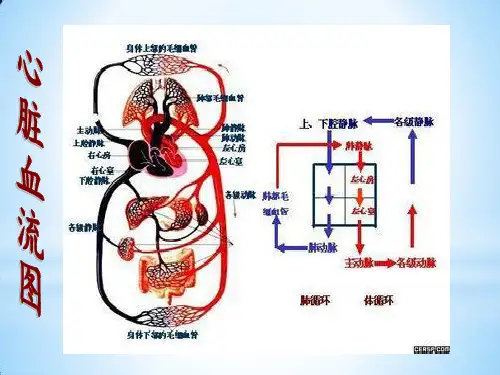
急性左心衰竭诊断
1.心衰肺水肿的临床表现及心脏病史。
2.肺布满湿哕音,哮呜音,心尖可听到奔马律。
3.X线检查示肺门增大,肺门有蝴蝶状阴影并向周围扩大,心界增大,心尖搏动减弱。
4.心电图示各种心律失常。
【鉴别诊断】应与支气管哮喘、肺源性肺水肿鉴别。
【院前处理】
1.半坐位,烈下肢下垂。
2.吸氧。
3.舌下含服硝酸甘油。
4.利尿(速尿iv)。
第一节小儿年龄分期及各期特点
(一)胎儿期:受孕到分娩,约40周(280天)。
受孕最初8周称胚胎期,8周后到出生前为胎儿期。
(二)新生儿期:出生后脐带结扎开始到足28天。
围生期:胎龄满28周(体重≥1000g)至出生后7足天。
1.加强护理,注意保暖,细心喂养,预防各种感染。
2.发病率、死亡率高,尤其生后第一周。
3.围生期死亡率是衡量产科新生儿科质量的重要标准。
(三)婴儿期:出生后到满1周岁。
1.小儿生长发育最迅速的时期,身长50→75cm,体重3→9kg.
2.易发生消化不良和营养缺乏。
易患各种感染性疾病,应按时预防接种。
(四)幼儿期:1周岁后到满3周岁。
1.中枢神经系统发育加快。
2.活动能力增强,注意防止意外。
3.喂养指导。
4.传染病预防。
(五)学龄前期:3周岁后到6~7周岁。
(六)学龄期:从入小学起(6~7岁)到青春期(13~14岁)开始之前。
(七)青春期:女孩11、12岁到17、18岁;男孩13、14岁到18~20岁。
第一节生长发育规律
婴儿期是第一个生长高峰;青春期出现第二个生长高峰。
一般规律为由上到下、由近到远、由粗到细、由低级到高级、由简单到复杂。
二节体格生长(重点)
(一)体格生长的指标
1.体重:
出生体重平均3kg,生后第1周内生理性体重下降(3~9%)。
1岁体重平均为9kg,2岁12kg,2岁到青春前期每年增长2kg。
体重计算公式:
<6月龄婴儿体重(kg)=出生体重+ 月龄×0.7kg
7~12个月龄婴儿体重(kg)=6 + 月龄×0.25kg
2岁~青春前期体重(kg)=年龄×2 + 8(7)kg
2.身高:
新生儿50cm,前半年每月增长2.5cm,后半年每月增长1.5cm。
1岁75cm,2岁85cm,2岁以后每年长5~7cm。
2~12岁身长计算公式
身长(cm)=年龄×7 + 70
3.头围
新生儿头围34cm,3个月40cm,1岁46cm,2岁48cm,5岁50cm,15岁54~58cm,半岁42cm。
4.胸围
出生时比头围小1~2cm,约32cm;1岁时与头围相等约46cm。
(二)骨骼的发育
1.囟门
前囟:出生时1.5~2cm,12~18个月闭合。
后囟:6~8周闭合;颅骨骨缝3~4个月闭合。
2.脊柱的发育:
3个月抬头颈椎前凸;6个月会坐胸椎后凸;1岁会走腰椎前凸。
4.长骨骨化中心的发育
摄左手X线片。
头状骨、钩骨3个月左右出现;10岁出齐,共10个;2~9岁腕部骨化中心数目约为小儿岁数1 。
(三)牙齿的发育。