脑转移瘤影像表现-脑转移瘤mri典型表现共65页
- 格式:ppt
- 大小:5.72 MB
- 文档页数:65


脑转移瘤的CT影像分析目的分析脑转移瘤CT影像,进一步提高对本病的认识。
方法本组脑转移瘤病例50例,其中病理证实40例,其余10例为追踪明确的病例,对其CT表现进行了回顾分析。
结果脑转移瘤多位于灰、白质交界大脑中动脉供血区,常为多发瘤灶,呈多种形态的改变,瘤周水肿明显,瘤周水肿与瘤灶大小不成比例。
结论脑转移瘤CT平扫可呈高,低或等密度灶,CT增强扫描病变可轻度到中度环形或结节状强化。
标签:脑转移瘤瘤周水肿CT增强扫描脑转移瘤在临床上并不少见,约占脑肿瘤的3-10%。
随着现代医学影像技术如CT、MRI的应用,对脑肿瘤的诊断有所提高。
笔者搜集我院50例脑转移瘤病例作回顾性分析如下:1 资料与方法1.1 一般资料本组50例病例,其中男31例,女19例,年龄28-75岁,平均年龄59岁,其中41-69岁之间24例,占80%;脑症状出现时间1-65天,主要为头痛,呕吐,偏竣,意识障碍;其他还有头晕,少语,抽搐,大小便失禁。
本组病例中有6例首先就诊于神经科经CT检查发现脑占位病变后即摄胸片发现肺部原发病灶(如图)。
脑转移瘤中原发灶为肺癌占绝大部分。
本组50例中有35例,其他原发肿瘤为侵蚀性葡萄胎1例,鼻咽癌1例,乳腺癌6例,胃癌1例,有7例尚未找到明确的原发灶。
本组病例中有4例合并肺转移瘤。
上面为同一患者男,41岁,图1是头部CT平扫,左顶叶有一类圆形肿块,图2是其CT增强,肿块有中度强化,图3是其胸片,左上肺有一较大肿块。
就诊时是神经症状入院后,做检查先发现有脑转移瘤,后摄胸片发现肺部肿块。
此病人瘤周水肿明显呈指压迹状。
1.2 扫描方法使用西门子公司的欢悦双排螺旋CT常规平扫后作增强扫描,听眦线为基线,层厚10mm,层距10mm,横断扫描10-12层面,病灶部位加5mm薄层扫描;增强扫描使用高压注射器注射,注射速度为2.2ml/s,对比剂采用碘海醇100ml,注射完后立即扫描,有6例作增强后延迟扫描。
2 结果CT检查结果表现在以下几个方面2.1 部位幕上转移35例,小脑转移3例,幕上幕下均有转移2例,幕上转移位于灰、白质交界区40例(占80%),另1例可见颅骨转移破坏。

“脑内转移瘤”的CT表现及鉴别诊断–影像PPT颅脑转移瘤(intracranial metastasis)是成人常见的颅内肿瘤,儿童罕见。
近年来,随着CT、MRI的应用,其检出率有明显.增加。
颅内转移瘤的来源有两类:一是颅内原发瘤转移而来;二是颅外原发瘤经血行播散而至。
按转移部位划分,颅脑转移瘤分为三类:脑内转移、脑膜转移、颅骨转移。
脑内转移瘤是颅外原发瘤最常见的颅脑转移;转移瘤多发生在幕上,约占80%。
多发者占60%〜85%。
灰白质交界处为其好发部位。
(1)临床表现脑内转移瘤临床表现不一,可无症状,也可出现严重的神经系统症状。
转移瘤有时可先于原发病灶被发现,尤其在肺癌脑转移时多见。
绝大多数转移瘤患者的临床表现与肿瘤的占位效应有关,主要有头痛、呕吐、视乳头水肿等。
预后多不良,全脑放射治疗后平均存活时间为3〜6个月,孤立性病灶可使用立体定向放射治疗或手术治疗以取得更好疗效。
(2)病理表现大体上,典型的脑实质转移瘤呈大小不等、边界不清的圆形、类圆形结节样病灶,小者多为实质性病灶,大者可有中央坏死、囊变、出血,个别转移瘤可见钙化。
灶周常伴有与瘤体本身大小不相称的显著性水肿,水肿的程度与原发灶的性质有关;组织学所见因原发灶不同而异。
(3)影像学检查方法CT、MRI是当前颅脑转移瘤检查的主要方法,CT增强扫描优于平扫,而双倍剂量延迟扫描在转移瘤的检出率方面较常规增强扫描敏感。
MRI是当前检查转移瘤的最理想方法,多采用标准剂量增强扫描,也有作者用大剂量对比剂以发现更小的早期转移灶。
(4)CT表现CT平扫,转移瘤可呈等密度、低密度和高密度,其密度改变决定于肿瘤细胞成分、肿瘤血供以及瘤组织有无坏死、囊变和出血、钙化。
肺、乳腺、肾及结肠癌的转移多为低密度;淋巴瘤及黑色素瘤转移则常表现为高密度或等密度。
转移瘤出血常见于肾癌、乳腺癌、黑色素瘤和绒毛膜上皮癌,肿瘤出血后近期检查一般呈高密度。
转移瘤钙化常见于骨、软骨肉瘤转移,其他原发瘤少见。
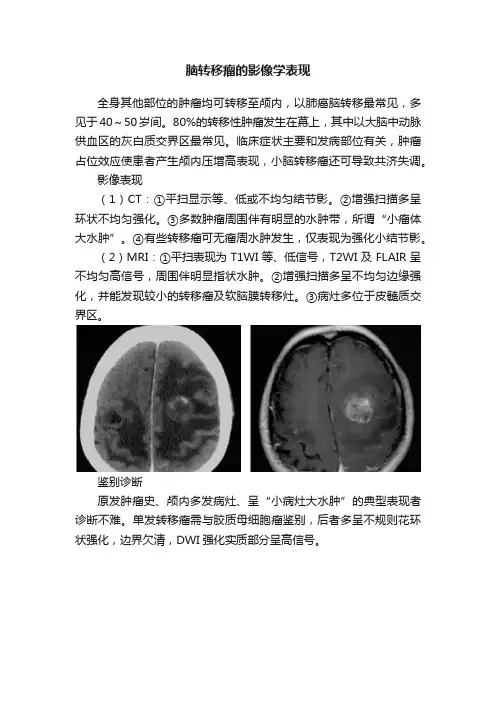
脑转移瘤的影像学表现
全身其他部位的肿瘤均可转移至颅内,以肺癌脑转移最常见,多见于40~50岁间。
80%的转移性肿瘤发生在幕上,其中以大脑中动脉供血区的灰白质交界区最常见。
临床症状主要和发病部位有关,肿瘤占位效应使患者产生颅内压增高表现,小脑转移瘤还可导致共济失调。
影像表现
(1)CT:①平扫显示等、低或不均匀结节影。
②增强扫描多呈环状不均匀强化。
③多数肿瘤周围伴有明显的水肿带,所谓“小瘤体大水肿”。
④有些转移瘤可无瘤周水肿发生,仅表现为强化小结节影。
(2)MRI:①平扫表现为T1WI等、低信号,T2WI及FLAIR呈不均匀高信号,周围伴明显指状水肿。
②增强扫描多呈不均匀边缘强化,并能发现较小的转移瘤及软脑膜转移灶。
③病灶多位于皮髓质交界区。
鉴别诊断
原发肿瘤史、颅内多发病灶、呈“小病灶大水肿”的典型表现者诊断不难。
单发转移瘤需与胶质母细胞瘤鉴别,后者多呈不规则花环状强化,边界欠清,DWI强化实质部分呈高信号。
![[神经影像]“脑转移瘤”的临床表现、MRI特点及鉴别诊断](https://uimg.taocdn.com/18246152ff4733687e21af45b307e87101f6f808.webp)
[神经影像]“脑转移瘤”的临床表现、MRI特点及鉴别诊断脑转移瘤【临床表现】脑内转移瘤(metastatic tumor)多见于中老年人,男女发病无明显差异。
临床多有原发肿瘤病史,以肺癌最为常见。
临床表现无特异性,可为顽固性进行性加剧的头痛而脑膜刺激征阴性,有时表现酷似脑卒中,预后差。
【MRI表现】(1)多表现为灰白质交界处的多发占位性病变,是特征性表现之一,单发病灶也可见。
瘤周多伴有明显水肿,即“小病灶、大水肿”,占位效应多明显。
不过至小脑的转移瘤可无明显水肿(系小脑的细胞外间隙紧密所致)。
(2)实性成分多呈稍长T1、稍长T2信号,DWI多呈高信号。
中心常见呈长T1、长T2信号的坏死、囊变区,内壁多不光整,而外壁相对光整,囊壁多厚薄不均,有时还可见壁结节(图1)。
(3)病灶内出血常见于黑色素瘤、绒毛膜癌、甲状腺癌、肺癌及肾癌的转移,多呈T1WI上点片状高信号影。
来源于白血病、淋巴瘤、乳腺癌、黑色素瘤、绒毛膜癌的脑转移还可出现弥漫性脑膜浸润,即癌性脑膜炎。
(4)在T2WI肿瘤表现为低或等信号者,多半是来源于胃肠道的黏液腺癌、骨肉瘤及黑色素瘤。
(5)增强扫描多呈不均匀环形明显强化或结节状强化。
较多来源于腺癌的转移瘤在增强扫描时可见病变内缘细小毛刷样征象。
图1脑转移瘤A、B.分别为横断面T1WI及T2WI,左颞叶皮髓交界处小囊性占位,呈长T1、长T2信号,囊壁呈等信号,瘤周重度水肿,呈“小病灶、大水肿”;C.DWI,病灶囊壁呈高信号,内部囊变及瘤周水肿呈低信号;D.冠状面T2 FLAIR,病灶囊壁呈等信号,囊变区呈低信号,瘤周水肿呈高信号,右额叶见片状水肿;E、F.增强扫描横断面,脑内多个大小不等的环形强化【诊断与鉴别诊断】1.诊断依据好发于中老年人,多见于皮、髓质交界区的多发病灶,呈现“小病灶、大水肿”征象,占位明显。
增强扫描时肿瘤常因坏死、囊变呈现不均匀环形强化。
2.鉴别诊断(1)星形细胞瘤:体积较大的单发转移瘤与恶性胶质瘤难鉴别。



脑转移瘤的MRI诊断脑转移瘤系指原发于身体其他部位的肿瘤细胞转入颅内,由于其高发生率和高误诊率而受到人们的关注。
我院应用MRI后,极大地提高了脑转移瘤的检出率及诊断准确率。
本文搜集整理了自2005年10月~2009年5月经病理及临床证实、MRI资料完整的脑转移瘤50例,进行回顾性分析,探讨脑转移瘤的MRI表现及诊断价值。
1 资料与方法1.1 病历资料:经病理及临床证实的脑转移瘤病例50例,男31例,女19例,年龄39~80岁,平均54岁。
临床以头晕头痛为首发症状者33例,有恶心、呕吐、视力障碍、肢体活动障碍等症状者12例,无明显症状者5例。
1.2 影像学方法:采用GE公司的SignaProfile/o0.2T磁共振成像仪,标配头线圈,常规选择自旋回波T1、快速自旋回波T2以及水抑制脉冲序列,行横断面和矢状面扫描,必要时行冠状面扫描。
层厚6mm,无层间距。
增强扫描时对比剂为国产(康臣)磁显葡胺,使用剂量为0.2ml/kg,经肘静脉快速注入后行横断面、矢状面和冠状面扫描。
2 结果2.1 脑转移瘤的部位、数目、大小及形态特点:50例中单发13例,多发37例。
发生于幕上31例,幕下8例,幕上下同时受累11例;共162个脑转移灶,其中额叶57个,颞叶28个,顶叶26个,枕叶21个,小脑20个,丘脑7个,胼胝体3个。
大小为0.3cm×0.5cm~6.0cm×7.0cm之间。
病灶多为圆形、类圆形、环形或结节状,常为多形并存。
2.2 MRI信号特点:T1WI77个病灶呈低信号,38个病灶呈等信号,47个病灶未发现,增强扫描后发现;T2WI84个病灶呈高信号,31个呈混杂信号。
瘤周水肿分为四个等级:轻度,水肿长度小于(下转230页)(上接228页)肿瘤直径的1/4;中度,水肿长度小于肿瘤直径的1/2;重度,水肿长度大于肿瘤直径的1/2。
本组50例中,无水肿5例,轻度水肿11例,中度水肿13例,重度水肿21例。

颅骨转移瘤影像分析※※打造影像人自己的医学影像平台※※◎让学习成为一种习惯◎让知识成为一种内涵◎让专业成为一种交流◎让我们成为一世朋友※※※※※※※※※※※※※※※※※※※※※颅骨转移瘤影像分析1、颅骨转移瘤MR典型特征:病变为局灶性溶骨性、成骨性、混合性破坏,强化不均,部分呈环形强化结节或肿块,部分对颅骨内外板、皮下软组织、脑膜侵袭,为明显线状或双凸形影,强化明显。
2、MRI是诊断颅骨转移瘤最直接、有效的方法,增强可进一步显示颅骨转移、脑膜转移、脑内转移的病灶,且MR较CT可发现更多的转移灶。
3、MR-DWI为为较敏感序列。
图示:增强颅骨不均匀强化,环形强化结节影,部分为肿块影,侵及颅骨内外板、皮下软组织及邻近脑膜呈双凸形影,膨胀性生长。
图示脑膜转移,呈结节样及线状增厚强化,脑内转移。
图示:DWI清晰显示异常高信号,与邻近正常骨质低信号分界明显。
病灶在T1WI信号较T2WI明显。
且MRI上发现了更多颅骨病灶。
总结:肺癌,乳癌、前列腺癌为最常见的骨转移瘤,颅骨转移为其中一部分。
多为血行转移。
板障为松质骨结构,血运丰富,故易了生于此,再后向颅内外板侵犯。
可有头痛、头晕不适感,也可无症状。
当局部触及包块,无痛感,质硬,宽基底,生长迅速,并有原发恶性肿瘤时要考虑颅骨转移的可能。
检查方法:正常颅骨板障高信号,内外板无信号或低信号。
颅骨转移瘤MRI:局灶性溶骨性病灶,呈长T1长T2信号,成骨性及混合性病灶呈长T1短或混杂T2信号,增强颅骨不均匀强化,部分呈环形强化结节或肿块影,部分对颅骨内外板、皮下软组织、脑膜产生侵袭,为明显线状或双凸形影,增强后明显强化。
MR-DWI敏感性和特异性较高。
均能清晰显示异常高信号。
ECT敏感度相对较高,能对转移灶初步确认及定位。
但细节信息显示存在明显的局限性。
CT:能够对颅骨转移进行显示,尤其对溶骨性病变较敏感。
对病灶显示范围较MRI小,小的转移灶可能会不显示或显示不清,同时软组织分辨率相对较低。


脑转移瘤CT和MRI的影像表现与鉴别诊断发表时间:2016-12-16T14:37:22.190Z 来源:《中国医学人文》(学术版)2016年9月第17期作者:李佩[导读] CT扫描显示单个肿瘤时,不能排除多发性转移的可能,增强扫描可发现比平扫更多的病灶。
长沙医学院湖南长沙 410219 【摘要】目的了解CT和MRI对脑转移瘤检查的要点及区别。
方法对我院经手术病理及临床确诊的脑转移瘤,分别进行CT、MRI的平扫及增强扫描,对其影像进行分析。
结果 17例CT检查中平扫病灶呈低密度10例,等密度5例,高密度2例;15例增强扫描后病灶呈结节状强化7例,环状强化5例,结节状和环状同时存在3例。
16例MRI检查中平行表现为等长T1长T2信号影,11例增强扫描后,发现病灶较平扫增多;10例转移病灶周围有不规则片状及指压迹样水肿信号,其中轻度水肿6例,轻度水肿3例,重度水肿1例。
结论 CT扫描显示单个肿瘤时,不能排除多发性转移的可能,增强扫描可发现比平扫更多的病灶,而MRI扫描能够更好的显示病灶及更多的瘤周病灶。
【关键词】脑转移瘤;CT;MRI;影像表现及鉴别诊断脑转移瘤是颅内常见的恶性肿瘤,约占脑肿瘤的15%-30%[1]。
全身各处恶性肿瘤均可转移到脑部,其原发肿瘤以肺癌最为常见,随着影像学技术的发展,CT、MRI对肺癌脑转移瘤的临床诊断有十分重要的作用[2]。
大部分脑转移瘤CT表现比较经典,多发及瘤周广泛水肿是其显著特点,病灶多位于皮质及皮质下去。
一般脑转移瘤多发较单发多见,CT扫描显示单个肿瘤时,不能排除多发性转移的可能,增强扫描可发现比平扫更多的病灶,而MRI显示的病灶比CT多。
CT是检查脑转移瘤的非常实用的方法,但随着MRI强化扫描的广泛应用,脑转移瘤越来越倾向于使用MRI诊断。
1 材料与方法 1.1材料对象:回顾性收集2015年3月-2016年3月我院经手术病理及临床证实为肺癌脑转移瘤20例患者的CT及MRI影像学资料。
转移性脑膜癌病的MRI表现MRI是脑膜癌病的常用检查方法之一,精确评估其转移性病变的位置、范围、数量和形态等方面。
转移性脑膜癌病(metastatic meningioma)是指脱离原发性肿瘤转移至脑膜的肿瘤疾病。
多见于中老年人,女性多于男性,常见的原发癌症有肺癌、乳腺癌、肾癌、甲状腺癌等。
本文将重点介绍转移性脑膜癌病的MRI表现。
一、转移性脑膜癌病的MRI常见表现1.脑池扩大和积液:多数患者MRI表现为蛛网膜下腔积液和脑池扩大,尤其是病变累及基底池和四大脑池时,表现更为显著。
脑池积液通常呈现为低信号或暗信号。
脑池局部的扩大也是转移性脑膜癌病的一种常见表现,特别是在基底池和四大脑池区域。
2.脑膜增厚:转移性脑膜癌病常伴有萎缩和增厚的脑膜。
MRI上脑膜增厚通常呈现为T1加权成像和T2加权成像上的高信号。
增厚和萎缩的脑膜常可观察到并可显示脑膜的形态变化。
3.强化病灶:MRI动态增强扫描是转移性脑膜癌病诊断的必要方法之一,转移性脑膜癌病常呈现出均匀或不均匀的强化病灶。
在T1加权的序列上,增强病灶通常呈现为中至强信号。
4.脑实质转移和肿瘤壳:当脑内转移到达一定程度时,可出现脑实质转移和肿瘤壳等表现。
转移性脑膜癌病常常具有大量的转移性脑实质病变,这些病变呈现为不同大小的强化病灶。
病变通常集中在脑镰、双侧额叶、颞叶和顶叶。
5.颅外转移伴有脑膜转移:颅外转移伴有脑膜转移,MRI表现为脑膜增厚、脑池扩大和积液等表现。
二、转移性脑膜癌病MRI诊断注意事项1.要综合分析MRI的各式影像学表现2.注意与原发转移的鉴别3.脑膜炎样转移的注意4.注意局部坏死和囊变的存在5.注意弥漫型脑脑膜转移的诊断三、转移性脑膜癌病MRI评估结果分级1.级别1:扩散病变影像学表现:脑池扩大、积液、增厚的脑膜、局部强化病灶等。
2.级别2:大量脑内实质转移:累及两个或两个以上叶叶,多部位散在,贴近或侵犯皮层者。
3.级别3:弥漫型病情:局部累及两个以上叶叶,均呈现出不同程度的萎缩,或基底池和四大脑池均有积液脑池扩大。