最新新生儿低血糖症诊断及治疗标准流程
- 格式:doc
- 大小:33.50 KB
- 文档页数:4

新生儿低血糖及其治疗管理王蕾【摘要】新生儿低血糖是临床常见的代谢问题.不论胎龄和日龄,全血葡萄糖< 2.2 mmol/L诊断为新生儿低血糖,当血糖< 2.6 mmol/L即需进行临床干预.维持血糖动态稳定是胎儿过渡至新生儿的一个重要生理环节.瞬时低血糖在这期间很常见,但持续或反复性低血糖容易导致严重的急性全身反应,影响新生儿神经系统发育,甚至造成永久性脑损伤.文章在明确新生儿低血糖定义、分类、病因的基础上,探讨其临床管理的进展,以期提高新生儿低血糖的诊断准确率,并达到早期预防、及时干预的目的,减少新生儿低血糖的临床危害.【期刊名称】《临床儿科杂志》【年(卷),期】2016(034)001【总页数】4页(P55-58)【关键词】低血糖;管理;新生儿【作者】王蕾【作者单位】南京医科大学第二临床医学院儿科江苏南京210003【正文语种】中文新生儿低血糖是临床常见症状,因其临床表现无特异性,正常与危重新生儿均可发生,加之检测方法多样,导致诊断标准争议不断。
健康新生儿生后初期因正常生理反射会发生低血糖,但依赖其自身调节与产后喂养可迅速恢复,少部分还可通过体内储存的非葡萄糖代谢燃料,如酮体代偿维持正常代谢需求[1]。
对这部分新生儿诊断可能导致临床的过度医疗。
而大部分低血糖新生儿由于缺乏典型临床症状[2],造成诊断、治疗上的困难。
因此临床上及时准确发现低血糖高风险新生儿,将其纳入统一的血糖筛查、监测程序,在标准化治疗的前提下依据病情采取个性化干预措施显得尤为重要。
新生儿低血糖的定义一直存在争议。
目前广泛采用的临床诊断标准是:不论胎龄和日龄,有无临床症状,新生儿全血葡萄糖<2.2 mmol/L即可诊断为新生儿低血糖。
血糖<2.6 mmol/L是临床干预与治疗界限值[3]。
另外,Tin等[2]在调查了286例临床表现低血糖症状的新生儿后提出可按低血糖严重程度分为:轻度(2.2~2.8 mmol/L)、中度(1.1~2.2 mmol/ L)和重度(<1.1 mmol/L)低血糖。

新生儿低血糖症讲稿讲课最佳选择一、[概述]多发生于早产儿、足月小样儿、糖尿病母亲婴儿及新生儿缺氧窒息、硬肿症、感染、败血症等。
本症足月儿发生率为1%~5%,低出生体重儿可达15%~25%,新生儿窒息约20%~30%。
过去认为足月儿最初3天内的低血糖低于1.7mmol/L,3天后低于2.2mmol/L;小于胎龄儿和早产儿生后3天低于1.1mmol/L,3天后低于2.2mmol/L。
但目前多主张不论胎龄和日龄,低于2.2mmol/L诊断低血糖症,而低于2.6mmol/L为临床需要处理的界限值。
二、[病因]1.糖原和脂肪贮存不足胎儿肝糖原的贮备主要发生在胎龄最后的4~8周。
一方面,低出生体重儿包括早产儿和小于胎龄(SGA)儿的糖原和脂肪贮存量少,另一方面,生后代谢所需的能量相对又高,因而易发生低血糖症。
3.高胰岛素血症暂时性高胰岛素血症常见于母亲患糖尿病的婴儿。
因孕妇血糖高,胎儿血糖也随之增高,出生后来自母亲的葡萄糖中断而发生低血糖。
严重溶血病的胎儿由于红细胞破坏,红细胞内谷胱甘肽游离在血浆中可对抗胰岛素的作用,也可使胎儿的胰岛B细胞代偿性增生而发生高胰岛素血症。
红细胞增多症患儿经用枸橼酸葡萄糖作保养液的血换血后可出现低血糖,因保养液中葡萄糖浓度较高,刺激胰岛素分泌,换血后短时间中胰岛素水平仍较高。
持续性的高胰岛素血症包括胰岛细胞腺瘤、胰岛细胞增殖症和Beckwith综合征(特征是体重大,舌大,脐疝和某些畸形伴高胰岛素血症)。
4.内分泌和代谢性疾病患半乳糖血症的新生儿因血中半乳糖增加,葡萄糖相应减少。
糖原贮积病的患儿糖原分解减少,致血中葡萄糖量低。
患亮氨酸过敏症的新生儿,母乳中的亮氨酸可使其胰岛素分泌增加。
其他如脑垂体、甲状腺或肾上腺等先天性功能不全也可影响血糖含量。
5.遗传代谢病偶可见到。
讲课最佳选择临床表现新生儿低血糖常缺乏症状,同样血糖水平时患儿的症状轻、重差异很大,原因尚不明。
无症状性低血糖较症状性低血糖多10~20倍。

卫生与健康幸福生活指南 2019年第29期111幸福生活指南分析新生儿低血糖的诊断与治疗刘 欣邢台市第三医院 新生儿科 河北 邢台 054000摘 要:目的:分析新生儿低血糖的诊断与治疗。
方法:选择40例新生儿低血糖患者作为研究案例,结合实际情况对病例特点进行分析。
结果:在本次研究中对所有患者的低血糖实际情况进行分析,其中早产儿患者13例,围生期窒息儿14例,感染败血症患者10例,喂养困难的患者3例。
40例患者的病症资料进行分析后进行干预治疗,其中38例患者有效,整体总有效率为95%。
结论:对新生儿低血糖患者提前进行诊断,结合诊断结果进行干预和治疗,整体效果明显,能改善新生儿的血糖情况,值得推广和实施。
关键词:新生儿;低血糖;诊断和治疗新生儿低血糖是当前常见的一种代谢性疾病,发生几率达到10%左右,对患者自身有一定的不良影响,临床表现被原发性病症覆盖。
当前对低血糖的定义和临床管理等存在争议,如果不及时进行纠正,可能引起其他并发症,包括:脑损伤和其他损伤等。
因此在整个过程中需要尽快进行干预和治疗,让患者尽快恢复。
为了避免出现治疗不及时或者其他异常反应,在整个阶段需要了解实际病症,做好案例分析工作。
为了分析新生儿低血糖的诊断与治疗,选择40例新生儿低血糖患者作为研究案例,结合实际情况对病例特点进行分析。
报道如下:1.资料与方法1.1一般资料选择40例新生儿低血糖患者作为研究案例,结合实际情况对病例特点进行分析。
其中男女分别是24例和16例,患者表现为呼吸暂停、惊厥和嗜睡等,自身体温不稳。
1.2方法 (1)诊断方法在本次研究中对患者的病症进行诊断,采用微量血糖监测方式进行筛查和分析,对于存在异常病症的患者进行全血血糖确诊,确诊后的4h 、12h 、24h 和72h 进行血糖值分析。
对于足月患儿在出生后3d 进行血糖值对比,一般情况下足月儿生后3 d 内血糖低于1.68 mmol/L ,3 d 后低于2.24 mmol/L ,早产儿及小于胎龄儿低于1.12 mmol/L 者诊断为低血糖,血糖>7.0 mmol/L 为高血糖[1]。
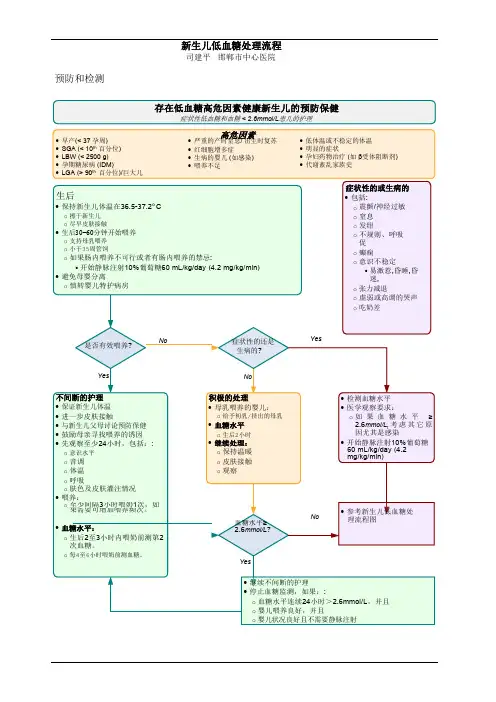

新生儿低血糖治疗标准
一、血糖监测
1.新生儿出生后应立即进行血糖监测,以确定是否存在低血糖。
2.对于存在低血糖的新生儿,应每隔2-4小时进行一次血糖监测,直至血糖
稳定。
3.对于持续性低血糖或反复性低血糖的新生儿,应进行动态血糖监测,以指
导治疗。
二、饮食调整
1.对于哺乳的新生儿,应尽早开奶,并尽可能保持哺乳规律。
2.对于不能哺乳的新生儿,应给予配方奶或葡萄糖液,以维持血糖稳定。
3.对于低血糖严重的新生儿,应考虑通过胃管或静脉途径给予葡萄糖。
三、药物治疗
1.对于持续性低血糖的新生儿,应考虑给予静脉滴注葡萄糖治疗。
2.对于反复性低血糖的新生儿,应考虑给予口服或静脉滴注葡萄糖治疗。
3.在药物治疗期间,应定期监测血糖,并根据血糖情况调整治疗方案。
四、医学干预
1.对于低血糖严重或持续时间较长的新生儿,应考虑进行进一步检查,以排
除潜在的疾病或并发症。
2.对于因低血糖导致神经系统受损的新生儿,应给予神经康复治疗。
3.在治疗期间,应密切观察新生儿的生命体征,并做好护理工作。
五、预防措施
1.对于有高危因素的新生儿,如早产、低出生体重等,应加强血糖监测。
2.对于有遗传史或并发症的新生儿,应给予特殊的饮食和药物治疗。
3.在新生儿出生后前几个月内,应定期监测血糖,以预防低血糖的发生。

新生儿低血糖症(neonatal hypoglycemia)一般指:足月儿出生3天内全血血糖<1.67mmol/L(30mg/dl);3天后<2.2mmol/L(40mg/dl);低体重儿出生3天内<1.1mmol/L(20mg/dl);1周后<2.2mmol/L(40mg/dl)为低血糖;目前认为凡全血血糖<2.2mmol/L(40mg/dl)可诊断为新生儿低血糖症。
病因和发病机制1.葡萄糖产生过少见于①早产儿、小于胎龄儿,主要与肝糖原、脂肪、蛋白质贮存不足和糖原异生功能低下有关;②败血症、寒冷损伤、先天性心脏病,主要由于热卡摄入不足,代谢率高,而糖的需要量增加,糖原异生作用低下所致;③先天性内分泌和代谢缺陷病常出现持续顽固的低血糖。
2.葡萄糖消耗增加多见于糖尿病母亲的婴儿、Rh溶血病、Beckwith综合征、窒息缺氧及婴儿胰岛细胞增生症等,均由高胰岛素血症所致。
临床表现无症状或无特异性症状,表现为反应差或烦躁、喂养困难、哭声异常、肌张力低、激惹、惊厥、呼吸暂停等。
经补糖后症状消失、血糖恢复正常。
低血糖症多为暂时的,如反复发作需考虑糖原累积症、先天性垂体功能不全、胰高糖素缺乏和皮质醇缺乏等。
对可疑低血糖者常用纸片法,进行血糖监测。
持续反复发作低血糖者,应作、一步有关的辅助检查。
治疗原则无症状低血糖可给予进食葡萄糖,如无效改为静脉输注葡萄糖。
对有症状患儿都应静脉输注葡萄糖。
对持续或反复低血糖者除静脉输注葡萄糖外,结合病情予氢化考的松静脉点滴。
胰高糖素肌肉注射或强的松口服。
常见护理诊断1.营养失调,低于机体需要量与摄入量不足有关。
2・活动无耐力与供需失调有关。
护理措施一补充能量1.生后能进食者应提倡尽早喂养,根据病情给予10%葡萄糖或吸吮母乳.2.早产儿或窒息儿尽快建立静脉通路,保证葡萄糖输入。
3.静脉输注葡萄糖时严格执行输注量及速度,应用输液泵控制并每小时观察记录1次。
4.定期监测血糖,及时调整输注量和速度。


诊疗规范指南修订印刷版新生儿科三甲资料目录新生儿低血糖诊疗规范新生儿缺氧缺血性脑病诊疗规范新生儿ABo溶血诊疗规范疾病概述新生儿低血糖是指各种原因造成的血糖低于正常同龄新生儿的最低血糖值的临床综合征,目前国内外多采用全血血糖低于2.2mmo1∕1(40mg∕d1),血浆糖低于2.2-2.5mmo1∕1(40-45mg∕d1)作为低血糖诊断标准,而低于2∙6mmo1∕1(47mg∕d1)为临床需要处理的界限值。
一诊断1临床表现:11常缺乏典型临床症状,多出现在生后数小时至1周内,或伴发于其他疾病过程而被掩盖。
1.2 无症状性低血糖较有症状性低血糖多10-20倍,同样血糖水平的患儿症状差异也很大。
1.3 症状和体征常非特异性,多出现在生后数小时至1周内,或伴发于其他疾病过程而被掩盖,主要表现为反应差、阵发性青紫、震颤、眼球不正常转动、惊厥、呼吸暂停、嗜睡、不吃等,有的出现多汗、苍白及反应低下等。
1.1 检查:准确测定血糖是诊断本症的主要手段。
1.2 血糖监测、电解质及肝肾功能检查;1.3 血常规及血型、尿常规及酮体;1.4 感染相关检查(血培养及脑脊液检查);1.5 内分泌相关检查(腹部B超、肾上腺B超、胰岛素测定、甲状腺素测定);1.6 遗传代谢检查(血、尿氨基酸测定);1.7 头颅MR1(症状性低血糖)。
二治疗1.8 治疗原发病。
1.9 状者预防比治疗更重要,任何时候都应尽早喂奶,无症状性低血糖首选肠道喂养,不建议用葡萄糖喂养,每小时测定血糖,如血糖不升高,婴更改治疗方案。
2.1 无症状者,应静脉点滴葡萄糖液6-8mg∕(Kg.min),每小时1次监测微量血糖,直至血糖正常后逐渐减少至停止输注葡萄糖C有症状者,应立即静脉注入10%葡萄糖液2m1∕kg t随后继续滴入10%葡萄糖液,速度为6-8mg∕(kg.min)o经上述处理低血糖不缓解,逐渐增加输注葡萄糖量至10∙12mg∕(kg.min)。
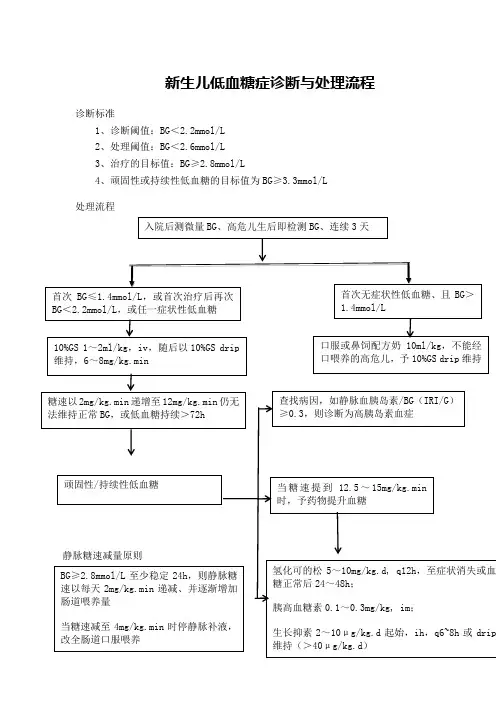
新生儿低血糖症诊断与处理流程
诊断标准
1、诊断阈值:BG<2.2mmol/L
2、处理阈值:BG<2.6mmol/L
3、治疗的目标值:BG≥2.8mmol/L
4、顽固性或持续性低血糖的目标值为BG≥3.3mmol/L
处理流程
入院后测微量BG、高危儿生后即检测BG、连续3天
首次BG≤1.4mmol/L,或首次治疗后再次BG<2.2mmol/L,或任一症状性低血糖首次无症状性低血糖、且BG>1.4mmol/L
10%GS 1~2ml/kg,iv,随后以10%GS drip 维持,6~8mg/kg.min 口服或鼻饲配方奶10ml/kg,不能经口喂养的高危儿,予10%GS drip维持
糖速以2mg/kg.min递增至12mg/kg.min仍无法维持正常BG,或低血糖持续>72h
顽固性/持续性低血糖
查找病因,如静脉血胰岛素/BG(IRI/G)
≥0.3,则诊断为高胰岛素血症
当糖速提到12.5~15mg/kg.min
时,予药物提升血糖
氢化可的松5~10mg/kg.d, q12h,至症状消失或血糖正常后24~48h;
胰高血糖素0.1~0.3mg/kg, im;
生长抑素2~10μg/kg.d起始,ih,q6~8h或drip 维持(>40μg/kg.d)。


小儿低血糖抢救流程图
介绍
本文档旨在为医务人员提供小儿低血糖抢救的流程图,以帮助医务人员迅速有效地处理低血糖病例。
以下是详细的抢救流程。
抢救流程
1. 评估患儿病情:
- 观察患儿行为和状况,寻找低血糖的体征和症状(如头晕、乏力、出汗等)。
- 检测患儿血糖水平,确认低血糖的确诊。
2. 确认低血糖原因:
- 根据病史和检查结果,确定低血糖的原因,如胰岛素过量、胃肠吸收不良、糖原累积病等。
3. 抢救措施:
- 如果患儿尚有意识,给予口服含糖物质(如果汁、蔗糖水等)。
- 如果患儿意识不清或无法进食,应立即给予静脉葡萄糖溶液。
- 监测患儿血糖水平,确保其逐渐回升到正常范围。
4. 追踪和观察:
- 持续观察患儿状况,确保血糖水平稳定。
- 根据需要,进一步检查低血糖的原因和相关病因。
5. 家庭指导:
- 为患儿的家长提供相关低血糖预防和处理知识。
- 强调定期监测血糖水平,并及时就医处理低血糖病例。
总结
小儿低血糖是一种需要迅速处理的病情,医务人员应根据抢救
流程图的指引,评估患儿病情,采取相应的抢救措施,并持续观察
和追踪,以确保患儿的健康稳定。
同时,家庭对于低血糖的预防和
处理也十分重要,医务人员应为家长提供相应的指导和知识。
新生儿低血糖症(2016年版)
一、新生儿低血糖症标准住院流程
(一)适用对象。
第一诊断为新生儿低血糖症(ICD-10: P70.400)
(二)诊断依据。
根据《实用新生儿学(第四版)》(人民卫生出版社),《临床诊疗指南-小儿内科分册》(中华医学会编著,人民卫生出版社),《诸福棠实用儿科学(第七版)》(人民卫生出版社)
1.有低血糖高危因素。
2.临床表现:反应差,阵发性发绀,惊厥,呼吸暂停,嗜睡等非特异性表现。
3.血糖测定全血血糖低于2.2mmol/l。
(三)治疗方案的选择。
根据《实用新生儿学(第四版)》(人民卫生出版社),《临床诊疗指南-小儿内科分册》(中华医学会编著,人民卫生出版社),《诸福棠实用儿科学(第七版)》(人民卫生出版社)
1.低血糖高危儿尽早开始胃肠道喂养,若不能耐受喂养或喂养禁忌,及时开始静脉补糖。
2.若血糖<2.6 mmol/l,需开始静脉补糖。
3.积极治疗原发病。
4.合理监测血糖。
(四)标准住院日为4-10天。
(五)进入路径标准。
1.第一诊断必须符合ICD-10:P70.400新生儿低血糖症疾病编码。
2.当患者同时具有其他疾病诊断,只要住院期间不需要特殊处理也不影响第一诊断的临床路径流程实施时,可以进入路径。
(六)住院期间检查项目。
1.必须检查的项目:
(1)血常规、尿常规、大便常规;
(2)监测血糖;
(3)血气分析;
(4)血生化全套;
(5)遗传代谢性疾病筛查。
2.可选择的检查:
(1)头颅MRI。
(七)治疗方案与药物选择。
1. 低血糖高危儿尽早开始胃肠道喂养,若不能耐受喂养或喂养禁忌,及时开始静脉补糖。
2.若血糖<2.6 mmol/l,需开始静脉补糖。
开始可以10%葡萄糖2 ml/kg静脉推注,随后以6~8 mg/kg/min的速度静脉维持,并于20~30 min 后复测血糖,随后根据情况决
定复查血糖频率,直至稳定。
若静脉输糖后,血糖值仍不能维持,可逐步提升输糖速度(每次提升2 mg/kg/min,直至12~13 mg/kg/min。
若液体糖浓度>12.5%,需放置中心静脉置管。
当血糖稳定后逐步降低输糖速度。
3.积极治疗原发病。
4.合理监测血糖。
5.顽固的持续性低血糖需积极查找原发疾病,并考虑加用氢化可的松、二氮嗪、胰高血糖素、生长抑素等药物。
(八)出院标准。
1.停静脉输液后,足量喂养下血糖正常并稳定24小时。
(九)变异及原因分析。
1.顽固的持续低血糖,除补糖外需要应用其他药物。
2.出现低血糖脑损伤。
二、新生儿低血糖症临床表单
适用对象:第一诊断为新生儿低血糖症(ICD-10: P70.400)
患者姓名:性别:年龄:门诊号:住院号:。