规范ACS抗血小板、抗凝治疗
- 格式:ppt
- 大小:3.02 MB
- 文档页数:38

ACS患者首次医疗接触时规范药物治疗首次医疗接触(First Medical Contact,FMC)是指患者首次接触到医生、护理人员、或者其他急救人员(可以给患者提供ECG和初始的治疗措施)的时间,FMC可以发生在院内或者医院外。
China PEACE研究表明2001-2011年STEMI患者平均心肌总缺血时间至少10小时以上,急性冠脉综合征(ACS)患者发病-入门时间无明显改善,严重影响救治成功率。
而中国急性冠脉综合征临床路径研究(CPACS)显示,患者求治延迟明显,从症状出现到入院诊治在二级医院为5 h,三级医院长达8 h。
造成ACS患者救治延期的主要原因有很多,其中最重要的是早期再灌注治疗不及时及药物治疗的不规范。
对于ACS患者而言,时间就是心肌,缩短FMC尽快明确诊断并尽早启动规范药物治疗,是ACS实现再灌注治疗的基石,而本文主要根据国内外最新相关指南探讨ACS患者FMC的规范化药物治疗。
(一)治疗理念的更新与转变2017 ESC及中国专家共识首次取消D to B时间,特别提出FMC 概念,强调FMC在10分钟内完成ECG,对于无条件开展PCI或转运超过120min应立即启动溶栓治疗;缩短FMC至开通梗死动脉时间是ACS再灌注的关键,FMC规范的药物治疗是则是ACS诊治的基础;(二)ACS患者FMC规范抗栓治疗(1)抗血小板药物治疗:常用口服抗血小板药物主要分为阿司匹林及P2Y12受体拮抗剂,是ACS核心治疗药物。
2016中国ACS诊治指南及2017年ESC STEMI等国内外指南均推荐:无论ACS患者采取何种治疗策略,如无禁忌,所有患者均应口服阿司匹林首剂负荷量150~300mg(未服用过阿司匹林的患者),并以75~100mg/d的剂量长期服用(I,A)。
同样,一旦诊断为ACS,均应尽快给予P2Y12受体抑制剂。
除非有极高出血风险等禁忌证,在阿司匹林基础上应联合应用一种P2Y12受体抑制剂,并维持至少12个月(I,A)。



NSTEMI/UA患者的药物治疗规范一、抗血小板治疗1、阿司匹林:所有无阿司匹林禁忌证患者初始口服负荷剂量100~300mg,并长期100mg/d维持2、P2Yi2受体拮抗剂:在阿司匹林基础上加1种P2Yi2受体拮抗剂,并维持至少12个月,除非存在禁忌(如出血风险较高)氯毗格雷:负荷剂量600mg,维持剂量75mg、1次/天3、需早期行PCI治疗时,首选氯毗格雷4、对缺血风险高(如再次心梗发作、冠脉多支病变、糖尿病、肾功能不全),出血风险低的患者,可考虑在阿司匹林基础上加用P2Y12受体拮抗剂治疗>1年二、抗缺血治疗1、β受体阻滞剂:早期:除禁忌症外,患者尽量在发病24小时内服用β受体阻滞剂(建议口服美托洛尔,若耐受可改为长效控释制剂)。
美托洛尔:25-50mgq6-12h,2~3天以后转换为琥珀酸美托洛尔每日一次给药;若耐受则滴定至每日给药200mg o长期:β受体阻滞剂可改善心肌梗死患者生存率,应结合患者的临床情况采用最大耐受剂量长期治疗。
2、硝酸酯类:用于有胸痛或心肌缺血表现的患者。
对于无禁忌的NSTE-ACS患者应立即舌下含服硝酸甘油0.3∙0.6mg,每5min重复一次,总量不超过1.5mg.同时评估必要时予静脉用药,起始剂量5-10ug∕min,每3-5min以5-10ug/min剂量递熠,一般不超过200ug/min,收缩压不低于IlOmmHg,病情稳定后改为口服。
不能用于近期使用西地那非或伐地那非(<24h),以及他达月阳E(<48h)的患者。
3、钙离子通道阻滞剂:CCB用于NSTE-ACS缓解心绞痛症状或控制血压。
在应用β受体阻滞剂和硝酸酯类药物后患者仍存在心绞痛或难以控制的高血压,可加用长效的二氢毗咤类CCB e若患者不能耐受β受体阻滞剂,应予非二氢毗碇类CCB与硝酸酯类合用。
非二氢毗咤类CCB不宜与β受体阻滞剂合用,不宜用于左心室功能不全的NSTE-ACS的患者。
4、血管紧张素转换酶抑制剂(ACEI):除非不能耐受,所有NSTE-ACS的患者均应接受ACEI的治疗。
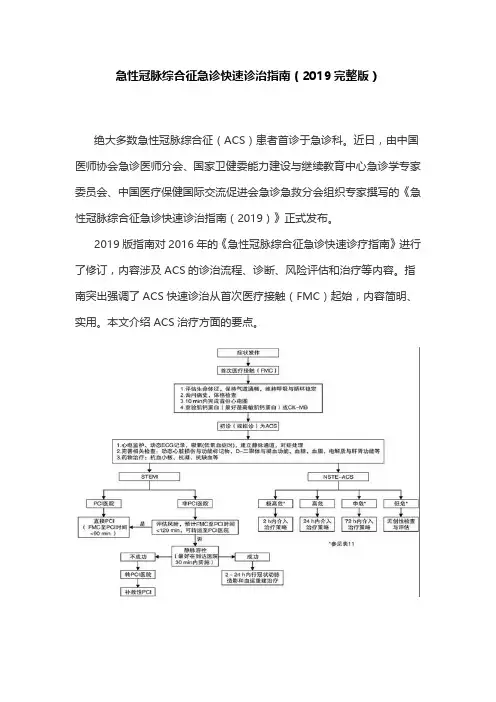
急性冠脉综合征急诊快速诊治指南(2019完整版)绝大多数急性冠脉综合征(ACS)患者首诊于急诊科。
近日,由中国医师协会急诊医师分会、国家卫健委能力建设与继续教育中心急诊学专家委员会、中国医疗保健国际交流促进会急诊急救分会组织专家撰写的《急性冠脉综合征急诊快速诊治指南(2019)》正式发布。
2019版指南对2016年的《急性冠脉综合征急诊快速诊疗指南》进行了修订,内容涉及ACS的诊治流程、诊断、风险评估和治疗等内容。
指南突出强调了ACS快速诊治从首次医疗接触(FMC)起始,内容简明、实用。
本文介绍ACS治疗方面的要点。
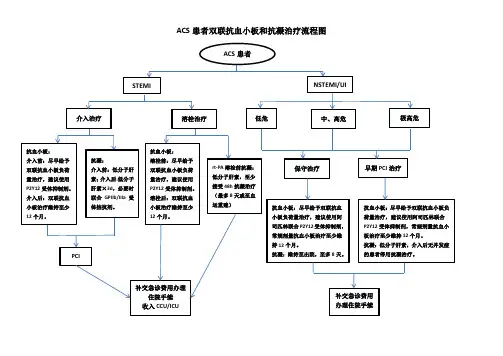
图1 ACS诊治流程一、抗栓治疗表1 ACS患者抗血小板治疗表2 ACS患者抗凝治疗1.抗血小板和抗凝药物抗血小板药物:环氧化酶抑制剂(阿司匹林)、P2Y12受体拮抗剂(替格瑞洛、氯吡格雷等)、血小板膜糖蛋白(GP)Ⅱb/Ⅲa受体拮抗剂(阿昔单抗、替罗非班等)。
抗凝药物:普通肝素、低分子量肝素、磺达肝癸钠、比伐卢定。
2.肾功能不全的ACS患者抗血小板与抗凝治疗ACS患者中大约有30%合并肾功能不全,这部分患者的预后更差,院内并发症发生率也更高。
抗血小板药物和抗凝药物的类型和剂量应基于肾功能的评估进行相应调整。
3.血小板减少患者的抗栓治疗ACS患者接受抗栓治疗时,若出现血小板减少<100×10^9/L(或者较血小板计数基础值下降>50%),应暂停普通肝素、低分子肝素或其他肝素类药物,观察病情变化。
如治疗前有明确的血小板减少至30×10^9/L~40×10^9/L,抗栓治疗要慎重,选择对血小板减少影响最小的药物,并在治疗过程中密切监测血小板计数和出血倾向。
二、急诊再灌注治疗STEMI患者的早期再灌注治疗至关重要,主要包括经皮冠状动脉介入治疗(PCI)和经静脉溶栓治疗,少数患者需要紧急冠状动脉旁路移植术(CABG)。
1.溶栓治疗STEMI患者的溶栓治疗:溶栓治疗快速、简便,在不具备PCI条件的医院或因各种原因使FMC至PCI时间明显延迟时,对有适应证的STEMI 患者,静脉内溶栓仍是好的选择,且院前溶栓效果优于入院后溶栓。




药学综合与技能丨常用药物的治疗监护(抗凝血药和抗血小板药的治疗监护)抗凝血药和抗血小板药的治疗监护用药原则抗凝血药:降低血液凝固性以防止血栓的形成,主要用于血栓性疾病的纺治。
临床上常用的抗凝血药有三类,即维生素K拮抗剂、肝素及低分子肝素、直接凝血酶抑制剂。
(1)维生素K拮抗剂主要有华法林钠(只有体内抗凝作用),作用强且稳定,且价格便宜。
其作用与肝素比,应用疗便、价格便宜且作用持久。
(2)肝素和低分子肝素以起效迅速,在体内外均有抗凝作用,可防止急性血栓形成而成为抗血栓首选药。
低分子肝素主要有依诺肝素、那屈肝素钙、达肝素钠。
与肝素相比,低分子肝素对延长凝血激酶(APTT)作用弱,血浆半衰期长2倍,对血小板功能、脂质代谢影响小。
(3)直接凝血酶拮抗剂包括凝血因子Xa抑制剂磺达肝癸钠和直接凝血酶抑制剂水蛭素、重组水蛭素和比伐卢定;另外,阿加曲班主要针对凝血因子Ⅱa和Xa因子抑制剂;合成戊糖和口服直接凝血酶抑制剂有希美加群。
抗血小板药:可抑制血小板聚集,抑制动脉中血栓形成,是防治动脉血栓性疾病的重要治疗药。
围绕激活血小板聚集的主要因素,抗血小板药按作用机制可分为6个亚类:(1)环氧酶抑制剂主要有阿司匹林。
(2)二磷酸腺苷受体阻断剂噻氯匹定、氯吡格雷、普拉格雷。
(3)血小板膜糖蛋白GPⅡb/Ⅲa受体抑制剂目前临床应用的有阿昔单抗、替罗非班、依替巴肽、拉米非班。
(4)磷酸二酯酶抑制剂双嘧达莫、西洛他唑。
(5)血小板腺苷环化酶刺激剂主要激活cAMP水平,抑制血小板的聚集,药物有肌苷、前列环素、依洛前列素和西卡前列素。
(6)血栓烷合成酶抑制剂主要有奥扎格雷钠。
根据2007年,美国心脏病学学会(ACC)/美国心脏协会(AHA)与欧洲心脏病学学会(ESC)同时颁布的非ST段抬高型急性冠状动脉综合征(NSTE-ACS)管理治疗最新指南,急性冠状动脉综合征(ACS)的治疗包括三大策略:抗血小板治疗、抗凝治疗和溶栓治疗。
一旦出现不稳定型心绞痛/非ST段抬高型心肌梗死,需尽快在抗血小板治疗的基础上给予患者抗凝血药。
ACS抗凝治疗指南临床解读急性冠脉综合征(ACS)发生的主要病理生理机制是斑块破裂诱发急性血栓形成(闭塞性或非闭塞性)。
此外,经皮冠状动脉介入治疗(PCI)手术本身也可诱发血栓形成。
抗栓治疗(包括抗血小板治疗和抗凝治疗)是ACS患者治疗策略的重要组成部分。
其中抗凝治疗有助于促进和维持冠脉再灌注,限制心肌梗死进展,降低事件再发可能性。
本文将介绍ACS 抗凝治疗相关的最新指南,为广大医生在临床实践中合理选择和应用抗凝药物提供参考。
权威指南对STEMI抗凝治疗的推荐ST段抬高型心肌梗死(STEMI)的病理机制包括冠脉粥样硬化斑块破裂、血栓形成。
STEMI时,冠状动脉常常发生急性完全阻塞,因此需直接行PCI或静脉溶栓,以早期、充分和持续开通血管,使心肌充分再灌注。
对于STEMI患者,无论是接受直接PCI、溶栓治疗还是保守治疗,指南均强调必须应用抗凝药物。
STEMI溶栓患者的抗凝治疗2012年欧洲心脏病学会(ESC)的STEMI指南指出,溶栓治疗同时使用抗凝药物直至血管再通,或直至出院,最长使用8天(Ⅰ/A)。
在具体抗凝药物的选择上先静脉注射依诺肝素,之后皮下注射[优于普通肝素(UFH)](Ⅰ/A)。
普通肝素按体重静脉推注和滴注给药(Ⅰ/C)。
使用链激酶溶栓治疗的患者,可给予磺达肝癸钠抗凝(静脉推注,24 h后改为皮下注射剂量(Ⅱa/B)。
2010中国急性STEMI诊断和治疗指南主张对所有STEMI患者(包括溶栓患者)急性期均进行抗凝治疗(Ⅰ/A)。
指南中指出,由于低分子量肝素(LMWH)应用方便、不需监测凝血时间、肝素诱导的血小板减少症发生率低等优点,建议可用LMWH取代UFH。
LMWH由于制作工艺不同,其抗凝疗效亦有差异,因此应强调按各自说明书使用,并避免交叉使用。
EXTRACT-TIMI 25为依诺肝素与多种溶栓药物的联合应用提供了证据。
2013年美国心血管病基金会/美国心脏学会(ACCF/AHA)的STEMI 指南指出,实施溶栓再灌注的STEMI患者需接受至少48 h的抗凝治疗,用至患者出院,最长使用8天或直至血运重建结束(Ⅰ/A)。
临床急性冠脉综合征综合征临床治疗建议、流行病学、诊断工具、抗栓治疗、护理措施及治疗原则建议1.ACS患者的抗血小板和抗凝治疗如因进行冠状动脉搭桥术而停止双联抗血小板治疗,建议其在手术后恢复DAPT至少12个月。
对于老年ACS患者,尤其是高出血风险患者,可考虑应用P2Y12抑制剂氯吡格雷进行抗血小板治疗。
2.抗血栓治疗的替代方案对于已进行3-6个月DAPT治疗患者,如缺血事件风险不高,应考虑单联抗血小板治疗。
在某些患者中,P2Y12受体抑制剂单药治疗可被认为是阿司匹林单药长期治疗的替代方案。
对于HBR患者,在进行DAPT治疗1个月后,可考虑应用阿司匹林或P2Y12受体抑制剂进行单药治疗。
对于需要应用口服抗凝剂可考虑在6个月时停用抗血小板治疗,同时继续OAC治疗。
不在ACS事件发生后的前30天内进行抗血小板降阶治疗。
3.心脏骤停和院外心脏骤停对所有心脏骤停后昏迷的幸存者,应入院72h后神经预后评估。
对于院外心脏骤停的患者,考虑根据当地协议将患者转运至心脏骤停中心。
4.侵入性治疗策略对于自发性冠状动脉夹层患者,仅建议有持续性心肌缺血症状/体征、大面积心肌高危和前向血流减少的患者进行PCI。
应考虑应用血管内成像来指导PCI。
对于尚未确定罪犯血管,可考虑应用血管内成像,且可优选光学相干断层扫描。
5.以心源性休克为表现的ACS伴多支血管病变患者,非罪犯血管(IRA)可考虑进行分期PCI。
6.合并MVD的血流动力学稳定的STEMI患者进行直接PCI。
对非IRA,基于血管造影显的严重程度来制定PCI治疗策略。
对于首次PCI的患者,不建议对IRA的非罪犯节段进行侵入性心外膜功能评估。
7.ACS并发症对于在心梗后至少5天的等待期内,高度房室传导阻滞仍未解决的患者,建议进行永久性起搏器植入。
对超声心动图不明确或临床高度怀疑左心室血栓的患者,应考虑进行心脏磁共振检查。
对于急性前壁心梗患者,如果超声心动图无法清楚的显示心尖,则可考虑使用造影超声心动图来检测左室血栓。