多发性硬化指南
- 格式:ppt
- 大小:1.16 MB
- 文档页数:23

2022年ECTRIMS/EAN多发性硬化药物治疗指南更新(全文)ECTRIMS/EAN多发性硬化药物治疗指南由欧洲多发性硬化治疗和研究委员会(ECTRIMS )与欧洲神经病学学会(EAN )联合发布,是世界范围内多发性硬化(MS)领域最具权威的指南之一,具有极高的指导意义,指南中的建议将成为未来几年MS疾病管理的里程碑,目前指南最新版正式发布于2018年。
随着新药获批的增加和临床研究的发展,近年来委员会一直致力于指南的更新,2022年6月25日,Maria Pia Amato教授在EAN大会的指南更新&DMT 转换专题会中对制定指南的方法学和指南更新后的一些指导意见进行了介绍I o该指南旨在根据现有证据协助医生进行治疗决策。
指南根据PICO原则构建临床问题,采用GRADE方法论对证据进行质量评估。
临床问题分为两部分:核心问题和实践问题核心问题包括5个话题疾病修正药物(DMDS)的疗效早期治疗决策、疾病/治疗反应监测及治疗调整、治疗中断及疾病再活动、妊娠及哺乳实践问题包括3个话题治疗安全性及监测、疾病修正治疗(DMT)转换策略、长效DMTs核心问题网络文化市场需要高质量繁荣话题一:DMDs的疗效1 A所有DMDs均应由具有MS专业知识的神经科医生处方,并在具有足够基础设施的中心开展应用,以提供:适当的患者监测综合评估及早发现不良反应和及时妥善处理它们的能力2 A对于高度提示MS的临床孤立综合征(CIS )患者,以及尚不符合MS 诊断标准但存在异常MRI病灶提示MS的患者提供干扰素或醋酸格拉替雷治疗。
3 A对于复发型MS ,在众多中效到高效的可用药物中(干扰素B-Ib ,干扰素B-Ia[皮下注射,肌肉注射],聚乙二醇干扰素B-Ia ,醋酸格拉替雷,特立氟胺,富马酸二甲酯,克拉屈滨,芬戈莫德,那他珠单抗,阿仑单抗,奥瑞珠单抗鹿法妥木单抗利妥昔单抗,西尼莫德奥扎莫德,ponesimod )进行选择时,需考虑以下因素,并与患者进行讨论:是否存在潜在的残疾进展疾病的严重程度/临床和/或放射学活动患者特征及共病情况药物安全性药物可及性生育计划患者的价值观和偏好a.对于复发缓解型MS( RRMS )患者才是供干扰素B-Ib ,干扰素B-Ia (皮下注射,肌肉注射),聚乙二醇干扰素B-Ia ,醋酸格拉替雷,特立氟胺,富马酸二甲酯,克拉屈滨,芬戈莫德,奥扎莫德z ponesimod ,那他珠单抗,阿仑单抗,奥瑞珠单抗,奥法妥木单抗治疗,在与患者讨论时应考虑疾病活动度以及每种药物的不同安全性和耐受性。

多发性硬化多发性硬化症(Multiple Sclerosis,简称MS)是一种神经系统的慢性、炎症性疾病,也是一种自身免疫性疾病。
在中文中,我们通常称之为多发性硬化。
这是一种常见的、引起中枢神经系统损害的疾病,主要影响大脑和脊髓。
多发性硬化症主要通过炎症和脱髓鞘来损害神经细胞。
由于神经细胞的脱髓鞘,多发性硬化会导致不同部位的神经传导障碍。
多发性硬化是一种相对较为复杂的疾病,其具体的发病机制尚不完全清楚。
然而,科学家们已经确定了一些可能导致多发性硬化的因素。
其中,免疫系统的异常反应被认为是导致多发性硬化的主要原因之一。
免疫系统的异常导致免疫细胞攻击和破坏脑部和脊髓中的脱髓鞘神经纤维。
多发性硬化的发病和发展与遗传、感染和环境因素的相互作用有关。
多发性硬化的症状多种多样,因此对于其准确的诊断需要进行综合性的评估。
早期多发性硬化可能表现为感觉和运动障碍、疲劳、视力障碍、协调和平衡问题等。
病情的进展可能导致更严重的症状,如肌无力、病理性走位、认知障碍等。
尽管多发性硬化无法治愈,但通过合理的治疗和综合的康复措施,可以缓解症状、延缓病情进展,并提高患者的生活质量。
治疗多发性硬化的方法包括药物治疗和康复治疗。
药物治疗旨在减轻症状、控制疾病进展,并预防复发。
康复治疗包括物理疗法、言语疗法和职业疗法等,旨在帮助患者恢复功能,提高生活能力。
此外,患者们通常还需要进行心理支持和心理治疗,以及改善饮食和管理健康的生活方式。
对于多发性硬化患者和他们的家庭来说,教育和信息的重要性不容忽视。
了解多发性硬化的病因、症状、治疗和预防措施,有助于患者更好地应对疾病并改善生活质量。
此外,社会对多发性硬化患者的关爱和理解也非常重要。
创造一个支持和包容的社会环境可以帮助患者更好地面对挑战,提供额外的支持和帮助。
综上所述,多发性硬化是一种神经系统病变的自身免疫性疾病,通过炎症和脱髓鞘来损害神经细胞,并引起各种症状。
虽然多发性硬化无法治愈,但通过合理的药物治疗、康复治疗和综合的护理,可以帮助患者缓解症状、延缓病情进展,并提高生活质量。

多发性硬化的诊断标准
多发性硬化(Multiple Sclerosis, MS)是一种常见的神经系统疾病,其诊断依赖于一系列的临床表现、影像学检查和实验室检测。
根据国际上的共识,多发性硬化的诊断标准主要包括以下几个方面:
1. 临床表现,多发性硬化的临床表现多种多样,常见的症状包括感觉异常、视力障碍、肌肉无力、共济失调、疲劳等。
这些症状的出现需要符合特定的时间和空间特征,例如在不同时间出现的多个症状,或者同一时间出现的多个症状。
2. 神经影像学检查,脑部和脊髓的磁共振成像(MRI)是多发性硬化诊断的重要手段。
在影像学上,多发性硬化患者常常出现多发性脱髓鞘病变,这些病变在时间和空间上分布广泛,有助于支持多发性硬化的诊断。
3. 脑脊液检测,脑脊液检测对于多发性硬化的诊断同样具有重要意义。
多发性硬化患者的脑脊液中可出现特异性的蛋白质和细胞改变,例如蛋白质的增加和淋巴细胞的增多。
4. 排除其他疾病,多发性硬化的诊断需要排除其他可能引起类似症状的疾病,例如颅内占位性病变、脊髓炎症性疾病等。
通过仔细的病史询问、体格检查和辅助检查,可以排除这些疾病,从而确保多发性硬化的诊断准确性。
总的来说,多发性硬化的诊断需要综合临床表现、影像学检查和实验室检测,同时排除其他可能的疾病。
在诊断过程中,医生需要全面了解患者的病史、详细询问症状和体征,进行必要的检查和评估,以确保诊断的准确性和及时性。
希望通过本文的介绍,能够帮助医生和患者更好地了解多发性硬化的诊断标准,从而更好地进行诊断和治疗。


多发性硬化症的分类及治疗方案综述多发性硬化症(Multiple Sclerosis,MS)是一种中枢神经系统疾病,主要特征是神经髓鞘(myelin)的破坏和神经纤维的损伤。
该病具有很高的年发病率,且大多数患者多在青壮年期间发病,对生命和健康造成重大影响。
目前,MS的分类和治疗方案已得到较为完善的研究和应用,本文将对其进行综述。
一、分类MS根据临床表现和病理生理学改变被分为下列类型:1. 核心型多发性硬化症(Relapsing-Remitting MS,RRMS)这是最常见的类型,约占MS患者的85%,特征是有明显的急性发作期,但在发病初期,患者往往可以出现症状消退期。
每次发作后,症状会有所缓解,但也可能存在残留症状。
2. 次级进行性多发性硬化症(Secondary-Progressive MS,SPMS)在RRMS的基础上发展而来,具有慢性和进行性的特征。
在这种情况下,治疗会相对困难。
3. 原发性进行性多发性硬化症(Primary-Progressive MS,PPMS)PPMS是RRMS和SPMS的特殊类型,它没有快速发展和期间停顿的情况,同时也没有再现性轮廓。
这是MS患者的15%的少见类型,在初次发作时就表现出来。
4. 可复发进行性多发性硬化症(Relapsing-Progressive MS,RPMS)这种类型的MS非常罕见,表现为在起初发作期间同时具有进行性的特征,病程是可重复性的。
二、治疗方案1. 免疫调节药物干扰素β、甲基泼尼松龙等唯一获得MS治疗免疫调节药物认证的激素,早期使用可以减缓病情恶化,但有一定的副作用,需要长时间使用。
其他免疫调节药物,如抗白细胞抗体、免疫抑制剂等,也可以缓解症状,但副作用也很明显。
2. 对症治疗针对不同的症状进行对症治疗,例如痉挛、抽搐、尿失禁等。
这种治疗方式可以通过改善患者的生活质量和加速康复进行治疗。
3. 维生素D长期缺乏维生素D与许多自身免疫疾病有关。

多发性硬化的治疗多发性硬化(Multiple Sclerosis,简称MS)是一种慢性炎症性自身免疫性疾病,主要侵犯中枢神经系统,导致中枢神经系统的神经元和髓鞘遭受破坏。
该疾病会对患者的生活质量造成极大影响,因此治疗是非常重要的。
治疗方案药物治疗1.免疫抑制剂:对于初级进行性多发性硬化(PPMS)、次级进行性多发性硬化(SPMS)和复发缓解性多发性硬化(RRMS)患者,治疗方案中通常包括免疫抑制剂,如利妥昔单抗(Ocrelizumab)和纳利鲁魏(Natalizumab)等。
2.类固醇:糖皮质激素类药物,如泼尼松龙(Methylprednisolone),可用于减轻急性发作时的炎症反应。
3.趋化因子抑制剂:包括法甲酰胺(Fingolimod)和女性酿酵向日葵油酸(Dimethyl fumarate)等,可以减少免疫细胞的转移,降低病情恶化的风险。
物理疗法1.康复训练:对于MS患者,进行康复训练是非常重要的。
康复训练可以帮助患者提高肌肉力量、平衡力和协调能力,从而减轻症状。
2.物理治疗:物理治疗包括按摩、伸展、热疗和冷疗等,可以帮助缓解疼痛和肌肉痉挛。
口服药物1.乙酰-L-半胱氨酸(N-acetyl-L-cysteine):有一定的抗氧化作用,可以帮助减少神经细胞的氧化应激反应。
2.纳豆激酶(Nattokinase):有助于改善血液循环,减少栓塞的风险。
补充治疗1.饮食改变:一些研究表明,富含益生菌的饮食可以改善多发性硬化患者的症状。
同时,摄入足够的维生素D也是重要的。
2.中草药:有些中草药被认为可以调节免疫系统,减轻症状。
不过在使用中草药之前,最好咨询医生的建议。
结语综上所述,多发性硬化的治疗需要结合多种方案,以达到最佳效果。
在选择治疗方案时,应该咨询专业医生的建议,并根据患者的具体病情和身体状况来制定个性化的治疗方案。
希望以上信息对您有所帮助,祝您早日康复!。

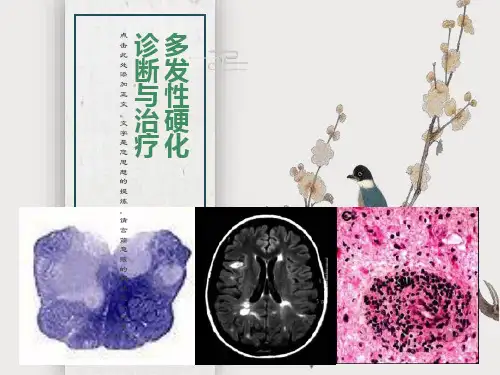

多发性硬化诊断和治疗中国专家共识(完整版)多发性硬化(multiple sclerosis,MS)是一种以中枢神经系统(CNS)炎性脱髓鞘病变为主要特点的免疫介导性疾病,病变主要累及白质。
其病因尚不明确,可能与遗传、环境、病毒感染等多种因素相关。
MS病理上表现为CNS多发髓鞘脱失,可伴有神经细胞及其轴索损伤,MRI上病灶分布、形态及信号表现具有一定特征性。
MS病变具有时间多发(DIT)和空间多发(DIS)的特点。
1 MS的临床分型MS好发于青壮年,女性更为多见,男女患病比例为1:1.5-1:2。
CNS 各个部位均可受累,临床表现多样。
其常见症状包括视力下降、复视、肢体感觉障碍、肢体运动障碍、共济失调、膀胱或直肠功能障碍等。
临床分型如下:1.1 复发缓解型MS(relapsing remitting multiple sclerosis,RRMS):此型疾病表现为明显的复发和缓解过程,每次发作后均基本恢复,不留或仅留下轻微后遗症。
MS患者80%-85%最初病程中表现为本类型。
1.2 继发进展型MS(secondary progressive multiple sclerosis,SPMS):约50%的RRMS患者在患病10-15年后疾病不再有复发缓解,呈缓慢进行性加重过程。
1.3 原发进展型MS(primary progressive multiple sclerosis,PPMS):此型病程大于1年,疾病呈缓慢进行性加重,无缓解复发过程。
约10%的MS患者表现为本类型。
1.4 其他类型:根据MS的发病及预后情况,有以下2种少见临床类型作为补充,其与前面国际通用临床病程分型存在一定交叉。
1.4.1 良性型MS(benign MS):少部分MS患者在发病15年内几乎不留任何神经系统残留症状及体征,日常生活和工作无明显影响。
目前对良性型MS无法做出早期预测。
1.4.2 恶性型MS(malignant MS):又名爆发型MS(fulminant MS)或Marburg变异型MS(Marburg variant MS),疾病呈爆发起病,短时间内迅速达到高峰,神经功能严重受损甚至死亡。

多发性硬化不能吃什么,多发性硬化的注意事项文章目录*一、多发性硬化的饮食和注意事项1. 多发性硬化的饮食注意事项2. 多发性硬化的其他注意事项*二、多发性硬化的简介*三、多发性硬化的高发人群和危害多发性硬化的饮食和注意事项1、多发性硬化的饮食注意事项忌食高胆固醇的食物;忌食高脂肪食物。
2、多发性硬化的其他注意事项预防感冒,感冒是MS患者病情反复的一大诱因,所以遇到天气变化时,及时的加减衣物,避免接触流感人群尤为重要,另外,可选择适当食疗进行预防感冒。
避免劳累,过度的劳累,超负荷的运动对患有MS患者都是不可取的。
避免高温,避免极高温的热水浴,或过度温暖的环境,以免引发此症。
多发性硬化的简介多发性硬化(multiple sclerosis,MS)是以中枢神经系统(CNS)白质脱髓鞘病变为特点,遗传易感个体与环境因素作用发生的自身免疫性疾病。
MS是中枢神经系统脱髓鞘疾病中最常见最主要的疾病。
多发性硬化作为独立的疾病已有100余年的历史。
因其有较高的发病率、慢性病程和青壮年易患而备受重视。
其临床特征为发作性视神经、脊髓和脑部的局灶性障碍。
这些神经障碍可有不同程度的缓解、复发。
鉴别诊断:1、播散性脑脊髓炎,是一种广泛散在性病损的急性疾病,具有自限性,多为单一病程,另外,该病常有发热,木僵和昏迷,而这些特征在MS很少见。
2、系统性红斑狼疮和其他少见的自身免疫性疾病(混合性结缔组织病,舍格伦综合征,硬皮征,原发性胆汁性肝硬化) 在CNS 白质可有多个病灶,这些疾病的CNS损伤与潜在的免疫性疾病的活动性或诸如针对自身DNA或磷脂的自身抗体的水平相平行,多先有或合并有其他系统性损害,但也有脱髓鞘或大脑半球的病损先于其他系统器官的例子,5%~10%的MS患者携带抗核或抗双链DNA抗体而没有狼疮或其他系统损害的表现。
另外,有人指出MS患者亲属中各种自身免疫性疾病的患病率比预期率高,说明MS与自身免疫性疾病之间有一种尚未证明的联系,红斑性狼疮在MRI上的病灶很像硬化斑,视神经和髓鞘都可受累,甚至可反复地连续发作,很像MS,但病理为小血管炎或栓死而致的小区域梗死性坏死,而非脱髓鞘炎性,个别也可见炎性脱髓鞘性病灶而无血管性改变,目前认为还是将上述类似MS 情况看作红斑性狼疮或相关疾病的特异表现为好。
多发性硬化护理常规一、概述多发性硬化是一种青壮年时期的中枢神经系统白质脱髓鞘病变为特点的自身免疫性疾病。
自身免疫机制和病毒感染可能在脱髓鞘过程中起致病性作用。
[临床表现],精神症状以欣快色彩较多见,情绪易激动,或强笑、强哭,记忆力减退、认识欠缺或智力减退,晚期致痴呆。
突发性眩晕是常见的早期症状,发作时伴眼震与呕吐。
感觉障碍早期最常见麻刺感、麻木感,也有束带感、烧灼感、寒冷感或痛性感觉异常。
疼痛是早期症状,多见于背部、小腿部与上肢。
通常深感觉障碍明显,严重时出现感觉性共济失调与假性指划动作。
运动功能障碍早期以手部动作笨拙和意向性震颤及下肢易绊跌常见,也见言语讷吃与痛性强直性肌痉挛。
病程进展至后期痉挛性截瘫明显,致走路不能,伴有感觉和大小便障碍。
[特殊检查] 脑脊液检查。
[治疗要点] 抑制炎性脱髓鞘病变进展,防止急性期病变恶化及缓解期复发,晚期对症和支持疗法,减轻神经功能障碍带来的痛苦。
二、护理诊断1、便秘与痉挛性截瘫有关。
2、尿潴留与痉挛性截瘫有关。
3、有外伤的危险与精神症状及运动功能与感觉障碍有关。
4、不能维持自主呼吸与呼吸肌麻痹有关。
5、疼痛与感觉障碍有关。
6、有皮肤完整性受损的危险与长期卧床、行动不便有关。
7、自我形象紊乱与长期使用激素治疗有关。
三、护理措施1、营养支持进低脂肪、富含亚油酸及维生素的食物,予丰富纤维素,促进肠蠕动,预防便秘。
2、用药护理指导病人严格按医嘱服药,防止突然停药所致“反跳现象”等不良反应;同时观察有无骨质疏松、感染、水、电解质紊乱及消化系统并发症。
3、活动与休息轻症者下床活动、重症者卧床休息,病情好转后,鼓励病人早期下床活动。
勿单独下地活动,生活上细心照顾,防止烫伤。
4、心理护理避免精神刺激,注意安全,勿使病人自伤,给精神安慰,协助解除顾虑;因使用激素引起自我形象紊乱,应予安慰,并告之是药物使用后的正常反应,停药后会恢复体形。
5、健康教育(1)避免诱因,如外伤、劳累、情绪激动、感染等。
2020年MSMRI病灶识别的实用指南多发性硬化的MRI病灶指南要点2020年MS MRI病灶识别的实用指南多发性硬化的MRI病灶指南要点当前MRI可以提高多发性硬化(MS)的检出率,但对MS的MRI诊断标准的不当解释和应用容易导致误诊。
一些不同于MS的疾病,也可能满足MS的MRI标准。
特别在缺乏生物学标记物(如血清AQP4抗体)结果时,MS的诊断更具挑战性。
对MS病理生物学的更深入的了解,有助于识别更具体的MS的特征,这些特征目前不包括在MS诊断标准中。
Brain上发表了一篇关于MS MRI病灶识别的实用指南,对MS病灶MRI典型特征的定义和说明,以及红旗征等进行概述,本文对相关重点内容进行总结。
MRI诊断MS时需要考虑的一般因素对疑似MS的患者,应用2017年修订版McDonald标准中MRI诊断特征评估时,需考虑:需考虑的因素:(共15条,上下滑动查看)1.临床综合征应是典型的脱髓鞘事件。
2.该标准适用于成人患者(18-50岁);在出现单相脱髓鞘事件的儿童MS患者中也适用,但对11岁以下的患者需要慎重考虑,在儿童患者中,至少存在一个黑洞(T1加权序列上的低信号病灶)和至少一个脑室旁病灶有助于区分MS和单相脱髓鞘。
对小儿MS鉴别诊断的详细描述,不是本综述讨论的范围。
3.对于50岁以上或有血管风险因素的患者,应考虑更严厉的尺度[如更多的脑室周围病灶(邻接侧脑室,详见下文)]。
4.磁共振成像应有良好的质量,制止伪影,最小场强为1.5 T。
使用3D或2D序列,层厚为3mm可以提高诊断率。
5.关键的MRI序列包括脑和脊髓的T2加权和T1钆增强图像。
6.MS病灶可出现在中枢神经系统的任何部位,因此应考虑对有颈、胸和腰髓症状的患者进行与这些部位相关的MRI成像,以发现亚临床病灶(尤其是脊髓)。
事实上,当头MRI不能明确诊断时,脊髓MRI有助于确定空间的多发性并且可能提供重要的预后信息。
7.在非典型病例中,应考虑脂肪抑制序列的视神经MRI,以排除其他诊断。
神经内科多发性硬化患者诊治规范一、定义多发性硬化(MS)是一种中枢神经系统炎性脱髓鞘疾病。
临床表现各种各样,取决于CNS硬化斑块的部位。
具有反复发作(时间上多发性)和多部位受累(空间上多发性)的临床特点,疾病晚期往往造成患者残疾,影响生活质量。
二、流行病学MS的发病率、患病率与地区的纬度有关。
纬度越大MS 发病率越高。
MS患病率高的地区是北欧、中欧、前苏联欧洲部分的中西部、美国北部、加拿大南部、新西兰和澳大利亚西南部地区;低发病区是亚洲、非洲大部分地区、阿拉斯加、墨西哥、南美洲北部的加勒比海地区。
苏格兰北部、雪特兰岛及奥克尼群岛的患病率高达100/10万~300/10万人,是迄今为止患病率最高的地区。
我国是MS的低发区,遗憾的是尚无详细的流行病学资料。
从笔者收治的患者分布来看,主要来自于东北三省、内蒙古、山西等地区。
人种不同对发病亦有一定影响。
北美及欧洲的高加索人MS的患病率高于非洲黑种人及亚洲人。
尽管MS在有色人种中患病率低,但在世界各地的分布也是不均匀的,即高纬度地区其患病率高,低纬度患病率低。
人种不仅影响MS易感性,而且也影响MS的表现形式包括临床表现、病变部位、病程及预后。
在日本及中国,MS患者常有视神经及脊髓的严重受累,而小脑受累少见。
CSF中IgG指数升高及出现寡克隆区带者较少见。
头部MRI多数正常。
MS的发病年龄通常在15~50岁,2/3的患者发病年龄为20~40岁。
一般女性多见,女:男=2:1。
移民能改变MS的危险性,移民者MS患病率与其所移居地相同。
易感个体在早期(通常小于15岁)由MS高发病区移居到低发区其患MS的危险性随之降低,在此时间后从高发区移居到低发区并不影响患MS的危险性。
MS的发病也与遗传因素有关。
MS在患者亲属中的患病率较普通人群高;单卵双胞胎的患MS概率是双卵双胞胎的6~10倍;MS与某些HLA基因型相关联。
三、病理基本病理改变为髓鞘脱失及炎性细胞浸润。
采用淀粉样前体蛋白(APP)免疫组化技术分析,MS病灶早期即有轴索的明显损害,其神经功能缺损可能与此关系更密切,因此目前日益受到重视。