急性肝炎临床路径
- 格式:docx
- 大小:21.42 KB
- 文档页数:9

病毒性肝炎乙型急性黄疸型治疗临床路径(2011年版)(一)适用对象。
第一诊断为病毒性肝炎乙型急性黄疸型(ICD-10:B16.901)(二)诊断依据。
根据《临床诊疗指南-传染病分册》(中华医学会编著,人民卫生出版社),《病毒性肝炎防治方案》(中华医学会肝病学分会、传染病与寄生虫病学分会修订,《中华肝脏病杂志》2000年第8卷第6期324页),《实用内科学(第12版)》(复旦大学上海医学院编著,人民卫生出版社)等临床诊疗指南1. 符合乙型肝炎诊断标准:有以下任何一项阳性(1)血清HBsAg阳性;(2)血清HBVDNA阳性或 HBV DNA聚合酶阳性; (3)血清抗-HBcIgM阳性;(4)肝内HBcAg和/或HBsAg阳性,或HBV DNA阳性。
且排除合并甲型、丙型、丁型、戊型肝炎。
2.符合急性肝炎诊断标准:包括有流行病学史,急性肝炎的临床表现、实验室检查,病程在半年以内,既往无乙型、丙型、丁型肝炎或HBV携带史,或肝组织病理学检查符合急性肝炎。
3.符合黄疸型肝炎诊断标准:血清胆红素>17.1umol/L,或尿胆红素阳性,并排除其它原因引起的黄疸。
(三)治疗方案的选择。
根据《临床诊疗指南-传染病分册》(中华医学会编著,人民卫生出版社),《病毒性肝炎防治方案》(中华医学会肝病学分会、传染病与寄生虫病学分会修订,《中华肝脏病杂志》2000年第8卷第6期324页),《实用内科学(第12版)》(复旦大学上海医学院编著,人民卫生出版社)等临床诊疗指南1.一般治疗(休息、营养、禁酒)。
2.药物治疗:保肝及支持、对症治疗,中医中药治疗等。
(四)标准住院日为25-30天。
(五)进入路径标准。
1.第一诊断必须符合ICD-10:B16.901病毒性肝炎乙型急性黄疸型疾病编码。
2.当患者同时具有其他疾病诊断,但在住院期间不需要特殊处理也不影响第一诊断的临床路径流程实施时,可以进入路径。
(六)住院期间检查项目。
1.入院后必须完成的检查:(1)血常规+血型、尿常规、大便常规+潜血;(2)肝肾功能、电解质、血糖、血氨、凝血功能、甲胎蛋白(AFP)、甲、乙、丙、丁、戊型肝炎血清学指标,HBV-DNA定量、HBVM定量;感染性疾病筛查(艾滋病、梅毒等)。

肝病科中医临床路径(试行)目录肝积病(慢性乙型肝炎肝纤维化)中医临床路径(试行)黄疸病(原发性胆汁性肝硬化)中医临床路径(试行)酒精性肝病中医临床路径(试行)肝积病(慢性乙型肝炎肝纤维化)中医临床路径(试行)路径说明:本路径适用于西医诊断为慢性乙型肝炎肝纤维化的门诊患者。
一、肝积病(慢性乙型肝炎肝纤维化)中医临床路径标准门诊流程(一)适用对象中医诊断:第一诊断为肝积病(TCD编码:BNG043)。
西医诊断:第一诊断为肝纤维化(ICD-10编码:K74.001)。
(二)诊断依据1.疾病诊断(1)中医诊断:参照中华人民共和国国家标准《中医临床诊疗术语疾病部分》GB/T16751.1—1997;13页。
(2)西医诊断:参照2006年8月24日中国中西医结合学会肝病专业委员会通过的《肝纤维化中西医结合诊疗指南》标准。
2.证候诊断参照国家中医药管理局重点专科协作组制定的《肝积病(慢性乙型肝炎肝纤维化)中医诊疗方案(试行)》。
肝积病(慢性乙型肝炎肝纤维化)临床常见证候:肝胆湿热证肝郁脾虚证肝肾阴虚证瘀血阻络证(三)治疗方案的选择参照国家中医药管理局重点专科协作组制定的《肝积病(慢性乙型肝炎肝纤维化)中医诊疗方案(试行)》。
1.诊断明确,第一诊断为肝积病(慢性乙型肝炎肝纤维化)。
2.患者适合并愿意接受中医药治疗。
(四)标准治疗时间为≤6个月。
(五)进入路径标准1.第一诊断必须符合肝积病(慢性乙型肝炎肝纤维化)的患者。
2.符合慢性乙型肝炎肝纤维化诊断标准,且未达到抗病毒治疗标准者(e抗原阳性者,HBVDNA<105copies/ml,ALT<2ULN;e抗原阴性者,HBVDNA<104copies/ml,ALT<2ULN)。
3.患者同时具有其他疾病,但不需特殊处理也不影响第一诊断的临床路径流程实施时,可以进入本路径。
(六)中医证候学观察四诊合参,收集该病种不同证候的主症、次症、体征、舌、脉特点。

黄疸(戊型病毒性肝炎,重度)中医临床路径(2018年版)一、黄疸(戊型病毒性肝炎,重度)中医临床路径标准住院流程(一)适用对象中医诊断:第一诊断为黄疸,阳黄(TCD编码:BNG022)。
西医诊断:第一诊断为戊型病毒性肝炎。
急性黄疸型戊型病毒性肝炎(ICD-10:B17.202),血清总胆红素(TBIL)≥85.5μmol/L(5 mg/dl)、凝血酶原活动度≥50%者进入本路径。
(二)诊断依据1.疾病诊断(1)中医诊断标准:参照中华中医药学会发布的《黄疸(戊型病毒性肝炎)诊疗方案(2018年版)》。
(2)西医诊断标准:参照中华人民共和国卫生部2008年发布的《戊型病毒性肝炎诊断标准》。
2. 证候诊断热重于湿证湿重于热证湿热并重证(三)治疗方案的选择参照中华中医药学会发布的《黄疸(戊型病毒性肝炎)诊疗方案(2018年版)》。
1.诊断明确,第一诊断为急性黄疸型戊型病毒性肝炎。
2.患者适合并接受中医治疗。
(四)标准住院日为≤21天。
(五)进入路径标准1.第一诊断必须符合急性黄疸型戊型病毒性肝炎(ICD-10:B17.202)的患者。
2.病情严重程度属重度,未达到急性肝衰竭(ICD10:K72.002)或亚急性肝衰竭(ICD10:K72.051)诊断标准,即:血清总胆红素≥85.5umol/L(5mg/dl),凝血酶原活动度(PTA)≥50%,无定向力下降、行为异常等肝性脑病表现。
3.慢性肝病/肝硬化基础,无恶性肿瘤、风湿免疫病、器官移植等需要应用免疫抑制治疗/化疗等情况;4.患者同时存在其他系统性疾病,如在治疗期间不需特殊处理也不影响第一诊断的临床路径流程实施时,可以进入本路径。
(六)中医证候学观察四诊合参,收集该病种的不同证候特点,重点观察本病的主要症状,包括身目发黄、小便黄赤、纳呆、腹胀、倦怠乏力、发热、口干、口苦、恶心呕吐、头身困重、胁肋胀痛等,以及舌像、脉象的动态变化。
(七)入院检查项目1.必需的检查项目(1)血常规、尿常规、大便常规及隐血。
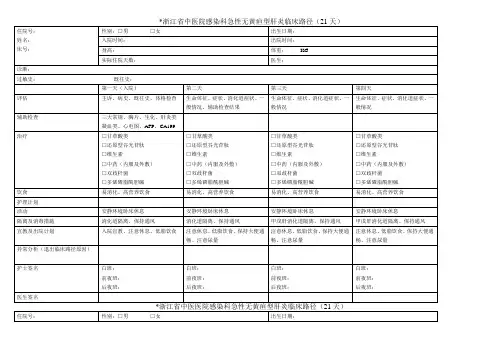

戊型病毒性肝炎临床路径(一)适用对象。
第一诊断戊型病毒性肝炎(ICD-10:B17.201)(二)诊断依据。
根据中华医学会《临床诊疗指南·传染病学分册》(2006.12,人民卫生出版社)1.急性起病;2.流行病学:病前在戊型病毒性肝炎流行区,进食未煮熟的海产品等,或饮用污染的水;3.主要症状:乏力、食欲减退,恶心、呕吐、厌油、腹胀、肝区痛,尿色加深,黄疸,少数可伴发热;4.主要体征:可有皮肤巩膜黄染,肝大,质地软,边缘锐,伴触痛及叩痛;5.病原学:戊型肝炎病毒(HEV)相关检查阳性,其中血或粪便HEV-RNA(+)具有确诊意义,抗HEV-IgM和/或抗HEV-IgG阳性有参考价值;6.排除其他原因甲型病毒性肝炎、其他嗜肝病毒如巨细胞病毒、药物等导致的急性肝损伤;根据上述1-4,6条标准加上抗HEV-IgM(+)可以临床诊断;血或粪便HEV-RNA(+)阳性可以确定诊断。
(三)进入路径标准。
1.第一诊断必须符合ICD10:B17.201,戊型病毒性肝炎;2.病情严重程度属轻-中度,未达到急性肝衰竭(ICD10:K72.002)或亚急性肝衰竭(ICD10:K72.051)诊断标准;3.无慢性肝病/肝硬化基础,无恶性肿瘤、风湿免疫病、器官移植等需要应用免疫抑制治疗/化疗等情况;4.当患者同时具有其他疾病诊断时,但在住院期间不需要特殊处理也不影响第一诊断的临床路径流程实施时,可以进入路径。
(四)标准住院日。
标准住院日2-3周。
(五)住院期间的检查项目。
1.必需的检查项目1)血常规;2)尿常规;3)粪便常规和潜血;4)肝肾功能、电解质、血糖;5)凝血功能;6)甲胎蛋白(AFP);7)腹部超声;8)血清抗HEV-IgM,抗HEV-IgG或/和血清或粪便HEV-RNA。
2.根据患者病情进行的检查项目1)血氨:伴明显胆红素升高、凝血酶原活动度下降或精神/意识状态改变者;2)补体:病情较重者;3)胃镜:大便潜血阳性者。

病毒性肝炎肝衰竭临床路径一、病毒性肝炎肝衰竭临床路径标准住院流程(一)适用对象。
第一诊断为病毒性肝炎肝衰竭(ICD-B15.907;B16.908; B17.205;852;B15.906;B16.909;B17.206;B17.211;B17.21 0;B18.102;203;909;903)(二)诊断依据。
根据《临床诊疗指南-传染病学分册》(中华医学会编著,人民卫生出版社),《2006年肝衰竭诊疗指南》(中华医学会肝病学分会重型肝病与人工肝学组),《关于慢加急性肝衰竭共识讨论》(2008年亚太肝病学会)国内外临床诊疗指南符合病毒性重型肝炎诊断标准:1.急性肝衰竭:急性肝炎起病,2周内出现Ⅱ度以上肝性脑病(按Ⅳ度分类法划分)并有以下表现者:⑴极度乏力,消化道症状明显。
⑵肝脏浊音界进行性缩小。
⑶出血倾向明显,凝血酶原活动度<40%并排除其它原因。
⑷黄疸进行性加深或黄疸很浅,甚至尚未出现,但有上述表现者均考虑本病。
2.亚急性肝衰竭:起病较急,15天至26周内出现以下表现者:⑴极度乏力,有明显消化道症状。
⑵黄疸迅速加深,血清总胆红素大于正常值上限10 倍或每日上升≥17. 1μmol/ L 。
⑶凝血酶原时间明显延长,凝血酶原活动度≤40 % 并排除其他原因者。
3.慢加急性(亚急性)肝衰竭:在慢性肝病基础上,短期内发生急性肝功能失代偿的主要临床表现(血清总胆红素≥85.5 mol/ L;和凝血酶原活动度<40 %并发腹水和(或)肝性脑病)。
4.慢性肝衰竭:在肝硬化基础上:肝功能进行性减退和失代偿。
⑴有腹水或其他门静脉高压表现。
⑵可有肝性脑病。
⑶血清总胆红素升高,白蛋白明显降低。
⑷有凝血功能障碍,PTA ≤40 % 。
根据临床表现的严重程度,亚急性肝衰竭和慢加急性(亚急性)肝衰竭可分为早期、中期和晚期。
1. 早期:⑴极度乏力,并有明显厌食、呕吐和腹胀等严重消化道症状。
⑵黄疸进行性加深(血清总胆红素≥171μmol/ L 或每日上升≥17. 1 μmol/ L)。

急性乙型肝炎临床路径(2016年版)一、急性乙型病毒性肝炎临床路径标准住院流程(一)适用对象。
第一诊断为ICD-10:B16.901急性黄疸型乙型病毒性肝炎或ICD-10:B16.905急性无黄疸型乙型病毒性肝炎或ICD-10:B16.904乙型病毒性肝炎。
(二)诊断依据。
根据十二五国家规划教材《传染病学》(2013年,第8版,李兰娟、任红主编)。
1.既往无慢性乙型肝炎病史,近6个月内可能有输血、不洁注射史、与HBV感染者密切接触史或家庭成员特别是母亲HBsAg阳性等危险因素暴露史。
2.急性起病,出现无其他原因可解释的乏力、恶心、厌油腻等胃肠道症状(也可无自觉症状),尿色正常或为浓茶色。
3.血清ALT显著升高,T-BiL>17.1μmol/l或正常,血清HBsAg阳性和(或)HBV DNA阳性和(或)抗HBc IgM 阳性可诊断。
如急性期HBsAg阳性,恢复期HBsAg转阴、抗HBs转阳也可诊断。
4.对高度疑似病例,也可用免疫组化法检测肝组织中的.HBcAg和(或)HBsAg,或用原位PCR检测肝组织中的HBV DNA作出诊断。
(三)治疗方案的选择。
根据十二五国家规划教材《传染病学》(2013年,第8版,李兰娟、任红主编)1.隔离:血液与体液消毒隔离为主。
2.一般治疗:急性肝炎一般为自限性,多可完全康复。
急性期症状明显及有黄疸者应卧床休息,饮食宜清淡易消化,适当补充维生素。
3.对症支持治疗:(1)改善和恢复肝功能:①非特异性护肝药物:如:还原型谷胱甘肽等;②降酶药物:甘草酸制剂等;③退黄药物:腺苷蛋氨酸等。
(2)中医中药。
(3)一般不采用抗病毒治疗。
4. 对病情进展者需要加强凝血酶原活动度的监测,肝功能衰竭者转出本路径,进入相应的临床路径。
(四)标准住院日为21 天。
(五)进入路径标准。
1.第一诊断必须符合ICD-10:B16.901急性黄疸型乙型病毒性肝炎或ICD-10:B16.905急性无黄疸型乙型病毒性肝炎或ICD-10:B16.904乙型病毒性肝炎。

肝炎病例分析及临床路径分析报告背景介绍:肝炎是一种常见的肝脏疾病,分为病毒性肝炎和非病毒性肝炎两类。
本报告旨在通过对一位患者的肝炎病例分析和临床路径分析,提供有关肝炎的病理生理、临床特征、治疗方案和预后的详细信息。
病例概述:该病例为一位53岁的男性,近期出现食欲不振、乏力、黄疸等症状,经过临床检查和相关实验室检测,确诊为急性病毒性肝炎。
患者无明显饮酒史,无药物过敏史。
病理生理分析:肝炎是由病毒感染引起的肝脏炎症,主要包括甲型、乙型、丙型肝炎等多种类型。
本病例中,患者被诊断为急性病毒性肝炎,根据实验室检测结果,推测患者可能感染乙型肝炎病毒(HBV)。
临床特征分析:1. 主要症状:食欲不振、乏力、黄疸等2. 体征表现:皮肤黄疸,肝脾肿大3. 实验室检测结果:肝功能异常,肝功能指标(ALT、AST、胆红素等)升高,HBV DNA检测阳性4. 影像学检查结果:肝脏超声显示肝脏受损,肝组织活检显示肝细胞坏死和炎症细胞浸润治疗方案分析:1. 休息和饮食调理:患者需要充分休息,避免饮食过重,多补充蛋白质和维生素。
2. 抗病毒药物治疗:对于乙型肝炎病毒感染,相关抗病毒药物(如替比夫定)可用于抑制病毒复制,减轻肝脏炎症。
3. 对症治疗:针对症状,如黄疸、乏力等进行对症支持治疗。
预后和康复建议:大多数急性病毒性肝炎患者能够自愈,但少数患者可能转为慢性肝炎。
针对此病例,早期诊断和积极治疗可以有效降低疾病严重程度,促进康复。
康复期间,患者需要注意休息、合理饮食和避免接触肝损害物质。
结论:通过对该肝炎病例的分析可以看出,急性病毒性肝炎具有明显的临床特征和病理生理变化。
及早诊断和积极治疗对于患者康复和预后至关重要。
对于乙型肝炎病毒感染,抗病毒治疗可以有效抑制病毒复制。
综上所述,肝炎的准确诊断、科学治疗和规范管理将对患者的康复起到重要作用。
(注:以上内容仅为示例,实际写作请根据具体情况进行调整)。

目录非酒精性脂肪性肝炎中医临床路径 (349)慢性乙型肝炎中医临床路径 (352)积聚(肝硬化)中医临床路径 (355)急性病毒性肝炎中医临床路径 (360)时行感冒(甲型H1N1流感)中医临床路径 (367)手足口病(普通型)中医临床路径 (370)流行性出血热(轻型)中医临床路径 (373)非酒精性脂肪性肝炎中医临床路径一、非酒精性脂肪性肝炎中医临床路径标准门诊流程(一)适用对象。
第一诊断为非酒精性脂肪性肝炎(ICD-10 编码:K76.001)(二)诊断依据1.疾病诊断诊断标准:参照2006 年中华医学会肝脏病学分会制定的《非酒精性脂肪性肝病诊疗指南》。
2.证候诊断参照“国家中医药管理局‘十一五’重点专科协作组非酒精性脂肪性肝炎诊疗方案”。
非酒精性脂肪性肝炎临床常见证候:肝郁脾虚,痰湿阻滞证痰阻血瘀,湿郁化热证湿郁血瘀,肝阴不足证(三)治疗方案的选择参照“国家中医药管理局‘十一五’重点专科协作组非酒精性脂肪性肝炎诊疗方案”。
及《中医内科常见病诊疗指南》(中华中医药学会发布,ZYYXH/T93-2008)1.诊断明确,第一诊断为非酒精性脂肪性肝炎。
2.患者适合并接受中医治疗。
(四)标准治疗时间为≤84 天。
(五)进入路径标准。
1.第一诊断必须符合非酒精性脂肪性肝炎(ICD-10 编码:K76.001)2.患者空腹血糖≤7.0mmol/L,甘油三酯≤5.0mmol/L。
3.患者同时具有其他疾病,但在治疗期间不需特殊处理,也不影响第一诊断的临床路径流程实施时,可以进入本路径。
(六)中医证候学观察四诊合参,收集该病种不同证候的主症、次症、舌、脉特点。
注意证候的动态变化。
(七)门诊检查项目1.必需的检查项目(1)肝功能、血脂、血糖(2)腹部超声2.可选择的检查项目:根据病情需要而定,如血常规、尿常规、便常规、病原学筛选(乙肝、丙肝)、甲胎蛋白、CT、肝脏病理检查等。
(八)治疗方法1.辨证选择口服中药汤剂、中成药(1)肝郁脾虚,痰湿阻滞证:疏肝健脾,化湿活血。
丙型肝炎临床路径(县级医院版)一、丙型肝炎临床路径标准住院流程(一)适用对象。
第一诊断为丙型肝炎(二)诊断依据。
1急性丙型肝炎的诊断①.流行病学史:有输血史、应用血液制品史或明确的HCV暴露史。
输血后急性丙型肝炎的潜伏期为2~16周(平均7周),散发性急性丙型肝炎的潜伏期尚待研究。
②.临床表现:全身乏力、食欲减退、恶心和右季肋部疼痛等,少数伴低热,轻度肝肿大,部分患者可出现脾肿大,少数患者可出现黄疸。
部分患者无明显症状,表现为隐匿性感染。
③.实验室检查:ALT多呈轻度和中度升高,抗-HCV和HCV RNA 阳性。
HCV RNA常在ALT恢复正常前转阴,但也有ALT恢复正常而HCV RNA持续阳性者。
有上述1+2+3或2+3者可诊断。
2慢性丙型肝炎的诊断①.诊断依据:HCV感染超过6个月,或发病日期不明、无肝炎史,但肝脏组织病理学检查符合慢性肝炎,或根据症状、体征、实验室及影像学检查结果综合分析,亦可诊断。
②.病变程度判定:病变程度判断可参考中华医学会传染病与寄生虫病学分会、肝病学分会联合修订的《病毒性肝炎防治方案》(2000年,西安)中关于肝脏炎症和纤维化分级、分期的诊断标准。
HCV单独感染极少引起重型肝炎,HCV重叠HBV 、HIV等病毒感染、过量饮酒或应用肝毒性药物时,可发展为重型肝炎。
HCV感染所致重型肝炎的临床表现与其他嗜肝病毒所致重型肝炎基本相同,可表现为急性、亚急性和慢性经过。
③.慢性丙型肝炎肝外表现:肝外临床表现或综合征可能是机体异常免疫反应所致,包括类风湿性关节炎、眼口干燥综合征(sjogren syndrome)、扁平苔藓、肾小球肾炎、混合型冷球蛋白血症、B细胞淋巴瘤和迟发性皮肤卟啉症等。
④.肝硬化与HCC:慢性HCV感染的最严重结果是进行性肝纤维化所致的肝硬化和HCC。
⑤.混合感染:HCV与其他病毒的重叠、合并感染统称为混合感染。
我国HCV与 HBV或HIV混合感染较为多见。
传染科肝病科中医临床路径目录非酒精性脂肪性肝炎中医临床路径 (349)慢性乙型肝炎中医临床路径 (352)积聚(肝硬化)中医临床路径 (355)急性病毒性肝炎中医临床路径 (360)时行感冒(甲型H1N1流感)中医临床路径 (367)手足口病(普通型)中医临床路径 (370)流行性出血热(轻型)中医临床路径 (373)非酒精性脂肪性肝炎中医临床路径一、非酒精性脂肪性肝炎中医临床路径标准门诊流程(一)适用对象。
第一诊断为非酒精性脂肪性肝炎(ICD-10 编码:K76.001)(二)诊断依据1.疾病诊断诊断标准:参照2019 年中华医学会肝脏病学分会制定的《非酒精性脂肪性肝病诊疗指南》。
2.证候诊断参照“国家中医药管理局‘十一五’重点专科协作组非酒精性脂肪性肝炎诊疗方案”。
非酒精性脂肪性肝炎临床常见证候:肝郁脾虚,痰湿阻滞证痰阻血瘀,湿郁化热证湿郁血瘀,肝阴不足证(三)治疗方案的选择参照“国家中医药管理局‘十一五’重点专科协作组非酒精性脂肪性肝炎诊疗方案”。
及《中医内科常见病诊疗指南》(中华中医药学会发布,ZYYXH/T93-2019)1.诊断明确,第一诊断为非酒精性脂肪性肝炎。
2.患者适合并接受中医治疗。
(四)标准治疗时间为≤84 天。
(五)进入路径标准。
1.第一诊断必须符合非酒精性脂肪性肝炎(ICD-10 编码:K76.001)2.患者空腹血糖≤7.0mmol/L,甘油三酯≤5.0mmol/L。
3.患者同时具有其他疾病,但在治疗期间不需特殊处理,也不影响第一诊断的临床路径流程实施时,可以进入本路径。
(六)中医证候学观察四诊合参,收集该病种不同证候的主症、次症、舌、脉特点。
注意证候的动态变化。
(七)门诊检查项目1.必需的检查项目(1)肝功能、血脂、血糖(2)腹部超声2.可选择的检查项目:根据病情需要而定,如血常规、尿常规、便常规、病原学筛选(乙肝、丙肝)、甲胎蛋白、CT、肝脏病理检查等。
(八)治疗方法1.辨证选择口服中药汤剂、中成药(1)肝郁脾虚,痰湿阻滞证:疏肝健脾,化湿活血。
济南齐鲁花园医院临床路径一、呼吸内科疾病临床路径1.1社区获得性肺炎1.2慢性阻塞性肺疾病1.3支气管扩张1.4支气管哮喘1.5自发性气胸1.6肺血栓栓塞症二、消化内科疾病临床路径2.1胆总管结石2.2胃十二指肠溃疡2.3反流性食管炎2.4大肠息肉2.5轻症急性胰腺炎2.6肝硬化腹水三、神经内科疾病临床路径3.1短暂性脑缺血发作3.2脑出血3.3吉兰巴雷综合症3.4多发性硬化3.5癫痫3.6重症肌无力四、心内科疾病临床路径4.1不稳定性心绞痛介入治疗4.2慢性稳定性心绞痛介入治疗4.3急性非ST段抬高性心肌梗死介入治疗4.4急性左心功能衰竭4.5病态窦房结综合征4.6持续性室性心动过速4.7急性ST段抬高心肌梗死五、血液内科疾病临床路径5.1特发性血小板减少性紫癜5.2急性早幼粒细胞白血病5.2 . 1 初治APL5.2.2 完全缓解的APL六、肾内科疾病临床路径6.1终末期肾脏病6.2狼疮性肾炎行肾穿刺活检6.3急性肾损伤6.4 IgA肾病行肾穿刺活检七、内分泌疾病临床路径7.11型糖尿病7.2 2型糖尿病7.3嗜铬细胞瘤/副神经节瘤7.4库欣综合征7.5 Graves病八、普通外科疾病临床路径8.1胃十二指肠溃疡8.2急性乳腺炎8.3直肠息肉8.4门静脉高压症8.5腹股沟疝8.6下肢静脉曲张8.7血栓性外痔8.8急性单纯性阑尾炎8.9结节性甲状腺肿8.10孚L腺癌九、神经外科疾病临床路径9.1颅前窝底脑膜瘤9.2颅后窝脑膜瘤9.3垂体腺瘤9.4小脑扁桃体下疝畸形9.5三叉神经痛9.6慢性硬脑膜下血肿十、骨科疾病临床路径10.1腰椎间盘突出症10.2颈椎病10.3重度膝关节骨关节炎10.4股骨颈骨折10.5胫骨平台骨折10.6踝关节骨折10.7股骨干骨折十^一、泌尿外科疾病临床路径11.1肾癌11.2膀胱肿瘤11.3良性前列腺增生11.4肾结石11.5输尿管结石十二、胸外科疾病临床路径12.1贲门失弛缓症12.2自发性气胸12.3食管癌12.4支气管肺癌十三、心外科疾病临床路径13.1房间隔缺损13.2室间隔缺损13.3动脉导管未闭13.4冠状动脉粥样硬化性心脏病13.5风湿性心脏病二尖瓣病变十四、妇科疾病临床路径14.1子宫腺肌病14.2卵巢良性肿瘤14.3宫颈癌14.4输卵管妊娠14.5子宫平滑肌瘤十五、产科临床路径15.1胎膜早破行阴道分娩15.2自然临产阴道分娩15.3计划性剖宫产十六、儿科临床路径16.1轮状病毒肠炎16.2支原体肺炎16.3麻疹合并肺炎16.4母婴ABO血型不合溶血病十七、小儿外科疾病临床路径17.1先天性巨结肠17.2先天性幽门肥厚性狭窄17.3尿道下裂17.4急性肠套叠十八、眼科疾病临床路径18.1原发性急性闭角型青光眼18.2单纯性孔源性视网膜脱离18.3共同性斜视18.4上睑下垂18.5老年性白内障十九、耳鼻喉科疾病临床路径19.1慢性化脓性中耳炎19.2声带息肉19.3慢性鼻一鼻窦炎19.4喉癌二十、口腔科疾病临床路径20.1舌癌20.2唇裂20.3腭裂20.4下颌骨骨折20.5下颌前突畸形20.6腮腺多形性腺瘤二^一、皮肤科疾病临床路径21.1 带状疱疹。
急性病毒性肝炎临床路径(县级医疗机构版)一、急性病毒性肝炎临床路径标准住院流程(一)适用对象:第一诊断为急性无黄疸型病毒性肝炎(ICD-10编码:B1 9.905);急性黄疸型病毒性肝炎(ICD-10编码:B19.904)。
(二)诊断依据:1、疾病诊断根据《临床诊疗指南-传染病学分册》(中华医学会编著,人民卫生出版社),《实用传染病学(第3版)》(复旦大学上海医学院编著,人民卫生出版社)《2005年病毒性肝炎防治指南》等国内临床诊疗指南。
2、疾病分类:(1)急性无黄疸型病毒性肝炎(2)急性黄疸型病毒性肝炎3、诊断依据:(1)急性无黄疸型病毒性肝炎:根据流行病学史、临床症状、体征、化验及病原学检测结果综合判断,并排除其他疾病。
①流行病学史:有密切接触史和注射史等。
密切接触史是指与确诊病毒性肝炎患者(特别是急性期)同吃、同住、同生活或经常接触肝炎病毒污染物(如血液、粪便)或有性接触而未采取防护措施者。
注射史是指在半年内曾接受输血、血液制品及未经严格消毒的器具注射药物、免疫接种和针刺治疗等。
②症状:近期内出现、持续几天以上但无其他原因可解释的症状,如乏力、食欲减退、恶心等。
③体征:肝肿大并有压痛、肝区叩击痛,部分患者可有轻度脾肿大。
④实验室检查:血清ALT升高。
⑤病原学检测阳性。
实验室检查阳性,且流行病学史、症状和体征三项中有两项阳性或实验室检查及体征(或实验室检查及症状)均明显阳性,并排除其他疾病者可诊断为急性无黄疸型肝炎。
凡单项血清ALT升高,或仅有症状、体征,或有流行病学史及②、③、④三项中有一项阳性者,均为疑似病例。
对疑似病例应进行动态观察或结合其他检查(包括肝组织病理学检查)做出诊断。
疑似病例如病原学诊断阳性,且排除其他疾病者可确诊。
(2)急性黄疸型病毒性肝炎:凡符合急性肝炎诊断条件,血清胆红素﹥17.1μmol/L,或尿胆红素阳性,并排除其他原因引起的黄疸,可诊断为急性黄疸型肝炎。
(三)治疗方案的选择根据《临床诊疗指南-传染病学分册》(中华医学会编著,人民卫生出版社),《实用传染病学(第3版)》(复旦大学上海医学院编著,人民卫生出版社)《2005年病毒性肝炎防治指南》等国内临床诊疗指南。
各级科研机构实验室社区获得性肝炎临床路径(2023年版)概述本文档旨在为各级科研机构实验室社区提供2023年版的获得性肝炎临床路径指南,以便更加有效地诊断和治疗获得性肝炎患者。
诊断流程1. 患者史调查:详细了解患者的既往病史,包括接触史、疫苗接种情况等。
2. 临床表现评估:检查患者的身体症状,如乏力、恶心、腹痛等。
3. 检验项目:进行血液检测,包括抗体检测、肝功能检查和病毒血清学检测等。
4. 影像学检查:进行超声、CT或MRI等检查,评估肝脏病变情况。
5. 确诊:根据临床症状、检验结果和影像学检查结果确定获得性肝炎的诊断。
治疗方案1. 药物治疗:根据患者的病情和病毒类型,使用适当的抗病毒药物进行治疗。
2. 对症治疗:针对患者的症状,给予相应的药物支持治疗,如抗恶心药物、解热药物等。
3. 营养支持:给予患者适当的营养支持,保证身体的营养需求。
4. 注意休息:建议患者适当休息,避免过度劳累,有助于恢复和治愈。
随访与评估1. 定期复查:根据患者病情和治疗效果,制定定期复查方案,包括血液检测、肝功能检查等。
2. 病情评估:随访期间对患者的临床状况进行评估,如症状改善情况、肝功能恢复情况等。
3. 治疗调整:根据随访期间的评估结果,对治疗方案进行调整,以获得更好的治疗效果。
预防措施1. 接种疫苗:鼓励各级科研机构实验室社区的人员接种相关的获得性肝炎疫苗,以提高免疫力和预防感染。
2. 个人卫生:加强个人卫生惯,包括勤洗手、避免共用个人卫生用品等,减少感染机会。
3. 宣传教育:加强对获得性肝炎的宣传教育,提高人们对获得性肝炎的认识和预防意识。
以上为各级科研机构实验室社区获得性肝炎临床路径(2023年版)的基本内容,请根据具体情况进行适当的调整和实施。
丙型肝炎临床路径(县级医院版)一、丙型肝炎临床路径标准住院流程(一)适用对象。
第一诊断为丙型肝炎(二)诊断依据。
1 急性丙型肝炎的诊断①.流行病学史:有输血史、应用血液制品史或明确的HCV 暴露史。
输血后急性丙型肝炎的潜伏期为2〜16周(平均7周),散发性急性丙型肝炎的潜伏期尚待研究。
②.临床表现:全身乏力、食欲减退、恶心和右季肋部疼痛等,少数伴低热,轻度肝肿大,部分患者可出现脾肿大,少数患者可出现黄疸。
部分患者无明显症状,表现为隐匿性感染。
③.实验室检查:ALT多呈轻度和中度升高,抗-HCV和HCV RNA 阳性。
HCV RNA 常在ALT 恢复正常前转阴,但也有ALT 恢复正常而HCV RNA 持续阳性者。
有上述1+2+3 或2+3 者可诊断。
2 慢性丙型肝炎的诊断①.诊断依据:HCV感染超过6个月,或发病日期不明、无肝炎史,但肝脏组织病理学检查符合慢性肝炎,或根据症状、体征、实验室及影像学检查结果综合分析,亦可诊断。
②.病变程度判定:病变程度判断可参考中华医学会传染病与寄生虫病学分会、肝病学分会联合修订的《病毒性肝炎防治方案》(2000 年,西安)中关于肝脏炎症和纤维化分级、分期的诊断标准。
HCV 单独感染极少引起重型肝炎,HCV 重叠HBV 、HIV 等病毒感染、过量饮酒或应用肝毒性药物时,可发展为重型肝炎。
HCV 感染所致重型肝炎的临床表现与其他嗜肝病毒所致重型肝炎基本相同,可表现为急性、亚急性和慢性经过。
③.慢性丙型肝炎肝外表现:肝外临床表现或综合征可能是机体异常免疫反应所致,包括类风湿性关节炎、眼口干燥综合征(sjogren syndrome )、扁平苔藓、肾小球肾炎、混合型冷球蛋白血症、B 细胞淋巴瘤和迟发性皮肤卟啉症等。
④.肝硬化与HCC :慢性HCV 感染的最严重结果是进行性肝纤维化所致的肝硬化和HCC。
⑤.混合感染:HCV 与其他病毒的重叠、合并感染统称为混合感染。
我国HCV 与HBV 或HIV 混合感染较为多见。
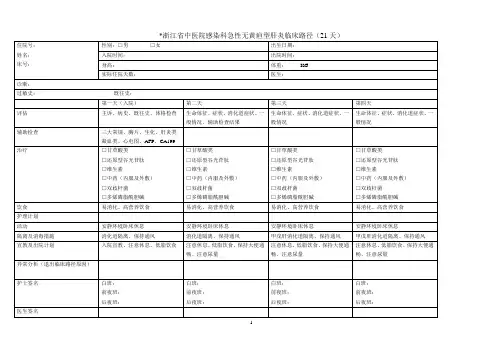
急性病毒性肝炎临床路径
(县级医疗机构版)
一、急性病毒性肝炎临床路径标准住院流程
(一)适用对象:
第一诊断为急性无黄疸型病毒性肝炎(ICD-10编码:B1 9.905);急性黄疸型病毒性肝炎(ICD-10编码:B19.904)。
(二)诊断依据:
1、疾病诊断
根据《临床诊疗指南-传染病学分册》(中华医学会编著,人民卫生出版社),《实用传染病学(第3版)》(复旦大学上海医学院编著,人民卫生出版社)《2005年病毒性肝炎防治指南》等国内临床诊疗指南。
2、疾病分类:
(1)急性无黄疸型病毒性肝炎
(2)急性黄疸型病毒性肝炎
3、诊断依据:
(1)急性无黄疸型病毒性肝炎:
根据流行病学史、临床症状、体征、化验及病原学检测结果综合判断,并排除其他疾病。
①流行病学史:有密切接触史和注射史等。
密切接触史是指与确诊病毒性肝炎患者(特别是急性期)同吃、同住、同生活或经常接触肝炎病毒污染物(如血液、粪便)或有性接触而
未采取防护措施者。
注射史是指在半年内曾接受输血、血液制品及未经严格消毒的器具注射药物、免疫接种和针刺治疗等。
②症状:近期内出现、持续几天以上但无其他原因可解释的症状,如乏力、食欲减退、恶心等。
③体征:肝肿大并有压痛、肝区叩击痛,部分患者可有轻度脾肿大。
④实验室检查:血清ALT升高。
⑤病原学检测阳性。
实验室检查阳性,且流行病学史、症状和体征三项中有两项阳性或实验室检查及体征(或实验室检查及症状)均明显阳性,并排除其他疾病者可诊断为急性无黄疸型肝炎。
凡单项血清ALT升高,或仅有症状、体征,或有流行病学史及②、③、④三项中有一项阳性者,均为疑似病例。
对疑似病例应进行动态观察或结合其他检查(包括肝组织病理学检查)做出诊断。
疑似病例如病原学诊断阳性,且排除其他疾病者可确诊。
(2)急性黄疸型病毒性肝炎:凡符合急性肝炎诊断条件,血清胆红素﹥17.1μmol/L,或尿胆红素阳性,并排除其他原因引起的黄疸,可诊断为急性黄疸型肝炎。
(三)治疗方案的选择
根据《临床诊疗指南-传染病学分册》(中华医学会编著,人民卫生出版社),《实用传染病学(第3版)》(复旦大学上海医学院编著,人民卫生出版社)《2005年病毒性肝炎防治指南》等国内临床诊疗指南。
1.一般治疗(适当休息,戒酒、停用有损肝功的药物。
高蛋白、低脂肪、高维生素饮食)。
2. 药物治疗(减轻肝细胞炎症、改善和恢复肝功能),必要时给予抗病毒治疗。
(四)标准住院日为≤21天。
(五)进入路径标准。
1、第一诊断必须符合急性无黄疸型病毒性肝炎(ICD-10编码:B19.905),或急性黄疸型病毒性肝炎(ICD-10编码:B19.904)的患者。
2、肝功能:总胆红素≤85.5μmol/L;凝血酶原活动度≥7 0%。
3、患者同时具有其他疾病,若在治疗期间不需特殊处理,也不影响第一诊断的临床路径流程实施时,可以进入本路径。
(六)明确诊断及入院常规检查需2-3个工作日。
(七)住院期间检查项目:
1、入院后必须完成的检查:
(1)血常规、尿常规、便常规;
(2)肝功能检查(包括转氨酶、胆红素、白蛋白)、肾功能、电解质、血糖;
(3)凝血四项;
(4)病原学检查:甲肝抗体、乙肝三系统、丙肝抗体、戊肝抗体;
(5)腹部超声:肝、胆、脾、胰、门静脉内径;
(6)胸部正位平片
(7)心电图
2、可选择的检查项目:根据病情需要而定,如血脂、总胆汁酸、胆碱酯酶,HCV-RNA定量等。
(八)治疗方案与药物选择:
1、口服抗炎、保肝药物对症处理,如:甘草酸制剂、水飞蓟制剂。
2、支持疗法:静脉注射葡萄糖注射液、肌苷、维生素C、维生素B6。
3、抗炎、保肝、稳定肝细胞膜等药物:静脉注射甘草酸制剂、还原型谷胱甘肽、多烯磷脂酰胆碱等,并可酌情选择中医中药治疗。
4、护理:按照急性病毒性肝炎临床路径表单执行。
(九)出院标准
1、病情好转,乏力、食欲减退、恶心、呕吐等症状消失。
2、谷丙转氨酶<100U/L、血清总胆红素<35μmol/L,或较入院时明显下降。
(十)有无变异及原因分析
1、病情加重,需要延长住院时间,增加住院费用。
2、经检查发现伴其他系统疾病如高血压、糖尿病者,需要特殊处理,导致住院时间延长、费用增加。
3、治疗过程中发生了病情变化,当胆红素>85.5μmol/ L,PTA<60%,或出现肝性脑病、出血倾向、腹水、感染等严重并发症时,退出本路径。
4、因患者及家属意愿而影响本路径执行时,退出本路径。
二、急性病毒性肝炎临床路径住院表单
适用对象:第一诊断为急性无黄疸型病毒性肝炎或急性黄疸型病毒性肝炎。