临床胸外科临床路径
- 格式:doc
- 大小:722.50 KB
- 文档页数:33


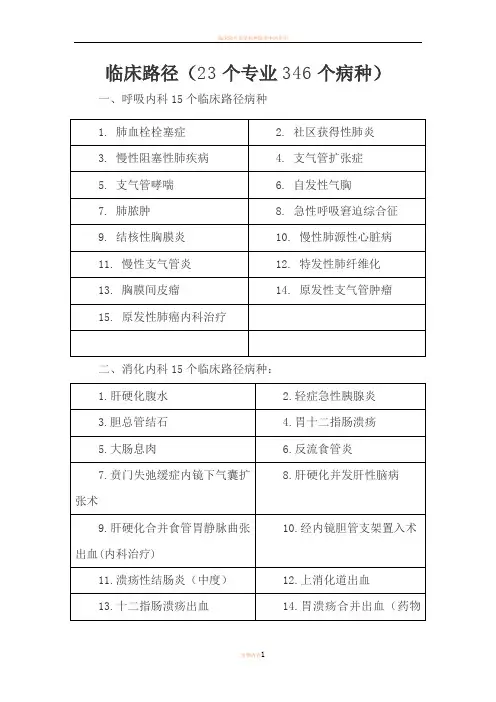
卫生部临床路径目录一、呼吸内科疾病临床路径1肺脓肿2急性呼吸窘迫综合征3结核性胸膜炎4慢性肺源性心脏病5慢性支气管炎6特发性肺纤维化、7胸膜间皮瘤8原发性支气管肺癌9社区获得性肺炎10慢性阻塞性肺疾病11支气管扩张12支气管哮喘13自发性气胸14肺血栓栓塞症二、消化内科疾病临床路径1贲门失缓和症内镜下气囊扩张术2肝硬化并发肝性脑病3肝硬化合并食管胃静脉曲张出血(内科治疗)4经内镜胆管支架置入术5溃疡性结肠炎〔中度〕6上消化道出血7十二指肠溃疡出血8胃溃疡合并出血〔药物治疗〕9内镜下胃息肉切除术10胆总管结石11胃十二指肠溃疡12反流性食管炎13大肠息肉14轻症急性胰腺炎15肝硬化腹水三、神经内科疾病临床路径1病毒性脑炎2成人全面惊厥性癫痫持续状态3肌萎缩侧索硬化4急性横贯性脊髓炎5颈动脉狭窄6颅内静脉窦血栓形成7视神经脊髓炎8亚急性脊髓联合变性9短暂性脑缺血发作10脑出血11吉兰巴雷综合症12多发性硬化13癫痫14重症肌无力四、心内科疾病临床路径1房性心动过速2肥厚型心肌病3肺动脉高压4风湿性二尖瓣狭窄〔内科〕5主动脉夹层6肾血管性高血压治疗7心房颤抖介入治疗8原发性醛固酮增多症9阵发性室上性心动过速介入治疗10不稳定性心绞痛介入治疗11慢性稳定性心绞痛介入治疗12急性非ST段抬高性心肌梗死介入治疗13急性左心功能衰竭14病态窦房结综合征15持续性室性心动过速16急性ST段抬高心肌梗死五、血液内科疾病临床路径1骨髓增生异常综合症2慢性髓细胞白血病3慢性淋巴细胞白血病4弥漫大B细胞淋巴瘤5血友病A6自身免疫性溶血性贫血7特发性血小板减少性紫癜8急性早幼粒细胞白血病9初治APL10 完全缓解的APL六、肾内科疾病临床路径1Ⅰ型新月体肾炎血浆置换治疗2腹膜透析并发腹膜炎3急性肾盂肾炎4急性药物过敏性间质性肾炎5终末期肾脏病常规血液透析治疗6慢性肾脏病贫血7终末期肾脏病8狼疮性肾炎行肾穿刺活检9急性肾损伤10IgA肾病行肾穿刺活检七、内分泌疾病临床路径1垂体催乳素瘤2原发性骨质疏松症3原发性甲状腺功能减退症4尿崩症5原发性甲状旁腺机能亢进症6 1型糖尿病7 2型糖尿病8 嗜铬细胞瘤/副神经节瘤9库欣综合征10 Graves病八、普通外科疾病临床路径1甲状腺癌2结肠癌3胃癌4胃十二指肠溃疡5急性乳腺炎6直肠息肉7门静脉高压症8. 腹股沟疝9下肢静脉曲张10血栓性外痔11急性单纯性阑尾炎12结节性甲状腺肿13乳腺癌九、神经外科疾病临床路径1颅骨凹陷性骨折2创伤性急性硬脑膜下血肿3创伤性闭合性硬膜外血肿4颅骨良性肿瘤5大脑中动脉动脉瘤6颈内动脉动脉瘤7高血压脑出血8大脑半球胶质瘤9大脑凸面脑膜瘤10三叉神经良性肿瘤11椎管内神经纤维瘤12颅前窝底脑膜瘤13颅后窝脑膜瘤14垂体腺瘤15小脑扁桃体下疝畸形16三叉神经痛17慢性硬脑膜下血肿十、骨科疾病临床路径2肱骨髁骨折3尺骨鹰嘴骨折4尺桡骨干骨折5股骨髁骨折6髌骨骨折胫腓骨干骨折7股骨下端骨肉瘤8青少年特发性脊柱侧凸9退变性腰椎管狭窄症10强直性脊柱炎后凸畸形11胸椎管狭窄症12股骨头坏死13髋关节发育不良14髋关节骨关节炎15膝内翻16膝关节骨关节炎17腰椎间盘突出症18颈椎病19重度膝关节骨关节炎20股骨颈骨折21胫骨平台骨折22踝关节骨折十一、泌尿外科疾病临床路径1肾癌2肾盂癌3输尿管癌4前列腺癌5肾上腺无功能腺瘤6睾丸鞘膜积液7精索鞘膜积液8精索静脉曲张9肾癌10膀胱肿瘤11良性前列腺增生12肾结石13输尿管结石十二、胸外科疾病临床路径1肋骨骨折合并血气胸2漏斗胸3非侵袭性胸腺瘤4肺良性肿瘤5纵膈良性肿瘤6食管裂孔疝7支气管扩张症8气管恶性肿瘤9食管平滑肌瘤和纵膈恶性畸胎瘤 10贲门失缓和症11自发性气胸12食管癌13支气管肺癌十三、心外科疾病临床路径1法洛四联症2主动脉瓣病变3升主动脉瘤4房间隔缺损5 室间隔缺损6动脉导管未闭7冠状动脉粥样硬化性心脏病8风湿性心脏病二尖瓣病变十四、妇科疾病临床路径1子宫腺肌病2 卵巢良性肿瘤3宫颈癌4输卵管妊娠5子宫平滑肌瘤十五、产科临床路径1完全性前置胎盘2过期妊娠3医疗性引产4阴道产钳助产5宫缩乏力导致产后出血6阴道分娩因胎盘因素导致产后出血7产褥感染8胎膜早破行阴道分娩9自然临产阴道分娩10方案性剖宫产十六、儿科临床路径1矮小症2病毒性心肌炎3川崎病4传染性单核细胞增多症5癫痫61型糖尿病7急性肾小球肾炎8免疫性血小板减少性紫癜9原发性肾病综合征10自身免疫性溶血性贫血11过敏性紫癜12毛细支气管炎13热性惊厥14胃食管反流病15消化性溃疡16新生儿呼吸窘迫综合征17新生儿胎粪吸入综合征18阵发性室上性心动过速和支气管肺炎 19轮状病毒肠炎20 支原体肺炎21麻疹合并肺炎22母婴ABO血型不合溶血病十七、小儿外科疾病临床路径1先天性肠旋转不良2甲状舌管囊肿或鳃源性囊肿3先天性胆管扩张症4急性化脓性阑尾炎5发育性髋脱位〔2岁以上〕6先天性马蹄内翻足7梅克尔憩室8肾盂输尿管连接部梗阻性肾积水9肾母细胞瘤〔Ⅰ-Ⅱ期〕10先天性肛门直肠畸形〔中低位〕11先天性肌性斜颈和隐睾〔睾丸可触及〕 12先天性巨结肠13先天性幽门肥厚性狭窄14尿道下裂15急性肠套叠十八、眼科疾病临床路径1白内障囊外摘除联合人工晶体植入术2慢性泪囊炎鼻腔泪囊吻合术3急性虹膜睫状体炎4角膜白斑穿透性角膜移植术5角膜裂伤6难治性青光眼睫状体冷冻术7经巩膜二级管激光睫状体光凝术8翼状胬肉切除手术9原发性急性闭角型青光眼10单纯性孔源性视网膜脱离11共同性斜视12上睑下垂13老年性白内障十九、耳鼻喉科疾病临床路径1鼻出血2鼻腔鼻窦恶性肿瘤3鼻中隔偏曲4分泌性中耳炎5甲状腺肿瘤6慢性扁桃体炎7双侧感音神经性耳聋8突发性耳聋9下咽癌10腺样体肥大11阻塞性睡眠呼吸暂停综合征12慢性化脓性中耳炎13声带息肉14慢性鼻-鼻窦炎15喉癌二十、口腔科疾病临床路径1牙列缺损2牙列缺失行种植体支持式固定义齿修复3牙列缺失行种植体支持式可摘义齿修复4复发性口腔溃疡5口腔扁平苔藓6口腔念珠菌病7单纯疱疹8乳牙中龋9乳牙慢性牙髓炎10个别乳磨牙早失11舌癌12唇裂13腭裂14下颌骨骨折15下颌前突畸形16腮腺多形性腺瘤二十一、皮肤科疾病临床路径1白癜风2淋病3慢性光化性皮炎4荨麻疹5系统性硬化症6寻常痤疮7寻常型银屑病8带状疱疹9皮肌炎/多发性肌炎10寻常型天疱疮11重症多形红斑/中毒性表皮坏死松解型药疹。

胸外科工作制度一、胸外科概述胸外科是一门外科学科,主要研究和治疗胸部疾病和损伤。
胸外科工作制度是为了规范胸外科医疗工作,提高医疗质量,保障患者安全而制定的一系列规定和流程。
二、胸外科工作流程1. 门诊工作流程(1)患者挂号:患者到达门诊,前台工作人员核实个人信息,办理挂号手续。
(2)初诊和复诊:患者按照挂号顺序进入医生诊室,医生进行初步问诊、体格检查和必要的辅助检查。
(3)确诊和治疗方案制定:医生根据患者的病情,结合辅助检查结果,制定治疗方案,并向患者解释治疗方案和预后情况。
(4)治疗和随访:根据治疗方案,医生进行手术、介入治疗或药物治疗。
治疗结束后,医生进行随访,评估疗效和调整治疗方案。
2. 住院工作流程(1)住院申请和安排:患者需要住院治疗时,医生填写住院申请单,并将患者安排到相应的病房。
(2)入院检查和评估:患者入院后,进行入院检查和评估,包括病史采集、体格检查、辅助检查等。
(3)手术准备和术前讨论:如需手术治疗,医生进行手术准备,包括术前讨论、术前准备等。
(4)手术操作和术后管理:医生按照手术方案进行手术操作,并在术后进行密切观察和管理,包括疼痛控制、伤口护理等。
(5)出院和随访:患者病情稳定后,医生进行出院评估,制定出院计划,并进行出院指导和随访安排。
三、胸外科工作标准1. 临床工作标准(1)诊断标准:胸外科医生应熟悉各种胸部疾病的诊断标准,包括肺癌、胸腔积液、胸腔感染等。
(2)手术操作标准:胸外科医生应具备熟练的手术技巧,遵守手术操作规范,确保手术安全和有效性。
(3)术后管理标准:胸外科医生应制定合理的术后管理方案,包括疼痛控制、抗感染治疗等,确保患者的康复和安全。
2. 护理工作标准(1)护理操作标准:胸外科护士应具备熟练的护理操作技能,包括伤口护理、引流管护理等。
(2)病情观察标准:胸外科护士应进行定期的病情观察,包括体温、呼吸、心率等生命体征的监测。
(3)护理记录标准:胸外科护士应及时、准确地记录患者的护理情况和病情变化,保证医疗记录的完整性和准确性。

乳腺纤维腺瘤麦默通手术临床路径标准住院流程一、合用对象:1、第一诊断为乳腺纤维腺瘤(ICD-10:D24、X51);2、行 : 乳腺肿物麦默通切除术( 手术码 :85 、 21) 。
二、诊断依照:依据《临床诊断指南一外科学分册》( 中华医学会编著, 人民卫生第一版社)1、体征 : 肿块、界限清楚、活动优秀等;2、协助检查 : 彩超与钼靶 ;3、病理 : 穿刺或活检。
三、选择治疗方案的依照:1、肿块直径< 3 厘米 ;2、肿块部位于乳晕区;3、已清除乳腺癌及乳腺叶状肿瘤。
四、临床路径标准住院日为3天五、进入路径标准:1、第一诊断一定切合乳腺纤维腺瘤(ICD-10:D24、X51)疾病编码;2、当患者同时拥有其她疾病诊断时, 但在住院时期不需特别办理也不影响第一诊断的临床路径流程实行时 , 能够进入路径。
六、术前准备( 术前评估 ) 1天(工作日),所一定的检查项目:1、血细胞剖析+凝血 4 项、尿液剖析 +尿沉渣剖析、大便惯例+OB;2、住院生化、免疫 4 项、血型判定 ;3、胸部正侧位片、心电图;4、乳腺彩超、钼靶摄片。
七、预防性抗菌药物选择与使用机遇:不使用预防性抗菌药物。
八、手术日为住院第2天:1、麻醉方式 : 局麻、硬外麻 ( 多发性纤维腺瘤);2、术顶用药 : 麻醉惯例用药 ;3、病理 : 白腊切片。
九、术后住院恢复1天:一定复查的检查项目: 无 , 依据当时病人状况而定。
十、出院标准( 环绕一般状况、切口状况、第一诊断转归):1、伤口愈合好: 伤口无感染 , 无乳腺血肿 ( 或门诊可办理的少许血肿);2、没有需要住院办理的并发症与/或归并症。
十一、有无变异及原由剖析:1、有影响手术的归并症, 需要进行有关的诊断与治疗;2、肿瘤直径超出 3 厘米的患者 , 行惯例手术切除;3、拟诊乳腺分叶状肿瘤者, 需惯例手术局部扩大切除;4、术前行Core needle穿刺活检;5、医师认同的变异原由剖析;6、其余患者方面的原由等。



胸外科疾病管理制度1. 胸外科疾病概述胸外科疾病是指影响人体胸腔内脏器官的疾病,包含肺部疾病、胸壁疾病、纵隔疾病等。
为了保障患者的生命安全和提高医疗服务质量,订立本胸外科疾病管理制度,明确相关流程和规范。
2. 胸外科疾病管理部门医院胸外科疾病管理部门是负责管理和监督胸外科疾病诊疗工作的机构,由专业胸外科医生构成。
管理部门的职责包含但不限于:—订立胸外科疾病的诊疗指南和标准;—监督胸外科疾病的治疗效果和术后护理;—组织胸外科疾病的学术沟通和培训;—评估医院胸外科疾病治疗水平。
3. 临床路径管理医院应当订立胸外科疾病的临床路径,明确患者从入院到出院的治疗流程和时间节点。
临床路径的订立应包含以下内容:—患者的入院评估和诊疗计划;—医疗团队的合作和沟通;—术前准备和术中操作规范;—术后护理和病愈计划;—出院评估和随访计划。
4. 胸外科疾病的诊断和辨别诊断医院应依据国家诊疗指南和专业标准,订立胸外科疾病的诊断和辨别诊断流程,并建立完善的诊断结果记录系统。
在诊断过程中应注意以下事项:—患者的病史调查和体格检查;—必需的试验室检查、影像学检查和病理检查;—与其他疾病的辨别诊断。
5. 胸外科手术管理胸外科手术是治疗胸外科疾病的紧要手段,为确保手术的安全和有效,医院应建立规范的胸外科手术管理制度,包含:—手术前的术前评估和准备,包含手术适应症和禁忌症的推断;—手术中的麻醉管理和手术操作规范;—手术后的护理和并发症处理;—手术记录和术后随访。
6. 胸外科疾病的药物治疗管理胸外科疾病的药物治疗是治疗过程中不行或缺的部分,医院应建立胸外科疾病药物治疗管理制度,包含:—药物治疗的指标和禁忌;—药物的选择和使用剂量;—对药物治疗效果的评估和不良反应的处理;—对特殊患者群体(儿童、孕妇、老年人等)的药物管理注意事项。
7. 胸外科疾病护理管理胸外科疾病的护理是治疗过程中紧要的支持工作,医院应建立规范的护理管理制度,包含:—护理过程的规范和标准;—术前准备和术后护理;—对护理效果的评估和并发症的处理;—患者家属的护理引导和心理支持。


脓胸临床路径(最全版)一、脓胸临床路径标准住院流程(一)适用对象。
第一诊断为脓胸(ICD-10:J86.903)。
(二)诊断依据。
根据《临床诊疗指南-胸外科分册》(中华医学会编著,人民卫生出版社)1.患者常有高热、胸痛、咳嗽、咳痰、气短、食欲不振和全身不适等;2.合并有支气管胸膜瘘者,可因改变体位而咳嗽,咳出大量脓痰。
患者多呈急性病容,可因呼吸困难而不能平卧,甚至发绀;3.脓胸慢性化以后,由于长期感染和消耗,患者有低热、食欲缺乏、消瘦、营养不良、乏力、贫血、低蛋白血症等。
4.体征:患侧肋间饱满,呼吸动度减小,纵隔向健侧移位,语颤减弱,叩诊呈浊音。
听诊呼吸音减弱或消失。
脓气胸并存,胸廓上部叩诊呈鼓音,下部叩诊呈实音;慢性脓胸患者可见胸廓下陷,肋间隙变窄,呼吸动度降低或消失,纵隔向患侧移位,脊柱侧弯,杵状指(趾)。
5.影像学检查:X线检查可见胸腔积液引起的致密影。
少量积液时(1OO~300ml)肋膈角模糊、变钝;中等量以上积液(400~1000ml)时,显示弧形阴影。
脓气胸并存时,可见气液平面。
全脓胸可见到肺萎陷及纵隔移向健侧;局限性脓胸常表现为包裹性阴影;慢性脓胸患者胸部X线检查可见胸膜增厚,肋间隙变窄。
多呈密度增强的毛玻璃状模糊阴影,纵隔向患侧移位,膈肌升高。
CT扫描对多房性局限性脓胸的诊断和定位有特殊重要意义,可进一步确定脓腔的位置、大小及患侧肺内有无病变。
在X线定位和B超指引下做胸腔穿刺,抽取脓汁做涂片和细菌培养及药敏试验,可确定诊断并指导选用敏感抗生素治疗。
(三)进入路径标准。
1.第一诊断符合为脓胸(ICD-10:J86.903)疾病编码。
2.当患者同时具有其他疾病诊断,但住院期间不需特殊处理也不影响第一诊断的临床路径流程实施时,可以进入此路径。
(四)标准住院日。
标准住院日为10–14天。
(五)住院期间的检查项目。
1.必需的检查项目(1)血常规、尿常规、大便常规;(2)肝肾功能、电解质、血沉、血糖、C反应蛋白(CRP)、凝血功能、D–二聚体、结核抗体(ATA)、腺苷脱氨酶(ADA)、血气分析、血肿瘤标志物、感染性疾病筛查(乙肝、丙肝、梅毒、艾滋病等);(3)痰病原学检查:痰涂片查细菌×3、痰培养菌;(4)PPD皮试;(5)胸部正侧位片、心电图、胸部B超;(6)胸液检查:必做(常规、生化、腺苷脱氨酶(ADA)、肿瘤标志物、涂片找细菌、细菌培养+药敏、结核抗体(ATA),选作(乳糜试验、细胞学检查)。
自发性气胸(肺大泡切除修补术)临床路径一、自发性气胸(肺大泡切除修补术)临床路径标准住院流程(一)适用对象。
第一诊断为自发性气胸(ICD-10:J93.001)行肺大泡切除修补术(ICD-9-CM-3:32.29004/32.29009)(二)诊断依据。
根据《临床诊疗指南-胸外科分册》(中华医学会编著,人民卫生出版社)1.诱发因素:剧烈咳嗽、持重物屏气、剧烈运动等,也可无明显诱发因素。
2.临床症状:突发患侧胸痛、喘憋、呼吸困难,偶尔有干咳。
严重程度从轻微不适至严重呼吸困难,甚至休克。
3.临床体征:少量气胸时,体征不明显;气胸在30%以上者,可出现患侧胸部饱满,呼吸运动减弱,叩诊呈鼓音,语颤和呼吸音均减低或消失,气管向健侧移位。
4.辅助检查:胸片或胸部CT。
(三)治疗方案的选择。
根据《临床诊疗指南-胸外科分册》(中华医学会编著,人民卫生出版社)1.保守治疗:2.手术治疗:(1)复发性气胸;(2)胸片或CT检查证实有肺大疱者;(3)气胸合并胸腔出血者;(4)有效胸腔闭式引流72小时仍有大量气体溢出者;(5)患者从事特殊职业,如飞行员、潜水员、高空作业等。
(四)标准住院日为10-13天。
(五)进入路径标准。
1.第一诊断符合ICD-10:J93.001自发性气胸疾病编码。
2.当患者同时具有其他疾病诊断,但住院期间不需特殊处理也不影响第一诊断的临床路径流程实施时,可以进入此路径。
(六)术前准备(术前评估)1-2天。
1.必需的检查项目:(1)血常规、尿常规、血型;(2)凝血功能、肝肾功能、电解质、感染性疾病筛查(乙肝、丙肝、艾滋病、梅毒等);(3)胸片、心电图。
2.根据患者病情选择:(1)超声心动图(60岁以上或伴有心血管疾病者);(2)肺功能、血气分析;(3)胸部CT。
(七)手术日为入院第2-3天。
1.麻醉方式:双腔气管插管全麻。
2.手术耗材:直线型切割缝合器、生物胶、奈维。
3.术中用药:麻醉常规用药。
4.输血:视术中情况而定。
肺脓肿临床路径(2011年版)一、肺脓肿临床路径标准住院流程(一)适用对象。
第一诊断为肺脓肿(ICD-10:J85.2)。
(二)诊断依据。
根据《临床诊疗指南–呼吸病学分册》(中华医学会编著,人民卫生出版社)。
1.多有吸入史及口腔疾病。
2.畏寒发热,咳嗽和咳大量脓性痰或脓臭痰。
3.血白细胞升高或正常(慢性患者)。
4.胸部影像学肺脓肿改变。
(三)选择治疗方案的依据。
根据《临床诊疗指南–呼吸病学分册》(中华医学会编著,人民卫生出版社)。
1.积极控制感染,合理应用抗生素。
2.痰液引流:体位引流,辅助以祛痰药、雾化吸入和支气管镜吸引。
3.支持治疗:加强营养,纠正贫血。
(四)标准住院日为3–8周。
(五)进入路径标准。
1.第一诊断必须符合ICD-10:J85.2肺脓肿疾病编码。
2.当患者同时具有其他疾病诊断时,但在住院期间不需要特殊处理也不影响第一诊断的临床路径流程实施时,可以进入路径。
(六)住院期间的检查项目。
1.必需的检查项目:(1)血常规、尿常规、大便常规;(2)肝肾功能、电解质、血糖、血沉、C反应蛋白(CRP)、凝血功能、感染性疾病筛查(乙肝、丙肝、梅毒、艾滋病等)、血气分析;(3)痰病原学检查及药敏;(4)胸部正侧位片、心电图。
2.根据患者病情选择:血培养、其他方法的病原学检查、胸部CT、有创性检查(支气管镜)等。
(七)治疗方案与药物选择。
预防性抗菌药物:按照《抗菌药物临床应用指导原则》(卫医发〔2004〕285号)执行,根据患者病情合理使用抗菌药物。
(八)出院标准。
1.症状缓解,体温正常超过72小时。
2.病情稳定。
3.没有需要住院治疗的合并症和/或并发症。
(九)变异及原因分析。
1.治疗无效或者病情进展,需复查病原学检查并调整抗菌药物,导致住院时间延长。
2.伴有影响本病治疗效果的合并症和/或并发症,需要进行相关检查及治疗,导致住院时间延长。
3.有手术治疗指征需外科治疗者,转入外科治疗路径。
二、肺脓肿临床路径表单适用对象:第一诊断为肺脓肿(ICD-10:J85.2)患者姓名:性别:年龄:门诊号:住院号:急性呼吸窘迫综合征临床路径(2011年版)一、急性呼吸窘迫综合征临床路径标准住院流程(一)适用对象。
临床胸外科临床路径 The Standardization Office was revised on the afternoon of December 13, 2020贲门失弛缓症临床路径一、贲门失弛缓症临床路径标准住院流程(一)适用对象。
第一诊断为贲门失弛缓症(ICD-10:)行食管下段贲门肌层切开或+胃底折叠术(经胸或经腹)(ICD-9-CM-3:+)(二)诊断依据。
根据《临床诊疗指南-胸外科分册》(中华医学会编著,人民卫生出版社)1.病史:有吞咽梗噎感,可伴有反胃或呕吐;病程长,症状时轻时重。
2.辅助检查:上消化道钡剂造影可见贲门部鸟嘴样狭窄,贲门上段食管扩张、钡剂存留;胃镜可见贲门上段食管食物潴留,粘膜充血水肿,贲门关闭,但镜体仍可顺利通过;食管测压显示食管下段高压带,吞咽时压力无下降。
3.鉴别诊断:贲门癌、弥漫性食管痉挛以及结缔组织病导致的食管硬化症等。
(三)治疗方案的选择。
根据《临床诊疗指南-胸外科分册》(中华医学会编著,人民卫生出版社)1.非手术治疗:(1)口服药物:钙通道拮抗剂、硝酸盐制剂等。
适用于不能耐受扩张及手术治疗的患者,也可作为进一步治疗的准备治疗。
(2)局部注射肉毒碱:适用于高龄或不适于做扩张及手术治疗的患者,也可作为扩张后的辅助治疗。
(3)球囊扩张:适用于药物治疗不满意、病情较重的病人,但不适于小儿及高龄患者。
2.手术治疗:食管下段贲门肌层切开术或加胃底折叠术。
适用于诊断明确,症状明显的患者。
(四)标准住院日为10-13天。
(五)进入路径标准。
1.第一诊断必须符合ICD-10:贲门失弛缓症疾病编码。
2.有适应证,无手术禁忌证。
3.当患者同时具有其他疾病诊断,但住院期间不需特殊处理也不影响第一诊断的临床路径流程实施时,可以进入路径。
(六)术前准备(术前评估)3-5天。
1.必需的检查项目:(1)血常规、尿常规,血型;(2)凝血功能、血电解质、肝肾功能、感染性疾病筛查(乙肝、丙肝、艾滋病、梅毒等);(3)胸片、心电图、肺功能;(4)上消化道钡剂造影和/或胃镜。
2.根据患者病情选择:食管测压,超声心动图(高龄或既往有相关病史者)。
3.术前准备:(1)术前3日开始进流食,并在餐后口服庆大霉素生理盐水和灭滴灵冲洗食管,术前1日禁食;(2)手术日置胃管,以高渗盐水冲洗食管,保留胃管;如食管内残留物多,可将禁食及食管冲洗时间延长1天。
(七)预防性抗菌药物选择与使用时机。
应按照《抗菌药物临床应用指导原则》(卫医发〔2004〕285号)执行。
术前30分钟预防性使用抗菌药物;手术超时3小时加用1次抗菌药物。
(八)手术日为入院第4-6天。
1.麻醉方式:气管插管全身麻醉。
2.手术方式:食管下段贲门肌层切开术或加胃底折叠术。
3.输血:视术中具体情况而定。
(九)术后住院恢复6-9天。
1.术后心电监护。
2.补液抗炎治疗(抗菌药物+抑制胃酸药物)。
3.术后1天复查胸片、血常规。
4.术后1天可下床活动,肠功能恢复后即可拔除胃管。
5.如术中无粘膜破损,术后2天可饮水(经胸者可在饮水前口服亚甲蓝证实无消化道瘘),术后3天可进流食;如术中粘膜破损,则在术后5天行上消化道泛影葡胺造影确认无消化道瘘后开始进流食。
6.经胸手术者术后48-72小时视情况拔除胸腔引流管。
(十)出院标准。
1.一般情况良好,体温正常。
2.血常规、肝肾功能、电解质化验无明显异常。
3.切口无感染征象或可门诊处理的伤口情况。
(十一)变异及原因分析。
1.既往有胸腔或腹腔手术史,可影响手术方式的选择。
2.因手术后发生消化道瘘或其他并发症,导致术后住院时间延长。
3.因患者伴发其他疾病,导致术前、术后住院时间延长。
二、贲门失弛缓症临床路径表单适用对象:第一诊断为贲门失弛缓症(ICD-10:)行食管下段贲门肌层切开或+胃底折叠术(经胸或经腹)(ICD-9-CM-3: +)患者姓名:性别:年龄:门诊号:住院号:住院日期:年月日出院日期:年月日标准住院日:10-13天自发性气胸临床路径一、自发性气胸临床路径标准住院流程(一)适用对象。
第一诊断为自发性气胸(ICD-10:)行肺大疱切除和/或胸膜固定术(ICD-9-CM-3:和/或,)(二)诊断依据。
根据《临床诊疗指南-胸外科分册》(中华医学会编著,人民卫生出版社)1.诱发因素:剧烈咳嗽、持重物屏气、剧烈运动等,也可无明显诱发因素。
2.临床症状:突发患侧胸痛、喘憋、呼吸困难,偶尔有干咳。
严重程度从轻微不适至严重呼吸困难,甚至休克。
3.临床体征:少量气胸时,体征不明显;气胸在30%以上者,可出现患侧胸部饱满,呼吸运动减弱,叩诊呈鼓音,语颤和呼吸音均减低或消失,气管向健侧移位。
4.辅助检查:胸片或胸部CT。
(三)治疗方案的选择。
根据《临床诊疗指南-胸外科分册》(中华医学会编著,人民卫生出版社)1.保守治疗:2.手术治疗:(1)复发性气胸;(2)胸片或CT检查证实有肺大疱者;(3)气胸合并胸腔出血者;(4)有效胸腔闭式引流72小时仍有大量气体溢出者;(5)患者从事特殊职业,如飞行员、潜水员、高空作业等。
(四)标准住院日为10-13天。
(五)进入路径标准。
1.第一诊断符合ICD-10:自发性气胸疾病编码。
2.当患者同时具有其他疾病诊断,但住院期间不需特殊处理也不影响第一诊断的临床路径流程实施时,可以进入此路径。
(六)术前准备(术前评估)1-2天。
1.必需的检查项目:(1)血常规、尿常规、血型;(2)凝血功能、肝肾功能、电解质、感染性疾病筛查(乙肝、丙肝、艾滋病、梅毒等);(3)胸片、心电图。
2.根据患者病情选择:(1)超声心动图(60岁以上或伴有心血管疾病者);(2)肺功能、血气分析;(3)胸部CT。
(七)预防性抗菌药物选择与使用时机。
应按照《抗菌药物临床应用指导原则》(卫医发〔2004〕285号)执行。
预防性用药时间为术前30分钟;手术超时3小时加用一次。
(八)手术日为入院第2-3天。
1.麻醉方式:双腔气管插管全麻。
2.手术耗材:直线型切割缝合器、生物胶。
3.术中用药:麻醉常规用药。
4.输血:视术中情况而定。
5.病理:石蜡切片。
(九)术后住院恢复5-10天。
必须复查的检查项目:血常规,正、侧位胸片。
(十)出院标准。
1.体温正常,无呼吸困难。
2.拔除引流管,切口无感染。
3.复查化验结果无明显异常,胸片示肺复张良好等。
(十一)变异及原因分析。
1.患者伴有可能影响手术的合并疾病,需要进行相关的诊断和治疗。
2.术后发生并发症需要进行相应的临床诊治,延长住院时间。
二、自发性气胸临床路径表单适用对象:第一诊断为自发性气胸(ICD-10:)行肺大疱切除和/或胸膜固定术(ICD-9-CM-3: 和/或 01,)患者姓名:性别:年龄:门诊号:住院号:住院日期:年月日出院日期:年月日标准住院日:10-13天食管癌临床路径一、食管癌临床路径标准住院流程(一)适用对象。
第一诊断为食管癌(ICD-10:C15/)行食管癌根治术(食管癌切除+食管-胃吻合术)(ICD-9-CM-3:)(二)诊断依据。
根据《临床诊疗指南-胸外科分册》(中华医学会编著,人民卫生出版社)1.临床症状:进行性吞咽困难。
2.辅助检查:上消化道钡餐、内镜检查及活检提示。
(三)治疗方案的选择。
根据《临床诊疗指南-胸外科分册》(中华医学会编著,人民卫生出版社)1.经左胸食管癌切除,胸腔内食管胃吻合术或颈部食管胃吻合术。
2.经右胸食管癌切除,胸腔内食管胃吻合术(胸腹二切口)或颈部吻合术(颈胸腹三切口)。
(四)标准住院日为13-21天。
(五)进入路径标准。
1.第一诊断必须符合ICD-10:C15/食管癌疾病编码。
2.当患者同时具有其他疾病诊断,但住院期间不需要特殊处理也不影响第一诊断的临床路径流程实施时,可进入此路径。
(六)术前准备(术前评估)3-5天。
1.必需的检查项目:(1)血常规、尿常规、大便常规;(2)凝血功能、血型、肝肾功能、电解质、感染性疾病筛查(乙肝、丙肝、艾滋病、梅毒等);(3)肺功能、血气分析、心电图;(4)内镜检查+活检;(5)影像学检查:胸片正侧位、上消化道造影、胸部CT(平扫+增强扫描)、腹部超声或CT。
2.根据患者情况可选择:(1)超声心动图;(2)食管内镜超声等。
(七)预防性抗菌药物选择与使用时机。
1.抗菌药物:应按照《抗菌药物临床应用指导原则》(卫医发〔2004〕285号)执行,根据患者病情合理使用抗菌药物。
2.术前30分预防性应用抗菌药物。
(八)手术日为入院第3-7天。
1.麻醉方式:双腔气管插管全麻。
2.手术耗材:根据患者病情使用(圆形吻合器、闭合器、切割缝合器等)。
3.术中用药:预防性应用抗菌药物。
4.输血:视术中情况而定。
(九)术后住院恢复10-14天。
1.必须复查的检查项目:胸片,血常规、肝肾功能、电解质。
2.术后用药:抗菌药物使用,应按照《抗菌药物临床应用指导原则》(卫医发〔2004〕285号)执行,可选用二代头孢类或联合应用甲硝唑类。
(十)出院标准。
1.进半流食顺利。
2.切口愈合良好,或门诊可处理的愈合不良切口。
3.体温正常,胸片提示无明显感染征象。
(十一)变异及原因分析。
1.有影响手术的合并症,需要进行相关的诊断和治疗。
2.术后出现肺部感染、呼吸功能衰竭、心脏功能衰竭、吻合口瘘等并发症,需要延长治疗时间。
二、食管癌临床路径适用对象:第一诊断为食管癌(ICD-10:C15/)行食管癌根治术(食管癌切除+食管-胃吻合术)(ICD-9-CM-3:)患者姓名:性别:年龄:门诊号:住院号:住院日期:年月日出院日期:年月日标准住院日:13-21天支气管肺癌临床路径一、支气管肺癌临床路径标准住院流程(一)适用对象。
第一诊断为支气管肺癌(ICD-10:C34/)行肺局部切除/肺叶切除/全肺切除/开胸探查术(ICD-9-CM-3:(二)诊断依据。
根据《美国国家癌症综合网非小细胞肺癌治疗指南2009年第一版(中国版)》、《临床诊疗指南-胸外科分册》(中华医学会编著,人民卫生出版社)1.高危因素:吸烟指数>400,年龄>45岁,环境与职业因素。
2.临床症状:刺激性咳嗽、血痰或咯血、胸痛。
3.临床体征:早期不显著。
4.辅助检查:胸部影像学检查,纤维支气管镜,肺穿刺活检等提示。
(三)治疗方案的选择。
根据《美国国家癌症综合网非小细胞肺癌治疗指南2009年第一版(中国版)》、《临床诊疗指南-胸外科分册》(中华医学会编著,人民卫生出版社)1.肺部分切除术(包括肺楔形切除和肺段切除)。
2.肺叶切除术(包括复合肺叶切除和支气管、肺动脉袖式成型)。
3.全肺切除术。
4.上述术式均应行系统性淋巴结清扫。
(四)标准住院日为12-21天。
(五)进入路径标准。
1.第一诊断符合ICD-10:C34/支气管肺癌疾病编码。