急性呼吸窘迫综合征(ARDS)护理常规
- 格式:pptx
- 大小:240.18 KB
- 文档页数:20

A R D S的护理常规集团文件版本号:(M928-T898-M248-WU2669-I2896-DQ586-M1988)急性呼吸窘迫综合症护理一.概念急性呼吸窘迫综合症(ARDS)是指严重感染创伤休克等肺内外袭击后出现的以肺泡毛细血管损伤为主要表现的临床综合征,属于急性肺损伤(ALI)最严重阶段或类型。
二.评估要点1.病史评估2.病情评估(1)精神神经症状的评估。
(2)生命体征的评估。
(3)呼吸情况的评估。
(4)缺氧程度的评估。
(5)体征的评估。
(6)辅助检查及化验结果的评估。
3.皮肤情况的评估4.评估出入量是否平衡。
5.生活自理能力的评估。
三.护理1.一般护理执行呼吸系统疾病的护理常规2.休息与饮食3.氧疗一般予高浓度面罩吸氧,必要时加压给氧,使Pao2≥60mmHg或SO2≥90%,应根据动脉血气分析结果和患者的临床表现,及时调节吸氧流量。
观察氧疗效果,如氧分压始终低于50mmHg,需行机械通气治疗,最好使用呼吸末正压通气。
4.保持呼吸道通畅神志清楚的患者指导有效咳嗽咳痰的方法,无力咳嗽或神志不清的患者及时清除其呼吸道分泌物。
5.心理护理ARDS的患者因呼吸困难预感病情危重,常会产生紧张焦虑情绪,护士要关心安慰患者,解除思想顾虑,必要时床边陪护,增加安全感。
6.用药护理按医嘱及时准确用药,并观察疗效及不良反应。
患者使用呼吸兴奋剂时应保持呼吸道通畅,静滴时速度不宜过快,注意观察呼吸频率节律神志变化以及动脉血气的变化,以便调整剂量。
7.病情监测(1)密切观察生命体征的变化,呼吸频率节律和深度,呼吸困难的程度。
(2)缺氧及二氧化碳潴留情况:有无发绀球结膜水肿等。
(3)检测心率心律及血压末梢循环情况。
(4)观察意识状态及精神神经症状,尽早发现肺性脑病的表现。
(5)观察和记录每小时尿量和出入量。
(6)监测动脉血气分析和生化检验结果,了解电解质和酸碱平衡情况。
8.保持呼吸道通畅鼓励多进水或应用化痰药物稀释痰液。

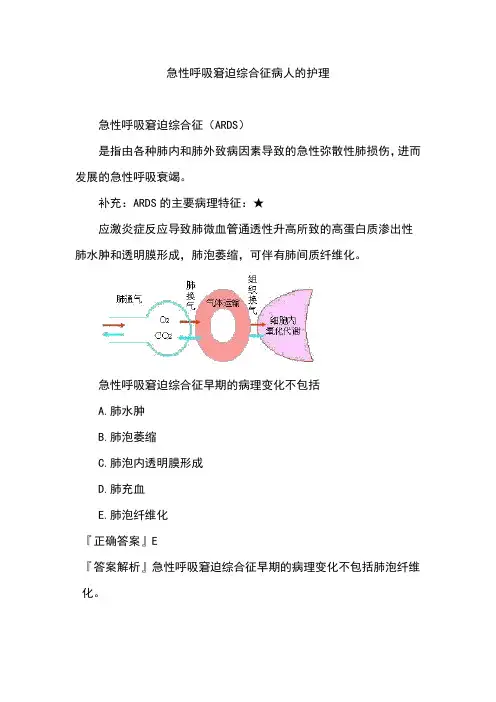
急性呼吸窘迫综合征病人的护理急性呼吸窘迫综合征(ARDS)是指由各种肺内和肺外致病因素导致的急性弥散性肺损伤,进而发展的急性呼吸衰竭。
补充:ARDS的主要病理特征:★应激炎症反应导致肺微血管通透性升高所致的高蛋白质渗出性肺水肿和透明膜形成,肺泡萎缩,可伴有肺间质纤维化。
急性呼吸窘迫综合征早期的病理变化不包括A.肺水肿B.肺泡萎缩C.肺泡内透明膜形成D.肺充血E.肺泡纤维化『正确答案』E『答案解析』急性呼吸窘迫综合征早期的病理变化不包括肺泡纤维化。
一、病因1.肺内因素:指对肺的直接损伤,包括化学性因素、物理性因素、生物性因素。
2.肺外因素:严重休克、脓毒症、神经系统病变、急性胰腺炎等。
各种严重创伤和感染可致ARDS。
我国最主要的危险因素:重症肺炎★二、临床表现主要表现为呼吸窘迫、顽固性低氧血症★和呼吸衰竭。
除原发病的表现外,常在原发病起病后突然出现进行性加重的呼吸窘迫、气促、发绀,不能被通常氧疗所改善★,也不能用其他心肺原因所解释。
常伴有烦躁、焦虑、出汗。
三、辅助检查1.动脉血气分析★动脉血氧分压(PaO2)≤60mmHg;氧合指数PaO2/FiO2(吸入氧的分数值)ARDS时≤300mmHg。
(正常值400~500mmHg)氧合指数降低是ARDS诊断的必备条件。
2.X线胸片早期可无异常,或呈轻度间质改变,表现为边缘模糊的肺纹理增多。
继之出现斑片状以至融合成大片状的浸润阴影,大片阴影中可见支气管充气征。
其演变过程符合肺水肿的特点,快速多变;后期可出现肺间质纤维化的改变。
四、治疗原则1.纠正缺氧:迅速纠正缺氧是抢救最重要的措施。
一般需高浓度(>50%)给氧★,使PaO2≥60mmHg或SaO2≥90%2.维持适当的体液平衡3.机械通气★需要尽早应用:改善呼吸窘迫的最佳措施。
主要措施:呼气末正压给氧(PEEP),小潮气量。
若过度通气可出现呼吸性碱中毒。
呼气末正压给氧(PEEP)+小潮气量+高浓度吸氧五、护理措施1.遵医嘱给予高浓度吸氧,并观察氧疗效果。

肺性脑病的五大护理妙招引言肺性脑病是一种严重的并发症,常见于急性呼吸窘迫综合征(ARDS)患者。
它是由于肺脏病变引起的低氧血症和二氧化碳潴留导致的脑部功能异常。
肺性脑病的护理需要高度专业的医疗团队进行全面监测和护理。
本文将介绍肺性脑病的五大护理妙招,希望能为医护人员提供参考,提高护理效果。
1. 保持呼吸道通畅肺性脑病患者常出现呼吸道分泌物增多、咳嗽困难等症状,容易引起呼吸道堵塞和气道感染。
因此,护理人员应重点关注呼吸道的清洁和通畅。
常规护理措施包括定期吸痰、鼻腔护理、体位引流等。
同时,在满足氧疗需求的前提下,避免过度供氧,以免抑制呼吸中枢,加重肺性脑病的症状。
2. 维持液电解质平衡肺性脑病患者呼吸困难,常需进行机械通气或高浓度氧疗,容易引起液体潴留和电解质紊乱,如低钠血症、低钾血症等。
护理人员应密切监测患者的液体入出量、血液电解质和酸碱平衡,及时纠正异常。
同时,鼓励患者适量饮水,避免脱水或过度补液,保持良好的水盐平衡。
3. 管理脑水肿肺性脑病患者因缺氧和二氧化碳潴留,容易导致脑细胞水肿,进一步加重脑功能障碍。
因此,及时有效地管理脑水肿是关键。
护理人员可以采用以下措施: - 保持头部低位或侧卧位,有助于减少颅内压;- 避免剧烈咳嗽,使用抗咳药或神经控制药物; - 限制液体摄入,避免过度补液; - 如有必要,可以给予渗透性利尿剂,如甘露醇,以减少脑组织的水肿。
4. 密切观察病情变化肺性脑病发展迅速,病情变化多端。
护理人员应密切观察患者的生命体征、意识状态、呼吸情况等指标的变化,并及时记录和报告医生。
一旦出现以下情况,应当立即采取相应的护理措施: - 意识程度下降,出现神经系统症状; - 呼吸困难加重,氧饱和度下降; - 血压异常波动,心率不稳定; - 出现严重的气道堵塞、感染或其他并发症。
5. 提供情绪支持和家属教育肺性脑病是一种严重的疾病,患者和家属常常面临巨大的心理压力。
护理人员需要提供情绪支持和积极的沟通,帮助患者和家属缓解焦虑和恐惧,并解答他们的疑问。

-*-------------------------------------------------*-
ARDS 护理常规
【护理评估】要点
1、生命体征:T、P、R、BP、SPO2
2、呼吸:有无呼吸窘迫、气促、紫绀、肺部啰音等
3、有关化验检查:血气分析 PaO2,PaCO2,PH 等
4、每小时尿量、出入平衡
【常见护理问题】
1、气体交换受损
2、低效性呼吸型态
3、活动无耐力
4、潜在并发症:气压伤
5、潜在并发症:水电解质失调
【护理措施】
1、治疗护理
(1)氧疗:根据血气分析、血氧饱和度及临床情况遵医嘱随时调节吸入氧浓度、呼吸模式及参数,建立人工气道者按人工气道护理常规进行,使用呼吸机按呼吸机护理常规进行。
(2)用药护理:使用抗炎、平喘、利尿、糖皮质激素等药物时,观察药物疗效和副作用。
2、并发症预防与护理。
3、饮食:给予高热量、高蛋白饮食,必要时给予管饲或静脉营养。
4、休息与运动:急性期卧床休息,在康复医师指导下被动运动,降低氧耗。
ARDS 护理常规。

急性呼吸窘迫综合征病人的护理一、临床表现
二、辅助检查
三、治疗原则
小结:ARDS治疗选择PEEP,小儿透明膜病首选持续正压呼吸(CPAP)用氧
四、护理问题
1.气体交换受损与肺毛细血管损伤、肺水肿、肺泡内透明膜形成致换气功能障碍有关
2.潜在并发症多脏器功能衰竭
五、护理措施
六、健康教育
1.向病人和家属阐明积极治疗原发基础疾病的重要性。
2.指导病人加强营养和体格锻炼,达到增强体质的目的。
注意劳逸结合,纠正不良的生活习惯,吸烟者应戒烟。
预防呼吸道感染。

急性呼吸窘迫综合征护理措施急性呼吸窘迫综合征(ARDS)是指严重感染、创伤、休克等肺内外疾病后出现的以肺泡-毛细血管损伤为主要表现的临床综合征,是急性肺损伤(ALI)的严重阶段或类型。
其临床特征为呼吸频速和窘迫,难以纠正的进行性低氧血症。
1临床表现ARDS临床表现可以有很大差别,取决于潜在疾病和受累器官的数目与类型,而不取决于正在发生的肺损伤所导致的表现。
1.1 ARDS多发病迅速,通常在受到发病因素攻击(如严重创伤、休克、败血症、误吸有毒气体或胃内容物)后12~48h发病,偶有长达5天者。
一旦发病后,很难在短时间内缓解,因为修复肺损伤的病理改变通常需要1周以上的时间。
1.2 呼吸窘迫是ARDS最常见的症状,主要表现为气急和呼吸次数增快。
呼吸次数大多在25~50次/分,其严重程度与基础呼吸频率和肺损伤的严重程度有关。
1.3 难以纠正的低氧血症、严重氧合功能障碍。
其变化幅度与肺泡渗出和肺不张形成的低通气或无通气肺区与全部肺区的比值有关,比值越大,低氧血症越明显。
1.4 死腔/潮气比值增加,≥0.6时可能与更严重的肺损伤相关(健康人为0.33~0.45)。
1.5 重力依赖性影像学改变,在ARDS早期,由于肺毛细血管膜通透性一致增高,可呈非重力依赖性影像学变化。
随着病程进展,当渗出突破肺泡上皮防线进入肺泡内后,肺部斑片状阴影主要位于下垂肺区。
2护理措施ARDS是急性呼吸衰竭的一种类型。
病人原来心肺功能正常,但由于肺外或肺内的原因引起急性渗透性肺水肿和进行性缺氧性呼吸衰竭。
临床表现为突发性、进行性呼吸窘迫,气促、发绀,常伴有烦躁、焦虑表情、出汗等。
ARDS的治疗包括改善换气功能及氧疗、纠正缺氧、及时去除病因、控制原发病等。
2.1 常见护理问题①低效型呼吸型态;②气体交换受损;③心输血量减少;④潜在并发症:气压伤;⑤有皮肤完整性受损的危险;⑥有口腔黏膜改变的危险;⑦潜在并发症:水、电解质平衡紊乱;⑧焦虑。

呼吸内科急性呼吸窘迫综合征患者护理要点急性呼吸窘迫综合征(acute respiratory distress syndrome,ARDS)是指严重感染、创伤、休克等非心源性疾病过程中,肺毛细血管内皮细胞和肺泡上皮细胞损伤造成弥散性肺间质及肺泡水肿,导致的急性低氧性呼吸功能不全或衰竭,属于急性肺损伤(acute lung injury,ALD 的严重阶段。
以肺容积减少、肺顺应性降低、严重的通气/血流比例失调为病理生理特征。
临床上表现为进行性低氧血症和呼吸窘迫,肺部影像学表现为非均一性的渗出性病变。
本病起病急、进展快、病死率高。
ALI和 ARDS是同一疾病过程中的两个不同阶段,ALI代表早期和病情相对较轻的阶段,而ARDS代表后期病情较为严重的阶段。
发生ARDS时患者必然经历过ALI,但并非所有的ALI都要发展为ARDS。
引起ALI和ARDS的原因和危险因素很多,根据肺部直接和间接损伤对危险因素进行分类,可分为肺内因素和肺外因素。
肺内因素是指致病因素对肺的直接损伤,包括:①化学性因素,如吸入毒气、烟尘、胃内容物及氧中毒等;②物理性因素,如肺挫伤、放射性损伤等;③生物性因素,如重症肺炎。
肺外因素是指致病因素通过神经体液因素间接引起肺损伤,包括严重休克、感染中毒症、严重非胸部创伤、大面积烧伤、大量输血、急性胰腺炎、药物或麻醉品中毒等。
ALI和ARDS的发生机制非常复杂,目前尚不完全清楚。
多数学者认为,ALI和ARDS是由多种炎性细胞、细胞因子和炎性介质共同参与引起的广泛肺毛细血管急性炎症性损伤过程。
一、临床特点ARDS的临床表现可以有很大差别,取决于潜在疾病和受累器官的数目和类型。
(一)症状体征(1)发病迅速:ARDS多发病迅速,通常在发病因素攻击(如严重创伤、休克,败血症、误吸)后12~48h发病,偶尔有长达5d者。
(2)呼吸窘迫:是ARDS最常见的症状,主要表现为气急和呼吸频率增快,呼吸频率大多在25~50次/分钟。

•ARDS概述•ARDS的诊断•ARDS的治疗•ARDS的护理•ARDS的预防及康复•ARDS诊治及护理案例分享•参考文献目录ARDS概述固性低氧血症为特征。
双肺浸润影,肺动脉楔压(PAWP)≤18mmHg,心源性肺水肿除外。
腔渗出富含蛋白质的液体,进而导致肺水肿、透明膜形成和肺不张。
如吸入烟雾、胃内容物、腐蚀性化学物质等。
吸入肺损伤肺挫伤和撕裂伤全身感染和炎症其他如胸部外伤、外科手术等。
如严重感染、脓毒症、系统性炎症反应综合征(SIRS)等。
如药物过量、中毒、淹溺、自发性气胸等。
严重低氧血症患者血氧饱和度下降,严重时可出现呼吸衰竭。
口唇和甲床发绀患者缺氧严重时,口唇和甲床可出现发绀。
胸闷胸痛患者常感到胸闷、胸痛,严重者可出现呼吸窘迫综合征(ARDS)。
呼吸困难患者常感到呼吸急促和困难,且不能平卧,需要高浓度吸氧来缓解症状。
咳嗽咳痰咳嗽频繁,咳出白色黏痰或泡沫痰,有时可带血丝。
ARDS的诊断急性起病氧合障碍:PaO2/FiO2≤300mmHg双肺浸润影增加肺动脉嵌顿压≤18mmHg,心排指数正常01021. 询问病史了解患者是否有相关危险因素,如肺部感染、吸入有毒气体、多发伤等。
2. 进行体格检查观察患者生命体征,特别是呼吸情况,检查口唇、指甲是否发绀。
3. 进行实验室检查检测血液中PaO2、PaCO2、pH等指标。
4. 进行影像学检查拍摄胸部X线片或CT,观察肺部是否有浸润影。
5. 进行肺动脉嵌顿压…通过Swan-Ganz导管检测肺动脉嵌顿压,以判断是否符合ARDS诊断标准。
030405了解患者的起病情况、症状及既往史。
病史采集通过Swan-Ganz导管检测肺动脉嵌顿压,以判断是否符合ARDS诊断标准。
肺动脉嵌顿压检测观察患者的生命体征及特殊体征,如呼吸频率、节律及口唇、指甲的颜色。
体格检查检测血液中PaO2、PaCO2、pH等指标。
实验室检查拍摄胸部X线片或CT,观察肺部是否有浸润影。
影像学检查0201030405诊断工具ARDS的治疗使用皮质类固醇如甲基强的松龙可以减轻炎症反应,但长期使用可能增加感染风险。

2020年1月修订
急性呼吸窘迫综合症(ARDS)的应急预案ARDS是指心源性以外的各种肺内外因素,导致的急性的,进行性的缺氧性的呼吸衰竭。
本病起病急骤,发展迅猛,如不及早诊治,其病死率高达50%以上(25%-90%),常死于多脏器功能衰竭。
一、预防
1.积极治疗原发病,观察其疗效。
2.安置舒适卧位,鼓励床上活动。
3.给予面罩吸氧,加大氧流量。
4.心电监护,监测心电、血压、呼吸和血氧饱和度。
5.指导有效咳嗽,改善呼吸功能,协助翻身、扣背、排痰。
6.实行液体限制性管理。
7.评估患者临床症状,如咳嗽咳痰、喘憋、进行性呼吸困难;持续低氧血症;口唇、颜面、四肢末梢颜色、温湿度。
二、处置
1.建立静脉通路,酌情双路及以上。
2.动态评估患者临床症状,急查动脉血气。
3.注意保暖,防止受凉。
4.准备吸引装置、气管切开包、气管插管用物、呼吸气囊等。
5.呼吸支持治疗:氧疗、无创机械通气,病情加重使用有创机械通气。
6.严密观察病情,积极配合抢救,做好记录。
7.若需要转至相关科室,做好转移准备,备好物品,医护陪同。