股骨头坏死的X、CT、MRI的影像诊断!
- 格式:pdf
- 大小:305.70 KB
- 文档页数:6
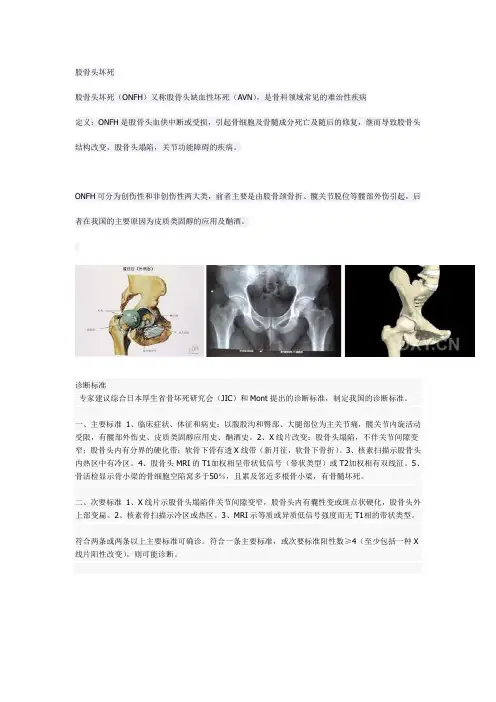
股骨头坏死股骨头坏死(ONFH)又称股骨头缺血性坏死(AVN),是骨科领域常见的难治性疾病定义:ONFH是股骨头血供中断或受损,引起骨细胞及骨髓成分死亡及随后的修复,继而导致股骨头结构改变,股骨头塌陷,关节功能障碍的疾病。
ONFH可分为创伤性和非创伤性两大类,前者主要是由股骨颈骨折、髋关节脱位等髋部外伤引起,后者在我国的主要原因为皮质类固醇的应用及酗酒。
诊断标准专家建议综合日本厚生省骨坏死研究会(JIC)和Mont提出的诊断标准,制定我国的诊断标准。
一、主要标准1、临床症状、体征和病史:以腹股沟和臀部、大腿部位为主关节痛,髋关节内旋活动受限,有髋部外伤史、皮质类固醇应用史、酗酒史。
2、X线片改变:股骨头塌陷,不伴关节间隙变窄;股骨头内有分界的硬化带;软骨下骨有透X线带(新月征,软骨下骨折)。
3、核素扫描示股骨头内热区中有冷区。
4、股骨头MRI的T1加权相呈带状低信号(带状类型)或T2加权相有双线征。
5、骨活检显示骨小梁的骨细胞空陷窝多于50%,且累及邻近多根骨小梁,有骨髓坏死。
二、次要标准1、X线片示股骨头塌陷伴关节间隙变窄,股骨头内有囊性变或斑点状硬化,股骨头外上部变扁。
2、核素骨扫描示冷区或热区。
3、MRI示等质或异质低信号强度而无T1相的带状类型。
符合两条或两条以上主要标准可确诊。
符合一条主要标准,或次要标准阳性数≥4(至少包括一种X 线片阳性改变),则可能诊断。
各诊断方法要点可通过询问病史、临床查体、X线摄片、磁共振成像(MRI)、核素扫描、计算机体层成像(CT)等方法对股骨头坏死进行诊断。
一、临床诊断应仔细询问病史,包括髋部外伤、应用皮质类固醇、饮酒或贫血史等。
对临床症状要明确疼痛部位、性质、与负重的关系等。
查体应包括髋关节旋转活动情况。
股骨头坏死早期临床症状并不典型,内旋髋关节引疼痛是最常见的症状。
股骨头塌陷后,可出现髋关节活动范围受限。
体征:局部深压痛,内收肌止点压痛,部分病人轴叩痛可呈阳性。





股骨头坏死的影像学表现股骨头坏死的影像学表现股骨头坏死是指股骨头缺血、坏死、塌陷的疾病,多见于中年男性和长期服用激素的患者。
影像学检查在诊断股骨头坏死时起到了重要的作用。
本文将详细介绍股骨头坏死的影像学表现,包括X线摄片、磁共振成像(MRI)和骨扫描。
X线摄片:X线摄片是最常用的影像学检查方法之一。
股骨头坏死早期X线摄片可能无明显异常,但在进展期可出现以下表现:1.坏死区的密度增高:股骨头坏死区的密度会增高,呈骨质硬化表现。
2.坏死区的骨小梁变细:由于坏死区的缺血,骨小梁逐渐变细。
3.坏死区的骨缺损:股骨头坏死区可能出现不同程度的骨缺损。
4.坏死区的囊性变:部分股骨头坏死区可以呈现囊性变。
磁共振成像(MRI):MRI是目前最敏感、特异性最高的影像学检查方法之一。
股骨头坏死在MRI上的表现包括:1.T1加权图像上,坏死区呈低信号强度,与周围正常骨组织对比明显。
2.T2加权图像上,坏死区呈高信号强度,可显示坏死区的边缘征和骨髓水肿征象。
3.螺旋CT或增强MRI可进一步评估血管供应情况。
骨扫描:骨扫描是一种评估骨代谢活动的方法,对于股骨头坏死的早期诊断和病程跟踪具有一定的价值。
股骨头坏死的骨扫描表现主要为局部骨代谢增加,较早出现阳性结果。
本文档涉及附件:本文档附件包括股骨头坏死的X线摄片、MRI图像和骨扫描结果。
本文所涉及的法律名词及注释:1.股骨头坏死:骨头缺血、坏死、塌陷的疾病。
2.缺血:局部组织供血不足。
3.坏死:组织细胞死亡。
4.密度增高:骨骼密度增加。
5.骨质硬化:骨骼密度增高,硬度增加。
6.骨小梁:构成骨骼的细小骨束。
7.骨缺损:骨骼上出现形态不规则的凹陷或孔洞。
8.囊性变:指组织或实质出现液体聚集形成囊性结构。
9.信号强度:影像学上显示的图像明暗程度,可表征组织病变或正常变化。

成人早期股骨头缺血性坏死的DR、CT和MRI影像对比分析发表时间:2016-12-12T13:56:12.083Z 来源:《中华急诊医学杂志》2016年6月作者:李敬哲[导读] 在ANGH的临床诊断中,DR检查可以清楚显示股骨头的整体结构,空间分辨率较高。
河南省鹤壁职业技术学院医学院邮编:458030【摘要】目的:对比分析DR、CT、MRI三者在成人早期股骨头缺血性坏死(ANGH)的影像及诊断应用价值。
方法:选择58例2014年4月至2015年7月期间在我院接受治疗的早期ANGH患者作为研究对象,分别对其实施DR、CT、MRI检查,对检查结果进行对比分析。
结果:MRI检查的确诊率为96.55%、CT检查的确诊率为67.24%,DR检查的确诊率为29.31%,MRI检查确诊率明显高于CT和DR检查,CT检查确诊率明显高于DR检查,差异比较均存在显著性,有统计学意义(P<0.05)。
结论:在ANGH的临床诊断中,DR检查可以清楚显示股骨头的整体结构,空间分辨率较高;CT检查可更好地反映骨质细微结构的变化及钙化情况,密度分辨率较高;而MRI检查对软组织的分辨率较高,因此对早期股骨头缺血坏死的诊断准确率较高。
【关键词】股骨头缺血性坏死;诊断;MRI;DR;CT;对比分析股骨头缺血性坏死(ANFH)也叫股骨头软骨病,为临床治疗中一种较为常见的病症,其为因股骨颈骨折的复位与愈合效果差或骨组织发生病变导致的一种病理演变过程。
临床研究结果显示,年龄在30-60岁的男性为股骨头坏死的好发群体,有50%-80%患者病情均会从单侧进展为双侧,对患者生活质量的提高产生严重影响[1]。
本次研究主要探讨早期ANGH临床诊断中DR、CT、MRI检查的影像特征进行对比分析,现报告如下。
资料与方法1.1一般资料选取2014年4月2015年7月期间我院收治的58例早期ANGH患者作为对象。
患者性别:男性为39例,女性为19例;年龄:最小为20岁,最大为65岁,平均(46.4±4.3)岁;病程:最短3个月,最长为12年,平均(4.7±3.2)年。

股骨头缺血坏死的影像学诊断股骨头缺血坏死的影像学诊断摘要引言股骨头缺血坏死是一种常见的骨骼疾病,多发生在年轻人中,严重影响其生活质量。
及早的诊断股骨头缺血坏死有助于采取相应的治疗措施,延缓病情进展。
目前,影像学诊断是最常用的诊断方法之一。
影像学诊断方法X线检查X线检查是最早也是最常用的影像学诊断方法之一。
在早期的股骨头缺血坏死中,X线检查可能无法显示明显的异常。
在疾病进展的后期,X线检查可以展现出一系列典型的影像学表现,包括骨质疏松、骨部坏死、骨骺塌陷、囊变形成和股骨头变形等。
磁共振成像(MRI)MRI是股骨头缺血坏死影像学诊断中最敏感和特异的方法。
通过对软组织和骨结构的高分辨率成像,MRI能够提供详细的解剖信息,便于观察股骨头的病变情况。
在早期缺血坏死中,MRI可以显示出股骨头的低信号区域,代表着骨骼缺血和坏死。
MRI还可以评估骨骺塌陷和囊变形成等并发症。
CT扫描CT扫描在股骨头缺血坏死的影像学诊断中也具有一定的价值。
相较于X线检查,CT扫描能够提供更为精确和详细的骨组织结构信息。
通过CT图像,可以观察到骨组织的密度、形态和骨骼缺损等特征,辅助诊断股骨头缺血坏死的程度和病变范围。
影像学诊断评估影像学诊断评估可结合以上所述的X线、MRI和CT等检查方法,综合考虑以下几个方面的特征:1. 骨骼缺血表现:通过观察X线、MRI或CT图像,可以发现股骨头出现骨骼缺血的特征,如局部骨密度下降、骨质疏松等。
2. 病变范围和程度:鉴于股骨头缺血坏死可能存在不同程度和范围的病变,影像学诊断可以评估病变的程度和受累范围,进而指导治疗方案。
3. 并发症的检测:通过影像学检查,可以评估股骨头缺血坏死的并发症,如股骨头骨骺塌陷和囊变形成等。
结论影像学诊断在股骨头缺血坏死的早期发现和评估中起着重要的作用。
X线检查、MRI和CT扫描是常用的影像学诊断方法,可以显示出股骨头的病变特征、受累范围和并发症情况,为治疗方案的制定提供依据。

股骨头坏死的诊断与 1期治疗方法股骨头坏死是一种慢性骨关节疾病,在日常生活中极为常见,给生活带来了很多不便,股骨头坏死可由风湿病、血液病、潜水病、烧伤等疾患引起,先破坏邻近关节面组织的血液供应,进而造成坏死。
预防股骨头坏死要从日常生活中做起,防患于未然。
股骨头坏死1期是非常早期的,这个时候能查出来,其实这个患者还是很幸运的。
因为1期是在临床上,很难找到证据的,可能就是通过一些特殊检查,包括核磁,包括同位素扫描,这个时候才发现了股骨头坏死是1期的。
下面讲讲股骨头坏死1期治疗方法。
一、股骨头坏死的早期症状1)疼痛:疼痛可为间歇性或持续性,行走活动后2)关节僵硬与活动受限患髋关节屈伸不利、下蹲困难、不能久站、行走鸭子步。
早期症状为外展、外旋活动受限明显。
3)跛行:为进行性短缩性跛行,由于髋痛及股骨头塌陷,或晚期出现髋关节半脱位所致。
早期往往出现间歇性跛行,儿童患者则更为明显。
二、股骨头坏死的诊断1)临床特点:股骨头坏死一般起病隐匿,早期常无明显临床症状。
疼痛是最常见的临床表现。
多表现为腹股沟区疼痛,放射至大腿前面或内侧面。
这种疼痛可以是突然发生并很剧烈,但多为不严重的髋关节疼痛,逐渐加重。
对于髋关节疼痛的病人应仔细询问病史。
包括激素使用史,饮酒史、外伤史。
还应考虑一些少见的股骨头坏死原因,如减压病、血红蛋白病等。
若病人主诉髋部疼痛,询问病史存在易患因素,体检发现髋关节活动受限,应高度怀疑本病的存在并进行相应的检查。
早期诊断股骨头坏死的检查主要是影像学检查,包括X线片、CT、MRI、骨扫描、血管造影等。
2)X线片检查:X线片并不是早期诊断股骨头坏死的有效手段,但经济简便,是检查股骨头坏死的重要手段,在观察病情进展以及治疗方法选择上具有不可替代的作用。
为提高诊断率应同时拍正位和蛙式位片,也可以采用下肢牵引拍摄X线片,使软骨下骨分离区形成负压,“新月征”更清晰。
股骨头坏死典型的X线表现是“新月征”,这是股骨头塌陷的表现,此时患者病情的发展通常已不可避免。


MRI\CT\DR对股骨头缺血性坏死的检查和诊断目的:探讨股骨头缺血性坏死(ANFH)MRI、CT、DR诊断价值。
方法:回顾性分析本院2005年6月~2009年6月收治的43例股骨头缺血性坏死的患者临床资料,该组患者均经MRI、CT、DR检查,对三种诊断方法诊断的准确率进行评价。
结果:该组患者经诊断均存在股骨头缺血性坏死70髋,MRI、CT、DR三种诊断方式对ANFH分期Ⅰ~Ⅳ期诊断的准确率分别为97.1%(68/70)、84.3%(59/70)、74.4%(52/70),三种诊断方法的准确率差异有统计学意义,P <0.05。
结论:DR难以显示ANFH的早期表现,MRI是早期诊断ANFH最准确、最敏感的检查方法,CT能较好的反应骨质的细微结构改变及钙化。
标签:股骨头缺血性坏死;数字化成像技术;磁共振股骨头缺血性坏死(avascular necrosis of femoral head,ANFH)是临床上常见的疾病,其中多数足由于大量应用激素、酒精中毒、外伤、脂肪栓子等引起[1]。
随着我国老龄化步伐的加快,老年人的骨不愈合及股骨头缺血坏死的发病率也逐渐增加,约25%可恢复功能。
ANFH早期诊断对于患者的治疗和维持关节功能有重要的作用。
目前关于ANFH的诊断主要依赖于影像学检查,为寻找更好的诊断ANFH的影像学方法,现对本院2005年6月~2009年6月收治的43例股骨头缺血性坏死的患者经MRI、CT、DR诊断的情况报道如下:1 资料与方法1.1 一般资料该组患者43例,均为本院收治的股骨头缺血性坏死(ANFH)患者,所有患者均经手术证实,其中,男性18例,女性25例,年龄60~86岁,平均66岁,病程3个月~15年,临床表现:髋关节活动后肿胀、疼痛、跛行,甚至不能行走。
发病原因:激素引起27例,外伤性6例,酒精性3例,其他不明原因7例。
病变部位:单侧患病12例,双侧29例,共70髋病变。
1.2 诊断方法本组患者均经MRI(核磁共振)、CT(计算机断层扫描)、DR(数字化成像技术)检查,MRI检查设备使用西门子公司的1.5T MR Scanner高场强超导磁共振成像仪,行双髂常规横轴位T1WI、T2WI、冠状位T2WI及脂肪抑制。
股骨头坏死影像表现特点及鉴别诊断目的探讨CT与MRI诊断股骨头坏死的影像表现特点,为临床鉴别诊断和治疗方案的确定提供依据。
方法回顾性分析我院2012年10月~2014年05月收治的股骨头坏死的168例患者的CT和MRI扫描资料,统计分析其阳性率、确诊率以及临床分期。
结果在阳性率检测方面及临床分期方面,行CT扫描与MRI扫描的结果之间不存在显著性差异(P﹥0.05);检测结果与手术确诊相比,MRI扫描的确诊率高于CT,且两者之间的差异具有统计学意义(P﹤0.05)。
结论对于股骨头坏死影像学检测,MRI较CT而言,具有较高的确诊率,在进行鉴别诊断的时候,应该综合各类影像学资料的信息以提高确诊率。
标签:股骨头坏死;影像表现;诊断股骨头坏死是一种常见的髋关节疾病,经常性引起关节疼痛,关节活动不便以及负重行走功能障碍等。
CT与MRI作为目前临床诊断股骨头坏死病症的常用影像学手段,能够很好的检测股骨头坏死的病变情况。
现回顾性分析我院2012年10月~2014年05月收治的股骨头坏死的168例患者的CT和MRI扫描资料,总结并分析股骨头坏死的影像表现特点,为临床鉴别诊断和治疗方案的确定提供依据。
现将研究及结果报告如下。
1资料与方法1.1一般资料选取2012年10月~2014年05月我院经检查和询诊均疑似为股骨头坏死的168例患者的CT和MRI扫描资料。
其中男性120例,女性48例;年龄14~72岁,平均年龄(36.8±12.5)岁。
病患临床表现主要有髋关节、大腿近侧间接或持续疼痛,创伤性关节炎,或有痛性和短缩性跛行,病程4个月~8年,平均病程(4.8±0.6)年;病因包括明显外伤史64例,长期服用激素45例,糖尿病史28例,长期酗酒20例,其他11例。
1.2方法对168例患者均行CT和MRI扫描。
图像出来后,由至少两名影像学医师和骨科医师分别针对该片做出相应的诊断,对存在的疑问进行讨论,根据股骨头坏死的影像表现对股骨头坏死的形态等进行总结、归纳。
早期股骨头缺血坏死的影像表现特点与鉴别摘要:目的评估X线、磁共振成像MRI以及CT在早期股骨头缺血坏死(INFH)中的影像学特征及诊断价值。
方法对62例患者分别采用X线平片、MRI以及CT检查,观察其影像学表现及诊断符合率。
结果针对早期INFH患者,X线、MRI和CT阳性率分别为19%、85.48%和95.12%;诊断符合率分别为53%、87.10%和79.03%。
结论在早期INFH诊断中,三种检测方式的诊断阳性率由高到低分别为MRI、CT和X线平片;MRI具有较强的敏感性,临床可予积极推广。
关键词:股骨头缺血坏死;CT;磁共振成像MRI股骨头缺血坏死(简称INFH),属于临床常见的疑难病。
本病病因尚未统一,通常包含外伤性、非外伤性两种,其对INFH的诱发机制大体相似,即股骨头缺血后,导致患者的骨髓、骨细胞彻底坏死[1]。
针对INFH,及早诊断与治疗有助于改善预后。
我院通过对62例患者采用X线、CT以及MRI检测,其影像学表现及诊断结果报告如下。
1 资料与方法1.1 资料抽取2013年2月-2014年3月,我院术后或者病理确诊的62例早期INFH患者。
男性患者为32例,女性患者30例,年龄均为18-78岁,中位(44±31)岁。
临床表现:患者髋部伴有压痛、胀痛或者反射痛,托马斯征、4字试验结果均呈阳性,患者关节受限,伴有轻度肌肉萎缩,跛行症状者共21例。
发病机理:28例患者伴有外伤史,17例患者大量使用激素,15例患者伴酗酒史,2例患者未见明显病史者。
所有病例,均于发病后14d内接受X线、CT以及磁共振成像MRI检查。
1.2 方法CT扫描机:Picker,Twin,对患者股骨头进行横断面扫描,间隔约5mm,扫描层为5mm 厚,窗为1550-2000Hu宽,窗位为250-300Hu;磁共振成像MRI:Toshiba O part,机型:0.35T,髋关节体位以及体线圈,对SE序列进行常规性扫描,以摄取横轴位和冠状位两个截面T1WI、T2WI图像,前者为(TR/TE=550/15ms),后者(TR/TE=4000/120ms)。
成人股骨头坏死临床诊疗指南股骨头坏死曾被称为股骨头缺血性坏死和股骨头无菌性坏死,是骨科常见的难治性疾病。
对任何年龄段、任何病理分期的患者,规范的诊疗方案都非常重要。
一、概述(一)定义:股骨头坏死是股骨头静脉淤滞、动脉血供受损或中断使骨细胞及骨髓成分部分死亡及发生随后的修复,继而引起骨组织坏死,导致股骨头结构改变及塌陷,引起髓关节疼痛及功能障碍的疾病。
(二)流行病学:我国股骨头坏死的患病率为平原农民IL76/万,城市居民9.57/万,工人7.92/万,山区农民6.29/万,沿海渔民5.531万。
(三)病因及高危人群:股骨头坏死可分为创伤性和非创伤性两大类。
创伤性股骨头坏死的主要致病因素包括股骨头颈骨折、虢臼骨折、能关节脱位、髓部严重扭伤或挫伤(无骨折,有关节内血肿);非创伤性股骨头坏死在我国的主要病因为皮质类固醇类药物应用、长期饮酒过量、减压病、血红蛋白病(镰状细胞贫血、镰状细胞血红蛋白C病、地中海贫血、镰状细胞特质等)、自身免疫病和特发性等。
吸烟、肥胖等增加了发生股骨头坏死的风险,被认为与股骨头坏死相关。
二、诊断标准参照成人股骨头坏死专家共识及国际股骨头坏死诊断标准制定。
(一)临床特点:多以髓部、臀部或腹股沟区的疼痛为主,偶尔伴有膝关节疼痛,靛关节内旋活动受限。
常有髓部外伤史、皮质类固醇类药物应用史、酗酒史及潜水员等职业史。
(二)MRI影像:MR检查对股骨头坏死具有较高的敏感性。
表现为Tlwl 局限性软骨下线样低信号或T2WI“双线征”。
(三)X线影像:正位和蛙式位是诊断股骨头坏死的X线基本体位,通常表现为硬化、囊变及“新月征”等。
(四)CT扫描征象:通常出现骨硬化带包绕坏死骨、修复骨,或表现为软骨下骨断裂。
(五)放射性核素检查:股骨头急性期骨扫描可见冷区;坏死修复期表现为热区中有冷区,即“面包圈样”改变。
单光子发射计算机断层显像(SPECT)或许可能提高放射性核素检查对股骨头坏死诊断的灵敏度。
骨科“拍片”:你可知道X线、CT、MRI该怎么选择呢随着我国科学技术水平的快速发展,在当前临床诊断当中涉及到了种类较多的检测仪器,那么如何能够让患者在检测过程当中选择一种方便、准确、安全、价廉的检查方法是当前亟待解决的问题。
在当前临床医学影像检查当中,主要包含了MRI(核磁共振)、CT以及X线检查,由于三种检查方式成像原理存在较大差异,患者对于三种检查方式的优劣性存在了较大疑问。
部分患者认为检查金额越贵其检查效果越好,要求CT检查取代普通X光片检查,部分患者甚至要求采取核磁共振检查方式,认为核磁共振是最优的检查方式。
但是,由于三种检查方式各自有不同的优势以及劣势,并且针对不同的疾病也要采取针对性的检查,那么,在骨科拍片过程当中,如何选择MRI、CT以及X线?1三种检查方式概述1.1 X线检查在我国传统影像学检查过程当中,X线检查尤为常见,并且其具有使用范围较广、应用较早以及价格相对便宜的优点,主要应用于部分疾病的初步检查,这样对于体内较为明显的病变结构和组织能够尽早发现,因此,在疾病初筛的检查过程当中,会优先选择X线检查。
此外,X线检查也被广泛应用于关节部位骨性病变、骨质改变的骨病、移位骨折、心脏器质性疾病、不透光异物存留以及消化系统梗阻等疾病的诊断。
X线检查能够拍摄动力位相,针对于患者在体位改变时才会出现的不适症状,能够有效进行诊断,尤其是在动力位片检查当中具有非常好的效果。
X线检查具有射线投照量小、费用低廉的特点,对于绝大多数患者具有较高的适用性。
最后,对于X线检查所使用的仪器主要是通过高压电击从而发出X射线,其射线量相对较小,如孕妇需要进行X线检查,那么对身体不会造成较大影响。
1.2 CT检查CT检查在我国得到了较为迅猛的发展,CT机在扫描的过程当中主要由不同数目的探测器以及X线管组成,从而起到收集信息的目的。
当选择了扫描的层面后,X线束的扫描强度会受到组织密度的影响,在其相互作用下会产生衰减和吸收的情况。
一
股骨头坏死的X线表现
初期:髋关节间隙轻度增宽,以关节中下为主,主要因关节软骨增宽,股骨头外移所致,早期股骨头在外移2mm以内,晚期可达5mm,一般认为是关节旁及关节内软组织充血所致,可以逆转。
中期:股骨头皮质可以断裂形(台阶状)成角,基底处出现平行的双皮质征(双边征)。
其中台阶征及双边征是X线判断股骨头塌陷的早期征象,随后股骨头广泛脱位和碎解。
其内可见死骨、裂隙、硬化和透光区,股骨头压缩变扁平,轮廓不规则,关节腔最初因股骨头变扁而增宽。
股骨颈下方出现皮质增厚或骨膜增生,关节间隙可呈不规则变窄,髋臼关节面增生硬化,Sheaton线不连续,股骨头碎块可成为关节游离体。
上图为中期可能大
晚期:股骨头骨结构完全消失,股骨头明显变扁或覃状变形,内有弥漫或局限性硬化或囊变区,关节间隙变窄,股骨头增粗,可有关节半脱位。
髋臼缘和股骨头基底部增生变成骨赘,髋臼关节面出现硬化并囊变,股骨头与髋臼变扁,股骨颈吸收,使下肢变短。
上图为晚期可能大
二
股骨头坏死CT的表现
Ⅰ期骨质无明显异常,但可有滑膜增厚,关节囊肿胀,关节腔积液,关节间隙相对增宽。
Ⅱ期股骨头形态正常无塌陷,正常时股骨头中心因持重应力的作用骨小梁生理性密度增高呈“星芒征”,当发现骨缺血性坏死时,星芒状骨纹间骨小梁吸收呈不均匀大眼状,由于反映性增生,使星芒状骨纹增粗、扭曲、浓密。
Ⅲ期此期称为塌陷前期,股骨头变平,股骨头前上部关节面下见窄细状透亮带,即“半月征”。
Ⅳ期股骨头塌陷变形,股骨头内是不同程度囊变,周围有硬化或不规则,因塌陷所致的浓度区,可见碎骨片和关节游离体。
继发退行性骨关节病,出现增生骨刺、关节间隙狭窄、关节半脱位。
上图为IV期
三
股骨头坏死的MRI表现
MRI敏感性优于骨核素扫描和CT及X线检查。
这是因为股骨头发生坏死后,修复组织不断伸入坏死区上方骨髓的变化早于骨质变化,MRI可以在骨质塌陷及修复以前反映出骨髓细胞的变化。
所以,MRI应作为早期检查诊断骨坏死的主要手段。
0期一般患者无症状,病理表现为造血骨髓的丢失,胞浆滞留并有窦状小管,间质内积液和骨髓脂肪细胞的坏死。
MRI可表现正常,在骨扫描时局部呈现一示踪剂缺血性冷点。
只在MRI动态扫描时上述冷点可表现为增强减弱。
I期股骨头不变形,关节间隙正常,X线平片、CT多不能显示明显的骨质病变,称X线前期。
T1加权股骨头负重区(根据关节软骨结构和功能的特点,将股骨头软骨面分为三个部份,外上方与髋臼软骨面相差的压力负重区、压力负重区内侧的非压力负重区和外侧周围的非压力负重区)显示线样低信号。
T2加权呈高信号病理特征,是骨和骨髓的坏死无修复,以骨髓水肿、骨细胞坏死、骨陷窝空虚为主要改变。
Ⅱ期股骨头不变形,关节间隙正常。
T1加权为新月形边界清楚的不均匀信号,T2加权显中等稍高信号,周围不均匀稍低信号环绕,呈典型的双线征,位置基本与CT的条状骨硬化一致。
病理上为病灶中心大量不规则的细胞碎片坏死,周边纤维化,新骨形成和肉芽组织增生。
上图为II期
Ⅲ期股骨头变形,软骨下骨折、塌陷、新月体形成。
T1加权呈带状低信号,T2加权示中等或高信号,为关节积液进入软骨下骨折线的裂隙。
新月形坏死骨发生应力性软骨下骨折、塌陷并与关节软骨分离。
由于纤维组织长入形成致密的无血管墙,使修复被阻挡,进入坏死骨的修复受限。
上图为Ⅲ期
Ⅳ期关节软骨被完全破坏,关节间隙变窄,股骨头显著塌陷变形,髋臼出现硬化、囊性变及边缘骨赘等非特异性继发性骨关节炎。