原发纵隔大B细胞淋巴瘤分析
- 格式:doc
- 大小:34.50 KB
- 文档页数:8

淋巴瘤是起源于淋巴网状系统的恶性肿瘤,发生于淋巴结或结外部位,包括霍奇金淋巴瘤和非霍奇金淋巴瘤,后者较为常见。
病理诊断是确定恶性淋巴瘤类型的关键步骤。
同时,一份明确的病理报告可以帮助临床医生制定最佳的治疗方案和预后评估。
病理报告中的淋巴瘤类型第五版WHO淋巴造血系统肿瘤分类中列举的淋巴瘤类型有60余种,这些淋巴瘤类型名称不同程度地体现了如下内容:1.细胞起源大多数淋巴瘤名称直接体现了细胞起源,如淋巴结边缘区淋巴瘤、淋巴结滤泡辅助T 细胞淋巴瘤、原发皮肤滤泡中心淋巴瘤等。
2.生长方式部分淋巴瘤类型名称直接体现了显微镜下主要组织学特征,比如:慢性炎症相关性弥漫大B细胞淋巴瘤、单形性侵上皮性肠T细胞淋巴瘤、结节性淋巴细胞为主型霍奇金淋巴瘤等。
3.特异发生部位一些淋巴瘤有部位特异性,如血管内大B细胞淋巴瘤、纵隔灰区淋巴瘤、肝脾T 细胞淋巴瘤、原发免疫豁免部位大B细胞淋巴瘤等。
4.生物学行为一些淋巴瘤名称已经在提示肿瘤的生物学行为了,如胃肠道惰性NK细胞淋巴组织增殖性疾病、原发皮肤CD8阳性侵上皮性细胞毒T细胞淋巴瘤、侵袭性NK细胞白血病等。
5.病因淋巴瘤发病机制复杂,但某些淋巴瘤类型有独特的病因,如KSHV/HHV8阳性弥漫大B 细胞淋巴瘤、EBV阳性皮肤黏膜溃疡、免疫出生错误相关淋巴瘤等,这些淋巴瘤直接为临床医生提供了治疗方向。
6.涉及分子改变随着研究进展,淋巴瘤发生涉及的分子机制逐渐被证实,有些淋巴瘤名称中直接体现了主要的分子机制,如伴IRF4重排大B细胞淋巴瘤、弥漫性大B细胞淋巴瘤/高级别B细胞淋巴瘤伴MYC和Bcl-2重排、高级别B细胞淋巴瘤伴11q异常等。
病理报告中的免疫组化结果免疫组化染色是病理诊断中最常用的技术,免疫组化在病理诊断中的作用主要体现在判断细胞起源、靶向治疗及预后评估:1.细胞起源淋巴细胞主要分为B淋巴细胞和T淋巴细胞,前者的主要免疫标记有CD20、CD19、CD79a、PAX-5等,后者的免疫标记主要有CD3、CD4、CD8、CD2等。

弥漫大b细胞淋巴瘤诊断标准弥漫大B细胞淋巴瘤(diffuse large B-cell lymphoma,DLBCL)是一种常见的非霍奇金淋巴瘤。
该病的诊断标准主要包括病理学特征、免疫表型、分子遗传学和临床表现。
本文将对弥漫大B细胞淋巴瘤的诊断标准进行详细介绍。
1. 病理学特征弥漫大B细胞淋巴瘤病理学上主要表现为淋巴结或外部淋巴组织中存在大量异常的B细胞。
该病的病理学特征主要有以下几个方面:(1)弥漫性生长模式:肿瘤细胞在淋巴结或其他组织中弥漫分布,没有明显的结节形成。
(2)大细胞形态特征:肿瘤细胞体积较大,核染色质呈绒毛状,核仁明显,胞浆丰富。
(3)核分裂象:肿瘤细胞中常见核分裂象,反映其高度增殖活性。
2. 免疫表型弥漫大B细胞淋巴瘤的免疫表型在诊断中起到重要作用,常见免疫标记物有以下几个:(1)CD20:阳性表达率高达90%以上,是弥漫大B细胞淋巴瘤的特异性标记。
(2)CD79a:阳性表达率高,也是本病的特异性标记。
(3)CD3:常见阴性,可以与外周T细胞淋巴瘤鉴别。
(4)CD10和BCL6:阳性表达率较高,提示较好的预后。
(5)Ki-67:高表达与肿瘤的生长活跃程度有关。
3. 分子遗传学分子遗传学变异在引起弥漫大B细胞淋巴瘤发生发展过程中起到重要作用。
其中,Bcl-6、c-Myc和Bcl-2等基因异常表达与弥漫大B细胞淋巴瘤的发生发展密切相关。
克隆性IgH基因重排也是该病的常见遗传学异常。
4. 临床表现弥漫大B细胞淋巴瘤的临床表现多样,可包括以下症状和体征:(1)肿块或肿大淋巴结:常见的首发表现是局部淋巴结肿大、无痛。
(2)全身症状:如发热、盗汗、消瘦等,提示疾病进展和系统性受累。
(3)其他表现:肝脾肿大、黄疸、骨髓受累等。
5. 诊断标准根据以上病理学特征、免疫表型和临床表现,弥漫大B细胞淋巴瘤的诊断标准为:(1)病理学特征:存在弥漫性生长模式、大细胞形态和核分裂象。
(2)免疫表型:CD20和CD79a阳性,CD3阴性。

淋巴瘤的诊断和治疗一、诊断淋巴瘤的诊断主要依靠临床表现、实验室检查、影像学检查、组织病理学和分子病理学检查。
组织病理学和分子病理学诊断是决定治疗原则和判断预后的重要依据,是淋巴瘤诊断的金标准。
(一)临床表现淋巴瘤可表现为局部症状和全身症状。
绝大多数HL患者以浅表淋巴结肿大为首发症状。
NHL患者大部分以浅表淋巴结肿大为首发症状,部分患者原发于结外淋巴组织或器官。
淋巴瘤常见的全身症状有发热、盗汗、体重减轻、皮肤瘙痒和乏力等。
以下3种情况中出现任何1种即可诊断为B症状:(1)不明原因发热>38℃,连续3 d以上,排除感染的原因;(2)夜间盗汗(可浸透衣物);(3)体重于诊断前半年内下降>10%。
(二)体格检查体格检查时应注意浅表淋巴结、扁桃体、肝脾的检查以及有无骨骼压痛。
淋巴瘤患者的肿大淋巴结多数无痛、表面光滑、质韧饱满,早期大小不等、孤立或散在,后期互相融合、与皮肤粘连、固定或破溃。
(三)辅助检查1.实验室检查:患者在治疗前应行血常规、生化常规[包括肝肾功能、乳酸脱氢酶(lactate dehydrogenase, LDH)、碱性磷酸酶、β2-微球蛋白、电解质等]、感染筛查[乙型肝炎病毒、丙型肝炎病毒(hepatitis virus C, HCV)、人类免疫缺陷病毒(human immunodeficiency virus, HIV)和梅毒,异常者需行病毒载量或确诊实验]、血沉、免疫球蛋白、EB病毒(Epstein-Barr virus, EBV)、巨细胞病毒和骨髓检查等,若存在中枢神经系统(central nervous system, CNS)受侵危险因素,需行腰椎穿刺行脑脊液常规、脑脊液生化、脑脊液细胞学和墨汁染色检查。
对于胃淋巴瘤,应行幽门螺旋杆菌(helicobacter pylori, Hp)检查;对于NK/T细胞淋巴瘤和其他EBV相关淋巴瘤,应行外周血EBV DNA定量检测。

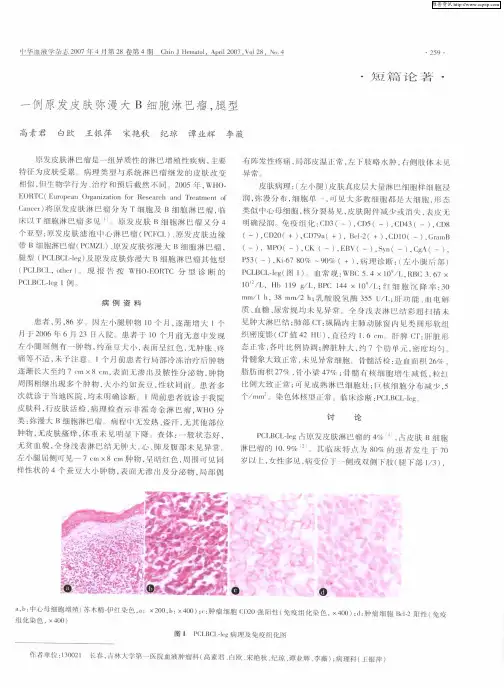
国际医药卫生导报 2019年 第25卷 第22期 IMHGN,November 2019,Vol.25 No. 22·病例报告·原发于心脏弥漫大B细胞淋巴瘤1例并文献复习孙祥君 吴娇娇威海市中心医院血液淋巴科 264400通信作者:孙祥君,Email:943221801@ 【关键词】 弥漫大B细胞淋巴瘤;心脏淋巴瘤;纵隔 DOI:10.3760/cma.j.issn.1007-1245.2019.22.041Primary diffuse large B cell lymphoma in the heart: one case report and literature reviewSun Xiangjun, Wu JiaojiaoDepartment of Hematology, Weihai Central Hospital, Weihai 264400, ChinaCorresponding author: Sun Xiangjun, Email: 943221801@ 【Key words】 Diffuse large B cell lymphoma (DLBCL); Primary cardiac lymphoma; Mediastinum DOI:10.3760/cma.j.issn.1007-1245.2019.22.041 弥漫大B细胞淋巴瘤(Diffuse large B-cell lymphoma,DLBCL)是一种具有高度异质性的恶性程度较高的淋巴瘤,可于结外作为原发病灶,以胃肠道最为常见,以心脏受累做为首发症状极为罕见。
现将本中心收治的一例以心脏受累为首发症状的弥漫大B细胞淋巴瘤报道如下并进行文献复习。
1 病历资料 患者,男,67岁,因“咳嗽1月余,发现纵膈占位、心脏肿物2 d”于2019年6月3日入院胸外科,患者于1月前无明显原因出现咳嗽,多为干咳,呈阵发性,感胸闷、憋气,活动后加重,休息后好转,体温正常,无畏寒发热,无恶心、呕吐等不适。





首先分为B和T细胞淋巴瘤B和T均又分为成熟和非成熟两类。
B细胞淋巴瘤:一、非成熟:前B细胞淋巴母细胞淋巴瘤/白血病:骨髓中幼稚淋巴细胞大于25%,均为高度侵袭性二、成熟:1、惰性1)慢淋/小淋巴细胞淋巴瘤:前者外周血淋巴细胞大于5千,骨髓成熟淋巴细胞明显增多,CD5、CD10阳性;后者淋巴结增大为主,外周血淋巴细胞轻度增高,CD5、CD10阳性2)边缘带淋巴瘤:结外型(MALT-B细胞淋巴瘤)和结内型(单核细胞样)3)淋巴浆细胞样淋巴瘤:4)脾边缘带淋巴瘤:外周血淋巴细胞有绒毛5)毛白:6)滤泡性淋巴瘤:7)套细胞淋巴瘤:CD10阳性2、侵袭性1)弥漫大B细胞淋巴瘤:有三种特殊类型:A原发纵隔大B细胞淋巴瘤,B血管内大B细胞淋巴瘤,C原发渗液型淋巴瘤,后两者多见AIDS3、高度侵袭性1)Burkitt淋巴瘤T细胞淋巴瘤:一、非成熟:前T细胞淋巴母细胞淋巴瘤/白血病:骨髓中幼稚淋巴细胞大于25%,均为高度侵袭性1一般预后差,惰性少1、皮肤T细胞淋巴瘤(菌样霉菌病,Sezary综合征):CD5和7阳性,CD3可阳性,病程长2、分出来的特异型外周T细胞淋巴瘤:A鼻型NK/T细胞淋巴瘤,B肠病型T细胞淋巴瘤,C肝脾γδT细胞淋巴瘤,D血管免疫母细胞淋巴瘤:EBV阳性,CD4和8阳性3、外周T细胞淋巴瘤,非特异型:CD4和25阳性,CD5和7阴性,CD30多阴性;一般分期晚,有B症状,有副肿瘤表现如嗜酸细胞多、皮疹瘙痒、噬血细胞综合征4、间变大细胞淋巴瘤:CD30阳性,如ALK阳性预后相对好,CD3阴性,CD4可阳性注:T细胞淋巴瘤皮肤受累多见,但如同时CD30阳性,主要见于两种情况1、间变大细胞淋巴瘤和淋巴瘤样丘疹病,后者不是严格意义上的淋巴瘤,但有转移为淋巴瘤可能2。
疾病常识什么是弥漫大B细胞淋巴瘤*导读:什么是弥漫大B细胞淋巴瘤?想要了解弥漫大B细胞淋巴瘤,我们可以从疾病的诊、治疗和预后着手了解。
……
弥漫大B细胞淋巴瘤在NHL中,是最普遍的一种类型,所占的比重已经达到了1/3。
弥漫大B细胞淋巴也是侵袭性或中高度恶性淋巴瘤,最常见的病例。
弥漫大B细胞淋巴瘤如何诊断?其诊断需要血液病理学专家按照正确的活检和B细胞免疫表型得
出证据。
很多人会对弥漫大B细胞淋巴瘤疾病感觉到陌生。
今天,小编会带大家对此疾病进行全面的了解。
*弥漫大B细胞淋巴的诊断
弥漫大B细胞淋巴瘤其诊断需要血液病理学专家按照正确
的活检和B细胞免疫表型得出证据。
患者如果存在突出的纵膈侵犯的话,可能会被诊断为独立的亚型称原发性纵膈弥漫大B细胞淋巴瘤,这种类型的肿瘤会出现在前纵隔,起源于胸腺,会出现明显的间质纤维间隔。
超过50%的弥漫大B细胞淋巴瘤患者在检查的时候,都会发现结外病变伤害。
胃肠道和骨髓就是最常出现的结外病变。
全身各个器官都可能会受到影响。
*弥漫大B细胞淋巴的治疗
目前关于弥漫大B细胞淋巴的治疗,标准的治疗方案就是利妥昔单抗+CHOP方案。
而且如果增加方案的剂量密度的话,可以让疗程间隙的时间变短,可以取得更好的效果。
预后明显不良的
患者,通过化疗可以实施化放疗联合,可提高无病生存率和总生存率。
*弥漫大B细胞淋巴瘤预后
弥漫大B细胞淋巴瘤包含三种不同的分子亚型。
其中生发中心B细胞型的预后效果比较理想。
而活化B细胞样型的预后效果就比较差了;而第三型的表达谱,则属于另外一些没有明确特点的异源性,预后效果类似于ABC。
弥漫大b细胞淋巴瘤是什么怎么治疗最有效*导读:弥漫大b细胞淋巴瘤是什么?弥漫大b细胞淋巴瘤是非霍奇金淋巴瘤最常见的一种类型。
怎么治疗最有效?弥漫大b细胞淋巴瘤一般采取分层治疗的方法进行治疗,才能够制定一系列的治疗方案。
……弥漫大b细胞淋巴瘤是一种恶性肿瘤,往往会影响到患者的身心健康,甚至会威胁到患者的生命安全。
那么,弥漫大b细胞淋巴瘤是什么?怎么治疗最有效?下面,小编给大家介绍弥漫大b细胞淋巴瘤是什么,以及最有效的治疗方法。
*一、弥漫大b细胞淋巴瘤是什么弥漫大b细胞淋巴瘤是非霍奇金淋巴瘤最常见的一种类型,弥漫大b细胞淋巴瘤主要发生在前纵隔,一般情况下主要起源于胸腺。
弥漫大b细胞淋巴瘤可能是由于淋巴结或者是原发结外病变引起的,大部分患者容易受到结外病变的侵犯,并且好发于骨髓和肠道。
对于弥漫大b细胞淋巴瘤患者而言,需要做诊断性活检,能够得到比较好的预后,增加了治愈的几率。
弥漫大b细胞淋巴瘤的主要症状主要表现为骨髓侵犯、淋巴节外病变、发热、消瘦、盗汗等症状,一旦发现这种疾病应立即进行治疗。
*二、怎么治疗弥漫大b细胞淋巴瘤最有效弥漫大b细胞淋巴瘤一般采取分层治疗的方法进行治疗,这需要患者进行全面检查,才能够判断患者是处于低危、中低危、中高危还是高危,才能够制定一系列的治疗方案。
治疗弥漫大b细胞淋巴瘤的方法比较复杂,需要制定针对性的方案。
低危、中低危的患者,一般采取联合化疗或者野放疗。
针对处于中高危、高危的患者,一般采取化疗的方式。
近年来,对于提高化疗剂量密度的研究得到了比较好的效果,因此,也有一部分患者经由这样的治疗,增加了患者的生存率。
以上是关于弥漫大b细胞淋巴瘤的常识,患者需要了解弥漫大b细胞淋巴瘤是什么,以及弥漫大b细胞淋巴瘤怎么治疗最有效的有关常识,才能够尽可能地提高患者的治疗效果。
想知道如何预防疾病?疾病的最佳治疗方法?生病了吃什么好?生病了怎么护理吗?*微信扫描下方二维码马上知道!。
纵膈大B细胞淋巴瘤行EPOCH方案化疗1例护理顾琼华【期刊名称】《上海护理》【年(卷),期】2015(015)003【总页数】3页(P87-89)【关键词】纵隔大B细胞淋巴瘤;EPOCH方案;化疗;护理【作者】顾琼华【作者单位】复旦大学附属肿瘤医院复旦大学上海医学院肿瘤学系,上海200032【正文语种】中文【中图分类】R473.73原发性纵膈大B细胞淋巴瘤(primary mediastin-al large B-cell lymphoma,PMLBCL)是弥漫大B细胞淋巴瘤(diffuse large B-cell lymphoma,DLBCL)的一种分子亚型,通常多发于年轻患者[1-2]。
原发性纵膈B细胞淋巴瘤的定义结合了临床和组织学的特点,其病理学上还具有霍奇金淋巴瘤的一些特点[1-4]。
PMLBCL主要表现为纵膈肿物局部侵犯。
由于肿物压迫和侵犯纵膈,可引发咳嗽、胸痛及呼吸困难等症状。
目前,RCHOP化疗方案作为PMLBCL治疗的标准方案,已在临床得到广泛应用[4-5]。
但仍有较多患者由于化学治疗肿瘤控制不理想,而采取纵膈放疗[6-7]。
且接受以R-CHOP方案为基础的患者将面临化疗的长期严重不良反应。
有文献报道,剂量密集型治疗可使PMLBCL患者获得更好的预后[6];对于复发、难治性非霍奇金淋巴瘤患者,EPOCH方案能取得良好的效果,是目前公认的治疗效果较好的挽救方案[8]。
我病区2014年9月收治1例PMLBCL患者,予行DA-EPOCH-R方案化疗,取得较好疗效,现将临床观察及护理体会报道如下。
1 临床资料1.1 一般资料患者男,22岁,于2014年7月出现咳嗽,无痰血,无发热,未服药。
至9月咳嗽仍未见好转,至外院查胸部CT发现纵隔占位,未行特殊治疗。
于2014年9月18日于我院门诊就治,查胸部CT增强示:前纵隔占位(10.3 cm ×7.0 cm),恶性肿瘤可能,左上肺炎症可能。
原发纵隔大B细胞淋巴瘤6例报道作者:王坤宇,童向东,曲家骐,高华,王雪峰【关键词】原发纵隔大B细胞淋巴瘤;手术;化疗原发纵隔大B细胞淋巴瘤(Primary mediastinal large B cell lymphoma,PMBL)少见,约占所有侵袭性淋巴瘤的5%[1]。
为探讨PMBL的临床特点、诊断及治疗,现对我院胸外科1996年7月30日至2005年9月30日收治的6例PMBL患者的临床资料进行回顾分析,现报道如下。
1 资料与方法1.1 临床资料本组患者男性4例,女性2例,年龄21岁~58岁,平均年龄41岁。
术前均有胸部不适,体征无特异性提示,术前均行胸部X线及CT检查,纤维支气管镜及胃镜检查不常规采用,术前均无病理组织学诊断,按DeVita[2]分期标准均为Ⅱ期,见表1。
1.2 治疗方法1.2.1 手术 2例采用VATS活检术,2例采用纵劈胸骨、右前纵膈肿瘤切除术,1例采用VATS辅助开胸,术中见肿瘤侵及右肺上叶,转为后外侧切口后行右肺上叶切除、右纵隔肿瘤切除术。
1例患者术前出现明显的进食梗噎症状,术前检查胃镜下见食管距门齿18 cm~40 cm后壁见一巨大黏膜下隆起,术前诊断考虑为食管巨大肿物,肿物起始于食管胸廓入口处,长约20 cm,术中所见肿物位于食管肌层上至胸膜顶,下至食管裂孔,采用三切口中段食管次全切除、食管胃颈部吻合术,手术后经病理证实为PMBL。
1.2.2 化疗术后分别实施了采用CHOP方案(环磷酰胺,羟柔红霉素/阿霉素、长春新碱和强的松)、MACOP B方案(环磷酰胺、阿霉素、长春新碱、甲氨喋呤、博来霉素、强的松)和CM方案(米托蒽醌、环磷酰胺),1例行术后局部放疗。
表1 6例PMBL患者临床资料(略)注:*为术前检查,>500 U为异常,**为胸腔镜手术。
2 结果术后大体病理见肿块表面呈灰白色,粗糙,切面呈灰白色或灰红色,质软,包膜不完整,与周围组织界限不清。
HE染色光镜下见以弥漫增生的瘤细胞及细胞间不同程度的纤维化为特征。
纵隔大B淋巴瘤22例临床分析王坤宇;童向东;曲家骐;王述民;孟凡武;郝春阳【期刊名称】《中国现代医生》【年(卷),期】2016(054)027【摘要】目的对纵隔大B淋巴瘤(primary mediastinal large B-cell lymphoma,PMBCL)的临床表现、诊治方法及预后进行系统剖析.方法收集1996年7月~2013年1月我院胸外科接治的22例经病理确诊为纵隔大B淋巴瘤患者的临床资料,进行回顾性分析和研究,并依照是否采取手术分成手术组(12例)和保守组(10例),对两组生存情况进行比较分析.结果本组22例患者的平均生存时间为(43.6±3.7)个月,3年生存率达54.5%;手术组和保守组患者的生存期、3年生存率差异均无统计意义(P>0.05);此外,手术组有6例患者术前合并上腔静脉综合征,手术后有明显改善;保守组有2例术前合并上腔静脉综合征,连续化疗2~3周期后得以缓解.结论对于PMBCL患者,手术的切除率不高,且对生存期无明显影响,但可在近期有效缓解上腔静脉综合征,且可作出更为准确、全面的病理诊断.【总页数】3页(P49-51)【作者】王坤宇;童向东;曲家骐;王述民;孟凡武;郝春阳【作者单位】辽宁省鞍山市中心医院胸外科,辽宁鞍山 114001;沈阳军区总医院胸外科,辽宁沈阳110015;沈阳军区总医院胸外科,辽宁沈阳110015;沈阳军区总医院胸外科,辽宁沈阳110015;辽宁省鞍山市中心医院胸外科,辽宁鞍山 114001;辽宁省鞍山市中心医院胸外科,辽宁鞍山 114001【正文语种】中文【中图分类】R734.5【相关文献】1.纵隔淋巴瘤16例临床分析 [J], 刘景华;周凡;刘彦琴;王吉刚;白颖;张晓琳;李敏燕2.自体外周血干细胞移植联合受累野放疗治疗纵隔巨块型淋巴瘤16例临床分析[J], 刘利;刘强;陈任安;何华;张静宜;王锦程;郝淼旺;梁英民3.原发性纵隔淋巴瘤29例临床分析 [J], 蔡正文;刘汉锋;甘廷庆;蓝东4.24例原发纵隔大B细胞淋巴瘤的临床分析并文献复习 [J], 陈道光;杨瑜;潘才住;吴晖;黄雪珍5.原发性纵隔淋巴瘤18例临床分析 [J], 薛梅;朱玲;刘静;韩冬梅;丁丽;王恒湘因版权原因,仅展示原文概要,查看原文内容请购买。
原发纵隔大B细胞淋巴瘤分析作者:张欣许宏史雪郭振清崔中光赵洪国来源:《青岛大学学报(医学版)》2018年第03期[摘要] 目的探讨原发纵隔大B细胞淋巴瘤(PMBCL)的临床特点、病理特征、治疗方法及预后影响因素。
方法回顾性分析36例PMBCL病人的临床资料。
结果 36例PMBCL病人中位年龄39岁,临床表现以上腔静脉阻塞综合征(52.8%)、胸腔积液(36.1%)、纵隔巨块(33.3%)多见。
Ann Arbor分期Ⅰ~Ⅱ期25例(69.4%),Ⅲ~Ⅳ期11例(30.6%);合并B 症状6例(16.7%)。
初治时手术切除4例,其中术后联合放疗1例,术后联合化疗2例,手术后未行其他治疗1例;放化疗相结合3例,其中1例联合自体造血干细胞移植;单纯化疗29例,化疗周期为2~11周期,其中3例加行自体干细胞移植。
治疗后13例完全缓解,15例部分缓解,5例病情平稳,2例病情進展,1例失访。
截止到随访终止,3例失访,5例死亡(其中1例为疾病复发,4例为疾病进展),中位生存时间37月,病人2、3、4、5年总生存率分别为83.3%、76.2%、68.8%、56.2%,其中R-CHOP组、R-DA-EPOCH组、CHOP组、CHOPE 组2年生存率分别为91.7%、100.0%、85.7%、66.7%,4例行自体造血干细胞移植病人均存活(生存时间分别为84、28、18、18月)。
纵隔巨块、乳酸脱氢酶(LDH)水平(高于上限2倍)为预后不良指标。
结论 PMBCL发病中位年龄小,临床表现以早期纵隔压迫症状为主,分期一般较早;LDH水平、包块大小影响预后;利妥昔单抗联合化疗效果确切,纵隔放疗可作为辅助治疗措施;干细胞移植对初治未达完全缓解病人有意义。
[关键词] 淋巴瘤,大B细胞,弥漫性;纵隔;利妥昔单抗;预后[中图分类号] R733[文献标志码] A[文章编号] 2096-5532(2018)03-0362-05原发纵隔大B细胞淋巴瘤(PMBCL)是一种特殊类型的弥漫大B细胞淋巴瘤(DLBCL),以中到大B细胞弥漫性增生及硬化为特点[1],可原发于结内或者结外,可累及肝脏、胃肠道、肾或者卵巢[2-3]。
临床少见,极易误诊,最佳治疗方案存在争议[4-5]。
现将我院2010年1月—2017年1月收治PMBCL病人临床资料分析报告如下。
1 资料与方法1.1 一般资料2010年1月—2017年1月,我院血液内科收治PMBCL病人36例,男19例,女17例,中位年龄39岁(16~71岁)。
32例经纵隔穿刺、4例经纵隔包块手术切除病理结合免疫组化确诊为该病。
1.2 研究方法分析36例病人临床表现、Ann Arbor分期、美国东部肿瘤协作组(ECOG)评分、B症状、国际预后指数(IPI)评分等,并进行单因素分析,以确定预后的影响因素。
参考2007年修订的淋巴瘤疗效标准,疗效分为完全缓解(CR)、部分缓解(PR)、病情稳定(SD)、疾病进展(PD)。
1.3 统计学处理应用SPSS 23.0软件进行数据处理,计数资料比较采用χ2检验及Fisher精确检验,生存分析采用Kaplan Meier方法。
2 结果2.1 临床特征本组36例病人均以纵隔包块及包块压迫或浸润周围组织器官表现就诊,其中19例病人以上腔静脉阻塞综合征起病,纵隔巨块15例(包块直径超过7.5 cm),胸腔积液13例,胸痛8例,呼吸困难5例,吞咽困难5例,咳嗽4例,累及骨髓2例;无脑水肿、CNS侵犯、肝脾大病人。
根据Ann Arbor分期标准,本组Ⅰ~Ⅱ期病人25例(69.4%),Ⅲ~Ⅳ期病人11例(30.6%),其局部侵犯器官包括胸膜、心包、肺。
根据ECOG评分标准,评分为0~1分者32例(88.9%),评分≥2分者4例(11.1%)。
疾病确诊时存在B症状(包括不明原因发热高于38.5 ℃、盗汗、半年内体质量下降10%以上)者6例,占16.7%。
初诊时血清碱性磷酸酶升高病人3例;乳酸脱氢酶(LDH)高于正常上限2倍者18例。
根据IPI评分标准,低危(0~1分)18例(50.0%),中危(2~3分)16例(44.4%),高危(4分)2例(11.1%)。
2.2 治疗方法及治疗结果初治时行手术切除病人4例,其中术后联合放疗1例达CR,目前失访;术后联合化疗2例,均达CR;手术后未行其他治疗1例,术后3月死亡。
本组3例放化疗相结合,均为化疗达PR后联合放疗,其中1例仍为PR行自体造血干细胞移植。
单纯化疗29例,化疗周期为2~11周期,其中1例CR后行自体干细胞移植,2例PR后行自体造血干细胞移植。
见表1、2。
2.3 生存结果本组36例病人3例失访,截止到随访日期,余33例病人中位生存时间为37月,2年总生存率达83.3%,3年生存率76.2%,4年生存率68.8%,5年生存率56.2%。
其中CHOP组死亡1例,总生存时间(OS)8个月,R-CHOP组死亡1例(OS为18个月),CHOPE组死亡1例(OS为11个月),死亡原因均为PD。
R-CHOPE组失访1例。
4例行自体造血干细胞移植病人目前均存活,生存时间分别为84、28、18、18月。
见表3。
2.4 预后因素分析应用Kaplan Meier方法,对病人的年龄、性别、上腔静脉综合征、胸腔积液、纵隔包块大小、LDH水平、B症状、Ann Arbor分期、ECOG评分等进行分析,结果显示LDH水平高于上限2倍(χ2=11.084,P2.5 化疗不良反应本组29例接受化疗病人化疗过程出现感染15例,血小板减少3例,中性粒细胞减少16例,贫血21例,血糖升高1例,血脂升高17例,肝功能损害病人10例。
3 讨论PMBCL在青年女性中较为多见,由于病变位置特殊,通常通过CT引导下经皮穿刺活检术取得病理,有定位准确、确诊率高,且相对安全,极少出现气胸、出血等优势[5]。
相关研究显示,PMBCL中位发病年龄为35~40岁[4,6-8],临床通常表现为前纵隔巨块,迅速进展并引起局部压迫症状,包括早期呼吸困难、咳嗽、吞咽困难、阻塞气道、静脉增粗,导致上腔静脉综合征[9-10]。
由于这些首发症状多为局部压迫症状,确诊时大多为Ⅰ、Ⅱ期(约80%),发热、消瘦等系统性症状在少于20%的病例中出现,70%~80%的病例观察到LDH升高,脊髓及脑脊液转移少见[4]。
本组病人男女比例为19/17,未体现明显性别差异;中位年龄39岁,病人早期多出现压迫症状,52.8%病人以上腔靜脉阻塞综合征起病,其余包括胸膜腔积液、纵隔巨块、咳嗽、胸痛。
本组Ⅰ~Ⅱ期占69.4%,B症状出现率为16.7%,有50.0%病人LDH高于正常值上限2倍,无脊髓转移病人,仅1例在治疗过程中出现脑脊液转移,以上研究结果与文献结果相似[4-10]。
回顾性及前瞻性研究表明,在利妥昔单抗问世之前第三代化疗方案(V/MACOP-B)较CHOP方案治疗PMBCL效果更好[11-13]。
近年来多项研究显示,利妥昔单抗联合化疗治疗PMBCL能得到更好疗效,且利妥昔单抗的应用减小了各化疗方案之间的疗效差距,第三代化疗方案(V/MACOP-B)与CHOP方案分别联合利妥昔单抗疗效差异无统计学意义,高毒性的化疗方案可以被较低毒性的R-CHOP方案替代,同时不减低疗效[1,14]。
斯坦福回顾性队列研究证实,与未使用利妥昔单抗的DA-EPOCH治疗相比,利妥昔单抗加入DA-EPOCH显著改善了PMBCL病人的EFS[15-16]。
由于本组病例时间跨度长,早期病例多采用CHOP方案治疗,近期的病例则多应用R-DA-EPOCH方案治疗,R-CHOP方案比CHOP方案治疗效果更好,其中3例采用R-DA-EPOCH方案治疗病人除1例失访外,其余均存活,因病例数较少,没有进行统计学处理。
本组病人化疗不良反应以贫血、中性粒细胞减少为主,为化疗药物对骨髓的抑制作用所致。
容易对人体代谢产生影响的化疗药物(铂类、长春碱类、阿霉素、环磷酰胺等)中,应用于PMBCL病人的主要为环磷酰胺,本文仅1例病人出现血糖升高。
但由于化疗药物一方面直接损伤胰岛β细胞,影响胰岛素的合成和分泌;其次造成肝肾细胞的损害,肝细胞损害影响葡萄糖的摄取及肝糖原的生成,肾功能受损可使胰岛素在肾脏中的灭活减弱及胰岛素受体不敏感;糖皮质激素抑制葡萄糖的氧化磷酸化,减低组织对葡萄糖的利用,以上因素共同导致血糖升高。
因此,在PMBCL治疗过程中应监测相关指标并及时控制。
本组病人均未出现因化疗导致的危及生命的不良反应。
纵隔放疗为初治未缓解病人的辅助治疗手段。
有研究显示,化疗后常规给予巩固性放疗并不能增加无进展生存期(PFS)和OS[13];而另有研究显示放疗取得了很好的效果[17-19]。
纵隔放疗有显著副作用,其长期毒性包括甲状腺功能减退、动脉粥样硬化性心脏病加重、诱发肺癌和乳癌,因此有研究建议PMBCL病人初始治疗后可行PET-CT评估,如果PET-CT结果提示仍存在残余病灶,则给予纵隔巩固性放疗[20-23];阴性的病人应视为CR,是否纵隔放疗并不会对远期疗效有所影响[24-25]。
本组3例化疗后达PR病人联合放疗,截止随访日期均存活,生存期分别为84、32、35月,说明联合放疗对化疗后未达CR的PMBCL病人可能有效。
造血干细胞移植可使治疗后未达CR的病人获益。
日本一项多中心回顾性研究显示,接受HDT/ASCT或同种异体SCT的复发/难治性病人(n=97)与未接受上述治疗的病人相比较,有更高的OS(67% vs. 31%)[19]。
而对标准治疗达到CR病人,没有证据建议进行造血干细胞移植[25];也有研究结果显示,在初始治疗失败后接受自体造血干细胞移植预后仍差[26-27]。
本组病人4例接受自体造血干细胞移植,其中移植前达PR者3例,达CR者1例,随访时间分别为84、18、18、24月,截止随访终止日期均存活,表明自体造血干细胞移植对于初始治疗PR的PMBCL病人疗效肯定。
但PMBCL病人移植前所需化疗疗程以及CR病人是否需行干细胞移植仍待研究。
手术不作为PMBCL常规治疗方法。
没有手术切除可以提高PMBCL病人预后的证据。
本组病人4例接受纵隔包块切除治疗,其中1例术后行R-CHOP方案化疗8疗程,1例术后行CHOP方案化疗6疗程,至随访截止均持续CR;1例术后未接受其他治疗,3个月死亡;1例术后仅接受放疗,已失访。
表明PMBCL手术后病人需联合化疗,所需疗程可能少于单纯化疗。
近年文献报道,PMBCL较其他类型DLBCL预后好[28]。
本文随访结果显示,36例病人2年总生存率达83.3%,与文献结果相似[28]。
由于PMBCL病人通常年龄较小,且病变多局限于纵隔,早期其他部位累及较少,因此IPI积分通常较低,意义有限。