危急值报告制度及流程图
- 格式:docx
- 大小:39.42 KB
- 文档页数:8


双辽市中医医院检验科危急值报告制度、程序及流程图一、“危急值”报告制度1、“危急值”是指当这种检验结果出现时,表明患者可能正处于有生命危险的边缘状态,临床医生需要及时得到检验信息,迅速给予患者有效的干预措施或治疗,就可能挽救患者生命,否则就有可能出现严重后果,失去最佳抢救机会。
2、根据临床工作需要,医院建立危急值项目表,制定危急限值。
并根据临床需要定期修改,删除或增加某些试验项目,以适合于本院病人群体的需要。
3、检验科建立实验室人员处理、复核确认和报告危急值及了解临床对患者处理情况的制度及程序,并在《检验危急值结果登记本》上详细记录。
记录内容包括,检验日期、患者姓名、病案号、科室床号、检验项目、检验结果、复查结果、临床联系人、联系电话、联系时间4、科室应建立危急值报告登记本,接到检验科电话的医务人员应及时登记,登记内容包括患者姓名、病案号、床号、检验项目、检验结果、复查结果、报告人、报告时间(具体到分钟)。
科室接到危急值报告时,应立即通知临床医师并做好登记、签字等。
5、临床医生接到危急值的电话报告后应及时识别,在半小时内做出相应处理,并在病程记录中详细分析、记录,并及时复查。
若与临床症状不符,要关注样本的留取存在缺陷。
如有需要、即应重留取标本进行复查。
6、实验室应该定期检查和总结“危急值报告”的工作,每年至少要有一次总结,重点是追踪了解患者病情的变化,或是否由于有了危急值的报告而有所改善,提出“危急值报告”的持续改进的具体措施。
二、“危急值”报告程序1、检验科工作人员发现“危急值”情况时,检验者首先要确认仪器、设备和检查过程是否正常,操作是否正确;核查检验标本是否有错,检验项目质控、定标、试剂是否正常,仪器传输是否有误。
在确认检验过程各环节无异常的情况下,需立即电话通知临床科室人员“危急值”结果,并在《检验危急值报告登记本》上逐项做好“危急值”报告登记。
2、检验科必须在《检验危急值结果登记本》上详细记录,并简要提示标本异常外观性状,如溶血、黄疸、乳糜状等。
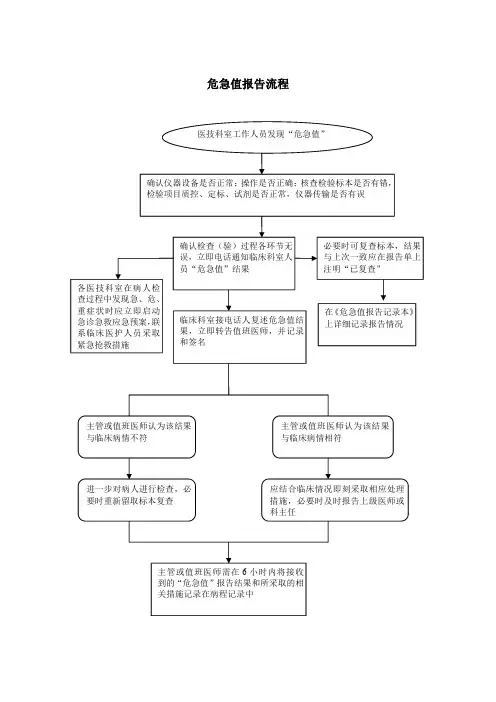
危急值报告流程医技科室工作人员发现“危急值”
确认仪器设备是否正常;操作是否正确;核查检验标本是否有错,
检验项目质控、定标、试剂是否正常,仪器传输是否有误
确认检查(验)过程各环节无
误,立即电话通知临床科室人
员“危急值”结果
必要时可复查标本,结果与上次一致应在报告单上注明“已复查”在《危急值报告记录本》上详细记录报告情况
临床科室接电话人复述危急值结果,立即转告值班医师,并记录和签名主管或值班医师认为该结果
与临床病情不符进一步对病人进行检查,必
要时重新留取标本复查主管或值班医师认为该结果与临床病情相符
应结合临床情况即刻采取相应处理措施,必要时及时报告上级医师或
科主任
主管或值班医师需在6小时内将接收
到的“危急值”报告结果和所采取的相
关措施记录在病程记录中各医技科室在病人检
查过程中发现急、危、
重症状时应立即启动
急诊急救应急预案,联
系临床医护人员采取
紧急抢救措施。

检验科危急值报告制度
一、检验科工作人员发现“危急值”情况时,检验者首先要确认仪器、设备和检查过程是否正常,操作是否正确;核查检验标本是否有错,检验项目质控、定标、试剂是否正常,仪器传输是否有误。
在确认检验过程各环节无异常的情况下,需立即电话通知临床科室人员“危急值”结果,并在《检验危急值报告登记本》上逐项做好“危急值”报告登记。
二、记录应有以下内容:患者姓名、性别、年龄、住院号、临床诊断、申请医师、检验项目、检验结果、收到标本时间、报告时间、检验报告者、通知方式、接收医护人员姓名。
三、对原标本妥善处理之后保存待查。
四、检验科在对病人检查过程中发现急、危、重病人出现危急症状应立即启动急诊急救应急预案,并与临床医生、护士联系,采取紧急抢救措施。
五、临床科室人员在接到“危急值”报告电话后,应在临床科室《危急值报告登记本》上做好记录,同时及时通知主管医生或值班医生,做好下一步的救治工作。
六、主管医生或值班医生如果认为该结果与患者的临床病情不相符,应进一步对病人进行检查;如认为检验结果不符,应关注标本留取情况。
必要时,应重新留取标本送检进行复查。
若该结果与临床相符,应在30分钟内结合临床情况采取相应处理措施,同时及时报告上级医师或科主任。
1
附危急值表。

检验科危急值报告制度、程序及流程图一、“危急值”报告制度1、“危急值”是指当这种检验结果出现时,表明患者可能正处于有生命危险的边缘状态,临床医生需要及时得到检验信息,迅速给予患者有效的干预措施或治疗,就可能挽救患者生命,否则就有可能出现严重后果,失去最佳抢救机会。
2、根据临床工作需要,医院建立危急值项目表,制定危急限值。
并根据临床需要定期修改,删除或增加某些试验项目,以适合于本院病人群体的需要。
3、检验科建立实验室人员处理、复核确认和报告危急值及了解临床对患者处理情况的制度及程序,并在《检验危急值结果登记本》上详细记录。
记录内容包括,检验日期、患者姓名、病案号、科室床号、检验项目、检验结果、复查结果、临床联系人、联系电话、联系时间4、科室应建立危急值报告登记本,接到检验科电话的医务人员应及时登记,登记内容包括患者姓名、病案号、床号、检验项目、检验结果、复查结果、报告人、报告时间(具体到分钟)。
科室接到危急值报告时,应立即通知临床医师并做好登记、签字等。
5、临床医生接到危急值的电话报告后应及时识别,在半小时内做出相应处理,并在病程记录中详细分析、记录,并及时复查。
若与临床症状不符,要关注样本的留取存在缺陷。
如有需要、即应重留取标本进行复查。
6、临床实验室管理委员会应该定期检查和总结“危急值报告”的工作,每年至少要有一次总结,重点是追踪了解患者病情的变化,或是否由于有了危急值的报告而有所改善,提出“危急值报告”的持续改进的具体措施。
二、“危急值”报告程序1、检验科工作人员发现“危急值”情况时,检验者首先要确认仪器、设备和检查过程是否正常,操作是否正确;核查检验标本是否有错,检验项目质控、定标、试剂是否正常,仪器传输是否有误。
在确认检验过程各环节无异常的情况下,需立即电话通知临床科室人员“危急值”结果,并在《检验危急值报告登记本》上逐项做好“危急值”报告登记。
2、临床检验科必须在《检验危急值结果登记本》上详细记录,并简要提示标本异常外观性状,如溶血、黄疸、乳糜状等。

危急值报告制度[附流程图]1.危急值项目和范围各医技科室(检验科、医学影像科、超声科、病理科、心电图室等)应制定可能危及患者生命的危急值报告项目及范围,并定期调整。
确定危急值报告项目和范围时,应考虑不同专业科室对相关急危重症抢救的需求,须经临床评定认可,并在全院范围内公开。
2.危急值报告登记遵循“谁报告(接收),谁记录”原则,减少信息传递环节,缩短信息传递时间,确保危急值信息报告全流程的人员、时间、内容等关键要素可追溯。
各检查、检验科室及临床科室均应建立《危急值报告登记本》,详细记录危急值处理过程和相关信息,包括不限于患者姓名、科室、住院号(或门诊号)、收样时间、检查结果、检验结果、报告人姓名、报告时间、接收报告科室、接收人姓名、接听报告时间等。
危急值采用电子报告方式时,须完整保留电子报告及接收确认记录,并规定“确认接收的时限”。
如临床实验室在规定时限内未收到“危急值接收确认信息”,须立即进行电话报告。
危急值电子报告“确认接受时限”应由临床组织评定,最长不宜超过30分钟。
3.外送的检验或检查项目危急值外送的检验标本或检查项目存在危急值项目的,医院应当和相关机构协商危急值的通知方式,并建立可追溯的危急值报告流程,确保临床科室或患方能够及时接收危急值。
4.“危急值”发现、确认、复检、报告(1)检验科、医学影像科、超声科、病理科、心电图室等工作人员应对检验检查结果进行认真核查,及时发现“危急值”。
(2)发现检验检查结果符合危急值报告范围时,检验检查人员应立即确认检查仪器、设备是否正常,检验检查过程是否符合操作规范,操作是否正确,质控是否在控;相关信息(包括患者姓名、科室、住院(门诊)号、诊断、标本、检测检查项目等)是否有误,仪器传输是否有误;检测的原始标本采集是否合格且储存条件、储存时间是否正确。
(3)在确认检验检查过程中各环节无异常,检测检查系统处于正常状态后,对检验标本若室内质控在控情况下,应对检验标本进行复检,必要时须重新采集标本。

检验科危急值报告制度、程序及流程图一、“危急值”报告制度1、“危急值”是指当这种检验结果出现时,表明患者可能正处于有生命危险的边缘状态,临床医生需要及时得到检验信息,迅速给予患者有效的干预措施或治疗,就可能挽救患者生命,否则就有可能出现严重后果,失去最佳抢救机会。
2、根据临床工作需要,医院建立危急值项目表,制定危急限值。
并根据临床需要定期修改,删除或增加某些试验项目,以适合于本院病人群体的需要。
3、检验科建立实验室人员处理、复核确认和报告危急值及了解临床对患者处理情况的制度及程序,并在《检验危急值结果登记本》上详细记录。
记录内容包括,检验日期、患者姓名、病案号、科室床号、检验项目、检验结果、复查结果、临床联系人、联系电话、联系时间4、科室应建立危急值报告登记本,接到检验科电话的医务人员应及时登记,登记内容包括患者姓名、病案号、床号、检验项目、检验结果、复查结果、报告人、报告时间(具体到分钟)。
科室接到危急值报告时,应立即通知临床医师并做好登记、签字等。
5、临床医生接到危急值的电话报告后应及时识别,在半小时内做出相应处理,并在病程记录中详细分析、记录,并及时复查。
若与临床症状不符,要关注样本的留取存在缺陷。
如有需要、即应重留取标本进行复查。
6、临床实验室管理委员会应该定期检查和总结“危急值报告”的工作,每年至少要有一次总结,重点是追踪了解患者病情的变化,或是否由于有了危急值的报告而有所改善,提出“危急值报告”的持续改进的具体措施。
二、“危急值”报告程序1、检验科工作人员发现“危急值”情况时,检验者首先要确认仪器、设备和检查过程是否正常,操作是否正确;核查检验标本是否有错,检验项目质控、定标、试剂是否正常,仪器传输是否有误。
在确认检验过程各环节无异常的情况下,需立即电话通知临床科室人员“危急值”结果,并在《检验危急值报告登记本》上逐项做好“危急值”报告登记。
2、临床检验科必须在《检验危急值结果登记本》上详细记录,并简要提示标本异常外观性状,如溶血、黄疸、乳糜状等。

检验科危急值报告制度、程序及流程图一、“危急值”报告制度1、“危急值”是指当这种检验结果出现时,表明患者可能正处于有生命危险的边缘状态,临床医生需要及时得到检验信息,迅速给予患者有效的干预措施或治疗,就可能挽救患者生命,否则就有可能出现严重后果,失去最佳抢救机会。
2、根据临床工作需要,医院建立危急值项目表,制定危急限值。
并根据临床需要定期修改,删除或增加某些试验项目,以适合于本院病人群体的需要。
3、检验科建立实验室人员处理、复核确认和报告危急值及了解临床对患者处理情况的制度及程序,并在《检验危急值结果登记本》上详细记录。
记录内容包括,检验日期、患者姓名、病案号、科室床号、检验项目、检验结果、复查结果、临床联系人、联系电话、联系时间4、科室应建立危急值报告登记本,接到检验科电话的医务人员应及时登记,登记内容包括患者姓名、病案号、床号、检验项目、检验结果、复查结果、报告人、报告时间(具体到分钟)。
科室接到危急值报告时,应立即通知临床医师并做好登记、签字等。
5、临床医生接到危急值的电话报告后应及时识别,在半小时内做出相应处理,并在病程记录中详细分析、记录,并及时复查。
若与临床症状不符,要关注样本的留取存在缺陷。
如有需要、即应重留取标本进行复查。
6、临床实验室管理委员会应该定期检查和总结“危急值报告”的工作,每年至少要有一次总结,重点是追踪了解患者病情的变化,或是否由于有了危急值的报告而有所改善,提出“危急值报告”的持续改进的具体措施。
二、“危急值”报告程序1、检验科工作人员发现“危急值”情况时,检验者首先要确认仪器、设备和检查过程是否正常,操作是否正确;核查检验标本是否有错,检验项目质控、定标、试剂是否正常,仪器传输是否有误。
在确认检验过程各环节无异常的情况下,需立即电话通知临床科室人员“危急值”结果,并在《检验危急值报告登记本》上逐项做好“危急值”报告登记。
2、临床检验科必须在《检验危急值结果登记本》上详细记录,并简要提示标本异常外观性状,如溶血、黄疸、乳糜状等。



检验科危急值报告制度、程序及流程图一、“危急值”报告制度1、“危急值”是指当这种检验结果出现时,表明患者可能正处于有生命危险的边缘状态,临床医生需要及时得到检验信息,迅速给予患者有效的干预措施或治疗,就可能挽救患者生命,否则就有可能出现严重后果,失去最佳抢救机会。
2、根据临床工作需要,医院建立危急值项目表,制定危急限值。
并根据临床需要定期修改,删除或增加某些试验项目,以适合于本院病人群体的需要。
3、检验科建立实验室人员处理、复核确认和报告危急值及了解临床对患者处理情况的制度及程序,并在《检验危急值结果登记本》上详细记录。
记录内容包括,检验日期、患者姓名、病案号、科室床号、检验项目、检验结果、复查结果、临床联系人、联系电话、联系时间4、科室应建立危急值报告登记本,接到检验科电话的医务人员应及时登记,登记内容包括患者姓名、病案号、床号、检验项目、检验结果、复查结果、报告人、报告时间(具体到分钟)。
科室接到危急值报告时,应立即通知临床医师并做好登记、签字等。
5、临床医生接到危急值的电话报告后应及时识别,在半小时内做出相应处理,并在病程记录中详细分析、记录,并及时复查。
若与临床症状不符,要关注样本的留取存在缺陷。
如有需要、即应重留取标本进行复查。
6、临床实验室管理委员会应该定期检查和总结“危急值报告”的工作,每年至少要有一次总结,重点是追踪了解患者病情的变化,或是否由于有了危急值的报告而有所改善,提出“危急值报告”的持续改进的具体措施。
二、“危急值”报告程序1、检验科工作人员发现“危急值”情况时,检验者首先要确认仪器、设备和检查过程是否正常,操作是否正确;核查检验标本是否有错,检验项目质控、定标、试剂是否正常,仪器传输是否有误。
在确认检验过程各环节无异常的情况下,需立即电话通知临床科室人员“危急值”结果,并在《检验危急值报告登记本》上逐项做好“危急值”报告登记。
2、临床检验科必须在《检验危急值结果登记本》上详细记录,并简要提示标本异常外观性状,如溶血、黄疸、乳糜状等。
医院紧急值报告制度与工作流程当紧急值查验、检查结果出现时,表示患者可能正处于有生命危险的边沿状态,临床医生需要实时获得查验、检查信息,快速赐予患者有效的干涉举措或治疗,便可能拯救患者生命,不然就有可能出现严重结果,失掉最正确急救时机,特拟订以下报告制度一、“紧急值”项目及报告范围(一)、查验科“紧急值”的报告范围(2011 年订正)序号项目低值紧急值高值紧急值备注1 血钾()2 血钠() 120 1553 血氯() 90 1204 血糖() >205 血钙()6 血红蛋白() <607 白细胞() <2*10 9 >25*10 98 血小板() <50*10 9>500*10 99 凝血酶原时间(s) >2010 活化部分凝血活酶时间(s) >6011 纤维蛋白原()12 血淀粉酶>35013 尿淀粉酶>60014 血气剖析15 2()<20 >7016 2()<4017 肌钙蛋白阳性18 阳性(二)、超声科“紧急值”项目及报告范围:1、急诊外伤见腹腔积液,疑似肝脏、脾脏或肾脏等内脏器官破碎出血的危大病人;2、考虑为急性胆囊炎穿孔的患者;1 / 73、考虑急性坏死性胰腺炎;4、思疑宫外孕破碎并腹腔内出血;5、妊娠后期胎盘早剥。
6、四肢深动脉及深静脉急性栓塞7、尽心扩大归并急性心衰;8、大批心包积液归并心包填塞。
(三)、功能科“紧急值”报告范围1、心脏停搏;2、急性心肌缺血;3、急性心肌损害;4、急性心肌梗死;5、致命性心律失态;6、心室扑动、抖动;7、室性心动过速;8、多源性、型室性早搏;9、频发室性早搏并间期延伸;10、预激综合征伴快速心室率心房抖动;11、心室率大于180次/ 分的心动过速;12、二度型及二度型以上的房室传导阻滞;13、心室率小于40次/ 分的心动过缓;14、大于2秒的心室停搏( 四) 、影像科“紧急值”项目及报告范围:1、中枢神经系统:①严重的颅内血肿、挫裂伤、蛛网膜下腔出血的急性期;②硬膜下/ 外血肿急性期;③脑疝、急性脑积水;④颅脑或扫描诊疗为颅内急性大面积脑梗死(范围达到一个脑叶或全脑干范围或以上);⑤脑出血或脑堵塞复查或,出血或堵塞程度加重,与近期片对照超出15%以2 / 7上。
危急值报告制度与工作流程一、“危急值”的定义“危急值”(Critical Values)是指当这种检验、检查结果出现时,表明患者可能正处于有生命危险的边缘状态,临床医生需要及时得到检验、检查信息,迅速给予患者有效的干预措施或治疗,就可能挽救患者生命,否则就有可能出现严重后果,失去最佳抢救机会。
二、“危急值”报告制度的目的(一)“危急值”信息,可供临床医生对生命处于危险边缘状态的患者采取及时、有效的治疗,避免病人意外发生,出现严重后果。
(二)“危急值”报告制度的制定与实施,能有效增强医技工作人员的主动性和责任心,提高医技工作人员的理论水平,增强医技人员主动参与临床诊断的服务意识,促进临床、医技科室之间的有效沟通与合作。
(三)医技科室及时准确的检查、检验报告可为临床医生的诊断和治疗提供可靠依据,能更好地为患者提供安全、有效、及时的诊疗服务。
三、“危急值”项目及报告范围(一)心电检查“危急值”报告范围:1、心脏停搏;2、急性心肌梗死;3、致命性心律失常:①心室扑动、颤动;②室性心动过速;③多源性、RonT型室性早搏;④频发室性早搏并Q-T间期延长;⑤预激综合征伴快速心室率心房颤动;⑥心室率大于180次/分的心动过速;⑦二度II型及二度II型以上的房室传导阻滞;⑧心室率小于40次/分的心动过缓;⑨大于3秒的停搏⑩低钾u波增高。
(二)医学影像检查“危急值”报告范围:1、中枢神经系统:①严重的颅内血肿、挫裂伤、蛛网膜下腔出血的急性期;②硬膜下/外血肿急性期;③脑疝、中线结构移位超过1cm、急性重度脑积水;④颅脑CT或MRI扫描诊断为颅内急性大面积脑梗死(范围达到一个脑叶或全脑干范围或以上);⑤脑出血或脑梗塞复查CT或MRI,出血或梗塞程度加重,与近期片对比超过15%以上。
⑥耳源性脑脓肿2、脊柱、脊髓疾病:X线检查诊断为脊柱外伤长轴成角畸形、锥体粉碎性骨折压迫硬膜囊、脊髓重度损伤。
3、呼吸系统:①气管、支气管异物;②肺压缩90%以上的液气胸,尤其是张力性气胸;③肺栓塞、肺梗死。
危急值报告制度及流程图
报告制度
危急值是指患者可能处于有生命危险的边缘状态,需要及时得到检验、检查信息,迅速给予有效的干预措施或治疗,以挽救患者生命。
危急值报告制度的目的是提供及时、有效的治疗,避免病人出现意外和严重后果。
此外,制定和实施危急值报告制度也能增强医技工作人员的主动性和责任心,提高理论水平,促进医技人员主动参与临床诊断的服务意识,加强临床、医技科室之间的有效沟通与合作。
危急值项目及报告范围包括放射科和CT室。
放射科的危
急值包括一侧肺不张、气管、支气管异物、液气胸、急性肺水肿、心包填塞、纵膈摆动、急性主动脉夹层动脉瘤、食道异物、消化道穿孔、急性肠梗阻、外伤性膈疝、严重骨关节创伤等。
CT室的危急值包括脑内出血、脑干、丘脑出血、脑疝、肺动
脉内栓子、冠状动脉狭窄率大于70%、主动脉夹层或胸腹主
动脉瘤、脏器多发挫裂伤、多发骨折、胸腹腔积血、气胸、肺组织压缩70%以上、膈下游离气体、肠梗阻、套叠、扭转、
血管明显狭窄或闭塞、患者突然出现大汗淋漓、脉搏细数、肢体湿冷、血压下降等。
危急值报告制度的实施可以为临床医生的诊断和治疗提供可靠依据,为患者提供安全、有效、及时的诊疗服务。
同时,医技工作人员的主动性和责任心也得到了增强,医技人员也更加主动参与临床诊断,促进了医疗团队的有效沟通和合作。
1.急性大面积脑梗塞、急性脑干梗塞、巨大脑动脉瘤(直
径超过2.5厘米)、蛛网膜下腔出血合并出血倾向的动脉瘤、
急性脑出血(出血量超过30毫升)、急性脑干出血、急性重
症脑炎、急性一氧化碳及药物中毒性脑病、硬膜下血肿并脑疝、弥漫性轴索损伤;
2.急性肺动脉栓塞、主干动脉栓塞、急性主动脉夹层动脉瘤、中等量以上心包积液、急性心包填塞;
3.实质性脏器巨大肿瘤破裂出血、外伤性或自发性脏器破
裂出血、急性重型(出血坏死性)胰腺炎;
4.急性外伤性脊椎骨折并脊髓损伤、明显压迫脊髓的硬膜
外血肿;
5.宫外孕。
四、超声科“危急值”:
1.宫外孕破裂出血;
2.胎盘早剥;
3.小儿肠套叠;
4.外伤性腹腔出血(肝、胆、胰、脾、肾破裂);
5.急性心肌梗塞;
6.晚期妊娠出现羊水过少(≤5厘米),并合并胎儿呼吸、心率过快(>160次/分钟)或过慢(<120次/分钟)。
五、检验科“危急值”:
血酮体
BUN血尿素氮(非透析患者)
Cr血清肌酐(非透析患者)
婴儿及成人空腹血糖
新生儿空腹血糖
K血清钾
CL血清氯
Na血清钠
Ca血清钙
Hg血红蛋白
生命警戒低值:
女性及婴儿血酮体2.2毫XXX,男性为2.8毫摩尔/升BUN血尿素氮1.7毫摩尔/升
Cr血清肌酐2.5毫摩尔/升
婴儿及成人空腹血糖80毫摩尔/升
新生儿空腹血糖120毫摩尔/升
K血清钾1.5毫摩尔/升
CL血清氯50克/升
Na血清钠9毫摩尔/升
Ca血清钙小于1克/升
Hg血红蛋白9克/升
生命警戒高值:
Cr血清肌酐高于1.5微摩尔/升
BUN血尿素氮高于36毫XXX
Na血清钠高于160毫XXX
K血清钾高于7.0毫XXX
CL血清氯高于120毫摩尔/升
Ca血清钙高于3.5毫摩尔/升
Hg血红蛋白高于160克/升
XXX(血液病、放化疗患者)白细胞0.5×10^9/L
XXX(其他患者)白细胞10×10^9/L
Platelets(血液病、放化疗患者)血小板30×10^9/L
Platelets(其他患者)血小板40×10^9/L
XXX(PT)血浆凝血酶原时间大于35秒
APTT部分凝血活酶时间大于100秒
纤维蛋白原小于1克/升
微生物免疫:2细菌室检测到血液、脑脊液或胸腹水中有细菌或抗酸杆菌时。
六、输血科“危急值”:
1.Rh(D)阴性患者输血;
2.配血困难的患者输血。
七、病理科“危急值”:无明显错误或需要删除的段落。
1、在病理检查中发现了临床医师未能察觉的病变,可能会导致不良后果。
2、恶性肿瘤切缘阳性。
3、常规切片诊断和冰冻切片诊断结果不一致。
4、当对送检的冰冻标本有疑问或冰冻结果与临床诊断不
符时。
5、当尸检发现疑似重大传染性疾病(如SARS、手足口病、流行性出血热、霍乱、麻风、梅毒等)。
6、核医学科的“危急值”包括肺栓塞、急性心肌梗死、急
性心肌缺血、脑缺血、脑梗死、急性扭转和消化道出血。
7、心电图室的“危急值”包括心脏停搏、急性心肌梗塞和
致命性心律失常。
8、电生理室的“危急值”包括脑波低平或电静息和周期性波,以及SEP波形消失和BEAP重复多次刺激未引出肯定波形。
9、在“危急值”报告程序中,医技人员发现情况后要确认
检查仪器、设备和检验过程是否正常,核查标本是否有错,操作是否正确,仪器传输是否有误,然后进行详细、规范登记,立即电话通知病区医护人员“危急值”结果。
10、相关医护人员接到“危急值”报告电话后,要进行详细、规范登记,立即派人取回报告,并及时将报告单交主管医生或
值班医生。
主管医生或值班医生接报告后,应结合临床情况迅速采取相应措施,需讨论、会诊者,及时通知上级医师、科主任甚至医务科,并及时记录处置细节。
如果认为该结果与患者的临床情况不相符或标本的采集有问题,应重新留取标本送检进行复查。
如结果与上次一致或误差在许可范围内,检查(验)科应重新向临床报告“危急值”。
报告与接收遵循“谁报告,谁
登记。
谁接收,谁记录”的原则。
病区和急诊报告流程是这样的:当辅检科室检测出危急值后,报告人会立即打电话给病区护士站,要求医护人员记录并向主管医生报告该危急值。
主管医生必须立即采取相应的诊治措施。
处理完毕后,需要及时在病程中记录接收到的危急值检查结果和诊治措施。
接收人需要负责跟踪落实并做好相应记录。
门诊报告流程是这样的:当辅检科室检测出危急值后,报告人会立即打电话给门诊导医台,要求医护人员记录并向该病人的门诊医生报告该危急值。
然后,门诊医生会通知该病人速来诊室接收紧急诊治。
必要时,门诊部应帮助寻找该病人,并负责跟踪落实,做好相应记录。
医生需要将诊治措施记录在门诊病历中。
医务科会组织相关科室定期检查和总结危急值报告的工作。
重点是追踪了解患者病情的变化,或是否由于有了危急值的报告而有所改善。
提出危急值报告持续改进的具体措施。
临床和医技科室应认真组织研究危急值报告制度,确保每个人都掌握危急值报告项目和范围以及报告程序。
科室需要有专人负责本科室危急值报告制度实施情况的督察,确保制度落实到位。
危急值报告制度的落实执行情况将纳入科室质量考核内容。
职能部门将对各临床医技科室危急值报告制度的执行情况进行检查,并提出危急值报告制度持续改进的具体措施。