
眩晕的病因诊断对众多医生而言,一直是个临床难题。近年来,随着理论普及和辅助检查技术的进步,绝大多数眩晕已能确诊‘11;但由于眩晕的发生涉及神经科、耳鼻喉科和内科等众多领域,有些病理生理等基础问题至今仍未能明确,部分眩晕的病因在理论上尚难明确,因此给临床实践带来困难。此篇专家共识着眼于常见眩晕的规范化诊疗,同时 尽可能地全面概括少见眩晕的临床特点,此外,本文也将涉及部分头晕的内容。 一、眩晕的概念和病因分类 眩晕指的是自身或环境的旋转、摆动感,是一种运动幻觉;头晕指的是自身不稳感;头昏指的是头脑不清晰感‘”1。眩晕和头晕的发病机制不甚一致,但有时两者是同一疾病在 不同时期的两种表现。 根据疾病发生的部位,眩晕往往分为周围性和中枢性,相对而言,前者的发生率更高;头晕既可以是上述疾病恢复期的表现,也可以由精神疾病、某些全身性疾病造成。周围 性眩晕占30a/o一soeto,其中良性发作性位置性眩晕的发病率居单病种首位,其次为梅尼埃病和前庭神经炎;中枢性眩晕占20% ~30%;精神疾病和全身疾病相关性头晕分别占15%—50%和5%一30%;尚有15c70一25%的眩晕原因不明I44]。儿童眩晕与成人有一定的医别,但总体趋势是:中枢性眩晕(主要是外伤后眩晕和偏头痛相关性眩晕)的比例明显高于成人,约占19%一49%;单病种疾病发病率较高的是:良性阵发性眩晕、外伤后眩晕以及中耳炎相关性眩晕‘9-12]。 二、国内神经科医生在眩晕诊治中存在的问题 目前的主要问题是理论知识不足。首先表现在诊断方面,询问病史时缺乏针对性,常常遗漏诱因、起病形式、持续时间、伴随症状和缓解方式等‘13.14],而70%~ 80%的眩晕是可以通过有效闽诊两确诊或明确方向的。针对眩晕的辅助检查设备有限、评判水平等有待提高,如眼震电图的检查过程不够规范;MRI检查部位的针对性不强;部分后循环脑血 管狭窄的病例未行相关检查而漏诊。在日常诊疗中,眩晕常常被拘泥于几个本来认识就模糊的疾病,例如:椎,基底动脉供血不足、颈椎病、梅尼埃病和前庭神经炎,或笼统地称之为“眩晕综合征”。其次表现在治疗方面。由于不了解前庭康复的重要性,长期应用前庭抑制药物,延缓了前庭功能恢复‘15.161;采用手法复位治疗良性发作性位置性眩晕的比率 过低等。 三、常见眩晕的病因及诊疗建议 对于眩晕而言,周围性和中枢性病变的临床表现、辅助检查、治疗以及预后等完全不同。鉴于此,卖践中将脑干、小脑神经核以及核上性病变所造成的眩晕称为中枢性眩晕,反之,则称为周围性眩晕‘https://www.doczj.com/doc/b28545329.html,]。 (一)中枢性眩晕 多伴有其他神经系统损害的症状,体检可见神经系统局灶性损害的体征;大部分中枢性眩晕的病灶位于后颅窝。临床诊疗需遵从神经科的定位和定性诊断原则。需要强调的 是,垂直性眼震、非共轭性眼震仅见于中枢性病变,无疲劳的位置性眼震常提示中枢性病变[13-14]。 1.血管源性:发病急骤,多是椎·基底动脉系统血管病变的结果。诊断及治疗均需遵照脑血管病诊治指南‘19-21]。椎一基底动脉系统的TIA:症状刻板样反复发作,表现 为:持续数分钟的眩晕,脑神经、脑干、小脑或枕叶损害的症状全部或部分出现,发作间期无神经系统损害体征,磁共振弥散加权像(DWI)扫描无新鲜梗死病灶。超声、TCD、CT血管成像( CTA)、磁共振血管成像(MRA)和数字减影血管造影( DSA)等检查可确定椎一基底动脉有无狭窄。 椎薏底动脉供血不足(VBI):目前VBI诊断过于泛滥,这已是大家的共识。但是否因此就能完全否定VBI这一名称,尚存在争论‘≈矧。有些学者否认后颅窝脑组织的缺血
眩晕 “ 头晕”是来神经内科就诊患者最常见主诉之一。按照患者不同临床特点可将“头晕”分为头昏和眩晕两大类。 头昏(Dizziness) :以持续的头脑昏昏沉沉不清晰为主症,无自身或外界物体运动 或旋转感,多伴有头重、头闷、头胀、健忘、乏力和其它神经症或慢性躯体性疾病症状, 劳累及紧张时加重, 系由神经衰弱或慢性躯体性疾病所至。 眩晕( vertigo ):自身或周围物体空间位置发生改变的一种错觉, 患者感觉自身或外界物体旋转性、颠簸性、摆动性、浮沉、飘移等错觉。头位变动和睁眼时加重根据病变位置的不同,可伴有恶心、呕吐,眼球震颤和定向倾倒等体征。空间位置觉维持有赖于前庭系统、视觉和本体感觉之间相互协调来完成。当三者传入冲动不一致,特别是两侧前庭系统传入冲动不一致即可产生眩晕。 前庭神经的传导通路:三个半规管壶腹嵴、椭圆囊和球囊—内耳前庭神经节双极细胞—前庭神经—内听道—内耳孔入颅—脑桥—前庭神经核的上核、内侧核、外侧核、下核—发出纤维投射至小脑(绒球及小结) 、皮质前庭代表区、上部颈髓前角细胞、内侧纵束、前庭脊髓束等。 解剖上将病变累及前庭神经传导通路内耳孔以前产生的眩晕称为周围性眩晕,约占所有眩晕的77% ,而颅内段的眩晕称为中枢性眩晕,约占23% 。 周围性眩晕的特点:①多为旋转性眩晕;②发作时间短(数分、数小时、数天) ③前庭表象:植物神经功能障碍重,平衡障碍与眩晕程度一致;④眼球震颤:短暂、细速、多为水平旋转性;⑤常伴耳鸣、耳聋。 中枢性眩晕的特点:①平衡障碍为主,眩晕相对较轻;②发作持续时间长;③ 前庭不协调现象:眩晕程度与植物神经功能障碍不一致,平衡障碍与眩晕程度不一致;④眼球震颤:持续、粗大、垂直、斜动、分离性;⑤常伴头痛、颅神经及脑干病变等症状。 第一节眩晕病人的临床评估 诊断有眩晕症状的患者最重要的步骤是采集一个好的病史,包括过去史、家族史、过敏史、药物史、饮食和吸烟史。 一.症状特点:
眩晕简介 病因 眩晕的病因 由眼动、前庭、本体感觉等系统传人外物及自身的动静态方向信息,经中枢神经相应部位整合协调处理后,而达到视线稳定、姿态及空间方位感正常的平衡状态。如其结构或功能受损,则可导致眩晕。 (一)前庭源性疾病 (1)外周性:多由耳部疾病引起,如中耳炎、迷路炎、梅尼埃病等,又称耳源性眩晕。 (2)中枢性:为前庭中枢段结构病损所致,如脑干、小脑部位的炎症、肿瘤、血管病、颈椎病为老年人眩晕常见病因。 (二)非前庭性疾病 (1)眼源性疾病:急性眼肌麻痹、青光眼、屈光不正、Cogan综合征等。 (2)本体感觉系统疾病:各种原因所致脊髓背索病损及多发性神经炎等。 (3)其他:躯体各系统病损影响其相关功能亦可表现头昏。因多无旋转感受而称非典型眩晕。 常见疾病: (一)听神经瘤 第Ⅷ对脑神经的这种肿瘤可以导致轻度的、间断的眩晕和单侧的感觉神经听力丧失。其他的表现包括耳鸣,枕骨下疼痛以及脑神经受压所致偏瘫。 (二)良性体位性眩晕 这种疾病是由于半规管中碎片引起的眩晕,随着头部运动持续几分钟。这种类型的眩晕通
常是可以通过控制体位来治疗的。 (三)脑干局部缺血 这种疾病可以产生一种突然的、严重的眩晕,可以是间断的和持续存在的。伴随临床表现包括共济失调、恶心、呕吐、血压升高、心动过速、眼球震颤、眼球向一侧运动障碍。轻偏瘫和感觉障碍也可能出现。 (四)头部创伤 头部外伤后可以出现持续性的眩晕,常伴随有本能的或是体位性的眼球震颤,如果颞骨骨折,可出现听力丧失,伴随症状和体征包括头痛、恶心、呕吐、意识水平下降,行为改变、复视,视物模糊、癫痫发作、运动或感觉降低,随着病情的发展,颅内压增高也是可能出现的。 (五)带状疱疹 第Ⅷ对脑神经感染可以突然出现眩晕,伴随面部麻痹、疱疹侵犯耳道可以出现感染侧听力丧失。 (六)迷路炎 内耳感染也可以出现严重的眩晕。眩晕可以持续几天,也可能是几个月或者几年。伴随症状包括恶心、呕吐、进展性的听力丧失和眼球震颤。 (七)梅尼埃病 这种疾病因迷路功能障碍引起突发性的眩晕,可持续数分钟、数小时甚至数天。不可预料的周期性发作的严重眩晕和不稳定步态可使患者摔倒。疾病发作时,任何头部和眼部的突然运动均可引起恶心、呕吐。 (八)晕动病 本病由节律性、移动性运动所引起的以晕厥、恶心、呕吐和头痛为特征的一种疾病。 (九)多发性硬化症
2016年眩晕诊疗方案 ——分析、总结及评价、优化、难点分析眩晕是指头晕目眩、如坐舟车、不能站立并多伴有恶心呕吐等症状的疾病,其病因可分为外感六淫和内伤。本病病位在清窍,由气血亏虚、肾精不足致脑髓空虚,清窍失养,或肝阳上亢、痰火上逆、瘀血阻窍而扰动清窍发生眩晕,与肝、脾、肾三脏关系密切。眩晕的病性以虚者居多,故张景岳谓“虚者居其八九”,如肝肾阴虚、肝风内动,气血亏虚、清窍失养,肾精亏虚、脑髓失充。眩晕实证多由痰浊阻遏,升降失常,痰火气逆,上犯清窍,瘀血停着,痹阻清窍而成。眩晕的发病过程中,各种病因病机,可以相互影响,相互转化,形成虚实夹杂;或阴损及阳,阴阳两虚。肝风、痰火上扰清窍,进一步发展可上蒙清窍,阻滞经络,而形成中风;或突发气机逆乱,清窍暂闭或失养,而引起晕厥。因此我科将眩晕(高血压)分为肝阳上亢证,肝火亢盛证,肾阴亏虚证,痰浊中阻证等证型。 分析、总结及评价: 2017年全年我科共共收治各种心力衰竭病人106人,其中冠心病心力衰竭37人,肺心病心力衰竭32人,风心病心力衰竭12人,扩张性心肌病心力衰竭11人,尿毒病心肌病性心力衰竭6人,高血压性心脏病性心力衰竭8人。 本年气虚血瘀水停型共42人,占39.6%;阳虚血瘀水泛证型共36人,占33.9%;气阴两虚,瘀血阻络占12人,占11.3%;心肺两
虚,痰瘀互阻型占14人,占13.2%。阳气虚脱型2人。1.8%。而未见有痰热壅肺型。在总疗效判定方面,五种证型总有效率均在91%以上,中医证侯疗效均在90%以上,实验室指标改善的疗效在87%以上. 临床上根据不同证型施以平肝潜阳、清肝泻火、补肾滋阴、健脾燥湿,化痰降逆等治疗,并配合中医辨证施治针刺取得了较好的临床效果。 (一)中医治疗方法:2017年度收入院眩晕病人475人,475例病例中,采用中药汤剂350例、中药静脉制剂123例、针灸56例。就患者愿意接受的中医治疗方法,中药汤剂及中药静脉制剂使用广泛,而中医特色疗法的使用率较低,下一步注重中医特色疗法的使用。 (二)治疗效果:效率96.3%,有效率3.7%,无效率0%。症状改善率、体征改善率及理化指标率均为100%。 (三)治疗周期:平均住院日为7.8天。 (四)中医特色:中药饮片使用率85.7%,中成药使用率76.0%,特色疗法使用率32.0%,中医药治疗比率逐年提高。。 心衰治疗难点和对策 (一)眩晕中医治疗难点分析 眩晕的发作期,中药作用不及西药迅速和有效,对发作较严重或急性发作期需中西医结合方能缓解,中医治疗以辨证论治为主体,中药降压及改善症状尚需进行深入研究。眩晕缓解期多属本虚标实,是中医药发挥特长的时期.避免诱因,采用补虚泻实、标本兼治的方法可
头晕分类及诊断 分类 头晕可见于(晕车、晕船)、高血压病、贫血、脑动脉硬化、烟酒过量等,以下是几种类型的头晕: 头晕 ①脑原性头晕,见于脑动脉硬化(如基底动脉硬化)或颈椎骨关节病引起的脑部血液循环障碍,或由此导致的一过性脑供血不足。其临床特点是头晕、睡眠障碍、记忆力减退三大症状,还有顶枕部头痛、轻瘫、言语障碍情绪易激动等表现,一般病情缓慢发展,此类头晕的特点是在体位转变时容易出现或加重。 ②心源性头晕,可见于急性心原性脑供血不足综合征,这是心脏停搏、阵发性心动过速、阵发性心房纤颤、心室纤颤导致的急性脑缺血,可表现头晕、眼花、胃部不适、晕厥等。 ③血管抑制性头晕,常因情绪紧张、疼痛、恐惧、出血、天气闷热、疲劳、空腔、失眠等而促发。患者常有头晕、眩晕、恶心、上腹部不适、面色苍白、出冷汗等植物神经功能紊乱。其时血压下降,脉搏微弱。血管抑制性头晕多见于体弱的年轻妇女。直立性低血压指站立时出现头晕、眼花、腿软、眩晕,甚至晕厥等,常伴有无汗、大小便障碍。 ④药物中毒性头晕,以链霉素、新霉素、卡那霉素、庆大霉素等的中毒为多见。患者除头晕外还有眩晕和耳蜗神经损害所致的感音性耳聋。慢性铅中毒多表现为神经衰弱综合征(以头晕、头痛、失眠、健忘、乏力、多梦为主要症状),又有体温减低、食欲减退等。 功能性低血糖亦可引起头晕、心慌、虚弱感,在空腹或用力时可有震颤,有时出现抽搐,意识丧失等。情绪紧张或过度换气时,由于二氧化碳排出量增加,可出现呼吸性碱中毒,脑细胞缺氧,引起头晕、乏力,患者并感到面部和手足麻凉,间或有恍惚感。 诊断 1.头晕目眩,视物旋转,轻者闭目即止,重者如坐车船,甚则仆倒。 2.可伴有恶心呕吐,眼球震颤,耳鸣耳聋,汗出,面色苍白等。 3.多慢性起病,反复发作,逐渐加重。也可见急性起病者。 4.查血红蛋白、红细胞计数、测血压、作心电图、颈椎X线摄片、头部CT、MRI等项检查,有助于明确诊断。 5.应注意排除颅内肿瘤、血液病等。 鉴别诊断 1,中风病中风病以卒然昏仆,不省人事,伴有口舌歪斜,半身不遂,失语;或不经昏仆,仅以歪斜不遂为特征。中风昏仆与眩晕之仆倒相似,且眩晕可为中风病先兆,但眩晕患者无半身不遂、口舌歪斜及舌强语謇等表现。 2.厥证厥证以突然昏仆,不省人事,或伴有四肢厥冷为特点,发作后一般在短时间内逐渐苏醒,醒后无偏瘫、失语、口舌歪斜等后遗症。严重者也可一厥不醒而死亡。眩晕发作严重者也可有眩晕欲倒的表现,但一般无昏迷不省人事的表现。 3.痫病痫病以突然仆倒,昏不知人,口吐涎沫,两目上视,四肢抽搐,或口中如作猪羊叫声,移时苏醒,醒后一如常人为特点。痫病昏仆与眩晕甚者之仆倒相似,且其发前多有眩晕、乏力、胸闷等先兆,发作日久常有神疲乏力、眩晕时作等症状表现,故应与眩晕鉴别,其鉴别要点为痫病昏仆必有昏迷不省人事,且伴口吐涎沫,两目上视,抽搐,猪羊叫声等症状。
眩晕的鉴别诊断和治疗 一、你有没有眩晕的症状和体征: 1、转颈、屈伸颈部诱发症状---颈椎不稳导致; 2、颈部不动,头部位置改变(翻身,低头、抬头,坐立)诱发-耳石脱落导致 3、持续时间:持续时间久,可能与脑部疾患、颈脊髓压迫等有关;持续时间短(小于1分钟)--耳石脱落、颈椎不稳、TIA有关 4、有无意识丧失:有--可能与脑部疾患相关 5、有无闭眼站立不稳,睁眼可以站稳:有,与颈脊髓本体感觉或视觉受损相关。 6、有无交感症状,如恶心、呕吐、眼花、耳鸣等:无,与脑中枢神经系统相关;有,与前庭和外周神经相关 二、概念及分类: 1、眩晕:是身体空间定位的运动错觉,是对外物和自身旋转、摇晃、倾倒等错觉,可并存眼球震颤、平衡障碍、恶心、呕吐、出冷汗、面色苍白等植物神经症状。强调的是一种运动性幻觉,就是我们常说的那种“天旋地转”的感觉;病因上是由前庭神经系统病变所致。 2、假性眩晕(头晕):头昏脑胀、头沉、头重脚轻和摇晃不稳感,无视物旋转、摇晃等运动错觉,无眼球颤动,非前庭神经系统病变所致。 3、头昏:常表现以持续的头脑昏昏沉沉不清晰感为主症,多伴有头重、头闷、头涨、健忘、乏力和其它神经症或慢性躯体性疾病症状,劳累时加重。系由神经衰弱或慢性躯体性疾病等所致。 4、晕厥:突发的、一过性意识障碍丧失,伴有昏倒。昏倒后多于短时间内意识恢复,一般无眼颤。系由多种原因导致一过性血压低、心跳慢、短暂性脑缺血所致。 三:眩晕的机制; 前庭神经系统病变所致。 1.前庭神经系统包括:内耳迷路的末梢感受器、半规管的壶腹嵴、椭圆囊、球囊斑、前庭神经和前庭神经核。
2.前庭神经系统具有6条通路:前庭眼动通路、前庭脊髓通路、前庭网状结构通路、前庭小脑通路、前庭植物神经通路和前庭大脑皮层通路。双侧前庭神经系统是协调同步活动。如一侧发生病变,即可导致眩晕。 前庭植物神经通路,前庭网状结构通路:前庭神经→网状结构→延髓网状结构的血管运动中枢+迷走神经背核→引起眩晕、恶心、呕吐、出冷汗、面色苍白等植物神经症状。 前庭眼动通路:前庭神经核→脑干内侧纵束→各眼球运动核联系:病损时出现眼颤。 前庭小脑通路:前庭神经核→前庭小脑束→脊髓前角:出现共济失调、平衡不稳及肌张力改变。 前庭脊髓通路:前庭神经核→前庭脊髓外侧束→脊髓前角 四:主要临床表现包括如下一种或多种 1. 自身旋转、摇晃、倾倒等错 2. 眼球震颤 3. 恶心、呕吐、出冷汗、面色苍白等植物神经症状 4. 平衡不稳,共济失调 5. 眩晕的种类 (1)真性眩晕(周围性、前庭外周性):多伴有明显的恶心、呕吐等植物神经症状;持续时间短,数十秒至数小时,很少超过数天或数周者。多见于前庭外周性病变。 (2)假性眩晕(中枢性、脑性):症状较轻,伴发植物神经症状不明显;持续时间较长,可达数月之久。多见于脑部和眼部等疾患 五:前庭功能试验: 前庭神经系统是人体进行空间定位、维持平衡的重要系统,其功能异常是眩晕的重要原因之一。前庭功能的检查及评价是诊断眩晕疾病和评估治疗效果的重要手段。 1. 前庭眼动反射:临床上常用的眼震电图(electronystagmography,ENG)或视频眼震图(vedionystagmography,VNG)通过客观量化评定前庭眼反射(vestibul
眩晕中医诊疗方案 眩是眼花,晕是头晕,二者常同时并见,故统称“眩晕”。头晕眼花,视物不清,旋转不定,轻者闭目即止;重者如坐车船,不能站立或不能起卧兼见恶心、呕吐、汗出震颤、甚则昏仆欲跌等是本病的证候特点。西医学椎-基底动脉供血不足与本证颇相似,可作为本常规诊疗对象。 一、诊断依据: (一)中医诊断: 1、中医病名诊断: 主症:头晕眼花,视物不清,旋转不定,轻者闭目即止,重者如坐车船,不能站立或不能起卧。 次症:恶心、呕吐、汗出震颤、甚则昏仆欲跌。 其他:突然发病,时作时止,反复发作。 2、中医症候诊断:(参照新世纪第二版《中医内科学》) (1)肝阳上亢证: 主症:头晕目眩、耳鸣,头痛且胀。 兼症:面色潮红,烦躁易怒,口干,少寐多梦,肢麻震颤。 舌、脉象:舌质红,苔黄,脉弦或数。 病机:肝阳风火,上扰清窍。 (2)痰湿中阻证: 主症:头晕目眩,头重如蒙。 兼症:胸闷,恶心欲吐,食少胀闷,倦怠无力。 舌、脉象:舌苔白腻,脉濡滑。 病机:痰浊中阻,上蒙清窍,清阳不升。 (3)瘀血阻窍证: 主症:头晕目眩、时伴头痛,痛有定处,面唇紫暗。 兼症:心悸失眠,耳鸣耳聋,精神不振。 舌、脉象:舌暗有瘀斑,脉涩或细涩。 病机:瘀血阻络,气血不畅,脑失所养。
(4)气血亏虚型: 主症:头晕目眩,劳累即发,神疲乏力。 兼症:气短声低,唇甲少华,纳少便溏。 舌、脉象:舌淡苔薄白,脉细弱。 病机:气血亏虚,清阳不展,脑失所养。 (5)肾精不足型: 主症:头晕目眩伴耳鸣,遗精,腰膝酸软, 兼证:或颧红咽干,五心烦热;或面色晄白,形寒肢冷。 舌、脉象:舌嫩红,少苔或无苔,脉细弱尺甚。 病机:肾精不足,髓海空虚,脑失所养。 诊断条件: ①主症两项以上加兼症一项以上。 ②舌、脉象,尤以舌诊为准。 ③病证相配,组合式分类诊断。 ④多有情志不遂、年高体虚、饮食不节、跌扑损伤等病史。 3、中医鉴别诊断: (1)眩晕与中风:中风以猝然昏仆,不省人事,口舌歪斜,半身不遂,失语,或不经昏仆,仅以唩僻不遂为特征。中风昏仆与眩晕之甚者相似,眩晕之甚者亦可仆倒,但无半身不遂及不省人事、口舌歪斜诸症。也有部分中风病人,以眩晕、头痛为先兆表现。 (2)眩晕与厥证:厥证以突然昏仆,不省人事,四肢厥冷为特征,发作后可在短时间内苏醒。严重者可一蹶不复而死亡。眩晕严重者也有欲仆或晕眩仆倒的表现。但眩晕病人无昏迷、不省人事的表现。 (二)西医诊断依据: 1、椎-基底动脉供血不足诊断依据: (1)临床表现特点: 1)发病在50岁以上。 2)突然出现眩晕,与头位有关,持续时间短暂。眩晕常伴发恶心、呕吐、站立不稳、共济失调等。
眩晕中医诊疗方案 眩是眼花, 晕是头晕, 二者常同时并见, 故统称”眩晕”。头晕眼花, 视物不清, 旋转不定, 轻者闭目即止; 重者如坐车船, 不能站立或不能起卧兼见恶心、呕吐、汗出震颤、甚则昏仆欲跌等是本病的证候特点。西医学椎-基底动脉供血不足与本证颇相似, 可作为本常规诊疗对象。 一、诊断依据: ( 一) 中医诊断: 1、中医病名诊断: 主症: 头晕眼花, 视物不清, 旋转不定, 轻者闭目即止, 重者如坐车船, 不能站立或不能起卧。 次症: 恶心、呕吐、汗出震颤、甚则昏仆欲跌。 其它: 突然发病, 时作时止, 重复发作。 2、中医症候诊断: ( 参照新世纪第二版《中医内科学》) ( 1) 肝阳上亢证: 主症: 头晕目眩、耳鸣, 头痛且胀。 兼症: 面色潮红, 烦躁易怒, 口干, 少寐多梦, 肢麻震颤。 舌、脉象: 舌质红, 苔黄, 脉弦或数。 病机: 肝阳风火, 上扰清窍。 ( 2) 痰湿中阻证: 主症: 头晕目眩, 头重如蒙。
兼症: 胸闷, 恶心欲吐, 食少胀闷, 倦怠无力。 舌、脉象: 舌苔白腻, 脉濡滑。 病机: 痰浊中阻, 上蒙清窍, 清阳不升。 ( 3) 瘀血阻窍证: 主症: 头晕目眩、时伴头痛, 痛有定处, 面唇紫暗。 兼症: 心悸失眠, 耳鸣耳聋, 精神不振。 舌、脉象: 舌暗有瘀斑, 脉涩或细涩。 病机: 瘀血阻络, 气血不畅, 脑失所养。 ( 4) 气血亏虚型: 主症: 头晕目眩, 劳累即发, 神疲乏力。 兼症: 气短声低, 唇甲少华, 纳少便溏。 舌、脉象: 舌淡苔薄白, 脉细弱。 病机: 气血亏虚, 清阳不展, 脑失所养。 ( 5) 肾精不足型: 主症: 头晕目眩伴耳鸣, 遗精, 腰膝酸软, 兼证: 或颧红咽干, 五心烦热; 或面色晄白, 形寒肢冷。 舌、脉象: 舌嫩红, 少苔或无苔, 脉细弱尺甚。 病机: 肾精不足, 髓海空虚, 脑失所养。 诊断条件: ①主症两项以上加兼症一项以上。 ②舌、脉象, 尤以舌诊为准。 ③病证相配, 组合式分类诊断。
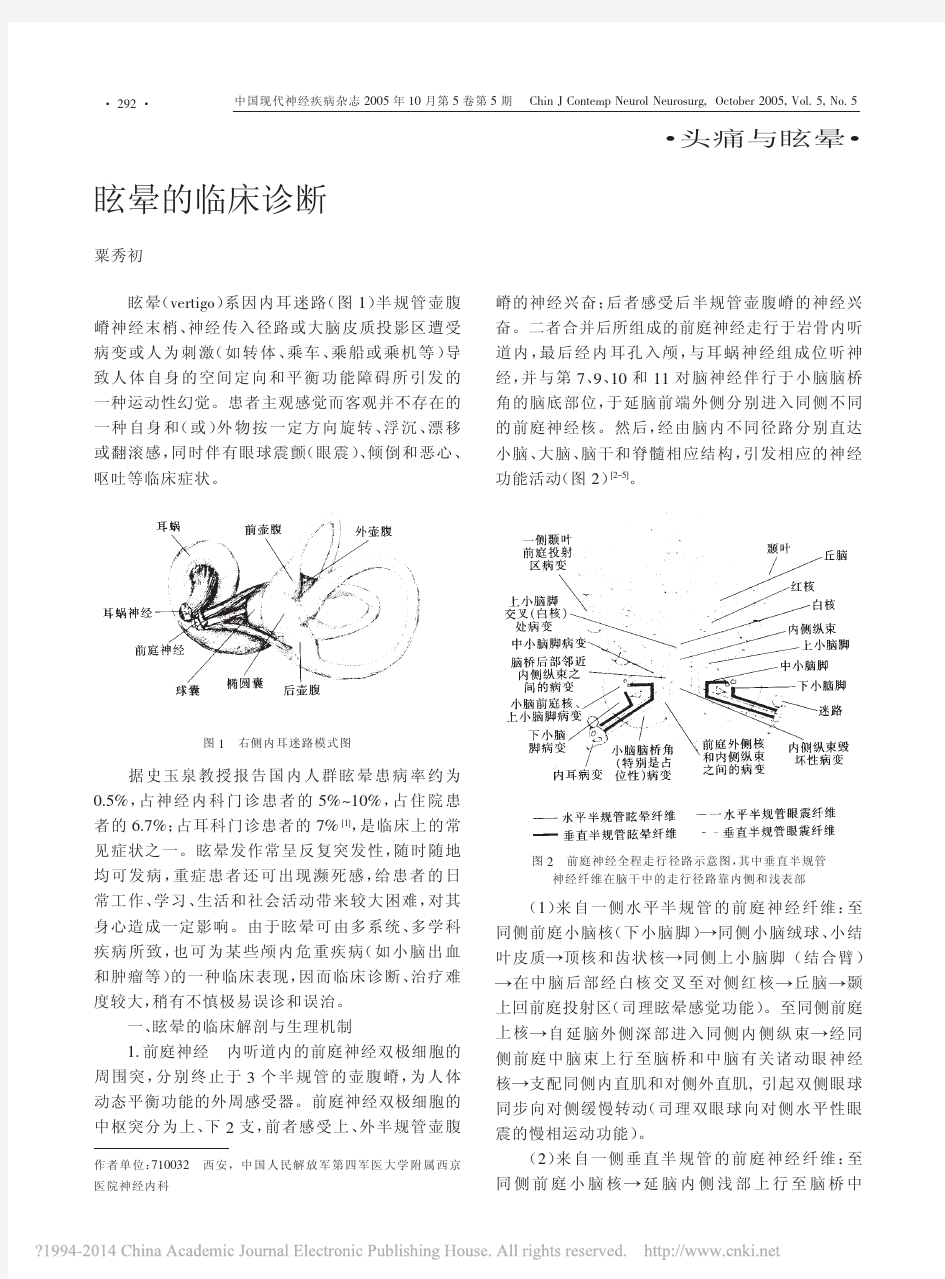
眩晕诊治专家共识 中华医学会神经病学分会 中华神经科杂志编辑委员会 眩晕的病因诊断对众多医生而言,一直是个临床难题。近年来,随着理论普及和辅助检查技术的进步,绝大多数眩晕已能确诊[1];但由于眩晕的发生涉及神经科、耳鼻喉科和科等众多领域,有些病理生理等基础问题至今仍未能明确,部分眩晕的病因在理论上尚难明确,因此给临床实践带来困难。此篇专家共识着眼于常见眩晕的规化诊疗,同时尽可能地全面概括少见眩晕的临床特点,此外,本文也将涉及部分头晕的容。 一、眩晕的概念和病因分类 眩晕指的是自身或环境的旋转、摆动感,是一种运动幻觉;头晕指的是自身不稳感;头昏指的是头脑不清晰感[2-3]。眩晕和头晕的发病机制不甚一致,但有时两者是同一疾病在不同时期的两种表现。 根据疾病发生的部位,眩晕往往分为周围性和中枢性,相对而言,前者的发生率更高;头晕既可以是上述疾病恢复期的表现,也可以由精神疾病、某些全身性疾病造成。周围性眩晕占30%~50%,其中良性发作性位置性眩晕的发病率居单病种首位,其次为梅尼埃病和前庭神经炎;中枢性眩晕占20%~30%;精神疾病和全身疾病相关性头晕分别占15%~50%和5%~30%;尚有15%~25%的眩晕原因不明[4-8]。儿童眩晕与成人有一定的区别,但总体趋势是:中枢性眩晕(主要是外伤后眩晕和偏头痛相关性眩晕)的比例明显高于成人,约占19%~49%;单病种疾病发病率较高的是:良性阵发性眩晕,外伤后眩晕以及中耳炎相关性眩晕[9-12]。 二、国神经科医生在眩晕诊疗中存在的问题 目前的主要问题是理论知识不足。首先表现在诊断方面,询问病史时缺乏针对性,常常 遗漏病因、起病形式、持续时间、伴随症状和缓解方式等[13-14],而70%~80%的眩晕是可以通过有效问诊而确诊或明确方向的。针对眩晕的辅助检查设备有限、评判水平等有待提高,如眼震电图的检查过程不够规;MRI检查部位的针对性不强;部分后眩晕脑血管狭窄的病例未性相关检查而漏诊。在日常诊疗中,眩晕常常被拘泥于几个本来认识就模糊的疾病,例如:椎-基底动脉供血不足、颈椎病、梅尼埃病和前庭神经炎,或笼统地称之为“眩晕综合征”。其次表现在治疗方面。由于不了解前庭康复的重要性,长期应用前庭抑制药物,延缓了前庭功能恢复[15-16];采用手法复位治疗良性发作性位置性眩晕的比率过低等。 三、常见眩晕的病因及诊疗建议 对于眩晕而言,周围性和中枢性病变的临床表现、辅助检查、治疗以及预后等完全不同。鉴于此,实践中将脑干、小脑神经核以及核上性病变所造成的眩晕称为中枢性眩晕,反之,则称为周围性眩晕[17-18]。 ㈠中枢性眩晕 多伴有其他神经系统损害的症状,体检可见神经系统局灶性损害的体征;大部分中枢性眩晕的病灶位于后颅窝。临床诊疗需遵从神经科的定位和定性诊断原则。需要强调的是,垂直性眼震、非共轭性眼震仅见于中枢性病变,无疲劳的位置性眼震常提示中枢性眼震[13-14]。 1.血管源性:发病急骤,多是椎-基底动脉系统血管病变的结果。诊断及治疗均需遵照
眩晕的诊断与鉴别 眩晕是常见的临床症状,是众多复杂的眩晕性疾病所共有的一种临床表现。眩晕性疾病涉及到多个学科。女性多于男性,老年人多于年轻人.其发病有增多趋势。 前言 耳的平衡生理 身体维持平衡是由前庭、视觉和本体感觉三个系统协调完成的,其中以前庭系统最重要。前庭感受器包括3个半规管、椭圆囊和球囊。 半规管生理 ?半规管的末梢感受器为壶腹嵴。?壶腹嵴感受角加(减)速运动的刺激。?当内淋巴随头部的旋转而流动时,壶腹嵴的毛细胞受刺激产生神经冲动。 耳石器生理 ?椭园囊、球囊的末梢感受器为囊斑(耳石器)。 ?耳石器感受直线加(减)速运动的刺激。?当耳石在运动中发生偏移,剌激毛细胞产生神经冲动并传入中枢,报告平衡讯息,中枢反射性发出平衡调节反应。 椭园囊斑: 耳石膜直线加速球囊斑: 耳石膜直线加速壶腹嵴: 嵴帽 角加速度 前庭感受器 前庭感受器的生理 壶腹嵴和囊斑均有毛细胞分布,头位的变化可引起毛细胞纤毛弯曲而使其兴奋,实现机械-电转换功能,向各级前庭中枢传导电信号。
前庭周围性眩晕: 病变在耳蜗前庭:如梅尼埃病,前庭药物中毒,伴有眩晕的突发性耳聋等 病变在前庭:如良性阵发性位置性眩晕,晕动病,前庭神经元炎等 前庭中枢性眩晕: 全身的某些病变累及前庭中枢,包括 1. 血管性;如椎基底动脉供血不足,小脑出血等。 2.肿瘤、外伤、变性疾患;如蛛网膜炎,脑膜炎,脑瘤,脑干肿瘤,脑干脑炎等。 非前庭性眩晕: ﹡眼源性眩晕(眼肌麻痹,青光眼,屈光不正, 虹膜炎、视网膜炎等) ﹡颈源性眩晕(各类颈部疾病) ﹡血液和心血管系统疾病引起的眩晕(高血压、 低血压、贫血等) ﹡内分泌系统疾病性眩晕(更年期等) ﹡精神性疾病引起的眩晕(神经衰弱、癔病等) 梅尼埃病 定义:膜迷路积水为基本病理基础、发作性眩晕、耳聋、耳鸣和耳胀满感为特征的特发性内耳疾病。 一、病因 1.内淋巴生成、吸收平衡失调2.免疫反应与自身免疫异常 3.耳蜗微循环障碍 4.其它:内淋巴功能紊乱、病毒感染、遗传等
在此输入您的封面副标题
一、相关的概念 二、病史采集和体格检查 三、辅助检查 五、病因不明的头晕 六、病因诊断中值得商榷的问题 七、防治原则
关于眩晕或头晕的定义和分类,国际上目前存在2种方案:1、美国2位学者Drachman和Hart在1972年把头晕分类为眩晕、晕厥前、失衡和头重脚轻。 2、专注于研究前庭疾病的跨学科国际组织巴拉尼协会,于2009年将前庭症状分为眩晕、头晕、姿势性症状和前庭视觉症状。国内的临床实践中习惯于使用眩晕、头晕和头昏的概念。
二、病史采集和体格检查 准确和完整的病史采集可以使70%以上眩晕/头晕的诊断近乎明确。本共识建议: ?1、问诊 需还原眩晕/头晕的真实场景;避免简单描述;眩晕/头晕发作的持续时间、伴随症状、诱发因素和发作频率等因素,须完整地记录。
?2、体格检查 应重视神经耳科学的检查:自发性眼球震颤、视动性检查、前庭眼反射以及前庭脊 髓反射等内容。 注: A、眼球震颤、平滑跟踪、甩头试验和闭目难立征及加强试验均属于基础性的检查,对于鉴别中枢和周围前庭病变或判断前庭功能低下的侧别,具有极为重要的价值; B、位置试验对于良性发作性位置性眩晕的诊断和鉴别诊断,具有重要的价值; C、眼偏斜反应和摇头性眼震试验对于部分中枢和周围前庭病变的鉴别有帮助; D、瓦氏动作、耳屏压迫试验和强声诱发试验等对于某些少见的周围前庭病变,具有一定的参考价值。
1、前庭功能检查 (1)分别针对半规管和耳石器功能:冷热试验和视频头脉冲试验用于判断半规管的低频和高频功能; (2)前庭诱发肌源性电位,包括颈性前庭诱发肌源性电位,和眼性前庭诱发肌源性电位,用于判断球囊和椭圆囊及其通路的功能。 2、听力学检查 (1)纯音电测听:了解听力下降的程度及类型; (2)脑干听觉诱发电位:用于蜗后病变的筛查。 3、MRI 和CT 等影像学检查 诊断一些发生了结构改变的中枢或周围前庭病变。 三、辅助检查 临床医生应该基于患者的病史和体格检查,有针对性地选择相应的辅助检查。
临床误诊误诊2015-04-23发表评论(11人参与)分享 头晕(眩晕)是门急诊患者最常见的主诉。欧洲的一项研究报道,普通人群中有约30%的人有过中重度的头晕症状,其中25%为眩晕。我国的研究报道,10岁以上人群眩晕症的总体患病率为4.1%,头晕(眩晕)是65岁以上人群就诊的主要原因。头晕(眩晕)症状具有主观性和非特异性的特点,患者主观感觉表达不一,医生很难获得客观、有价值的信息。其病因可能涉及耳鼻咽喉科、神经内科、神经外科、普通内科、骨科等多学科。 基于非循证证据的传统观念认为,头晕(眩晕)的主要病因为颈椎病、脑供血不足,国外大量关于头晕(眩晕)病因的流行病学研究发现上述两种疾病并不是头晕(眩晕)的主要病因。造成这种情况的原因为:大部分临床医生不了解与头晕(眩晕)相关的前庭解剖学及前庭病理生理学知识,不了解国外大量的关于头晕(眩晕)病因学的循证证据,对于主诉为头晕(眩晕)的患者,缺乏详细的病史询问和查体,特别是关于前庭功能的相关检查,而是基于传统的病因学观念,进行颈椎影像学、头颅影像学及经颅多普勒等血管结构学检查,并错误地将医技检查结果与头晕(眩晕)的病因相关联。本文从循证医学的角度就头晕(眩晕)的病因诊断进行综述。 一、头晕(眩晕)的概念 1972年,Drachman和Hart将头晕(眩晕)定义为非特异性的一组症状。依据症状性质和可能的病因学线索分为以下4种:①眩晕(vertigo):患者睁眼感到天旋地转,闭目舒服’常伴恶心及呕吐,是三维空间的视空间障碍,常见于外周前庭疾病,如良性阵发性位置性眩晕、前庭神经炎、梅尼埃病。②失衡 (imbalance/disequiliblium/unsteadiness):患者感到走路不稳,感觉有“踩棉花感”,常于站立和行走时出现,是平衡障碍,多由神经系统疾病引起,常见于深感觉障碍、周围神经疾病、共济失调、视觉障碍、神经变性性疾病、双侧前庭病变等。③晕厥前(presyncope/near faint):患者感到眼前发黑、站立不稳、要摔倒的感觉,可伴有出冷汗、心悸,多由心血管疾病引起,常见于低血压、严重心律失常、低血糖、贫血等。④非特异性头重脚轻(light-headness/woozy/giddy):患者主诉为头昏或头沉,常见于精神因素、急性前庭疾病恢复期、内科疾病或药物相关。具有上述症状的患者都可以头晕(眩晕)为主诉,却可能具有不同的病因。头晕(眩晕)是一种临床综合征而非某一种疾病,1972年的概念分类将头晕(眩晕)按照主诉症状的性质分为4个层次,避免了主诉的主观性和非特异性,提供了病因学线索,历经40余年,经过临床实践检验,被主流学术界认可。 2009年Barany协会提出了首个前庭症状国际分类共识,该分类把前庭症状分为头晕、眩晕、前庭视觉症状和姿势性症状4类。此分类属于单纯的前庭症状分类,非前庭疾病专业的医生很难鉴别上述症状,且此分类并不具有病因学线索,鉴于其专业的局限性和临床的不易操作性,此分类并未得到非前庭疾病专业医生的认可和推
头晕/眩晕的鉴别诊断 一、头晕/眩晕的表现及概念加拿大多伦多大学耳鼻喉科专家Chan 在论述头晕的鉴别诊断时指 出:鉴于多种不同的疾病过程均可能导致头晕(dizz in ess),患者对其症状的描述对于确定头晕 的病因至关重要。应该要求患者使用“头晕” 以外的其他词语对其症状进行描述,因为这对于不同的患者可能代表不同的意义。描述各种“头晕”主观症状的常用词语包括眩晕(vertigo )、不 稳 (unsteadinesS)、头昏(light-headedness)、全身无力(generalized weakness)、晕厥前状态 (presyncope)、晕厥(syncope)或跌倒(falling )。 因此,广义的头晕包括各种“晕”的概念,例如头昏、头晕(狭义,非眩晕)、眩晕、 晕厥前状态、晕厥以及不稳或失平衡感。而狭义的头晕则不包含眩晕,两者具有不同的症状,也有一些相同的表现。(图1) 二、头晕/眩晕的病因分类 多种不同的疾病过程均可能导致头晕/眩晕,根据病因,通常可分为非前庭系统性和前 庭系统性头晕/ 眩晕两大类。(图2) 三、头晕/眩晕的常见病因及少见病因 我们对海军总医院神经内科门诊605 例头晕患者进行的病因分析表明,发现后循环缺血(posterior circulation ischemia,PCI)142 例(23.47%),良性阵发性位置性眩晕(benign paroxysmal positional vertigo ,BPPV)138 例(22.81%),神经症120 例(19.83%),高血压病120 例(19.83%),偏头痛29 例(4.79%)。其他病因包括颈椎病、梅尼埃病、脱髓鞘病、迷路炎、帕金森综合症和突发性耳聋,总共仅占所有头晕患者的9.26%(56 例)。由此可见,头晕最常见的5种病因为PCI(TIA或梗死)、BPPV、精神源性头晕(焦虑抑郁状态)、高血压病和偏头痛等位症。 然后,我们对上述患者中的193 例眩晕进行病因分析,发现BPPV 115 例(59.6%),PCI 34 例(17.6%),偏头痛15 例(7.8%),高血压病10 例(5.2%),神经症9 例(4.7%)。其他病因包括颈椎病、梅尼埃病、脱髓鞘病、迷路炎、帕金森综合症和突发性耳聋,总共仅占所有头晕患者的5.2%(10 例)。由此可见,眩晕最常见的5 种病因为BPPV、PCI(TIA 或梗死)、 偏头痛等位症、高血压病和精神源性头晕(焦虑抑郁状态)。 我们的研究表明,BPPV 已经成为目前眩晕患者最常见的一种病因,偏头痛导致的头晕/眩晕(特别是儿童和老人)也日益多见,而以往我们印象中的一些眩晕病因,包括中枢前庭性疾病(脱髓鞘/肿瘤/炎症等)、梅尼埃病和前庭神经元炎,则已经成为导致眩晕的一些次要和少见原因。 国外的研究也得到了相似的结论。2001年,Neuhauser等对神经科头晕门诊的连续200 例患者进行病因分析,发现最常见的病因分别为BPPV(31%)、精神源性头晕(20%)和偏头痛等 位症(7%)。2006 年,Brandt 等对5353 例神经科头晕门诊患者进行病因分析,同样发现BPPV 是最常见的头晕病因。 四、头晕/眩晕的常见疾病的临床表现特点 BPPV 头位变化时发作:起卧床、抬头、转头或坐梯,保持一定位置后症状消失,直立行走时症 状不明显。 每次发作时间:以秒计算,多在10 秒以内。发作时为眩晕,发作间期可表现为头晕或昏 沉感 Nylen-Barany 或Dix-Hallpike 体位诱发试验可呈阳性 眩晕具有易疲劳性、自我好转性和可复发性
眩晕的鉴别诊断 读到一篇文献,将眩晕原因分析如下: 1 脑血管性眩晕 出血性和缺血性均可引起,以后者多见,通常起病均较急。因前庭系统主要由椎基底动脉系统供血,且内耳及前庭神经核原供血动脉均为终末动脉。前庭神经核是脑干中最大的神经核,位置表浅,对缺氧敏感而易出现症状。一般而言,病变越邻近椎基底动脉的末端,眩晕越剧烈;病变越接近内耳,耳鸣耳聋越明显;病变越接近动脉主干,内耳症状越不明显,而以神经症状为主。脑血管性眩晕常见以下几种类型: 1.1 迷路卒中(Labyrinthine apoplexy) 又称内听动脉血栓形成,可由内听动脉痉挛、闭塞,也可由内听动脉出血所致。急骤发作的严重的放置性眩晕,伴有剧烈的恶心、呕吐、面白、出汗等;可有耳鸣及听力减退,但较轻。 1.2 延髓背外侧综合征(Wallenberg综合征) 病因多为小脑后下动脉或椎动脉血栓形成,急性起病,眩晕、恶心、呕吐、眼球震颤;疑核麻痹,表现为同侧软腭和咽喉肌麻痹症状,吞咽困难、饮水呛咳、声音嘶哑、咽反射消失;同侧Homer征;同侧小脑性共济失调,平衡障碍,向患侧倾倒;交叉性感觉障碍等。 1. 3 椎基底动脉系统供血不全(vertebrobasilar insrfticiency.VBI)或脑梗塞椎基底动脉在解剖学和病理学方面有3个重要特点,一是两侧椎动脉管径不等者在正常人占2/3.甚至单侧椎动脉极细小或缺如:二是椎动脉穿行第6—1颈椎横突孔后经枕骨大孔人颅.即走行在一条活动度极大的骨性隧道中,50岁以后颈椎易发退行性变和骨赘形成,如血压低更易促发供血不全;三是椎动脉极易发生动脉粥样硬化,随年龄增长,动脉管腔逐渐变窄.血流量渐减。主要临床表现是急骤的眩晕,约占80%~98%,常为首发症状,伴有恶心、呕吐、平衡障碍、站立不稳和双下肢无力。 1.4 锁骨下动脉盗血综合征(subclavian steal syndrome)多为左侧锁骨下动脉第一段闭塞.血液不能直接流人患侧椎动脉,而健侧椎动脉的血液部分流入患侧脑组织及逆流到患侧锁骨下动脉;当患侧上肢活动而需血量增加时,可出现椎动脉供血不全症状。检查可发现患侧上肢桡动脉搏动减弱;收缩压比健侧低3Kpa以上;锁骨上窝可听到血管杂音,确诊有赖于血管造影。治疗以手术法为佳。 1.5 颈动脉窦综合征(carotid sinus syndrome) 系因颈动脉窦反射过敏所致。 1.6 颈性眩晕(eervieal vertigo) 也称椎动脉压迫综合征。病因可能有颈椎退行性变、颈肌和颈部软组织病变、颈部肿瘤和颅底畸形等引起椎动脉受压而发生缺血,导致眩晕;椎动脉本身病变如动脉粥样硬化性狭窄和畸形等则更易发病。颈交感神经丛受到直接或间接刺激.引起椎动脉痉挛或反射性内耳循环障碍而发病。反射异常也可引起。如寰枕关节及上三个颈椎关节囊中的颈反射感受器受到各种刺激。其冲动可经颈1~3神经后根、脊髓小脑柬、网状小脑柬、橄榄小脑柬等传至小脑或前庭神经核,产生眩晕和平衡障碍。主要临床表现是多种形式的眩晕,其发生与头部突然转动有明显关系,常伴有恶心、呕吐、共济失调等,有时可有黑蒙、复视、弱视等.症状持续时间短暂。
---------------------------------------------------------------最新资料推荐------------------------------------------------------ 眩晕的诊断和治疗 眩晕的诊断和治疗一、概念及分类: 1、眩晕: 是身体空间定位的运动错觉,是对外物和自身旋转、摇晃、倾倒等错,可并存眼球震颤、平衡障碍、恶心、呕吐、出冷汗、面色苍白等植物神经症状。 强调的是一种运动性幻觉,就是我们常说的那种天旋地转的感觉;病因上是由前庭神经系统病变所致。 2、假性眩晕(头晕): 头昏脑胀、头沉、头重脚轻和摇晃不稳感,无视物旋转、摇晃等运动错觉,无眼球颤动,非前庭神经系统病变所致。 3、头昏: 常表现以持续的头脑昏昏沉沉不清晰感为主症,多伴有头重、头闷、头涨、健忘、乏力和其它神经症或慢性躯体性疾病症状,劳累时加重。 系由神经衰弱或慢性躯体性疾病等所致。 4、晕厥: 突发的、一过性意识障碍丧失,伴有昏倒。 昏倒后多于短时间内意识恢复,一般无眼颤。 系由多种原因导致一过性血压低、心跳慢、短暂性脑缺血所致。 三: 1 / 9
眩晕的机制; 前庭神经系统病变所致。 1.前庭神经系统包括: 内耳迷路的末梢感受器、半规管的壶腹嵴、椭圆囊、球囊斑、前庭神经和前庭神经核。 2.前庭神经系统具有 6 条通路: 前庭眼动通路、前庭脊髓通路、前庭网状结构通路、前庭小脑通路、前庭植物神经通路和前庭大脑皮层通路。 双侧前庭神经系统是协调同步活动。 如一侧发生病变,即可导致眩晕。 前庭植物神经通路,前庭网状结构通路: 前庭神经网状结构延髓网状结构的血管运动中枢+迷走神经背核引起眩晕、恶心、呕吐、出冷汗、面色苍白等植物神经症状。 前庭眼动通路: 前庭神经核脑干内侧纵束各眼球运动核联系: 病损时出现眼颤。 前庭小脑通路: 前庭神经核前庭小脑束脊髓前角: 出现共济失调、平衡不稳及肌张力改变。 前庭脊髓通路: 前庭神经核前庭脊髓外侧束脊髓前角四: 主要临床表现包括如下一种或多种 1. 自身旋转、摇晃、倾倒等错 2. 眼球震颤 3. 恶心、呕吐、出冷汗、