
共济失调鉴别诊断: 1、脊髓亚急性联合变性:多中年以后起病,隐匿起病,缓慢进展,可有脊髓后索、侧索及周围神经损害的症状与体征,血清中维生素B12缺乏,患者表现为行走不稳、踩棉花感,需考虑该病,但患者无明显锥体束损害体征,可进一步检查血清维生素B12浓度,必要时试验性治疗明确。 2、颈椎病:脊髓型颈椎病可出现下肢共济失调或括约肌功能障碍,可伴上升性麻木和感觉异常,可进一步查颈椎MRI排除。 3、脊髓压迫症:脊髓压迫症:多有神经根痛和感觉障碍平面,脑脊液动力学试验呈部分梗阻或完全梗阻,脑脊液蛋白升高,椎管造影及MRI检查可鉴别,该患者无根痛,但有感觉平面,颈椎MRI发现颈髓病变,需进一步鉴别。 4、多发性硬化:起病较急,可有明显的缓解复发交替的病史,一般不伴有对称性周围神经损害。首发症状多为视力减退,可有眼球震颤、小脑体征、椎体束征等,与患者不符合,可排除。 5、感觉性共济失调:多症状明显,表现为站立不稳,迈步的远近无法控制,落脚不知深浅,踩棉花感,睁眼时症状较轻,黑暗中或闭目时症状加重,患者体检体征少,有右上肢腱反射增强,故不考虑。 6、小脑性共济失调:多有协调运动障碍,伴有肌张力降低、眼球运动障碍、及言语障碍,与患者表现不符合,故不考虑。 7、脊髓痨:见于梅毒感染后15-20年,起病隐袭,表现为脊髓症状,如下肢针刺样或闪电样疼痛、进行性感觉性共济失调、括约肌及性功能障碍等,患者既往查梅毒相关指标阴性可排除该诊断。 脑梗死鉴别诊断: 1、脑出血:多急性起病,可表现为神经功能缺损、头痛、恶心、呕吐,头颅CT可见高密度影,该患者不符。 2、脑栓塞:由血液中的各种栓子(如心脏、动脉粥样硬化的斑块、脂肪、肿瘤细胞等)随血流进入脑动脉而阻塞血管引起的脑组织缺血性坏死,多起病急骤,症状常在数秒或数分钟内达高峰,多数患者有意识障碍,表现为偏瘫、失语等局灶性神经功能缺损,影像学检查可见大片缺血灶,该患者无明确栓子来源,起病相对较慢,影像学检查亦不支持。 3、颅内血管畸形:先天性或后天获得性脑血管畸形可引起缺血性脑血管病,主要表现为反复发生的短暂性脑缺血发作或脑梗死,可出现运动、意识、语言及感觉障碍等,TCD、CTA及DSA 检查可明确。 4、脑动脉炎:免疫系统异常或遗传因素等可导致颅内动脉非特异性炎症,引起局部疼痛、血管杂音、局灶性神经系统损害表现,血沉增快,DSA检查可见血管狭窄,激素治疗有效,与该患者不符,予以排除; 5、低血糖脑病:多急性起病,发病时有心慌、全身乏力、局灶神经功能缺失症状,严重时意识模糊,使用高糖后症状好转,患者既往有糖尿病史,需考虑低血糖脑病可能。但入院时测血糖不低可排除。 6、颅内转移瘤:起病隐匿,有颅内压迫症状,可伴恶心、呕吐等。头颅CT未发现占位,故不考虑。 7、瘤卒中:颅内占位破裂出血或缺血坏死可在影像学上表现为混杂密度影,大面积缺血坏死的占位效应可不明显,临床可表现为局灶性神经功能缺损、意识障碍、癫痫发作等,该患者高龄,头颅MRI提示混杂密度影需考虑。多起病缓慢,有肿瘤缓慢生长引起的压迫症状,影像学上病灶分布不符合血管分布区,增强可见强化。该患者急性起病,既往有脑血管病危险因素,病灶符合右大脑中动脉分布区,故不考虑该诊断。 8、瘤卒中:颅内肿瘤,尤其是转移性肿瘤亦可急性发作,引起局灶性神经功能缺损症状,如偏
良性阵发性位置性眩晕诊断和治疗指南(全文) 前言 良性阵发性位置性眩晕(BPPV),俗称“耳石症”,是最常见的外周性前庭疾病。中华医学会耳鼻咽喉头颈外科学分会(2007)、美国耳鼻咽喉头颈外科学学会(2008)、美国神经病学学会(2008)和Barany学会(2015)分别发表了BPPV相关的诊疗指南或标准。随着眩晕诊疗实践的不断深入,新的临床证据、检查技术和治疗手段不断涌现,因此有必要对我国现有BPPV 诊疗标准进行修订和补充。中华耳鼻咽喉头颈外科杂志编辑委员会和中华医学会耳鼻咽喉头颈外科学分会组织国内专家多次研讨,在参考借鉴国外最新指南的同时,结合自身的临床经验和中国国情,制定出台了《良性阵发性位置性眩晕的诊断和治疗指南(2017)》,以期规范、完善国内BPPV 的诊疗工作。 定义 BPPV是一种相对于重力方向的头位变化所诱发的、以反复发作的短暂性眩晕和特征性眼球震颤为表现的外周性前庭疾病,常具有自限性,易复发。 流行病学 BPPV检查技术的快速发展和诊断标准的不断完善导致不同时期的流行病学数据差异较大,目前为止报道的年发病率为(10.7-600)/10万,年患病率约1.6%,终生患病率约2.4%。BPPV占前庭性眩晕患者的20%-30%,男女比例为1:1.5-1:2.0,通常40岁以后高发,且发病率随年龄增
长呈逐渐上升趋势。 临床分类 目前尚无统一的分类标准,可按照病因和受累半规管进行分类。 一、按病因分类 1.特发性BPPV:病因不明,约占50%-97%。 2.继发性BPPV:继发于其他耳科或全身系统性疾病,如梅尼埃病、前庭神经炎、特发性突聋、中耳炎、头部外伤、偏头痛、手术后(中耳内耳手术、口腔颌面手术、骨科手术等)以及应用耳毒性药物等。 二、按受累半规管分类 1.后半规管BPPV:最为常见,约占70%-90%,其中嵴帽结石症约占6.3%。 2.外半规管BPPV(水平半规管BPPV):约占10%-30%。根据滚转试验(roll test)时出现的眼震类型可进一步分为向地性眼震型和离地性眼震型,其中向地性眼震型占绝大部分。 3.前半规管BPPV:少见类型,约占1%-2%。 4.多半规管BPPV:为同侧多个半规管或双侧半规管同时受累,约占9.3%-12%。 发病机制 BPPV确切的发病机制尚不清楚,目前公认的学说包括以下两种。 一、管结石症(canalithiasis) 椭圆囊囊斑上的耳石颗粒脱落后进入半规管管腔,当头位相对于重力方向改变时,耳石颗粒受重力作用相对半规管管壁发生位移,引起内淋巴
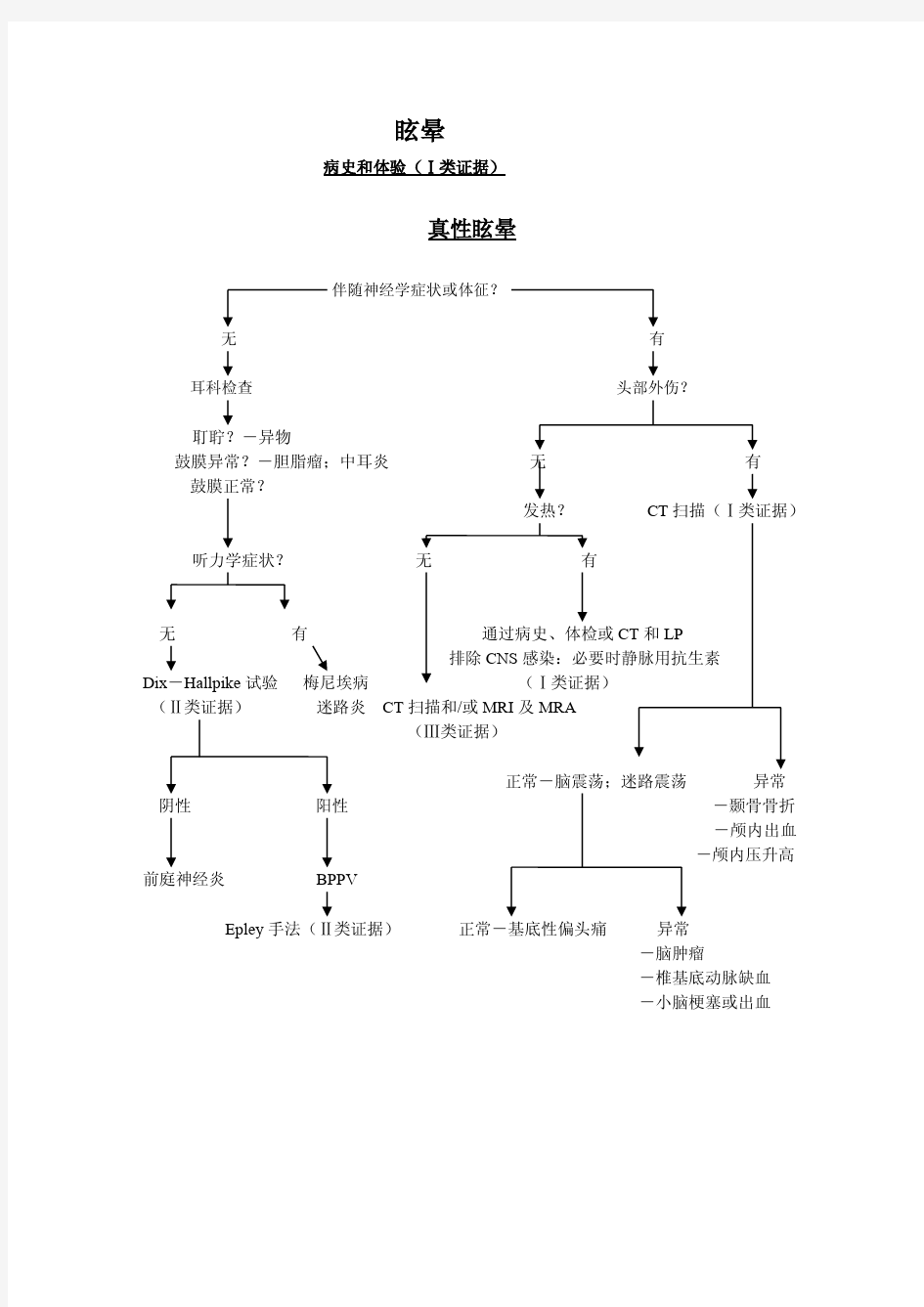
眩晕 “ 头晕”是来神经内科就诊患者最常见主诉之一。按照患者不同临床特点可将“头晕”分为头昏和眩晕两大类。 头昏(Dizziness) :以持续的头脑昏昏沉沉不清晰为主症,无自身或外界物体运动 或旋转感,多伴有头重、头闷、头胀、健忘、乏力和其它神经症或慢性躯体性疾病症状, 劳累及紧张时加重, 系由神经衰弱或慢性躯体性疾病所至。 眩晕( vertigo ):自身或周围物体空间位置发生改变的一种错觉, 患者感觉自身或外界物体旋转性、颠簸性、摆动性、浮沉、飘移等错觉。头位变动和睁眼时加重根据病变位置的不同,可伴有恶心、呕吐,眼球震颤和定向倾倒等体征。空间位置觉维持有赖于前庭系统、视觉和本体感觉之间相互协调来完成。当三者传入冲动不一致,特别是两侧前庭系统传入冲动不一致即可产生眩晕。 前庭神经的传导通路:三个半规管壶腹嵴、椭圆囊和球囊—内耳前庭神经节双极细胞—前庭神经—内听道—内耳孔入颅—脑桥—前庭神经核的上核、内侧核、外侧核、下核—发出纤维投射至小脑(绒球及小结) 、皮质前庭代表区、上部颈髓前角细胞、内侧纵束、前庭脊髓束等。 解剖上将病变累及前庭神经传导通路内耳孔以前产生的眩晕称为周围性眩晕,约占所有眩晕的77% ,而颅内段的眩晕称为中枢性眩晕,约占23% 。 周围性眩晕的特点:①多为旋转性眩晕;②发作时间短(数分、数小时、数天) ③前庭表象:植物神经功能障碍重,平衡障碍与眩晕程度一致;④眼球震颤:短暂、细速、多为水平旋转性;⑤常伴耳鸣、耳聋。 中枢性眩晕的特点:①平衡障碍为主,眩晕相对较轻;②发作持续时间长;③ 前庭不协调现象:眩晕程度与植物神经功能障碍不一致,平衡障碍与眩晕程度不一致;④眼球震颤:持续、粗大、垂直、斜动、分离性;⑤常伴头痛、颅神经及脑干病变等症状。 第一节眩晕病人的临床评估 诊断有眩晕症状的患者最重要的步骤是采集一个好的病史,包括过去史、家族史、过敏史、药物史、饮食和吸烟史。 一.症状特点:
眩晕诊治专家共识 中华医学会神经病学分会 中华神经科杂志编辑委员会 眩晕的病因诊断对众多医生而言,一直是个临床难题。近年来,随着理论普及和辅助检查技术的进步,绝大多数眩晕已能确诊[1];但由于眩晕的发生涉及神经科、耳鼻喉科和内科等众多领域,有些病理生理等基础问题至今仍未能明确,部分眩晕的病因在理论上尚难明确,因此给临床实践带来困难。此篇专家共识着眼于常见眩晕的规范化诊疗,同时尽可能地全面概括少见眩晕的临床特点,此外,本文也将涉及部分头晕的内容。 一、眩晕的概念和病因分类 眩晕指的是自身或环境的旋转、摆动感,是一种运动幻觉;头晕指的是自身不稳感;头昏指的是头脑不清晰感[2-3]。眩晕和头晕的发病机制不甚一致,但有时两者是同一疾病在不同时期的两种表现。 根据疾病发生的部位,眩晕往往分为周围性和中枢性,相对而言,前者的发生率更高;头晕既可以是上述疾病恢复期的表现,也可以由精神疾病、某些全身性疾病造成。周围性眩晕占30%~50%,其中良性发作性位置性眩晕的发病率居单病种首位,其次为梅尼埃病和前庭神经炎;中枢性眩晕占20%~30%;精神疾病和全身疾病相关性头晕分别占15%~50%和5%~30%;尚有15%~25%的眩晕原因不明[4-8]。儿童眩晕与成人有一定的区别,但总体趋势是:中枢性眩晕(主要是外伤后眩晕和偏头痛相关性眩晕)的比例明显高于成人,约占19%~49%;单病种疾病发病率较高的是:良性阵发性眩晕,外伤后眩晕以及中耳炎相关性眩晕[9-12]。 二、国内神经科医生在眩晕诊疗中存在的问题 目前的主要问题是理论知识不足。首先表现在诊断方面,询问病史时缺乏针对性,常常 遗漏病因、起病形式、持续时间、伴随症状和缓解方式等[13-14],而70%~80%的眩晕是可以通过有效问诊而确诊或明确方向的。针对眩晕的辅助检查设备有限、评判水平等有待提高,如眼震电图的检查过程不够规范;MRI检查部位的针对性不强;部分后眩晕脑血管狭窄的病例未性相关检查而漏诊。在日常诊疗中,眩晕常常被拘泥于几个本来认识就模糊的疾病,例如:椎-基底动脉供血不足、颈椎病、梅尼埃病和前庭神经炎,或笼统地称之为“眩晕综合征”。其次表现在治疗方面。由于不了解前庭康复的重要性,长期应用前庭抑制药物,延缓了前庭功能恢复[15-16];采用手法复位治疗良性发作性位置性眩晕的比率过低等。 三、常见眩晕的病因及诊疗建议 对于眩晕而言,周围性和中枢性病变的临床表现、辅助检查、治疗以及预后等完全不同。鉴于此,实践中将脑干、小脑神经核以及核上性病变所造成的眩晕称为中枢性眩晕,反之,则称为周围性眩晕[17-18]。 ㈠中枢性眩晕 多伴有其他神经系统损害的症状,体检可见神经系统局灶性损害的体征;大部分中枢性眩晕的病灶位于后颅窝。临床诊疗需遵从神经科的定位和定性诊断原则。需要强调的是,垂直性眼震、非共轭性眼震仅见于中枢性病变,无疲劳的位置性眼震常提示中枢性眼震[13-14]。 1.血管源性:发病急骤,多是椎-基底动脉系统血管病变的结果。诊断及治疗均需遵照 脑血管诊疗指南[19-21]。 椎-基底动脉系统的TIA:症状刻板样反复发作,表现为:持续数分钟的眩晕,脑神经、
眩晕的鉴别诊断和治疗 一、你有没有眩晕的症状和体征: 1、转颈、屈伸颈部诱发症状---颈椎不稳导致; 2、颈部不动,头部位置改变(翻身,低头、抬头,坐立)诱发-耳石脱落导致 3、持续时间:持续时间久,可能与脑部疾患、颈脊髓压迫等有关;持续时间短(小于1分钟)--耳石脱落、颈椎不稳、TIA有关 4、有无意识丧失:有--可能与脑部疾患相关 5、有无闭眼站立不稳,睁眼可以站稳:有,与颈脊髓本体感觉或视觉受损相关。 6、有无交感症状,如恶心、呕吐、眼花、耳鸣等:无,与脑中枢神经系统相关;有,与前庭和外周神经相关 二、概念及分类: 1、眩晕:是身体空间定位的运动错觉,是对外物和自身旋转、摇晃、倾倒等错觉,可并存眼球震颤、平衡障碍、恶心、呕吐、出冷汗、面色苍白等植物神经症状。强调的是一种运动性幻觉,就是我们常说的那种“天旋地转”的感觉;病因上是由前庭神经系统病变所致。 2、假性眩晕(头晕):头昏脑胀、头沉、头重脚轻和摇晃不稳感,无视物旋转、摇晃等运动错觉,无眼球颤动,非前庭神经系统病变所致。 3、头昏:常表现以持续的头脑昏昏沉沉不清晰感为主症,多伴有头重、头闷、头涨、健忘、乏力和其它神经症或慢性躯体性疾病症状,劳累时加重。系由神经衰弱或慢性躯体性疾病等所致。 4、晕厥:突发的、一过性意识障碍丧失,伴有昏倒。昏倒后多于短时间内意识恢复,一般无眼颤。系由多种原因导致一过性血压低、心跳慢、短暂性脑缺血所致。 三:眩晕的机制; 前庭神经系统病变所致。 1.前庭神经系统包括:内耳迷路的末梢感受器、半规管的壶腹嵴、椭圆囊、球囊斑、前庭神经和前庭神经核。
2.前庭神经系统具有6条通路:前庭眼动通路、前庭脊髓通路、前庭网状结构通路、前庭小脑通路、前庭植物神经通路和前庭大脑皮层通路。双侧前庭神经系统是协调同步活动。如一侧发生病变,即可导致眩晕。 前庭植物神经通路,前庭网状结构通路:前庭神经→网状结构→延髓网状结构的血管运动中枢+迷走神经背核→引起眩晕、恶心、呕吐、出冷汗、面色苍白等植物神经症状。 前庭眼动通路:前庭神经核→脑干内侧纵束→各眼球运动核联系:病损时出现眼颤。 前庭小脑通路:前庭神经核→前庭小脑束→脊髓前角:出现共济失调、平衡不稳及肌张力改变。 前庭脊髓通路:前庭神经核→前庭脊髓外侧束→脊髓前角 四:主要临床表现包括如下一种或多种 1. 自身旋转、摇晃、倾倒等错 2. 眼球震颤 3. 恶心、呕吐、出冷汗、面色苍白等植物神经症状 4. 平衡不稳,共济失调 5. 眩晕的种类 (1)真性眩晕(周围性、前庭外周性):多伴有明显的恶心、呕吐等植物神经症状;持续时间短,数十秒至数小时,很少超过数天或数周者。多见于前庭外周性病变。 (2)假性眩晕(中枢性、脑性):症状较轻,伴发植物神经症状不明显;持续时间较长,可达数月之久。多见于脑部和眼部等疾患 五:前庭功能试验: 前庭神经系统是人体进行空间定位、维持平衡的重要系统,其功能异常是眩晕的重要原因之一。前庭功能的检查及评价是诊断眩晕疾病和评估治疗效果的重要手段。 1. 前庭眼动反射:临床上常用的眼震电图(electronystagmography,ENG)或视频眼震图(vedionystagmography,VNG)通过客观量化评定前庭眼反射(vestibul
眩晕的病因诊断对众多医生而言,一直是个临床难题。近年来,随着理论普及和辅助检查技术的进步,绝大多数眩晕已能确诊‘11;但由于眩晕的发生涉及神经科、耳鼻喉科和内科等众多领域,有些病理生理等基础问题至今仍未能明确,部分眩晕的病因在理论上尚难明确,因此给临床实践带来困难。此篇专家共识着眼于常见眩晕的规范化诊疗,同时 尽可能地全面概括少见眩晕的临床特点,此外,本文也将涉及部分头晕的内容。 一、眩晕的概念和病因分类 眩晕指的是自身或环境的旋转、摆动感,是一种运动幻觉;头晕指的是自身不稳感;头昏指的是头脑不清晰感‘”1。眩晕和头晕的发病机制不甚一致,但有时两者是同一疾病在 不同时期的两种表现。 根据疾病发生的部位,眩晕往往分为周围性和中枢性,相对而言,前者的发生率更高;头晕既可以是上述疾病恢复期的表现,也可以由精神疾病、某些全身性疾病造成。周围 性眩晕占30a/o一soeto,其中良性发作性位置性眩晕的发病率居单病种首位,其次为梅尼埃病和前庭神经炎;中枢性眩晕占20% ~30%;精神疾病和全身疾病相关性头晕分别占15%—50%和5%一30%;尚有15c70一25%的眩晕原因不明I44]。儿童眩晕与成人有一定的医别,但总体趋势是:中枢性眩晕(主要是外伤后眩晕和偏头痛相关性眩晕)的比例明显高于成人,约占19%一49%;单病种疾病发病率较高的是:良性阵发性眩晕、外伤后眩晕以及中耳炎相关性眩晕‘9-12]。 二、国内神经科医生在眩晕诊治中存在的问题 目前的主要问题是理论知识不足。首先表现在诊断方面,询问病史时缺乏针对性,常常遗漏诱因、起病形式、持续时间、伴随症状和缓解方式等‘13.14],而70%~ 80%的眩晕是可以通过有效闽诊两确诊或明确方向的。针对眩晕的辅助检查设备有限、评判水平等有待提高,如眼震电图的检查过程不够规范;MRI检查部位的针对性不强;部分后循环脑血 管狭窄的病例未行相关检查而漏诊。在日常诊疗中,眩晕常常被拘泥于几个本来认识就模糊的疾病,例如:椎,基底动脉供血不足、颈椎病、梅尼埃病和前庭神经炎,或笼统地称之为“眩晕综合征”。其次表现在治疗方面。由于不了解前庭康复的重要性,长期应用前庭抑制药物,延缓了前庭功能恢复‘15.161;采用手法复位治疗良性发作性位置性眩晕的比率 过低等。 三、常见眩晕的病因及诊疗建议 对于眩晕而言,周围性和中枢性病变的临床表现、辅助检查、治疗以及预后等完全不同。鉴于此,卖践中将脑干、小脑神经核以及核上性病变所造成的眩晕称为中枢性眩晕,反之,则称为周围性眩晕‘https://www.doczj.com/doc/0d16282868.html,]。 (一)中枢性眩晕 多伴有其他神经系统损害的症状,体检可见神经系统局灶性损害的体征;大部分中枢性眩晕的病灶位于后颅窝。临床诊疗需遵从神经科的定位和定性诊断原则。需要强调的 是,垂直性眼震、非共轭性眼震仅见于中枢性病变,无疲劳的位置性眼震常提示中枢性病变[13-14]。 1.血管源性:发病急骤,多是椎·基底动脉系统血管病变的结果。诊断及治疗均需遵照脑血管病诊治指南‘19-21]。椎一基底动脉系统的TIA:症状刻板样反复发作,表现 为:持续数分钟的眩晕,脑神经、脑干、小脑或枕叶损害的症状全部或部分出现,发作间期无神经系统损害体征,磁共振弥散加权像(DWI)扫描无新鲜梗死病灶。超声、TCD、CT血管成像( CTA)、磁共振血管成像(MRA)和数字减影血管造影( DSA)等检查可确定椎一基底动脉有无狭窄。 椎薏底动脉供血不足(VBI):目前VBI诊断过于泛滥,这已是大家的共识。但是否因此就能完全否定VBI这一名称,尚存在争论‘≈矧。有些学者否认后颅窝脑组织的缺血
眩晕简介 病因 眩晕的病因 由眼动、前庭、本体感觉等系统传人外物及自身的动静态方向信息,经中枢神经相应部位整合协调处理后,而达到视线稳定、姿态及空间方位感正常的平衡状态。如其结构或功能受损,则可导致眩晕。 (一)前庭源性疾病 (1)外周性:多由耳部疾病引起,如中耳炎、迷路炎、梅尼埃病等,又称耳源性眩晕。 (2)中枢性:为前庭中枢段结构病损所致,如脑干、小脑部位的炎症、肿瘤、血管病、颈椎病为老年人眩晕常见病因。 (二)非前庭性疾病 (1)眼源性疾病:急性眼肌麻痹、青光眼、屈光不正、Cogan综合征等。 (2)本体感觉系统疾病:各种原因所致脊髓背索病损及多发性神经炎等。 (3)其他:躯体各系统病损影响其相关功能亦可表现头昏。因多无旋转感受而称非典型眩晕。 常见疾病: (一)听神经瘤 第Ⅷ对脑神经的这种肿瘤可以导致轻度的、间断的眩晕和单侧的感觉神经听力丧失。其他的表现包括耳鸣,枕骨下疼痛以及脑神经受压所致偏瘫。 (二)良性体位性眩晕 这种疾病是由于半规管中碎片引起的眩晕,随着头部运动持续几分钟。这种类型的眩晕通
常是可以通过控制体位来治疗的。 (三)脑干局部缺血 这种疾病可以产生一种突然的、严重的眩晕,可以是间断的和持续存在的。伴随临床表现包括共济失调、恶心、呕吐、血压升高、心动过速、眼球震颤、眼球向一侧运动障碍。轻偏瘫和感觉障碍也可能出现。 (四)头部创伤 头部外伤后可以出现持续性的眩晕,常伴随有本能的或是体位性的眼球震颤,如果颞骨骨折,可出现听力丧失,伴随症状和体征包括头痛、恶心、呕吐、意识水平下降,行为改变、复视,视物模糊、癫痫发作、运动或感觉降低,随着病情的发展,颅内压增高也是可能出现的。 (五)带状疱疹 第Ⅷ对脑神经感染可以突然出现眩晕,伴随面部麻痹、疱疹侵犯耳道可以出现感染侧听力丧失。 (六)迷路炎 内耳感染也可以出现严重的眩晕。眩晕可以持续几天,也可能是几个月或者几年。伴随症状包括恶心、呕吐、进展性的听力丧失和眼球震颤。 (七)梅尼埃病 这种疾病因迷路功能障碍引起突发性的眩晕,可持续数分钟、数小时甚至数天。不可预料的周期性发作的严重眩晕和不稳定步态可使患者摔倒。疾病发作时,任何头部和眼部的突然运动均可引起恶心、呕吐。 (八)晕动病 本病由节律性、移动性运动所引起的以晕厥、恶心、呕吐和头痛为特征的一种疾病。 (九)多发性硬化症
眩晕 “头晕”是来神经内科就诊患者最常见主诉之一。按照患者不同临床特点可将“头晕”分为头昏和眩晕两大类。 头昏(Dizziness):以持续的头脑昏昏沉沉不清晰为主症,无自身或外界物体运动或旋转感,多伴有头重、头闷、头胀、健忘、乏力和其它神经症或慢性躯体性疾病症状, 劳累及紧张时加重, 系由神经衰弱或慢性躯体性疾病所至。 眩晕(vertigo):自身或周围物体空间位置发生改变的一种错觉, 患者感觉自身或外界物体旋转性、颠簸性、摆动性、浮沉、飘移等错觉。头位变动和睁眼时加重,根据病变位置的不同,可伴有恶心、呕吐,眼球震颤和定向倾倒等体征。空间位置觉维持有赖于前庭系统、视觉和本体感觉之间相互协调来完成。当三者传入冲动不一致,特别是两侧前庭系统传入冲动不一致即可产生眩晕。 前庭神经的传导通路:三个半规管壶腹嵴、椭圆囊和球囊—内耳前庭神经节双极细胞—前庭神经—内听道—内耳孔入颅—脑桥—前庭神经核的上核、内侧核、外侧核、下核—发出纤维投射至小脑(绒球及小结)、皮质前庭代表区、上部颈髓前角细胞、内侧纵束、前庭脊髓束等。 解剖上将病变累及前庭神经传导通路内耳孔以前产生的眩晕称为周围性眩晕,约占所有眩晕的77%,而颅内段的眩晕称为中枢性眩晕,约占23%。 周围性眩晕的特点:①多为旋转性眩晕;②发作时间短(数分、数小时、数天); ③前庭表象:植物神经功能障碍重,平衡障碍与眩晕程度一致;④眼球震颤:短暂、细速、多为水平旋转性;⑤常伴耳鸣、耳聋。 中枢性眩晕的特点:①平衡障碍为主,眩晕相对较轻;②发作持续时间长;③前庭不协调现象:眩晕程度与植物神经功能障碍不一致,平衡障碍与眩晕程度不一致;④眼球震颤:持续、粗大、垂直、斜动、分离性;⑤常伴头痛、颅神经及脑干病变等症状。 第一节眩晕病人的临床评估 诊断有眩晕症状的患者最重要的步骤是采集一个好的病史,包括过去史、家族史、过敏史、药物史、饮食和吸烟史。 一.症状特点:
【体会】晕厥的诊断思路- 丁香园论坛-医学/药学/生命科学论坛 晕厥的诊断思路 晕厥是临床常见的症状。多年来对晕厥的诊断和治疗比较混乱,临床研究资料不多,欧洲心脏病学会发表的晕厥的处理指南根据近年来临床实践寻找更有利的证据,指导晕厥的诊断和治疗,进一步规范了对晕厥的诊断的步骤,使治疗更为科、合理有效。 一、晕厥的定义及流行病学 晕厥是多种原因导致的突发、短暂的意识丧失,能自行恢复。是一种常见的临床综合征,其机制是短暂的大脑灌注低下。晕厥发生前可有先兆,如轻微头晕,恶心、出汗乏力和视觉异常,但多数表现为突然发作,因此经常引起摔伤,在老年人中尤其常见。 美国弗明翰(Framingham)研究表明晕厥的发病率男性3%,女性3.5%,老年人6%。大约20—30%的人在一生中至少有过一次晕厥或晕厥前兆的体验。有些晕厥往往预示着恶劣的预后,如心律失常的晕厥。晕厥中9—34%为心脏原因引起,严重者可导致猝死。一年内的死亡率为30%。导致晕厥的的病因繁多,机制复杂,医生处理具体病人时往往面临一些难题。近年来,国外在晕厥的病因和机制方面的研究进展较快,在临床中普遍开展了直立倾斜试验,电生理检查,电话心电图、信号平均心电图等检查,这些方法的应用,使某些往往原因不明的晕厥变得有因可查,晕厥的病因诊断与治疗已大为改观。 二、晕厥的病因及分类 心脏性晕厥 心律失常性 1、病态窦房结综合征(包括慢快综合征) 2、房室阻滞 3、室上性快速心律失常 4、室性快速心律失常 5、长QT综合征 6、Brugada综合征 7、与起搏器及ICD有关 8、药物致心律失常作用 血流动力学性 1、心脏瓣膜病变:如主动脉及主动脉瓣狭窄、脉动脉及肺动脉瓣狭窄、二尖瓣狭窄、人工瓣功能障碍; 2、急性心肌梗死和/或缺血 3、肥厚梗阻性心肌病 4、心房粘液瘤 5、急性主动脉夹层 6、急性心包填塞 7、肺栓塞和肺动脉高压 非心脏性晕厥 神经介导性晕厥 1、血管迷走性 2、颈动脉窦综合征
2019年头晕/眩晕基层诊疗指南(完整版) 近日,头晕/眩晕基层诊疗指南(实践版·2019)发布,本文对其中的诊断、评估及治疗等要点进行总结。 定义 一直以来,国内外存在多种头晕或眩晕的定义或分类方式。基于目前最新的理念,本指南对头晕和眩晕的定义采用最新的概念。具体描述如下: 头晕(d i zzi ne s s):(非眩晕性)头晕,是指空间定向能力受损或障碍的感觉,没有运动的虚假或扭曲的感觉,即无或非旋转性的感觉。 眩晕(ve r ti g o):(内在的)眩晕,是指在没有自身运动时的自身运动感觉或在正常头部运动时扭曲的自身运动感觉。涵盖了虚假的旋转感觉(旋转性眩晕)及其他虚假感觉,如摇摆、倾倒、浮动、弹跳或滑动(非旋转性眩晕)。在头晕/眩晕疾病的临床诊治中,要优先检出危害大的恶性中枢性眩晕。前庭周围性头晕/眩晕与前庭中枢性头晕/眩晕的鉴别要点。 诊断与评估 1.病史问诊
详细全面的病史采集能够为头晕/眩晕的诊断提供重要依据。针对于"晕"的症状问诊应包括以下6个方面内容:起病形式及发作频率、表现形式("晕"的性质)、持续时间、诱发因素、伴随症状;此外,还需询问既往史、用药史及家族史。一些诊断陷阱须高度警惕:无常规神经科体格检查阳性发现(如偏瘫、言语障碍等)的眩晕不一定就是周围性眩晕,伴有听力损害的眩晕也不一定是周围性眩晕。 (1)起病形式及发作频率 ①急性单次持续性:常见于前庭神经炎、伴眩晕的突发性聋、后循环卒中等。 ②反复发作性:良性阵发性位置性眩晕(B PP V)、前庭性偏头痛、梅尼埃病、前庭阵发症、短暂性脑缺血发作(TI A)、惊恐发作、痫性发作、发作性共济失调2型等。 ③慢性持续性:慢性进行性加重常见于颅内占位性疾病(如脑干小脑肿瘤)、中枢神经系统退行性疾病和副肿瘤性亚急性小脑变性等,慢性稳定性常见于精神心理性头晕[如持续性姿势知觉性头晕(pe r si ste nt pos tu ral-per ce pt u al diz z in e ss,PP P D)]、双侧前庭病、慢性中毒等。此外,许多全身系统性疾病,如低血压、贫血、睡眠呼吸暂停综合征等,药物源性原因也会表现为慢性持续性头晕,尤其是老年人需注意。 (2)表现形式("晕"的性质)
眩晕中医诊疗方案(2017年优化版) 一、诊断 (一)疾病诊断 1.中医诊断标准:参照中华中医药学会发布的《中医内科常见病诊疗指南一中医病证部分》(2008年),及全国高等中医药院校规划教材《中医内科学》(周仲英主编,第二版,中国中医药出版社,2007年)。 (1)头晕目眩,视物旋转,轻则闭目即止,重者如坐舟船,甚则仆倒。 (2)可伴恶心呕吐、眼球震颤、耳鸣耳聋、汗出、面色苍白等。 (3)起病较急,常反复发作,或渐进加重。 2.西医诊断标准:参照《眩晕》(粟秀初,黄如训主编,第四军医大学出版社,第二版,2008年)。包括疾病种类有:美尼尔综合征、前庭神经元炎、高血压病、脑动脉供血不足、椎基底动脉供血不足、腔隙性脑梗死等。 诊断要点: (1)眩晕为发作性视物或自身旋转感、晃动感,不稳感,多因头位或(和)体位变动而诱发。 (2)眩晕同时或伴有其他脑干等一过性缺血的症状,如眼症(黑蒙、闪光、视物变形、复视等)、内耳疼痛、肢体麻木或无力,猝倒、昏厥等。 (3)有轻微脑干损害体征,如角膜和(或)咽部反射减退或消失,调节和(或)辐辏障碍,自发性或转颈压迫一侧椎动脉后诱发的眼震以及阳性的病理反射等。 (4)测血压,查血红蛋白、红细胞计数及心电图、颈椎X线摄片、经颅多普勒超声等有助明确诊断。有条件做CT、MRl或MRA检查。 (5)肿瘤、脑外伤、血液病、脑出血等引起的眩晕患者除外。 眩晕程度分级标准
0级:无眩晕发作或发作已停止。 1级:眩晕发作中和过后的日常生活均不受影响。 11级:发作中的日常生活被迫停止,过后很快完全恢复。 Ⅲ级:发作过后大部分日常生活能自理。 Ⅳ级:过后大部分日常生活不能自理。 V级:发作过后全部日常生活不能自理,且需别人帮助。 轻度:0、I级;中度:Il、Ⅲ级;重度:Ⅳ、V级。 (二)证候诊断 1、风痰上扰证:眩晕有旋转感或摇晃感、漂浮感,头重如裹,伴有恶心呕吐或恶心欲吐、呕吐痰涎,食少便溏,舌苔白或白腻,脉弦滑。 2、阴虚阳亢证:头晕目涩,心烦失眠、多梦,面赤,耳鸣、盗汗,手足心热,口干,舌红少苔、脉细数或弦细。 3、肝火上炎型:头晕且痛,目赤口苦,胸胁胀痛,烦躁易怒,寐少多梦,舌红苔黄腻,脉弦数。 4、痰湿中阻型:头重如蒙,视物旋转,胸闷作恶,呕吐痰涎,苔白腻,脉弦滑。 5、气血亏虚型:头晕目眩,动则加剧,劳累即发,面色晄白,唇甲不华,神疲乏力,心悸少寐,舌淡苔薄白,脉细弱。 6、瘀血阻窍型:眩晕头痛、健忘、失眠、心悸、精神不振、耳呜耳聋、面唇紫暗、舌有瘀点或瘀斑,脉弦涩或细涩。 二、治疗方案 (一)一般处理 眩晕是一种疾病,也是多种疾病的一个症状。导致眩晕发病的因素较多,针对发
2019头晕/眩晕基层诊疗指南要点 近日,头晕/眩晕基层诊疗指南(实践版·2019)发布,本文对其中的诊断、评估及治疗等要点进行总结。 定义 一直以来,国内外存在多种头晕或眩晕的定义或分类方式。基于目前最新的理念,本指南对头晕和眩晕的定义采用最新的概念。具体描述如下:头晕(dizziness):(非眩晕性)头晕,是指空间定向能力受损或障碍的感觉,没有运动的虚假或扭曲的感觉,即无或非旋转性的感觉。眩晕(vertigo):(内在的)眩晕,是指在没有自身运动时的自身运动感觉或在正常头部运动时扭曲的自身运动感觉。涵盖了虚假的旋转感觉(旋转性眩晕)及其他虚假感觉,如摇摆、倾倒、浮动、弹跳或滑动(非旋转性眩晕)。在头晕/眩晕疾病的临床诊治中,要优先检出危害大的恶性中枢性眩晕。前庭周围性头晕/眩晕与前庭中枢性头晕/眩晕的鉴别要点。 诊断与评估 1. 病史问诊详细全面的病史采集能够为头晕/眩晕的诊断提供重要依据。针对于"晕"的症状问诊应包括以下6个方面内容:起病形式及发作频率、表现形式("晕"的性质)、持续时间、诱发因素、伴随症状;此
外,还需询问既往史、用药史及家族史。一些诊断陷阱须高度警惕:无常规神经科体格检查阳性发现(如偏瘫、言语障碍等)的眩晕不一定就是周围性眩晕,伴有听力损害的眩晕也不一定是周围性眩晕。(1)起病形式及发作频率①急性单次持续性:常见于前庭神经炎、伴眩晕的突发性聋、后循环卒中等。②反复发作性:良性阵发性位置性眩晕(benign paroxysmal positional vertigo,BPPV)、前庭性偏头痛、梅尼埃病、前庭阵发症、短暂性脑缺血发作(transient ischemic attack,TIA)、惊恐发作、痫性发作、发作性共济失调2型等。③慢性持续性:慢性进行性加重常见于颅内占位性疾病(如脑干小脑肿瘤)、中枢神经系统退行性疾病和副肿瘤性亚急性小脑变性等,慢性稳定性常见于精神心理性头晕[如持续性姿势知觉性头晕(persistent postural-perceptual dizziness,PPPD)]、双侧前庭病、慢性中毒等。此外,许多全身系统性疾病,如低血压、贫血、睡眠呼吸暂停综合征等,药物源性原因也会表现为慢性持续性头晕,尤其是老年人需注意。(2)表现形式("晕"的性质) 头晕、眩晕的表现形式参考本指南中定义内容。此外,临床上患者还常主诉一些易与头晕、眩晕混淆的症状,在进行头晕或眩晕的概念区分时需要鉴别。①晕厥前(presyncope)状态:指大脑血液供应普遍下降后出现黑矇、快失去意识知觉、即将晕倒的感觉。晕厥前状态常伴发头昏沉、胸闷、心悸、乏力等症状。②头昏:概念相对含糊,常指头重脚轻、身体漂浮、眼花等。与眩晕最主要的区别是此时患者无自身或外界环境的运动错觉。③前庭-视觉症状(vestibulo-visual symptoms):
头晕和眩晕分清楚
症状,或者抑郁症状,如做事提不起兴趣、消极无食欲等。在老年人群中,这种头晕非常常见,一些研究认为,有焦虑及抑郁病史的患者慢性头晕发病率更高,另一些研究发现,前庭性眩晕患者多数合并精神障碍,二者间的因果关系并不明确,目前很少研究关注眩晕发作前几发作后精神障碍的发病情况,且多数研究将重点放在眩晕患者的焦虑抑郁并发率,而对于焦虑抑郁患者眩晕发病的研究较少[4]。 老年患者慢性头晕常是多种头晕类型的综合,同时也包含了虚弱、疲乏等五花八门的症状。这种病人在门诊及其常见,对于老年患者的生活影响很大,而且很多头晕并不能找到明确的病因。对于老年慢性头晕如何管理?对于此类患者,首先,需明确诊断可治疗病因,其次则是识别可加重慢性头晕的危险因素,包括焦虑抑郁等精神障碍,并对其进行针对性治疗,并长期随访,以减少头晕对患者生活的影响。 以上便是头晕的分类,诸位看官是否觉得清清爽爽?那么问题又来了,遇到头晕的病人该如何处理?欲知后事如何,且听下回分解。 参考文献: 1.Marsden JF,Playford DE,Day BL:The vestibular control of balance after stroke.J Neurol Neurosurg Psychiatry[J]2005;76:670-678 2.Wipperman J:Dizziness and vertigo.Prim Care[J]2014;41:115-131 3.Susanto M:Dizziness:if not vertigo could it be cardiac disease?Aust Fam Physician[J] 2014;43:264-269 4.Salles N,Kressig RW,Michel JP:Management of chronic dizziness in elderly people.Z Gerontol Geriatr[J]2003;36:10-15
五病区眩晕病(原发性高血压)中医诊疗方案 一、诊断 (一)疾病诊断 1.中医诊断:参照中华中医药学会发布的《中医科常见病诊疗指南》(中国中医药,2008年8月)与《中药新药临床研究指导原则》(中国医药科技,2002 年5月)。 主要症状;头晕目眩,头痛。 次要症状;头如裹,面红目赤,口苦口干,耳鸣耳聋,汗出,腰膝酸软等。 2.西医诊断:参照卫生部疾病预防控制局、中国高血压联盟和国家心血管病中心制定的《中国高血压防治指南(2010年修订版)》(1)未应用抗高血压药物情况下,平均收缩压(SBP)) ≥140mmHg 和(或)平均舒压(DBP)) ≥ 90mmHg; (2)既往有高血压史,目前近4周应用抗高血压药物治疗的个体。 (二)证候诊断 1.肾气亏虚证:腰脊酸痛(外伤性除外)、胫酸膝软或足跟痛、耳鸣或耳聋、心悸或气短、发脱或齿摇、夜尿频、尿后有余沥或失禁、舌淡苔白、脉沉细弱。 2.痰瘀互结证;头如裹、胸闷、呕吐痰涎、刺痛(痛有定处或拒按)、脉络瘀血、皮下瘀斑、肢体麻木或偏瘫、口淡、食少、舌胖苔腻脉滑,或舌质紫暗有瘀斑瘀点脉涩。 3.肝火亢盛证:眩晕、头痛、急躁易怒、面红、目赤、口干、口
苦、便秘、溲赤、舌红苔黄、脉弦数。 4.阴虚阳亢证:腰酸、膝软、五心烦热、心季、失眠、耳鸣、健忘、舌红少苔、脉弦细而数。 二、治疗方案 本方案适用于18岁以上原发性高血压人群,不适用于儿童高血压、妊娠高血压、合并严重慢性肾脏疾病的高血压以及继发性高血压人群。 (一)辨证选择口服中药汤剂或中成药 眩晕病(原发性高血压)的辨证论治应以整体观念为指导,标本兼治,强调长期治疗时应以治本为主。 1.肾气亏虚证 治法:平补肾气,调和血脉。 推荐方药:补肾和脉方加减。生黄芪、黄精、桑寄生、仙灵脾、炒杜仲、女贞子、怀牛膝、泽泻、川穹、当归、地龙等。 中成药:杞菊地黄丸、六味地黄丸(肾阴虚证)、右归丸(肾阳虚证)等。 2.痰瘀互结证 治法:祛痰化浊,活血通络。 推荐方药:半夏白术天麻汤合通窍活血汤加减。生半夏洗、苍术、白术、天麻、皮、茯苓、薏苡仁、桃仁、红花、当归、枳壳、赤芍、川穹、地龙、郁金等。 中成药;绞股蓝总甙片、血塞通片、养血清脑颗粒等。
眩晕病(原发性高血压)中医诊疗方案(试行) 一、诊断 (一)疾病诊断 1、中医诊断:参照中华中医药学会发布的《中医内科常见病诊疗指南》(中国中医药出版社,2008年8月)与《中药新药临床研究指导原则》(中国医药科技出版社,2002年5月)。 主要症状:头晕目眩,头痛。 次要症状:头如裹,面红目赤,口苦口干,耳鸣耳聋,汗出,腰膝酸软等。 2、西医诊断:参照卫生部疾病预防控制局、中国高血压联盟和国家心血管病中心制定的《中国高血压防治指南(2010年修订版)》。 (1)未应用抗高血压药物情况下,平均收缩压(SBP)≥140mmHg 和(或)平均舒张压(DBP)≥90mmHg; (2)既往有高血压史,目前近4周内应用抗高血压药物治疗的个体。 (二)证候诊断 1、肾气亏虚证:腰脊痠痛(外伤性除外)、胫痠膝软或足跟痛、耳鸣或耳聋、心悸或气短、发脱或齿摇、夜尿频、尿后有余沥或失禁、舌淡苔白、脉沉细弱。 2、痰瘀互结证:心如裹、胸闷、呕吐痰涎、刺痛(痛有定处或拒按)、脉络瘀血、皮下瘀斑、肢体麻木或偏瘫、口淡、食少、舌胖苔腻脉滑,或舌质紫暗有瘀斑瘀点脉动涩。 3、肝火亢盛证:眩晕、头痛、急躁易怒、面红、目赤、口干、口苦、便秘、溲赤、舌红苔黄、脉弦数。 4、阴虚阳亢证:腰酸、膝软、五心烦热、心悸、失眠、耳鸣、健
忘、舌红少苔、脉弦细而数。 二、治疗方案 本方案适用于18岁以上原发性高血压人群,不适用于儿童高血压、妊娠高血压、合并严重慢性肾脏疾病的高血压以及继发性高血压人群。 (一)辩证选择口服中药汤剂或中成药 眩晕病(原发性高血压)的辩证论治应以整体观念为指导,标本兼治,强调长期治疗时应以治本为主。 1、肾气亏虚证 治法:平补肾气,调和血脉。 推荐方药:补肾和脉方加减。生黄芪、黄精、桑寄生、仙灵脾、炒杜仲、女贞子、怀牛膝、泽泻、川芎、当归、地龙等。 中成药:杞菊地黄丸、六味地黄丸(肾阴虚证)、右归丸(肾阳虚证)等。 2、痰瘀互结证 治法:祛痰化浊,活血通络。 推荐方药:半夏白术天麻汤合通窍活血加减。生半夏、苍术、白术、天麻、陈皮、茯苓、薏苡仁、桃仁、红花、当归、赤芍、川芎、枳壳、地龙、郁金等。 中成药我:绞股蓝总甙片、血塞通片、养血清脑颗粒等。 3、肝火亢盛证 治法:清肝泻火,疏肝凉肝。 推荐方药:调肝降压方加减。柴胡、香附、佛手、夏枯草、炒栀子、黄芩、丹皮、菊花、双钩藤后下等。 中成药:牛黄降压丸、龙胆泻软胶囊等。 4、阴虚阳亢证
眩晕疾病的诊治思路 来源:医脉通2017-07-04 我要投稿 导读:眩晕是神经科最常见的临床症状之一。7月1日下午,在首届环渤海地区神经病学高峰论坛上,来自哈尔滨医科大学附属第一医院的潘永惠教授,对这一常见症状的临床诊治思路问题展开了探讨。 据国外报道,眩晕占门诊常见症状的第2位或第3位,50%~60%的老年人有眩晕症状,该症状占老年门诊的81%~91%。然而谈到眩晕诊治的现状,国外有学者称,不仅患者晕,医生自己也“晕”。 数十年来,随着人们对头晕/眩晕相关疾病认识的加深,我国专家学者也陆续推出了相应的诊治共识。1988年,《椎基底动脉功能供血不足诊断标准》首次公布,而目前这一概念已经到了摒弃的时候;至2010年,我国专家制定了《眩晕诊治专家共识》,对眩晕的临床诊治起到了一定帮助。 《眩晕诊治专家共识》指出,目前我国教科书中并未介绍最常见的眩晕疾病——良性阵发性位置性眩晕,而脑供血不足、颈性眩晕等诊断泛滥,临床治疗中过分依赖药物治疗,未重视复位治疗、前庭康复治疗和精神心理治疗,这是我国眩晕诊治工作中现存的一些问题。为了进一步加强眩晕诊治的基本功,潘永惠教授介绍了一些眩晕诊治中的要点。 诊断的前提——症状判定
临床医师首先应当明确眩晕相关概念。在症状学描述中,相关名词包括: ?眩晕(vertigo)——特异性症状,感觉环境在旋转,各方向皆有,头活动后加重; ?失衡(disequilibrium / imbalance / unsteadiness)——不稳或不安全感,无旋转、站立和行走困难; ?头重脚轻或头昏(lightheadedness)——头或环境有“游泳”、漂浮、晕或摇摆感; ?晕厥前(pre-syncope / nearfaint)——一过性、马上要失去知觉、晕倒的感觉。 相关名词的概念性症状描述和临床意义可参考下表。 不过研究显示,患者对症状性质的描述并不准确。一项研究入选了2个医院的急诊患者872例,主诉头晕、头重脚轻或不稳,44%的患者因此而来急诊,经过问卷分析后发现,62%
头晕分类及诊断 分类 头晕可见于(晕车、晕船)、高血压病、贫血、脑动脉硬化、烟酒过量等,以下是几种类型的头晕: 头晕 ①脑原性头晕,见于脑动脉硬化(如基底动脉硬化)或颈椎骨关节病引起的脑部血液循环障碍,或由此导致的一过性脑供血不足。其临床特点是头晕、睡眠障碍、记忆力减退三大症状,还有顶枕部头痛、轻瘫、言语障碍情绪易激动等表现,一般病情缓慢发展,此类头晕的特点是在体位转变时容易出现或加重。 ②心源性头晕,可见于急性心原性脑供血不足综合征,这是心脏停搏、阵发性心动过速、阵发性心房纤颤、心室纤颤导致的急性脑缺血,可表现头晕、眼花、胃部不适、晕厥等。 ③血管抑制性头晕,常因情绪紧张、疼痛、恐惧、出血、天气闷热、疲劳、空腔、失眠等而促发。患者常有头晕、眩晕、恶心、上腹部不适、面色苍白、出冷汗等植物神经功能紊乱。其时血压下降,脉搏微弱。血管抑制性头晕多见于体弱的年轻妇女。直立性低血压指站立时出现头晕、眼花、腿软、眩晕,甚至晕厥等,常伴有无汗、大小便障碍。 ④药物中毒性头晕,以链霉素、新霉素、卡那霉素、庆大霉素等的中毒为多见。患者除头晕外还有眩晕和耳蜗神经损害所致的感音性耳聋。慢性铅中毒多表现为神经衰弱综合征(以头晕、头痛、失眠、健忘、乏力、多梦为主要症状),又有体温减低、食欲减退等。 功能性低血糖亦可引起头晕、心慌、虚弱感,在空腹或用力时可有震颤,有时出现抽搐,意识丧失等。情绪紧张或过度换气时,由于二氧化碳排出量增加,可出现呼吸性碱中毒,脑细胞缺氧,引起头晕、乏力,患者并感到面部和手足麻凉,间或有恍惚感。 诊断 1.头晕目眩,视物旋转,轻者闭目即止,重者如坐车船,甚则仆倒。 2.可伴有恶心呕吐,眼球震颤,耳鸣耳聋,汗出,面色苍白等。 3.多慢性起病,反复发作,逐渐加重。也可见急性起病者。 4.查血红蛋白、红细胞计数、测血压、作心电图、颈椎X线摄片、头部CT、MRI等项检查,有助于明确诊断。 5.应注意排除颅内肿瘤、血液病等。 鉴别诊断 1,中风病中风病以卒然昏仆,不省人事,伴有口舌歪斜,半身不遂,失语;或不经昏仆,仅以歪斜不遂为特征。中风昏仆与眩晕之仆倒相似,且眩晕可为中风病先兆,但眩晕患者无半身不遂、口舌歪斜及舌强语謇等表现。 2.厥证厥证以突然昏仆,不省人事,或伴有四肢厥冷为特点,发作后一般在短时间内逐渐苏醒,醒后无偏瘫、失语、口舌歪斜等后遗症。严重者也可一厥不醒而死亡。眩晕发作严重者也可有眩晕欲倒的表现,但一般无昏迷不省人事的表现。 3.痫病痫病以突然仆倒,昏不知人,口吐涎沫,两目上视,四肢抽搐,或口中如作猪羊叫声,移时苏醒,醒后一如常人为特点。痫病昏仆与眩晕甚者之仆倒相似,且其发前多有眩晕、乏力、胸闷等先兆,发作日久常有神疲乏力、眩晕时作等症状表现,故应与眩晕鉴别,其鉴别要点为痫病昏仆必有昏迷不省人事,且伴口吐涎沫,两目上视,抽搐,猪羊叫声等症状。