急性特发性生理盲点扩大综合征一例
- 格式:pdf
- 大小:889.99 KB
- 文档页数:8





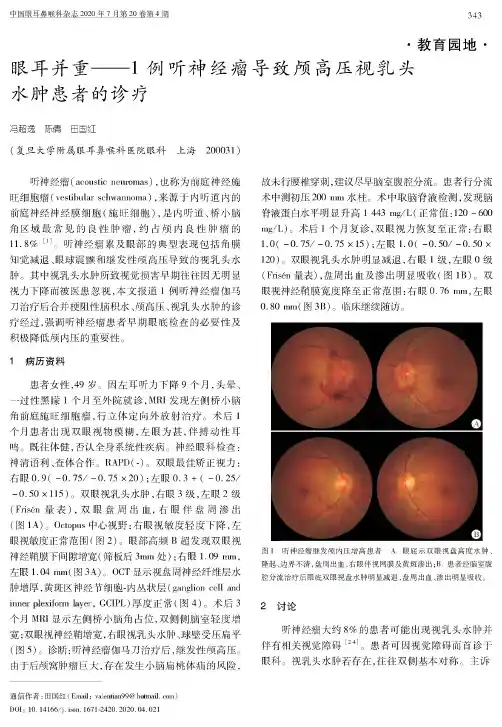
中国眼耳鼻喉科杂志2020年7月第20卷第4期!$!!教育园地!眼耳并重)))1例听神经瘤导致颅高压视乳头水肿患者的诊疗冯超逸!陈倩!田国红!复旦大学附属眼耳鼻喉科医院眼科%上海%200031"听神经瘤(acoustic neueoma6"#也称为前庭神经施旺细胞瘤!vestibular schwannoma",来源于内听道内的前庭神经神经膜细胞!施旺细胞"#是内听道%桥小脑角区域最常见的良性肿瘤,约占颅内良性肿瘤的11.8],1-$听神经瘤累及眼部的典型表现包括角膜知觉减退%眼球震颤和继发性颅高压导致的视乳头水肿$其中视乳头水肿所致视觉损害早期往往因无明显视力下降而被医患忽视,本文报道1例听神经瘤伽马刀治疗后合并梗阻性脑积水%颅高压%视乳头水肿的诊疗经过,强调听神经瘤患者早期眼底检查的必要性及积极降低颅内压的重要性$"病历资料患者女性,49岁$因左耳听力下降9个月,头晕%一过性黑矇1个月至外院就诊,MRI发现左侧桥小脑角前庭施旺细胞瘤,行立体定向外放射治疗$术后1个月患者出现双眼视物模糊,左眼为甚,伴搏动性耳鸣$既往体健,否认全身系统性疾病$ 神经眼科检查' 神清语利%查体合作$RAPD!3"$双眼最佳矫正视力' 右眼0.9(-0.75/-0.75120"&左眼0.3+(-0.25/ n0.50l115"$双眼视乳头水肿,右眼3级,左眼2级(Feispn量表",双眼盘周出血,右眼伴盘周渗出(图1A"$Octopus中心视野:右眼视敏度轻度下降,左眼视敏度正常范围(图2"$眼部高频B超发现双眼视神经鞘膜下间隙增宽(筛板后3mm处):右眼1.09mm,左眼1.04mm(图3A"$OCT显示视盘周神经纤维层水肿增厚,黄斑区神经节细胞-内丛状层!ganglion cell and inneep eiieoem ayee,GCTPL"厚度正常(图4"$术后3个月MR*显示左侧桥小脑角占位,双侧侧脑室轻度增宽&双眼视神经鞘增宽,右眼视乳头水肿%球壁受压扁平(图5"$诊断:听神经瘤伽马刀治疗后,继发性颅高压$由于后颅窝肿瘤巨大,存在发生小脑扁桃体疝的风险,故未行腰椎穿刺,建议尽早脑室腹腔分流$患者行分流术中测初压200mm水柱。

急性区域性隐匿性外层视网膜病变的临床表现和诊断特点周才喜;张智萍;王莉菲;毛爱玲;刘占芬;李成泉;张武林;杜哲【摘要】目的:探讨急性区域性隐匿性外层视网膜病变(AZOOR)的临床表现、诊断和鉴别诊断特点。
方法经我院临床检查确诊为 AZOOR 的病例15例(15只眼)纳入研究。
所有患者均接受了最佳矫正视力(BCVA)、裂隙灯显微镜、检眼镜、眼底彩色照相、视野、视网膜电图(ERG)、眼底自发荧光照相(FAF)、眼底荧光血管造影(FFA)、吲哚青绿血管造影(ICGA)及光学相干断层扫描(OCT)检查,观察他们的临床特征。
随访3个月~2年,观察他们的预后及转归。
收集患者的所有资料,进行总结分析。
结果15例均为单眼发病。
所有患者均为近视眼。
就诊时主诉视物模糊12例,其中伴闪光幻觉5例、伴视物变色3例;眼前暗点或黑影遮挡3例。
眼底无明显改变者10只眼(占66.67%),黄斑区有小片状陈旧性脉络膜视网膜萎缩灶分布者2只眼(占13.33%),黄斑区色素紊乱者3只眼(占20%)。
11只眼表现为中心暗点或旁中心暗点,占73.33%;4只眼表现为生理盲点明显扩大累及中心凹旁,占26.67%。
视网膜电图(ERG)检查均表现为所有患眼均表现为杆体反应、最大反应、椎体反应、闪烁反应中 a、b 波幅值不同程度下降。
5只眼行 P-VEP 检查显示 P100波峰幅值不同程度下降。
FD-OCT 检查所有患眼的眼底后极部光感受器内外节连接(IS/OS)反光带紊乱,变薄或局部缺失,这些异常改变与视野缺损区相对应;在 FAF、FFA、ICGA 检查中无明显异常改变。
随访3月~2年,15只眼的 BCVA 及视野缺损均得到不同程度的改善,OCT 检查也显示 IS/OS 层反光带逐渐恢复,其中有8只眼(占53.33%)的 BCVA 恢复到发病前水平,5只眼的视野及 OCT 检查完全恢复正常(占33.33%)。
结论AZOOR 以青年女性、近视眼发病为多见;早期眼底无明显改变。

世界最新医学信息文摘 2016年 第16卷 第104期233·病例报道·Bartter综合征1例报告及文献复习胡东阳¹,张改秀2(通讯作者),张明衬¹,郭婷婷¹,王蕾²(1.山西医科大学/研究生院,山西 太原 030001;2.山西省儿童医院,山西 太原 030013)摘要:目的报道1例Bartter综合征并文献复习,提高对该病的认识。
方法报道1例4个月经典型Bartter综合征患儿的临床特征、实验室检查及CLCNKB基因检测结果。
系统检索文献并复习已报道的类似病例,总结Bartter综合的临床及基因突变特征。
结果四月龄男孩,因“竖头不稳”入院。
查体示体重低于同龄儿,竖头不稳。
四肢肌力3级,肌张力1级。
V ojta姿势反射7项异常;血气及电解质分析示血钾、钠、氯降低,代谢性碱中毒。
CLCNKB基因检测到致病的缺失突变,确诊Bartter综合征。
经补钾、补钠等对症支持治疗7天,血气及电解质恢复正常。
检索国内外文献,根据基因突变类型分为BS(I~V型)和GS六型,根据临床特点又可分为五型。
结论Bartter综合征为罕见病,各型之间有共同特点,又有其独自的特点。
据临床特点及实验室检查可临床诊断,最终确诊需靠基因检测。
早诊断、早治疗、定期随访,患儿可获得满意的生活质量。
关键词:Bartter综合征;CLCNKB基因;电解质紊乱中图分类号:R596.2 文献标识码:B DOI:10.3969/j.issn.1671-3141.2016.104.1981 临床资料1.1 一般情况。
男,4月,因“竖头不稳”于2015年04月30收住于山西省儿童医院康复科。
1.2 体格检查患儿体重5.5kg。
双眼水平追视180°,不灵活。
四肢主动活动少。
俯卧位头可抬高45°,保持差。
扶坐全前倾坐,竖头不稳,可见震颤。
四肢肌力3级,肌张力1级。
双侧巴氏征阳性,Vojta姿势反射7项异常。



035中国听力语言康复科学杂志2020年(第18卷)第1期作者单位:1 北京大学第三医院耳鼻喉科 北京 100191 2 北京大学第三医院神经内科 北京 1001913 中国人民大学信息资源管理学院 北京 100872作者简介:李涛 博士 副主任医师;研究方向:耳鼻咽喉科学的临床与基础通讯作者:潘滔,E-mail:******************以单侧突发性耳聋为首发症状的急性脑梗塞一例报告李涛1 邱梓瀚1 刘向一2 杜雅丽1 谢立锋1 孙素花1 于小宁3 潘滔1LI Tao, QIU Zi-han, LIU Xiang-yi, DU Ya-li, XIE Li-feng, SUN Su-hua, YU Xiao-ning, PAN Tao1 病例报告患者男性,41岁,主因右耳听力下降伴持续性头晕1天入院。
患者1天前无明显诱因出现右耳听力下降伴持续性非旋转性头晕,伴恶心、呕吐,无意识丧失,头晕发作与体位变化有关,于立位时明显。
不伴耳鸣、耳痛、耳漏,无头痛、面瘫、四肢无力。
既往无高血压、糖尿病、脑梗病史,无抽烟、酗酒史。
查体双耳结构未见异常,纯音测听结果显示“右耳全聋”,左耳听力正常,声导抗检查双耳“A”型图(图1、图2)。
颅脑CT平扫示“未见明显异常”,前庭功能检查未见异常。
入院初步诊断为突发性耳聋(右)、头晕。
根据突发性耳聋诊疗指南[1]予银杏叶提取物注射液、前列地尔注射液、甲钴胺注射液、醋酸泼尼松片、甲磺酸倍他司汀片等治疗后听力无明显改善,头晕部分缓解。
患者于入院后第2天出现吞咽困难、声嘶、右侧脸部及舌体、左侧手背部麻木感,无发热、无饮水呛咳。
复查颅脑CT颅内未见出血灶,凝血四项-D二聚体、心梗三项正常。
急请神经内科会诊,神经系统检查:右侧睑裂小,右侧瞳孔2.5 mm,左侧瞳孔3 mm,面纹对称,伸舌居中,咽反射减弱,四肢肌力V级,指鼻、跟膝胫试验可,右侧面部及左上肢针刺觉减退,考虑患者急性脑梗塞累及延髓可能性大,予以溶栓治疗(注射用阿替普酶静脉泵入,阿托伐他汀稳定斑块)。
Hans Journal of Ophthalmology 眼科学, 2016, 5(1), 10-17Published Online March 2016 in Hans. /journal/hjo/10.12677/hjo.2016.51003A Case Report of Acute Idiopathic Blind SpotEnlargement SyndromeYuzhang Hu, Hua Liu, Jiasong Yang, Bo Zhou, Bohua MuCheng Du Aidi Eye Hospital, Chengdu SichuanReceived: Mar. 2nd 2016; accepted: Mar. 24th, 2016; published: Mar. 28th, 2016Copyright © 2016 by authors and Hans Publishers Inc.This work is licensed under the Creative Commons Attribution International License (CC BY)./licenses/by/4.0/AbstractA 69-year-old male patient complained of a sudden visual loss and reading difficulties, combinedwith photopsia for 6 days, worse 1 day. Diabetes or hypertension was negative. The visual acuity of right eye was hand motion. The papillary of right eye was pale and the vessels of fundus were attenuated. The visual acuity of left eye was 0.04, and the best corrected visual acuity was 0.25.The myopic fundus was seen, RAPD (+), color anomaly, ERG and mfERG abnormalities were found.The OCT revealed the abnormalities of the IS/OS line and external limiting membrane in both eyes.Visual field detected blind spot extension in left eye. FFA showed minimal abnormalities. 4 months later, the visual acuity of left eye was improved to 0.2, and the best corrected visual acuity was 0.5.Various symptoms improved, and reading difficulties were gone. RAPD (−), color vision was still abnormal. The diagnosis of the patient is acute idiopathic blind spot enlargement syndrome (AIBSE).AIBSE is a rare outer retinopathy.KeywordsBlind Spot Enlargement, Outer Retinopathy, Photopsia急性特发性生理盲点扩大综合征一例胡玉章,刘华,杨嘉嵩,周波,母伯华成都爱迪眼科医院,四川成都收稿日期:2016年3月2日;录用日期:2016年3月24日;发布日期:2016年3月28日胡玉章等摘要69岁男性患者,左眼突然视物发雾、变暗、阅读困难,伴闪光感6天,加重1天,否认糖尿病、高血压病。
visualevokedpotentialsandanonlinearmodel[J].VisionResꎬ2006ꎬ46(24):4163 ̄4180.[14]㊀CurcioCAꎬAllenKA.Topographyofganglioncellsinhumanreti ̄na[J].JCompNeurolꎬ1990ꎬ300(1):5 ̄25.[15]㊀王伟伟ꎬ王怀洲ꎬ霍妍佼ꎬ等.神经节细胞复合体厚度检测在原发性开角型青光眼中的诊断价值[J].中华实验眼科杂志ꎬ2017ꎬ35(4):355 ̄361.[16]㊀RedmondTꎬAndersonRSꎬRussellRAꎬetal.Relatingretinalnervefiberlayerthicknessandfunctionalestimatesofganglioncellsamplingdensityinhealthyeyesandinearlyglaucoma[J].InvestOphthalmolVisSciꎬ2013ꎬ54(3):2153 ̄2162. [17]㊀张青ꎬ唐广贤ꎬ王民ꎬ等.OCT联合分离格栅视觉诱发电位在POAG诊治中的应用[J].国际眼科杂志ꎬ2019ꎬ19(1):86 ̄89.(收稿:2019 ̄12 ̄22)㊀㊀DOI:10 3969/j.issn 1006 ̄8422 2020 03 014作者单位:230000合肥ꎬ安徽省第二人民医院眼科通讯作者:戴琰琰(Email:cristinadai@qq.com) 病例报告特发性颅内压增高伴左眼埋藏性视乳头玻璃膜疣1例戴琰琰㊀丹尼尔㊀王勇㊀㊀特发性颅内压增高是一种病因不明㊁相对少见的神经内科综合症ꎬ好发于育龄㊁肥胖女性[1]ꎬ主要表现为头痛㊁耳鸣㊁视物模糊和视乳头水肿ꎻ埋藏性视乳头玻璃膜疣在临床上亦少见[2]ꎬ且症状和眼底改变(类似视乳头水肿)缺乏特异性ꎬ故同时出现极易被误诊或漏诊[3ꎬ4]ꎮ患者女性ꎬ37岁ꎮ因体检发现左眼视力较差2d就诊ꎬ追问病史患者诉近1个月余双眼间断性胀痛伴短暂视力下降ꎬ休息后可缓解ꎬ门诊拟"双眼视乳头水肿(原因待查)"收住院ꎮ眼科检查:视力右眼1 0ꎬ左眼0 6ꎬ眼压:右眼14mm ̄Hg(1mmHg=0 133kPa)ꎬ左眼15mmHgꎬ双眼外眼及前节(-)ꎬ视乳头水肿ꎬ隆起约3Dꎬ视网膜平伏ꎬ黄斑区反光不见ꎬ视野生理盲点扩大ꎬP ̄VEP检查:左眼P100:111 9msꎬ右眼P100:102 6msꎬ波幅正常ꎬ荧光素眼底血管造影(fluoresce ̄infundusangiographyꎬFFA)见:毛细血管扩张显著ꎬ荧光素迅速从扩张的毛细血管外渗ꎬ整个水肿区着色(图1)ꎬ造影后期呈强荧光ꎻ头颅CT及MRI未见器质性病变ꎬ腰椎穿示颅内压:220mmH2Oꎻ请神经内科会诊明确视乳头水肿为特发性颅内压增高所致ꎬ予以20%甘露醇每日静脉滴注ꎬ治疗3d后ꎬ视乳头水肿消退至1D左右ꎬ但视力无明显提高ꎻ出院口服醋甲唑胺25mgꎬ每日2次ꎬ1周后复查左视乳头隆起仍是1D左右ꎬ此时考虑视乳头水肿可能合并其他病因ꎬ故行B超检查示:左眼视神经前不规则扁平隆起㊁类圆形强回声(图2)ꎻ再次行FFA检查示:左眼早期视乳头即着色明显且全程大小无明显变化ꎬ晚期强荧光ꎬ血管无渗漏ꎮ诊断为:视乳头水肿合并左眼埋藏性玻璃膜疣ꎮ讨论:视乳头玻璃膜疣发病机制不明ꎬ曾认为是视乳头的先天性神经胶质过度增生所致[5]ꎻ现认为是神经纤维的轴浆运输受阻ꎬ纤维变性崩解堆积在视乳头周围所致ꎬ多位于视乳头浅层ꎬ而埋藏性的则位于视乳头深部ꎻ浅层玻璃膜疣在眼底镜下可以直接观察到黄色或带白色的半透明㊁发亮的圆形小体ꎬ可单个ꎬ也可多发ꎬ并可融合成不规则的团块ꎬ突向玻璃体腔ꎻ而深层的玻璃膜疣因为视神经的遮挡鉴别诊断图1㊀左眼FFA检查所见㊀图2㊀左眼B超检查所见主要依据FFA㊁B超ꎬ频域OCT㊁眼眶CT亦可辅助诊断ꎻFFA检查发现视乳头玻璃膜疣可自发荧光ꎬ注射造影剂后玻璃膜疣处染色明显且持续时间长ꎬ形态㊁大小无变化ꎬ无渗漏ꎻB超检查视神经前有不规则扁平隆起㊁类圆形强回声ꎻ因玻璃膜疣本身对视功能影响不大ꎬ故早期很难被发现ꎬ但埋藏性玻璃膜疣可以压迫视神经引起视神经缺血性改变ꎬ故临床上可发现缺血性视神经病变患者合并埋藏性玻璃膜疣ꎮ该病例提示我们:视乳头水肿的病因较多ꎬ用药前一定要完善相关检查明确病因ꎬ并考虑到可能不是单一病因导致视乳头水肿㊁隆起ꎮ参考文献[1]㊀顾永盛ꎬ陈光辉.特发性颅内压增高综合征的临床研究[J].医学研究生学报ꎬ2005ꎬ18(12):1133 ̄1137.[2]㊀杨新吉ꎬ马建民ꎬ肖利华.埋藏性视乳头玻璃膜疣临床诊断[J].眼科研究ꎬ2006ꎬ24(1):4.[3]㊀MishraAꎬMordekarSRꎬRennieIGꎬetal.Falsediagnosisofpapill ̄oedemaandidiopathicintracranialhypertension[J].EurJPaediatrNeurolꎬ2007ꎬ11(1):39 ̄42.[4]㊀刘利莉ꎬ李学军ꎬ付文丽ꎬ等.视盘埋藏性玻璃膜疣误诊分析[J].中国实用眼科杂志ꎬ2005ꎬ23(6):623.[5]㊀MermoudAꎬBaerveldtGꎬMicklerDSꎬetal.Animalmodelforuvei ̄ticglaucoma[J].GraefesArchClinExpOphthalmolꎬ1994ꎬ232(9):553 ̄560.(收稿:2019 ̄11 ̄19)842 ㊀㊀㊀㊀临床眼科杂志2020年第28卷第3期㊀JournalofClinicalOphthalmologyꎬ2020ꎬVol 28ꎬNo 3㊀㊀㊀㊀㊀。
生理盲点扩大诊断详述*导读:生理盲点扩大症状的临床表现和初步诊断?如何缓解和预防?假性脑瘤的症状和体征包括程度不定的头痛(往往是轻度)以及视神经乳头水肿,而病人在其他各方面的表现看来都健康。
部分或完全的单眼失明(唯一比较严重的神经体征)可见于5%左右的病例,生理盲点常有扩大。
CT扫描与磁共振成像一般都正常,或者显示脑室系统略小。
脑电图正常。
脑脊液压力增高,但脑脊液成分正常。
急性闭角型青光眼的症状通常很明显:剧烈眼痛和眼红,视力减退,彩色晕轮,头痛,恶心和呕吐,生理盲点扩大。
急性青光眼发作的病人去急诊室求医时有时会被误诊为神经病的或肠胃的问题。
检查一急性青光眼发作的病人,典型的可见流泪,眼睑水肿,结膜充血,角膜雾状混浊,瞳孔中等散大且固定以及往往有明显的前房炎症。
因为患眼角膜混浊和角膜上皮易破碎,故前房角镜检查困难,然而检查对侧眼,为窄房角或可能为关闭的房角;如果对侧眼为一完全的开放的房角,则可考虑不是原发性闭角型青光眼。
你自己动手做个试验,在一张白纸上相距画一个实心黑点和一个空心的白点,然后闭上一只眼睛,用另外一只眼睛盯着白点,慢慢增大及缩小眼和纸的距离,在某一点上,你会发现黑点不见了。
(这过程中,要保持那只张开的眼睛,始终盯着白点)改变黑点的大小,便可测出视野盲点的异常与否了。
1.继发性青光眼除急性闭角型青光眼外,血影细胞性青光眼,晶状体膨胀、晶状体溶解性、晶状体半脱位引起的青光眼,新生血管性青光眼,葡萄膜炎引起的继发性青光眼均可引起眼压急性升高,甚至遗留下高眼压造成的眼部损害体征,为了和上类情况进行鉴别,其中最重要的是作对侧眼的检查,对于原发性闭角型青光眼而言,双眼往往具有同样的解剖特征,如果发现对侧眼不具有同样特征,则应作进一步检查,做出鉴别诊断。
2.急性虹膜睫状体炎及急性结膜炎其鉴别诊断在一般教科书内已介绍,比较容易,但必须强调提出此3种病在治疗上有相互矛盾之处。
因此,错误的诊断将导致病情恶化,甚至造成失明的可能。
特发性Q—T间期延长综合征1例报告
吴扬
【期刊名称】《中国罕少疾病杂志》
【年(卷),期】1998(005)001
【摘要】特发性Q-T间期延长综合征为一种以晕厥发作,心电图Q-T间期延长为特征的综合征,临床少见,现将我院收治的1侧报告如下。
【总页数】2页(P49-50)
【作者】吴扬
【作者单位】广东汕头大学医学院第二附属医院儿科515031
【正文语种】中文
【中图分类】R725.4
【相关文献】
1.特发性Q间期延长综合征——附1例报告 [J], 周瑶;汪国贵
2.特发性Q-T间期延长综合征一例报告及文献复习 [J], 姜东炬
3.小儿特发性Q-T间期延长综合征2例报告 [J], 姜兴源;王晓穗;张乾忠
4.特发性Q—T间期延长综合征(一例)报告 [J], 王晓玲;陈欣
5.小儿特发性Q-T间期延长综合征7例报告 [J], 贺庆环;赵衍杰
因版权原因,仅展示原文概要,查看原文内容请购买。
特发性黄斑旁毛细血管扩张症1例
祃红燕;段文静;钱勇;刘菊;卢颖
【期刊名称】《临床眼科杂志》
【年(卷),期】2010(18)1
【摘要】@@ 患者女性,52岁.自觉右眼视力下降2个月,于2009年4月15日来我院就诊.患者既往体健,全身检查未见异常.眼科查体:视力:右眼0.05,左眼0.8,眼压:右眼14 mm Hg(1 mm Hg=0.133 kPa),左眼18 mm Hg,右眼前节检查无异常,散瞳下眼底检查:视盘界清色可,视网膜动静脉压迹可见,黄斑中心凹旁毛细血管扩张、迂曲,周围黄白色渗出、小片出血及轻度水肿.
【总页数】2页(P84-85)
【作者】祃红燕;段文静;钱勇;刘菊;卢颖
【作者单位】100073,北京,华北电网有限公司北京电力医院眼科;100073,北京,华北电网有限公司北京电力医院眼科;100073,北京,华北电网有限公司北京电力医院眼科;100073,北京,华北电网有限公司北京电力医院眼科;100073,北京,华北电网有限公司北京电力医院眼科
【正文语种】中文
【相关文献】
1.特发性黄斑中心凹旁毛细血管扩张症1例 [J], 李亚;张铭连;孟兢晶;庞午
2.DL-α-AAA诱发恒河猴特发性黄斑旁毛细血管扩张症 [J], 张君;胡运韬;马志中;盛迅伦
3.双眼特发性黄斑旁中心凹毛细血管扩张症视网膜脉络膜血管造影 [J], 杨红;汪周
陵;王志涛
4.中医药治疗特发性黄斑中心凹旁毛细血管扩张症1例 [J], 李亚;张越;庞午;张铭连
5.同卵双生子中2A型特发性黄斑旁视网膜毛细血管扩张症1例 [J], Siddiqui N.;Fekrat S.;杨秀梅
因版权原因,仅展示原文概要,查看原文内容请购买。
Hans Journal of Ophthalmology 眼科学, 2016, 5(1), 10-17Published Online March 2016 in Hans. /journal/hjo/10.12677/hjo.2016.51003A Case Report of Acute Idiopathic Blind SpotEnlargement SyndromeYuzhang Hu, Hua Liu, Jiasong Yang, Bo Zhou, Bohua MuCheng Du Aidi Eye Hospital, Chengdu SichuanReceived: Mar. 2nd 2016; accepted: Mar. 24th, 2016; published: Mar. 28th, 2016Copyright © 2016 by authors and Hans Publishers Inc.This work is licensed under the Creative Commons Attribution International License (CC BY)./licenses/by/4.0/AbstractA 69-year-old male patient complained of a sudden visual loss and reading difficulties, combinedwith photopsia for 6 days, worse 1 day. Diabetes or hypertension was negative. The visual acuity of right eye was hand motion. The papillary of right eye was pale and the vessels of fundus were attenuated. The visual acuity of left eye was 0.04, and the best corrected visual acuity was 0.25.The myopic fundus was seen, RAPD (+), color anomaly, ERG and mfERG abnormalities were found.The OCT revealed the abnormalities of the IS/OS line and external limiting membrane in both eyes.Visual field detected blind spot extension in left eye. FFA showed minimal abnormalities. 4 months later, the visual acuity of left eye was improved to 0.2, and the best corrected visual acuity was 0.5.Various symptoms improved, and reading difficulties were gone. RAPD (−), color vision was still abnormal. The diagnosis of the patient is acute idiopathic blind spot enlargement syndrome (AIBSE).AIBSE is a rare outer retinopathy.KeywordsBlind Spot Enlargement, Outer Retinopathy, Photopsia急性特发性生理盲点扩大综合征一例胡玉章,刘华,杨嘉嵩,周波,母伯华成都爱迪眼科医院,四川成都收稿日期:2016年3月2日;录用日期:2016年3月24日;发布日期:2016年3月28日胡玉章等摘要69岁男性患者,左眼突然视物发雾、变暗、阅读困难,伴闪光感6天,加重1天,否认糖尿病、高血压病。
右眼视力HM,视乳头色白,血管变细。
左眼视力0.04,最佳矫正视力0.25。
眼底近视改变,RAPD(+),色觉异常,ERG,mfERG异常,OCT示双眼视网膜外界膜、IS/OS层缺失。
视野检查示左眼生理盲点明显扩大。
FFA未见明显异常。
治疗4月后,左眼视力0.2,最佳矫正视力0.5。
各种症状好转,可以正常阅读工作。
RAPD(−),色觉仍异常。
诊断:急性特发性生理盲点扩大综合征(AIBSE)。
AIBSE是一种较少见的外层视网膜病变。
关键词生理盲点扩大,外层视网膜病变,闪光感1. 引言急性特发性生理盲点扩大综合征(Acute Idiopathic Blind Spot Enlargement Syndrome, AIBSES)是一种较少见的外层视网膜疾病。
1988年Fletcher等首次报道[1] [2]。
目前国外已有70例病案报道。
其基本特征为单眼突然发病,累及生理盲点的颞侧暗点,具有陡峭的边缘,伴受累病变部位的闪光感,为视乳头周围光感受器的功能障碍所致[3]。
检眼镜下眼底检查基本正常。
目前AIBSES的病因和发病机制尚不清楚。
因为病例数较少更多的相关研究文献不多。
现将近期遇到一病例,报告如下。
2. 检查与治疗患者,男,69岁,会计。
加拿大籍华人,出生于广东,居住在香港,后移民到加拿大。
左眼突然视物发雾、变暗、阅读困难、伴闪光感6天,加重1天。
否认外伤、糖尿病、高血压史。
17年前在加拿大行双眼近视手术。
两年后作视野检查发现右眼颞下视野缺损,诊断不明。
9年前右眼视力下降严重,不能矫正。
8年前行白内障手术,视力进一步下降,检查发现右眼视神经萎缩。
原因不明。
2013年加拿大行左眼白内障手术,2014年香港检查左眼玻璃体混浊,眼底正常。
近一周,左眼突然视物模糊、闪光、看书非常吃力,不能工作,来我院门诊求治。
2.1. 全身及专科检查全身查体未见明显异常。
血压124/78 mmHg、血糖5.4 mmol/l。
1) 颈动脉彩超显示:左侧颈动脉分叉处查见强回声斑,厚度约1.5 mm,管腔未见明显狭窄,血流速度及频谱形态未见异常。
2) 输血全套检查正常。
结核菌素试验阴性。
3) 头部核磁共振(MRI)见双侧脑实质内多发缺血梗死灶。
2.2. 眼科检查1) 右眼:HM 左眼:0.04 矫正0.25。
右眼角膜透明,Kp(−−)、Ar(−)、游走细胞(−)。
人工晶体位正。
玻璃体轻度混浊,细胞(−)。
眼底高度近视改变,视网膜红润,无脱离。
视乳头色泽变白。
动静血管变细。
胡玉章等胞(+)。
视网膜红润,黄斑中心凹鼻上侧可见一黄白色小点,无水肿、出血和渗出。
其余视网膜均正常。
双眼底图:(见图1)。
2) 双眼RAPD(+),左眼色觉检查严重异常。
(红绿色盲)。
右眼不能查。
3) 电生理检查首诊时电生理检查:①左眼明视ERG b波振幅明显降低。
②右眼闪光VEP可见波形,但振幅很低。
左眼P-VEP低空间频率P100波峰潜时正常,振幅偏低。
高空间频率延迟,130 ms。
振幅偏低。
③发病4月左眼明视ERG b波振幅和闪烁光ERG振幅仍偏低。
较前无变化。
左眼P-VEP P 100波峰潜时低空间和高空间频率仍稍延长。
但振幅较前增高。
④首诊时右眼多焦ERG,几乎呈熄灭型。
各环振幅密度重度降低。
仅1环有极低振幅。
左眼多焦ERG,仅1环可见很低的振幅外,其余各环的振幅密度严重降低(见图2)。
⑤发病1月多焦ERG右眼没变化,左眼有明显的好转,1环、2环的振幅密度提高。
但生理盲点和鼻侧位置振幅密度仍然明显降低(见图3)。
⑥发病4月双眼多焦ERG右眼一环振幅增高,左眼一、二环振幅密度明显增高。
因此患者视力较前提高较大(见图4)。
4) OCT检查:首次就诊时双眼OCT检查,外界膜和IS/OS层明显缺损。
左眼箭头处为黄斑中心凹偏鼻上方视网膜的小白点(见图5)。
发病4月后随访,双眼OCT检查,外界膜和IS/OS层仍然缺损(见图6)。
5) 视野检查:首诊时视野显示左眼生理盲点向颞上方扩大。
右眼视力极差(见图7)。
1月后左眼与生理盲点相连的鼻侧视野缺损区。
原颞侧视野缺损区好转(见图8)。
发病4月后,右眼视野较前明显好转。
左眼扩大的生理盲点逐渐恢复好转,但未到正常水平(见图9)。
6) FFA检查:(见图10)。
2.3. 治疗经过发病后给予口服强的松50 mg qd,1周后自动停药。
仅给予递发明和改善血液循环药物治疗。
随访观察:一月后门诊复查,矫正视力右眼0.04左眼0.4。
自觉视力提高,视物清晰度好转,能看短时间的书报。
发病4月后复诊,右眼0.06矫正0.1,左眼0.2矫正0.5。
自觉症状明显好转,能正常工作、看书阅读。
但仍有闪光感,频率明显减少,强度减弱。
双眼前节正常。
玻璃体细胞(−)、眼底情况同前。
双眼RAPD(−)。
左眼色觉稍有恢复。
3. 讨论急性特发性生理盲点扩大综合征(Acute Idiopathic Blind Spot Enlargement Syndrome, AIBSES)是一种较罕见(infrequent)的外层视网膜疾病。
自1988年Fletcher等首次报道以来[1]-[4],国外已有近20余篇相关报道,病例数达70例,其基本特征为单眼突然发病,累及生理盲点的颞侧暗点,具有陡峭的边缘,范胡玉章 等Figure 1.Pale papillary and attenuated retinal vessels were seen in the right fundus. In the left fundus, red papillary with clear boundary was seen, the retinal vessels were nor-mal in diameter and a white spot was seen upper the macular superiorly and nasally图1.右眼视乳头颜色变白,血管变细。
左眼视乳头红润,边界清。
动静脉血管比例正常,黄斑中心凹偏鼻上方见黄白色小点Figure 2. Multi-focal ERG of both eyes at the first consultancy图2. 首诊时右眼和左眼多焦ERGFigure 3. Multi-focal ERG of both eyes one month later图3. 一月后右眼和左眼多焦ERGFigure 4. Multi-focal ERG of both eyes 4 months later图4. 4月后右眼和左眼多焦ERG右眼左眼右眼左眼胡玉章 等右眼OCT 图 左眼OCT 图Figure 5. The OCT images of both eyes showed loss of the external limiting membrane and innersegment/outer segment (IS/OS) at the first consultancy and the one month later图5. 发病1月后时OCT 检查与首次检查示双眼视网膜外界膜、IS/OS 层仍然缺失Figure 6. The OCT of left eye 4 month later showed tiny change ofthe IS/OS图6. 发病后4个月复诊时左眼OCT 无明显变化Figure 7. Visual field of the left eye at thefirst consultancy图7. 首次就诊时左眼视野30˚Greyscale (VA)胡玉章 等Figure 8. Visual field of the left eye one month after the first consultancy图8. 首次就诊后1个月左眼视野Figure 9. Visual field of the left eye 4months after the first consultancy图9. 首次就诊后4个月左眼视野Figure 10. Fundus fluorescein angiography demonstrated no significant abnormality except the tiny window defect of the left eye at the posterior pole, no leakage at the late phase图10. 双眼未见异常荧光。