非发酵菌的耐药现状及抗生素选择
- 格式:ppt
- 大小:1.54 MB
- 文档页数:34

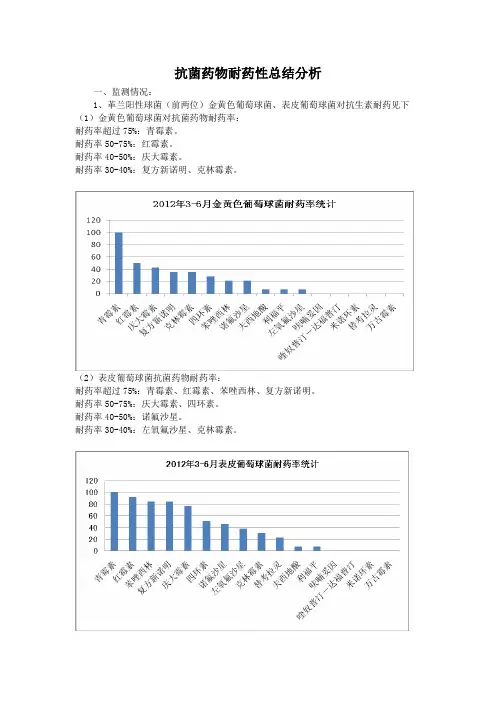
抗菌药物耐药性总结分析一、监测情况:1、革兰阳性球菌(前两位)金黄色葡萄球菌、表皮葡萄球菌对抗生素耐药见下(1)金黄色葡萄球菌对抗菌药物耐药率:耐药率超过75%:青霉素。
耐药率50-75%:红霉素。
耐药率40-50%:庆大霉素。
耐药率30-40%:复方新诺明、克林霉素。
(2)表皮葡萄球菌抗菌药物耐药率:耐药率超过75%:青霉素、红霉素、苯唑西林、复方新诺明。
耐药率50-75%:庆大霉素、四环素。
耐药率40-50%:诺氟沙星。
耐药率30-40%:左氧氟沙星、克林霉素。
2、肠杆菌和其他革兰阴性杆菌对抗生素耐药率(1)大肠埃希菌对抗生素耐药率见下:耐药率超过75%:无。
耐药率50-75%:头孢噻吩、复方新诺明、庆大霉素、头孢呋辛。
耐药率40-50%:头孢他啶、环丙沙星、头孢噻肟、头孢吡肟、妥布霉素。
耐药率30-40%:哌拉西林、哌拉西林+他唑巴坦、替卡西林、替卡西林+棒酸。
(2)肺炎克雷伯菌肺炎亚种抗生素耐药率:耐药率超过75%:阿莫西林、替卡西林、哌拉西林。
耐药率50-75%:无。
耐药率40-50%:无。
耐药率30-40%:替卡西林+棒酸。
(3)阴沟肠杆菌抗生素耐药率:耐药率超过75%:阿莫西林、阿莫西林+棒酸、头孢噻吩、头孢西丁、头孢呋辛。
耐药率50-75%:替卡西林、替卡西林+棒酸。
耐药率40-50%:哌拉西林、头孢噻肟、头孢他啶、复方新诺明、妥布霉素、庆大霉素、奈替米星、头孢吡肟。
耐药率30-40%:无。
3、假单胞菌和非发酵菌抗生素耐药见下:(1)铜绿假单菌抗生素耐药率:耐药率超过75%:氨苄西林+舒巴坦、复方新诺明。
耐药率50-75%:无。
耐药率40-50%:无。
耐药率30-40%:头孢吡肟、头孢他啶、庆大霉素。
(2)鲍曼不动杆菌抗生素耐药率:耐药率超过75%:替卡西林、氨苄西林+舒巴坦、哌拉西林、哌拉西林+他唑巴坦、替卡西林+克拉维酸、头孢他啶、头孢吡肟、环丙沙星、复方新诺明。
耐药率50-75%:阿米卡星、庆大霉素、妥布霉素。

非发酵菌耐药现状及策略简介随着抗生素的广泛使用和滥用,细菌开始产生耐药性。
非发酵菌指的是不能在常规条件下进行发酵的革兰氏阴性菌,如假单胞菌属(Pseudomonas),不动杆菌属(Acinetobacter)和肠杆菌属(Escherichia)。
这些菌株在感染过程中发展出多种耐药机制,使得临床治疗变得更加困难。
本文将探讨非发酵菌耐药的现状,并提出相应的应对策略。
非发酵菌耐药现状多重耐药性非发酵菌的多重耐药性已经成为一个严重的公共卫生问题。
多重耐药菌株对常用的抗生素类药物如β-内酰胺类、氨基糖苷类以及喹诺酮类等呈现耐药现象。
耐药基因的水平传递以及耐药菌株的自身进化使得多重耐药菌的传播速度非常快,给抗生素治疗带来了巨大的挑战。
耐药机制非发酵菌对抗生素的耐药可以通过多种机制实现。
其中包括药物靶标的突变、药物外排泵的过度表达以及β-内酰胺类药物酶的产生等。
这些耐药机制共同作用,使得非发酵菌株对抗生素的抵抗力大大增强。
医院感染非发酵菌主要是通过医院环境传播的,因此医院感染成为非发酵菌耐药的主要途径。
它们可以通过医疗设备、空气和手术室等途径进入人体。
一旦感染发生,非发酵菌的耐药性使得治疗变得非常困难,临床结果往往不理想。
应对策略强化抗生素管理与合理使用为了应对非发酵菌耐药,强化抗生素管理是一个必要的策略。
在医院中,需要建立相关的管理制度,合理使用抗生素,并严格控制抗生素的使用途径。
此外,通过加强医生的抗生素合理使用培训,减少无效抗生素的使用,可以有效减少耐药菌株的产生。
发展新型抗生素当前,新型抗生素的研发十分重要。
目前的抗生素对非发酵菌的效果逐渐减弱,因此需要发展新型抗生素。
在研发新型抗生素时,应该考虑耐药菌株抗药机制,以及对人体的毒副作用。
此外,还可以探索其他治疗手段,如免疫疗法等。
加强感染控制措施非发酵菌的耐药主要是通过医院环境传播的,因此加强感染控制措施非常重要。
这包括加强手卫生、环境消毒以及医疗设备的清洁和消毒等。



抗生素耐药性的研究现状与防控策略抗生素耐药性是当前全球医学领域关注的热点问题之一。
随着抗生素的广泛应用和滥用,越来越多的细菌对常用抗生素产生了耐药性,给人们的生命健康带来了严重威胁。
为了解决这一问题,科学家们展开了广泛的研究,同时也提出了一系列的防控策略。
本文将介绍抗生素耐药性的研究现状以及相关的防控策略。
一、抗生素耐药性的研究现状(1)耐药性机制的研究:目前,科学家们已经揭示了细菌产生耐药性的多种机制。
比如,细菌通过改变药物靶标、降低细胞对药物的渗透性等方式来产生抗药性。
这些研究为我们深入理解细菌耐药性的机制提供了重要的线索。
(2)新型抗生素的发现:在抗生素耐药性日益严重的背景下,寻找新型的抗菌药物成为了医学研究的重点。
科学家们通过对抗菌药物的筛选和修饰等方式,发现了一系列具有较高疗效的新型抗生素。
这些新药的研发为临床治疗提供了新的选择。
(3)耐药细菌的流行病学研究:了解耐药细菌的流行规律对于制定科学的预防措施至关重要。
通过对不同地区、不同环境中耐药细菌的监测和流行病学调查,科学家们可以追踪疾病的传播途径、掌握耐药菌株的演变过程,并为制定针对性的防控策略提供科学依据。
二、抗生素耐药性的防控策略(1)提高公众的健康意识:公众对于抗生素的正确使用有着重要的影响。
科学界应当加强宣传教育,提高公众对抗生素的认知水平,引导他们正确使用抗生素,防止滥用和过度使用。
(2)加强抗菌药物使用的监管:医疗机构和医生应遵循临床治疗指南,合理用药,避免过度或错误使用抗生素。
相关部门还应加强对药品市场的监管,制止非法销售抗生素的行为。
(3)促进新型抗生素的研发:鼓励科学家投入更多的精力和资源,加大对于新型抗生素的研发力度。
此外,需要建立一套完善的药物研发政策和激励措施,以提高新药研发的效率和成功率。
(4)加强国际合作:抗生素耐药性是全球性问题,需要各国通力合作,共同应对。
各国可以加强科研机构之间的交流与合作,共享疫情和经验数据,共同研究解决抗生素耐药性的对策。

常见细菌真菌对抗菌药物天然耐药总结一、肠杆菌科天然耐药1、弗氏柠檬酸杆菌:氨羊西林、阿莫西林/克拉维酸、氨节西林/舒巴坦、头抱菌素一代(头袍嘎琳、头抱嘎吩)、头霉素类(头抱西丁、头抱替坦)、头抱菌素二代(头抱吠辛)天然耐药。
2、克氏柠檬酸杆菌、无丙二酸枸椽酸杆菌群:氨芾西林、哌拉西林、替卡西林天然耐药。
3、产气克雷伯菌(产气肠杆菌)和阴沟肠杆菌:氨羊西林、阿莫西林/克拉维酸、氨节西林/舒巴坦、头抱菌素一代(头袍嘎琳、头抱嘎吩)、头霉素类(头抱西丁、头抱替坦)、头抱菌素二代(头抱吠辛)天然耐药。
4、大肠埃希菌:*此菌对内酰胺类药物无天然耐药。
5、赫氏埃希菌和肺炎克雷伯菌(肺炎克雷伯菌、产酸克雷伯菌、异栖克雷伯菌):氨芾西林、替卡西林天然耐药。
6、蜂房哈夫尼菌(蜂房哈夫尼亚菌):氨羊西林、阿莫西林/克拉维酸、氨节西林/舒巴坦、头抱菌素一代(头弛嘎琳、头抱嘎吩)、头霉素类(头抱西丁、头抱替坦)天然耐药。
7、摩根摩根菌:氨节西林、阿莫西林/克拉维酸、头抱菌素一代(头袍嘎琳、头抱嘎吩)、头抱菌素二代(头袍啜辛)、四环素类/替加环素、吠喃妥因、多粘菌素B、黏菌素天然耐药。
8、普通变形杆菌和彭氏变形杆菌、潘氏变形杆菌:氨芾西林、头泡菌素一代(头抱哇琳、头抱嚷吩)、头抱菌素二代(头抱吠辛)、四环素类/替加环素、啜喃妥因、多粘菌素B、黏菌素天然耐药。
9、奇异变形杆菌:四环素类/替加环素、吠喃妥因、多粘菌素B、黏菌素天然耐药。
*此菌对青霉素和头抱菌素没有天然耐药性。
10、粘质沙雷氏菌:氨羊西林、阿莫西林/克拉维酸、氨节西林/舒巴坦、头抱菌素一代(头弛嘎琳、头抱嘎吩)、头霉素类(头抱西丁、头抱替坦)、头抱菌素二代(头泡吠辛)、吠喃妥因、多粘菌素B、黏菌素天然耐药。
11、小肠结肠炎耶尔森菌:氨羊西林、阿莫西林/克拉维酸、替卡西林、头泡菌素一代(头抱嘎琳、头抱嘎吩)天然耐药。
12、沙门氏菌和志贺氏菌:*此菌对内酰胺类药物无天然耐药,一代、二代头抱菌素和头霉素在体外可显示活性,但临床无效,不能报告为敏感。



非发酵菌的耐药及治疗对策什么是非发酵菌?非发酵菌是一类不靠发酵代谢获取能量的微生物。
它们生长缓慢,对环境的适应能力相对较弱,更容易在人体内引发感染。
一些非发酵菌种类通常生长于惰性和污秽环境,例如水、土壤或食物中,而其他非发酵菌可以从人和动物的皮肤、口腔和肠道中分离出来。
非发酵菌的耐药性非发酵菌的耐药性往往比其他微生物更高,这意味着它们难以被常见的抗生素杀死。
与其他细菌不同,非发酵菌不使用发酵作为它们的主要代谢方式,而是使用其他化学物质来产生能量。
这使得它们在天然界中生长得更为广泛和适应各种条件,然而却也使得常见的抗生素对其产生的影响较小。
非发酵菌的高度耐药性意味着,它们所引起的感染更加难以治疗,并且药物疗效的预测性很差。
抗生素过度使用的问题也加剧了这个情况。
当前,治疗非发酵菌感染的首选药物是四环素类、氨基糖苷类、多黏菌素E、大环内酯类和喹诺酮类,但是已经发现存在多种产生了抗药性的非发酵菌,这些细菌对抗生素产生的耐药性,随着药品的不断使用而变得更加普遍。
治疗耐药性非发酵菌感染的策略做好预防措施由于非发酵菌的耐药性较强,更应注重预防。
保持好个人卫生、遵循医疗机构的感染预防措施,以及注意食品的选择和烹饪等措施都有利于预防非发酵菌感染。
准确诊断非发酵菌感染准确诊断非发酵菌感染有助于针对性治疗。
但是还需要考虑抗生素选择和使用的范围。
正确的药物治疗是准确诊断非发酵菌感染的前提。
没有明确的敏感性测试可能会导致不必要的药物使用,这不仅对病人没有益处,还可能带来消耗性医疗的问题。
合理使用抗生素一般来说,应该尽可能避免不必要的抗生素使用,以防止抗生素负荷增加和高耐药的情况恶化。
如果一些老年病人或者有免疫缺陷的病人一直使用抗生素,容易导致耐药菌的滋生。
坚持病原学领域的最佳实践,不是简单的使用抗生素,还需要注意抗生素使用的时间和剂量的合理性。
拓展非抗生素治疗选择随着医学技术的不断进步,新的非抗生素药物和新的治疗方法正在不断被开发出来,例如喂养益生菌、使用细胞保护剂和抗氧化剂进行治疗等。

非发酵菌感染及耐药的现状与对策概述非发酵菌指的是在培养过程中不发酵葡萄糖的细菌,常见的非发酵菌包括铜绿假单胞菌,不动杆菌,肺炎克雷伯杆菌等。
这些细菌通常在人体表面和环境中广泛存在,可以导致多种感染,尤其是在免疫系统低下的患者中。
近年来,非发酵菌的耐药性日益增加,使得治疗这些感染的难度逐渐增大。
因此,对非发酵菌的感染和耐药性进行研究,并制定相应的对策非常必要。
现状1.感染范围扩大:非发酵菌感染的范围正在逐渐扩大,除了常见的呼吸道、泌尿道、伤口等部位外,还可以引起血液感染、肺炎等严重感染。
这些感染往往发展迅速,治疗困难,容易导致死亡。
2.耐药性增加:非发酵菌对多种抗生素的耐药性逐渐增加,包括β-内酰胺类抗生素、氨基糖苷类抗生素、氟喹诺酮类抗生素等。
耐药菌株的出现导致治疗效果差,引发院内感染的流行。
3.传播渠道复杂:非发酵菌主要通过尘土、水源、医疗设备等途径进行传播,尤其是在医疗机构内易造成院内感染。
此外,非发酵菌还可通过接触传播和呼吸道传播。
对策针对非发酵菌感染及耐药性的现状1.加强感染控制措施:医疗机构应加强对非发酵菌感染的监测与控制。
提高医务人员和患者的手卫生、环境卫生和医疗器械的消毒灭菌水平,严格执行感染防控措施。
以降低感染传播机会,防止院内感染的发生。
2.合理使用抗生素:加强医务人员对抗生素的合理应用培训,推行抗生素的规范化使用。
避免滥用、过量使用抗生素,正确使用抗生素,减少耐药菌株的出现。
此外,为了提高对抗生素的选择和疗效监测能力,推广临床微生物学实验室技术及检测设备,减少延迟报告。
3.开发新的治疗方法:针对非发酵菌的耐药性,开发新的治疗方法是重要的对策。
如研发新的抗生素、联合用药方案、免疫治疗等。
此外,了解非发酵菌的致病机制,通过控制其毒力因子的表达,也是一个重要的研究方向。
4.加强监测与研究:加强对非发酵菌感染及耐药性的监测与研究。
监测菌株的耐药性变化,及时了解菌株分布情况,为制定对策提供依据。
非发酵菌的耐药性分析和抗菌药物治疗刘珊珊;刘伟光;刘明恒【摘要】目的分析我院非发酵菌耐药性情况,探讨抗菌药物治疗对策.方法对2010年1月~2011年12月我院分离出的非发酵菌耐药性进行回顾性分析.结果共检出非发酵菌227株,以铜绿假单胞菌(122株)、不动杆菌(65株)和嗜麦芽窄食单胞菌(17株)为主.铜绿假单胞菌对复方磺胺甲噁唑和氨苄西林高度耐药,对其它抗菌药物保持中度或低度耐药.不动杆菌对碳青霉烯类和头孢哌酮/舒巴坦等敏感,对其它抗菌药物的耐药率较高.嗜麦芽窄食单胞菌对碳青霉烯类天然耐药,对复方磺胺甲噁唑和环丙沙星等敏感.结论非发酵菌是基层医院感染的重要致病菌,其分布范围广且耐药率高,临床抗菌药物治疗应根据药敏试验结果选择合理的抗菌药物.【期刊名称】《现代医院》【年(卷),期】2013(013)003【总页数】3页(P7-9)【关键词】非发酵菌;耐药性;抗菌药物【作者】刘珊珊;刘伟光;刘明恒【作者单位】开平市中心医院广东开平529300【正文语种】中文非发酵菌广泛分布于自然界,某些细菌是构成人体正常菌群的一部分,是一类重要的条件致病菌。
近年来,随着广谱抗菌药物的大量使用,由非发酵菌引起的感染比例逐渐增多,以铜绿假单胞菌和不动杆菌(以鲍曼不动杆菌为主)等最为多见。
这类细菌可对多类抗菌药物产生耐药,临床耐药性问题日趋严重,给治疗带来极大的困难。
笔者统计分析了2010 年1 月~2011 年12 月医院内非发酵菌的来源、分布特点及耐药情况,旨在为非发酵菌的治疗提供参考,现报道如下。
1 资料与方法1.1 菌株来源收集自2010 年1 月~2011 年12 月医院内临床标本分离菌株,剔除同一患者相同部位的重复菌株。
1.2 菌株培养及鉴定标本按照《全国临床检验操作规程》进行培养,分离致病菌株。
使用ATB 微生物鉴定系统作菌株鉴定,鉴定测试卡购自生物梅里埃公司。
1.3 药敏试验采用ATB 配套的GNS 药敏卡测定,参照美国临床实验室标准化研究所(Clinical and Laboratory Standards Institute,CLSI)2010 年标准判定结果。