骨质疏松性骨折
- 格式:ppt
- 大小:18.82 MB
- 文档页数:81

骨质疏松性压缩骨折诊疗指南
一、定义
骨质疏松性压缩骨折( , )是指因骨质疏松导致脊柱椎体发生变形或碎裂。
二、病因
(1)骨质疏松。
年龄增大、老年人骨质疏松症、继发性骨质疏松等因素使椎体骨质减弱,容易发生压缩性变形。
(2)创伤。
轻微撞击或过重负重也可能导致骨质疏松的椎体发生压缩骨折。
三、分类
(1)症状性骨折:有明显症状如腰背疼痛。
(2)无症状骨折:即早期线检查可见骨折影,但无明显症状。
四、诊断
(1)线检查:早期线可能未见变化,脊柱线3个月后可见骨质减毁或重建征象。
(2)检查:灵敏度高,能更清晰显示骨折部位变形程度。
(3)检查:对软组织损伤显示明显,但诊断骨折主要依赖线和。
五、治疗原则
(1)缓解症状并改善生活质量。
(2)预防进一步骨折。
(3)恢复脊柱力量和功能。
六、治疗方法
(1)针对症状进行:外用止痛药、物理治疗等。
(2)治疗骨质疏松:钙剂、骨密度影响药等。
(3)严重病例外科减压或钉固定术。
(4)随访线监测治疗效果。
以上内容旨在为临床医生和患者提供初步参考。
具体应视个案进行个体化处理。



老年慢性病——科普骨质疏松性脊柱骨折一、什么是骨质疏松性脊柱骨折?骨质疏松性脊柱骨折是一种常见的骨骼问题,它是由于骨骼的疏松和骨质减少而导致的脊柱骨折。
这种骨折的主要原因是骨骼质量的下降,这使得脊柱的压力和力量承受能力下降。
这种疾病的诊断和治疗至关重要,因为它可能会导致长期的健康问题和疼痛。
二、骨质疏松性脊柱骨折的检查方法:检查骨质疏松性脊柱骨折的方法包括X射线、磁共振成像(MRI)和计算机断层扫描(CT扫描)。
这些检查可以帮助医生确定骨折的位置和严重程度。
如果病情较严重,医生可能会建议进行骨密度检查,以确定骨质疏松的程度。
骨密度检查是一种测量骨骼密度的方法。
骨密度检查可以帮助医生确定骨骼的健康状况。
这种检查通常使用X射线或超声波。
三、骨质疏松性脊柱骨折的主要表现:1.骨质疏松性脊柱骨折的主要表现是背部疼痛。
患者可能会感到背部沉重和僵硬,这是由于脊柱骨折导致的压力和疼痛。
这种疼痛通常会在活动时加重,例如弯腰或转身。
在严重的情况下,疼痛可能会持续数周或数月。
2.骨质疏松性脊柱骨折还可能导致身高缩短。
这是由于患者的脊柱骨折导致脊椎压缩,从而使身高缩短。
这种情况通常在患者超过50岁时更为常见。
3.骨质疏松性脊柱骨折还可能导致胸部和腹部疼痛。
这是由于脊柱骨折导致的压力和疼痛向周围器官传导。
患者可能会感到呼吸困难、消化不良和腹部不适。
4.骨质疏松性脊柱骨折还可能导致脊柱畸形。
当脊柱骨折愈合时,可能会发生骨折处的畸形。
这种情况通常会导致患者的姿势异常、驼背和肩膀不平。
四、骨质疏松性脊柱骨折的高危人群有哪些?骨质疏松性脊柱骨折发病率随着年龄的增长而逐渐上升。
该疾病的高危人群主要包括女性、年龄较大的人、低体重、长期使用激素药物、久坐或长期卧床不起的人、吸烟者、过度饮酒者等。
1.女性是骨质疏松性脊柱骨折的高危人群。
由于女性在更年期后,由于雌激素水平的下降,导致骨钙流失加快,从而导致骨质疏松的风险增加。
女性在绝经后的前10年内,骨质流失速度更快,因此更容易患上骨质疏松性脊柱骨折。

69岁的张大爷身体状况一直很好,有天洗澡时不慎脚底一滑,就站不起来了,右侧大腿根部疼痛难忍。
家人紧急送其到医院检查,发现右侧股骨颈骨折,医生建议手术治疗。
术后3个月左右,张大爷才逐渐恢复正常的活动和行走。
医生告诉张大爷,他这是因为骨质疏松导致的骨折。
到底什么是骨质疏松和骨质疏松性骨折?有哪些表现和危害?又该如何治疗呢?我们详细地给大家介绍一下。
什么是骨质疏松和骨质疏松性骨折骨质疏松症是一种以骨量降低和骨组织微结构破坏为特征,导致骨脆性增加和易于骨折的代谢性骨病。
骨质疏松最典型的特征是骨强度下降和骨折风险增加。
骨质疏松症可发生于任何年龄,多见于绝经后的女性和老年男性。
骨质疏松性骨折属于脆性骨折,是受到轻微外力或日常活动中即可能发生的骨折(相当于从站立高度或更低的高度跌倒),常见部位为脊柱、髋关节、手腕和前臂,其他部位也可发生。
骨质疏松性骨折是中老年人常见的骨骼疾病,也是骨质疏松症的严重阶段。
髋部骨折是最严重的骨质疏松性骨折,发生髋部骨折后1年内,20%的患者将死于各种并发症,约50%的患者可能致残。
骨质疏松性骨折已经成了老年患者致残和致死的主要原因之一,具有发病率高、致残致死率高、医疗花费高的特点,给患者、家庭和社会造成了沉重的负担。
世界卫生组织公布的数据显示,骨质疏松症给人类带来的危害仅次于心血管疾病,排在所有疾病的第二位,骨质疏松性骨折很多时候被称为老年人的“最后一次”骨折,绝非危言耸听。
目前我国人口老龄化程度不断加剧,骨质疏松性骨折的患病率已呈现逐年上升的趋势。
骨质疏松性骨折的表现骨质疏松症患者最常见的骨折部位是髋关节、脊柱、手腕和前臂,它们各有特点,也具有一些共性。
比如:髋部骨折髋部骨折会严重影响患者的日常生活和行为方式,一旦出现,患者需长期卧床制动以期骨折愈合。
这就有可能带来严重的并发症,比如褥疮、下肢静脉栓塞或肺栓塞和坠积性肺炎等。
脊柱骨折当脊柱椎骨因骨质疏松变得又薄又脆时,轻微的外伤或者摔倒就可能导致压缩性椎体骨折,出现腰背疼痛或全身骨痛等症状。

中国乡村医药杂志骨质疏松性骨折诊断及治疗进展罗先正北京友谊医院骨科主任医师随着杜会入口老年化的发展,骨质疏松症已成为威胁我国人群健康的主要疾病之一,其严重的后果是骨折。
骨质疏松患者由于骨量减少,骨结构退化,骨强度降低、脆性增加,日常生活或轻微创伤就可能导致骨折的发生。
临床上,最常见的骨质疏松骨折部位为脊柱、髋部及桡骨远端。
其他部位亦可发生骨折,如肱骨近端、胫骨近、远端骨折。
脊柱骨折多发生在椎体,无明显外伤史或轻微外伤,如平地跌倒等。
与年青人非骨质疏松性骨折不同。
后者骨折的发生需要一定的暴力损伤,有明显外伤史。
骨质疏松性骨折严重威胁老年人的身心健康,降低生存期的生活质量,致残率和死亡率明显增加,给家庭和社会增加经济负担。
如骨质疏松性脊柱骨折,严重时可出现剧烈腰背疼痛,影响呼吸循环功能的驼背畸形,腹胀、腹痛、消化不良等症状。
由于畸形、疼痛引起的心理障碍,可使患者出现抑郁,甚至萌发自杀意念。
骨折多发生在T。
与L。
之间,以胸腰椎最为常见。
骨质疏松性椎体骨折的发生,提示全身骨微结构的退变。
骨强度的下降,新的椎体骨折及髋部骨折的发生率将增加25%~50%。
因此,能否减少新的椎体骨折发争已成为治疗骨质疏松药物的评定标准。
髋部骨折的病死率及致残率均很高,骨折后第一年的病死率为20%,1/3患者出院后生活不能自理,需要家庭护理,不足1/3的患者能恢复剑骨折前的生活质量。
一.骨质疏松性骨折的临床诊断及进展1临床表现①一般表现:可出现疼痛.压痛,肿胀和功能障碍。
但骨质疏松骨折患者也可没有疼痛或仅有轻微疼痛,或表现为原有疼痛加重。
功能障碍也可很轻微,甚至患肢仍可活动。
②特有表现:可出现畸形,骨擦感(音)、反常活动。
但iN床上也有患者发生骨质疏松骨折后缺乏上述典型表现。
③骨质疏松症的表现:可出现身高变矮、脊柱侧凸或驼背畸形等。
2常规X线摄片在骨质疏松症诊断中的应用我国多数医院,特别是在基层医院,常规X线平片仍然是诊断骨质疏松最常用的检查方法。

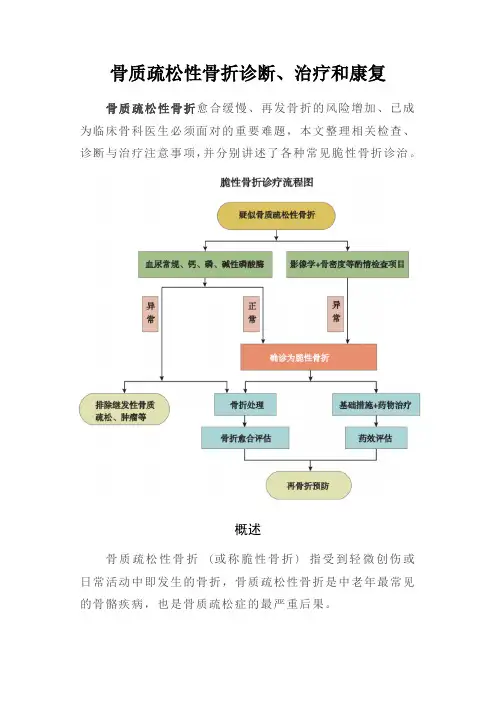
骨质疏松性骨折诊断、治疗和康复骨质疏松性骨折愈合缓慢、再发骨折的风险增加、已成为临床骨科医生必须面对的重要难题,本文整理相关检查、诊断与治疗注意事项,并分别讲述了各种常见脆性骨折诊治。
概述骨质疏松性骨折(或称脆性骨折) 指受到轻微创伤或日常活动中即发生的骨折,骨质疏松性骨折是中老年最常见的骨骼疾病,也是骨质疏松症的最严重后果。
骨质疏松性骨折的常见部位是椎体、髋部、桡骨远端、肱骨近端和骨盆等,其中最常见的是椎体骨折。
椎体压缩骨折50岁以上女性椎体骨折患病率约为15%,50岁以后椎体骨折的患病率随增龄而渐增,80 岁以上女性椎体骨折患病率可高达36.6%。
髋部骨折是最严重的骨质疏松性骨折。
骨质疏松性骨折特点①骨折患者卧床制动后,将发生快速骨丢失,会加重骨质疏松症。
②骨重建异常、骨折愈合过程缓慢,恢复时间长,易发生骨折延迟愈合甚至不愈合。
③再骨折发生的风险高。
④骨折部位骨量低,骨质量差,且多为粉碎性骨折,复位困难,不易达到满意效果。
⑤内固定治疗稳定性差,内固定物易松动、脱出,植骨易被吸收。
⑥多见于老年人群,常有合并症,全身状况差,并发症多,治疗复杂临床表现1、骨折骨折是骨质疏松症最严重的后果,常是部分骨质疏松患者的首发症状和就诊原因。
骨折后骨折部位出现疼痛、畸形、功能障碍等骨折特有的表现。
2、身高变矮、驼背骨质疏松老人,椎体主要由松质骨组成,较早出现骨量减少,发生压缩性骨折,致身高变矮或驼背畸形。
3、疼痛.骨质疏松性骨折常导致疼痛或疼痛加重。
影像学检查影像学检查是诊断骨折不可缺少的重要手段,可确定骨折的部位、类型、移位方向和程度,对骨折的诊断和治疗有重要价值。
1、X线:可确定骨折的部位、类型、移位方向和程度,对骨折诊断和治疗具有重要价值。
X 线片除具有骨折的表现外,还有骨质疏松的表现。
2、CT 平扫 + 三维:常用于判断骨折的程度和粉碎情况,椎体压缩程度、椎体周壁是否完整、椎管内的压迫情况,还能清晰显示关节内或关节周围骨折。


骨质疏松骨折诊疗指南骨质疏松骨折是指因骨质疏松导致的骨折,常见于老年人。
其发生原因主要与骨质疏松引起骨质密度减少和骨组织结构改变,从而导致骨质脆弱和骨折易发性增加有关。
下面是骨质疏松骨折的诊疗指南。
一、诊断1.病史:了解病人的个人史、家族史、药物史、饮食史等情况,特别是病人是否曾有骨折史。
2.体格检查:检查病人的身高、体重、骨骼压痛等情况。
3.骨密度检查:可以采取量子束、超声波、骨密度仪等方式测定骨密度,危险分级评估。
4.影像学检查:X线、磁共振等能够检测骨折或病变。
5.实验室检查:主要检查骨代谢指标如血清钙、磷、碱性磷酸酶、甲状旁腺激素、维生素D等。
二、治疗1.非手术治疗(1)药物治疗:对于轻度的骨质疏松或骨折,可以给予药物治疗,如钙剂、维生素D类药物、双磷酸盐等。
(2)康复训练:可进行康复训练,增强患者的骨密度和肌肉力量。
(1)骨折复位:对于骨折复位困难的患者,可采用手术进行复位。
(2)内固定:内固定手术主要是将金属板、钢钉等置入骨内固定骨折,使其恢复正常。
(3)关节置换:对于骨质疏松引起的关节疼痛和功能障碍,可采取关节置换手术,如人工髋关节置换手术。
三、预防1.饮食:建议多摄入富含钙、维生素D的食物,如奶制品、鱼类、肉类、蔬菜等。
2.体育运动:适当的体育运动能够增强人体骨密度和肌肉力量。
3.避免抽烟和饮酒:长期抽烟和饮酒会导致骨质疏松症加重,增加骨折风险。
4.药物预防:中度和高度危险的患者可采取药物预防,如钙剂、维生素D类药物、双磷酸盐等。
5.定期检查:定期进行骨密度检查,及时发现骨质疏松的早期症状,进行预防和治疗。

中国《骨质疏松性骨折诊疗指南》2024版解读《骨质疏松性骨折诊疗指南》是中国骨质疏松性骨折诊疗领域的权威指南,是指导临床医生进行骨质疏松性骨折的有效治疗和预防的重要依据。
该指南于2024年发布,其中包含了骨质疏松性骨折的诊断、治疗和预防的全面内容。
下面将对该指南进行解读。
1.骨质疏松性骨折的诊断:骨质疏松性骨折的诊断是基于临床表现和影像学检查。
根据指南,骨质疏松性骨折的临床表现包括身高减少、背痛、体位性脊柱变形等。
而影像学检查主要是通过骨密度检测(如DEXA)和骨折类型(如脊椎骨折)来确定。
2.骨质疏松性骨折的治疗:治疗骨质疏松性骨折的目标是减轻疼痛、修复骨折、预防再骨折和提高生活质量。
治疗的方法包括非药物治疗和药物治疗。
非药物治疗包括体位矫正、物理治疗、运动训练等。
药物治疗主要包括补钙剂、维生素D、双磷酸盐类药物、雌激素、骨形态发生蛋白类药物等。
其中,对于高危骨折患者,强烈推荐使用抗骨吸收剂。
3.骨质疏松性骨折的预防:骨质疏松性骨折的预防包括非药物预防和药物预防。
非药物预防主要包括增加体力活动、改善营养、戒烟限酒等。
药物预防主要包括补钙剂、维生素D和抗骨吸收剂等。
根据指南,对于50岁以上有骨质疏松风险因素的女性和男性,强烈推荐进行骨折风险评估,并采取相应的预防措施。
4.骨质疏松性骨折诊疗中的特殊人群:指南还针对特殊人群即妊娠期、青少年、高龄等人群给出了特殊的诊疗建议。
对于妊娠期妇女,根据指南,应合理控制钙的补充,并且避免长期补充维生素D。
对于青少年,应重视骨密度的监测,并及时进行治疗。
对于高龄人群,应该进行个性化的骨折风险评估,并针对性地给予治疗和预防。
综上所述,2024年版《骨质疏松性骨折诊疗指南》全面介绍了骨质疏松性骨折的诊断、治疗和预防,对于临床医生进行骨质疏松性骨折的管理提供了科学、规范的指导。
希望通过该指南的广泛应用,能够提高骨质疏松性骨折的诊治水平,减少骨折的发生,提高患者的生活质量。