骨质疏松性脊柱压缩性骨折
- 格式:pptx
- 大小:21.46 MB
- 文档页数:42

胸腰椎骨质疏松压缩性骨折临床路径一、胸腰椎骨质疏松压缩性骨折临床路径标准流程(一)适用对象第一诊断为胸/腰椎骨质疏松性压缩性骨折行椎体后凸成型术(pkp术)(二)诊断依据根据《脊柱外科手术学》1. 临床表现:病变部位不同,临床表现存在差异。
在疾病早期可表现为急性腰痛,可有或无明确的外伤史。
存在或不存在骨质疏松的诱发原因,年龄多大于60岁。
2. 辅助检查(1)X线平片可见了解椎体或骨质疏松情况(2)MRI、CT最具定位和定性诊断意义(三)选择治疗方案的依据1. 疼痛剧烈,平素身体较差,无法忍受长期卧床,无脊髓或神经受损表现。
2. 手术风险较大者需向患者或家属交待病情,如不同意手术应当充分告知风险,履行签字手术并予,严密观察。
(四)标准住院日为8-15天(五)进入路径标准1. 第一诊断必须符合诊断标准2. 当患者同时具有其他疾病诊断、但在住院期间不需特殊处理,不影响第一诊断性临床路径流程实施时可以进入路径。
(六)术前准备3天1. 必须的检查项目(1)血常规、尿常规、血型、大便常规(2)肝肾功能,血电解质,感染性疾病筛查(3)ECG、胸部X线平片(4)胸/腰椎正侧位片(5)胸/腰椎MRI2 . 术前必须行责任椎体的CT及重建3. 根据患者病情可选择:(1)肺功能、超声心动图(年龄﹥60岁或既往有相关病史者);(2)有相关疾病者必要时请相应科室会诊;(七)预防性抗生素的使用:按照《按照抗菌药物临床应用指导原则》(卫医发【2009】38号)执行(八)手术日为入院第四天1. 麻醉方式:局麻+强化2. 手术方式:C臂引导穿刺椎体后凸成型术3. 手术置入物:骨水泥4. 术中用药:碘海醇5. 术中使用C臂机(九)术后住院恢复期为四天1. 术后必须复查照片2. 术后使用抗生素头孢唑林钠2.0 2次/日或克林霉素0.6 2次/日或哌拉西林他唑巴坦2.25 2次/日3. 明确诊断后中药骨松一号补益肝肾,强筋壮骨,1包/次,2次/日术后选用:10%葡萄糖酸钙10ml10%葡萄糖注射液10ml iv qd降钙素针50iu塞莱昔布0.2 po bid(十)出院标准1. 生命体征平稳、疼痛消失2. 没有需要住院处理的并发症二、胸腰椎骨质疏松压缩性骨折临床路径表单适用对象:第一诊断为骨质疏松性压缩性骨折,行椎体后路成型术患者姓名:性别:年龄:门诊号:住院号:。

完整版)骨质疏松椎体压缩性骨折-诊疗指南及技术操作诊疗规范骨质疏松症是一种全身性、代谢性骨骼系统疾病,其特征为骨量减少、骨组织显微结构破坏、骨脆性增加、骨强度下降和骨折风险性增加。
当骨质疏松症导致骨密度和骨质量下降,骨强度减低时,轻微外力即可导致骨折。
其中,骨折疏松椎体压缩性骨折(OVF)是骨质疏松症骨折的常见类型,尤其容易发生在脊柱部位。
一、OVF诊疗流程在进行OVF的治疗前,需要进行鉴别诊断,排除其他可能的疾病,如肿瘤、结核等。
接着进行骨质疏松症和椎体骨折的诊断,通过实验室检查和骨密度检测(BMD)影像学检查(如X线、CT、MRI)来确认诊断。
在接诊患者时,需要进行病史询问和体格检查,如疼痛、脊柱变形和骨折等方面的检查。
治疗方面,生活方式的改变和补钙补充对于骨质疏松症的治疗很有帮助。
对于脊柱骨折,卧床休息和减压可以缓解疼痛,而经椎弓根内固定术和微创治疗(如PVP和PKP)则是常见的治疗方式。
二.OVF诊治指南一)临床特点骨质疏松症最典型的临床表现为疼痛、脊柱变形和脆性骨折。
然而,许多骨质疏松症患者早期可能没有明显的自觉症状,只有在进行X线或骨密度检查时才会发现已有骨质疏松改变。
疼痛方面,患者可能出现腰背酸痛或全身酸痛,负荷增加时疼痛加重或活动受限,严重时甚至会影响到翻身、起坐和行走。
骨质疏松严重者可能会出现身高缩短和驼背等脊柱变形,而椎体压缩性骨折则会导致胸廓畸形、腹部受压和心肺功能受损。
脆性骨折常发生在胸、腰椎等部位,而且发生过一次脆性骨折后,再次发生骨折的风险会明显增加。
二)实验室检查为了进行鉴别诊断,有时需要进行血、尿常规、肝、肾功能、血糖、钙、磷、碱性磷酸酶、性激素、25(OH)D和甲状旁腺激素等检查。
根据病情、药物选择、疗效观察和鉴别诊断需要,医生可以选择以下骨代谢和骨转换的指标来帮助分型、评估骨丢失速率和老年妇女骨折风险、选择干预措施和评估病情进展。
常用的检测指标包括血清钙、磷、25-羟维生素D和1,25-双羟维生素D。


骨质疏松性椎体压缩骨折围手术期健康教育概述骨质疏松性椎体压缩骨折是在骨质疏松、骨强度降低的基础上发生于脊柱的骨折,由轻微外力引起,表现为椎体压缩改变,以胸腰段(胸11至腰2)为好发部位,老年人的发病率最高。
一、治疗方法目前,治疗方法包括保守治疗与手术治疗。
1.保守治疗包括卧床休息、药物镇痛、支具外固定等。
保守治疗需与抗骨质疏松治疗相结合,现在临床使用的抗骨质疏松治疗的药物有鲑鱼降钙素、雌激素、阿仑膦酸钠、甲状旁腺素等,补充钙剂和维生素D。
2.手术治疗包括微创手术和开放性手术微创手术包括经皮椎体成形术(PVP)和经皮后凸成形术(PKP)。
术前指导1、向患者及家属详细介绍经皮椎体成形术(PVP)过程、麻醉方式及注意事项,消除其恐惧。
2、指导患者进行俯卧位耐受训练、腰部过伸位训练,时间从5min逐渐增至>30min,每天2次。
3、教会患者及家属正确使用大小便器,练习床上大小便。
术后指导1、饮食:鼓励患者进食高蛋白、高钙、易消化饮食。
2、功能锻炼:术后第一天即行踝关节背伸、跖屈、膝关节屈伸及直腿抬高训练;24h后鼓励患者半卧位,适应后再坐床边,然后床边站立,无不适应后可在陪护下缓慢行走;术后3-5d指导并严格督促患者循序渐进行五点式、三点式、飞燕式点水腰背肌功能训练。
3、在医护人员指导下配戴腰围或者外固定支具。
出院指导1、向患者及家属讲解预防、治疗骨质疏松的相关知识及注意安全的教育;多食富含钙、磷食品;遵医嘱长期服用钙片,在补钙期间注意补充维生素D及补充与骨代谢相关的其它营养素。
2、指导掌握散步、慢跑、练太极等功能锻炼的方法及注意事项等。
参考文献:《骨科健康教育手册》2017年6月第1版拟定:脊柱外科审核:护理部修订日期:2020年8月拟定日期:2020年8月。




骨质疏松性椎体压缩性骨折(O V C F)的经皮椎体后凸成形术(P K P)及椎体成形术(P V P)日间手术临床路径一㊁骨质疏松性椎体压缩性骨折(O V C F)的经皮椎体后凸成形术(P K P)及椎体成形术(P V P)日间手术临床路径标准住院流程(一)适用对象㊂第一诊断为骨质疏松性椎体压缩骨折(O V C F)(I C D-10: M80.8,M80.9),不伴有神经压迫症状行经皮椎体后凸成形术(P K P)(I C D-9-C M-3:81.00㊁81.66);经皮椎体成形术(P V P)(I C D-9-C M-3:81.65)(二)诊断依据㊂根据‘临床诊疗指南-骨科学分册“(中华医学会编著,人民卫生出版社),‘外科学(下册)“(8年制和7年制教材临床医学专用,人民卫生出版社)1.骨质疏松性椎体压缩骨折定义:由于原发性骨质疏松症导致脊柱椎体骨密度和骨质量下降,骨强度减低,使椎体在轻微外伤甚至没有外伤的情况下即发生压缩骨折,以胸/腰背部疼痛为主,伴或不伴下肢神经症状为临床表现的一种疾病㊂2.病史:大多数患者无明显外伤或仅有轻度外伤(如扭伤㊁颠簸㊁平地滑倒等),甚至咳嗽㊁喷嚏㊁弯腰等日常动作即可引起骨折㊂发病年龄一般男性>55岁,女性>50岁;女性多于男性,且多为绝经后女性㊂有激素应用史㊁吸烟史(每天>10支)㊁饮酒史(每天白酒>3两)㊁非体力劳动者为高发人群㊂3.症状:急性或慢性持续性腰背部㊁胸背部疼痛,可伴胸肋部疼痛㊂部分患者背痛在卧床休息时减轻或消失,但在翻身,坐起改变体位或行走等脊柱承担负荷时出现疼痛或疼痛加重㊂严重的椎体压缩骨折尤其是多发性椎体骨折可导致脊柱后凸畸形,患者可出现身高短缩和驼背㊂由于胸廓容积减小,使患者肺活量下降,肺功能明显受限,使得原有的限制性肺病加重㊂脊柱后凸的加重,使得肋弓对腹部压力增大,产生饱胀感,导致饱感提前㊁食欲减退,产生营养不良㊂4.体征:往往有腰背部㊁胸背部压痛㊁叩击痛,伴有胸椎或/和腰椎后凸㊁侧凸畸形,并可进行性加重㊂胸腰部活动受限,一般无下肢感觉㊁肌力减退及反射改变等神经损害表现,但如椎体压缩程度和脊柱畸形严重,也可出现神经功能损害表现㊂3.影像学检查:(1)X线检查,可有楔形或 双凹征 改变,伴骨小梁稀疏㊂部分可表现为椎体内 真空征 ,有假关节形成;(2)C T检查明确压缩程度,椎体周壁是否完整,椎体后缘是否有骨块突入椎管,以及椎管受侵害的程度;(3)M R I显示有新鲜的椎体骨折,在T1W I表现为低信号,T2W I为高信号或等信号,脂肪抑制序列呈高信号㊂4.骨密度:参照WHO推荐的诊断标准,双能X线吸收测定法(D X A)测定T值ȡ-1.0S D属正常;-2.5S D<T值< -1.0S D为骨量低下或骨量减少;T值ɤ-2.5S D为骨质疏松症㊂骨密度降低程度符合骨质疏松症诊断标准,同时伴有一处或多处骨折为严重骨质疏松症㊂常用的测量部位是L1-L4椎体及髋部㊂(三)治疗方案的选择及依据㊂根据‘临床诊疗指南-骨科学分册“(中华医学会编著,人民卫生出版社),‘外科学(下册)“(8年制和7年制教材临床医学专用,人民卫生出版社)(四)当日手术出院,院外拆线㊂(五)进入路径标准㊂1.骨质疏松性椎体压缩骨折诊断明确;2.骨折未造成明显神经压迫,椎体后缘骨皮质完整;3.具有明显的背部疼痛症状;4.排除炎症㊁成骨性转移性椎体肿瘤导致的骨折;5.患者无感染性疾病或全身感染,如骨髓炎和硬膜外脓肿;6.全身情况能够耐受手术(六)术前准备门诊完成㊂1.必须的检查项目:(1)血常规㊁尿常规㊁便功能;。
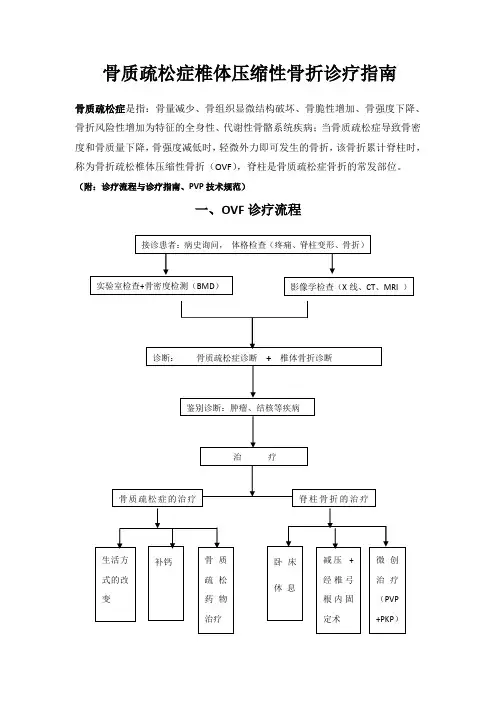
骨质疏松症椎体压缩性骨折诊疗指南骨质疏松症是指:骨量减少、骨组织显微结构破坏、骨脆性增加、骨强度下降、骨折风险性增加为特征的全身性、代谢性骨骼系统疾病;当骨质疏松症导致骨密度和骨质量下降,骨强度减低时,轻微外力即可发生的骨折,该骨折累计脊柱时,称为骨折疏松椎体压缩性骨折(OVF),脊柱是骨质疏松症骨折的常发部位。
(附:诊疗流程与诊疗指南、PVP技术规范)一、OVF诊疗流程二.OVF诊治指南(一)临床特点疼痛、脊柱变形和发生脆性骨折是骨质疏松症最典型的临床表现。
但许多骨质疏松症患者早期常无明显的自觉症状,往往在骨折发生后经X线或骨密度检查时才发现已有骨质疏松改变。
1、疼痛:患者可有腰背酸痛或周身酸痛,负荷增加时疼痛加重或活动受限,严重时翻身、起坐及行走有困难。
2、脊柱变形:骨质疏松严重者可有身高缩短和驼背。
椎体压缩性骨折会导致胸廓畸形,腹部受压,影响心肺功能等。
3、骨折:轻度外伤或日常活动后发生骨折为脆性骨折。
发生脆性骨折的常见部位为胸、腰椎。
发生过一次脆性骨折后,再次发生骨折的风险明显增加。
(二)实验室检查1. 根据鉴别诊断需要可选择检测血、尿常规,肝、肾功能,血糖、钙、磷、碱性磷酸酶、性激素、25(OH)D和甲状旁腺激素等。
2. 根据病情、药物选择、疗效观察和鉴别诊断需要,有条件的单位可分别选择下列骨代谢和骨转换的指标(包括骨形成和骨吸收指标)。
这类指标有助于骨转换的分型、骨丢失速率及老年妇女骨折的风险性评估、病情进展和干预措施的选择和评估。
临床常用检测指标:血清钙、磷、25-羟维生素D和1,25-双羟维生素D。
骨形成指标:血清碱性磷酸酶(ALP),骨钙素(OC)、骨源性碱性磷酸酶(BALP),l 型前胶原C端肽(PICP)、N端肽(PINP);骨吸收指标:空腹2小时的尿钙/肌酐比值,或血浆抗酒石酸酸性磷酸酶(TPACP)及l型胶原C端肽(S-CTX),尿吡啶啉(Pyr)和脱氧吡啶啉(d-Pyr),尿I型胶原C端肽(U-CTX)和N端肽(U-NTX)等。

骨质疏松伴压缩性骨折的临床治疗与护理【摘要】骨质疏松是一种常见的骨质疾病,容易导致压缩性骨折的发生。
本文对骨质疏松伴压缩性骨折的临床治疗与护理进行了综述。
通过鉴别诊断与评估确定患者的病情和治疗方向。
接着,介绍了药物治疗与康复训练的重要性,帮助患者尽快康复。
手术治疗及术后护理是治疗骨质疏松伴压缩性骨折的一种有效方法,需要严密监测术后恢复情况。
预防与护理策略的制定能够有效减少骨折的发生率。
对并发症的处理进行了说明,加强了患者的综合护理。
在总结中,强调了综合治疗的重要性,为患者提供更好的康复效果。
通过本文的介绍,希望能为临床医生和护士提供指导,提高对骨质疏松伴压缩性骨折患者的治疗水平。
【关键词】关键词:骨质疏松、压缩性骨折、临床治疗、护理、鉴别诊断、评估、药物治疗、康复训练、手术治疗、术后护理、预防、护理策略、并发症处理、总结。
1. 引言1.1 骨质疏松伴压缩性骨折的临床治疗与护理概述骨质疏松是一种常见的骨骼疾病,特别容易发生在老年人身上。
这种疾病会导致骨骼变得脆弱,容易发生压缩性骨折。
骨质疏松伴压缩性骨折的临床治疗与护理是非常重要的,可以有效减轻病人的疼痛,促进康复。
在治疗过程中,首先需要进行鉴别诊断与评估,准确判断骨折的类型和严重程度,为后续治疗提供依据。
药物治疗和康复训练是治疗的重要环节,通过合理的药物治疗和恢复训练可以加速骨折愈合的过程。
手术治疗在某些情况下是必不可少的,术后护理也需要重视,避免并发症的发生。
预防是关键,通过合理的饮食、运动和生活方式,可以有效预防骨质疏松和骨折的发生。
对于并发症的处理也是治疗过程中需要关注的重点。
综合治疗与护理策略,可以最大程度地帮助患者恢复健康。
通过全面的治疗与护理,骨质疏松伴压缩性骨折的患者可以得到有效的管理和康复。
就是希望通过这篇文章来为广大患者提供更多的帮助和指导。
2. 正文2.1 鉴别诊断与评估鉴别诊断与评估是骨质疏松伴压缩性骨折临床治疗的重要环节。

骨质疏松所致椎体压缩性骨折的诊治缓慢发生的骨质疏松性椎体压缩通常是无症状的。
愈合的骨折可能是胸部或腹部X线片上的偶然发现。
由于脊柱后凸,椎体骨折的存在可能会变得明显。
相反,显着椎体压迫的急性发作与疼痛有关。
疼痛是可以忍受的,并且在没有医学干预的情况下获得缓解。
有些缓解疼痛严重,需要入院治疗和使用强效的镇痛药物。
在患有急性症状性椎体骨折的患者中,通常没有先前创伤的病史。
典型的患者在突然弯曲,咳嗽或抬起后出现急性腰背部疼痛。
疼痛通常位于脊柱中线,但向一侧或双侧放射向侧腹,前腹部或髂后上棘。
相比之下,疼痛向腿部的辐射在压缩性骨折中很少见,一旦出现此症状表面脊髓或神经根受到骨折的压迫。
身高降低-骨质疏松症导致的身高减少通常是无症状和渐进性的。
除了骨质疏松性压缩性骨折外,椎间盘脱离可导致高度损失,并导致椎间盘狭窄或脊柱侧凸。
脊柱后凸-后凸可以是多个椎体压缩性骨折,特别是楔骨折的表现,虽然后凸可以独立地说明椎骨异常。
每次完全压缩断裂导致高度损失约1厘米或更多;高度超过4厘米的损失与15度的脊柱后凸有关。
然而,实际上,没有简单的脊柱后凸临床测量,并且由于测量技术和姿势的可变性,高度的测量可能是不一致的。
患有严重胸椎后凸的患者经常主诉颈部活动时出现疼痛或头痛,必须强行伸展颈部才能向前看。
由于颈椎过度伸展以保持直立,他们经常患有颈椎小关节疾病和退行性椎间盘疾病。
严重的脊柱后凸可能会导致限制性肺病。
诊断疑似急性椎体压缩性骨折的患者应使用胸腰椎正侧位片进行评估,以确诊。
影像学异常-骨质疏松症可能导致几种类型的椎体异常,包括楔形骨折,双凹或“鳕鱼”畸形,以及压缩性骨折。
压缩性骨折的射线照相特征包括一个或多个椎骨的前楔入椎体塌陷,椎体终板不规则和一般脱矿。
后楔入是不常见的,可能表明潜在的破坏性病变。
鉴别诊断压缩性骨折可能是骨质疏松症的首发症状。
重要的是要了解某些线索,这些线索表明椎骨骨折可能是由于不复杂的骨质疏松症引起的:骨折发生在不老的人身上,高于T4的椎骨单发椎体骨折是不常见的,除非在较低水平也有多处椎骨骨折。
骨质疏松性椎体压缩骨折(全文)骨质疏松性椎体压缩骨折(OVCFS)是指由于原发性骨质疏松症导致脊柱椎体骨密度和骨质量下降,骨强度减低,椎体在轻微外伤甚至没有明显外伤的情况下即发生压缩骨折。
OVCFs是骨质疏松性骨折(或称脆性骨折)最常见的骨折,约占所有骨质疏松性骨折的40%o一般发生在45岁以后,以绝经后妇女最多见,60-70岁发病率最高,此后发病率并不随年龄的增加而增加。
脊柱压缩性骨折,胸腰椎多见,骨折主要发生在胸或腰椎移行处,以T12最多见,其次为Ll o上位胸椎也可发生,颈椎骨折几乎没有。
01临床分型(I)基于椎体形态改变将OVCFS分为3型:椎体压缩呈楔形骨折、双凹骨折和垂直压缩性骨折,A.椎体楔形骨折:椎体前方高度变小,后方高度不变;B.双凹状骨折:椎体前方,后方高度不变,中间高度变小;C.压缩性骨折:椎体各部分高度均变小。
其中最常见的是楔形压缩骨折(51%),常导致患者腰背痛、脊柱后凸畸形、呼吸功能降低等一系列并发症。
(2)根据Genant等将X线分型标准OVCFS分为:A.轻度压缩骨折:在原椎体高度上压缩20%-25%。
B.中度压缩骨折:在原椎体高度上压缩25%-40%oC.重度压缩骨折:在原椎体高度上压缩>40%。
Genant 目视半定・判定方法椎体骨折程度 楔形变形双凹变形压缩变形1度:轻度骨折,与相同或相邻的椎骨相比,椎骨前、中、后部的高度大约下降20%~25%.2度:中度骨折,与相同或相邻的椎骨相比,椎骨前、中、后部的高度大约下 降26%~40%∙3度:重度骨折,与相同或相邻椎骨相比,椎前、中、后 部高度大约下降40%以上.02临床表现1.大多数患者无明显外伤或仅有轻度外伤(如扭伤、颠簸、平地滑倒等),甚至咳嗽、喷嚏、弯腰等日常动作即可引起骨折。
2 .疼痛脊椎压缩性骨折其中85%有疼痛等症状,而15%可无症状,体检脊柱局部有压痛,尤其是体位改变时疼痛明显,卧床休息时减轻或消失。