2分钟完成结肠镜绝招
- 格式:ppt
- 大小:3.95 MB
- 文档页数:27


如何正确进行结肠镜检查前的肠道准备结肠镜检查是一种常见的内窥镜检查,用于观察结肠内壁,以检查有关结肠的问题,如息肉、溃疡、炎症、出血等。
结肠镜检查在国内应用普遍,并且已经成为一项常规的诊断和筛查工具。
具体的检查流程、准备要求和医疗服务可能会因医院、医生有所差异,其中,正确进行结肠镜检查前的肠道准备工作是非常必要的。
大家了解一下吧!认识结肠镜检查的原理结肠镜是一种灵活的管状工具,包含一个光源和摄像头,可以通过肛门插入直肠,然后进入结肠。
1.插入阶段医生在检查之前会要求患者进行肠道准备。
一旦准备完成,患者会被要求采取侧卧位或仰卧位。
医生会将结肠镜轻轻插入肛门,并逐渐推进至结肠。
2.视觉检查结肠镜上的摄像头将内部图像传输到连接的显示器上,医生可以通过观察显示器清晰地看到结肠壁和其中的组织情况,以进行检查。
3.细节检查医生会逐步检查结肠的各个部位,包括直肠、乙状结肠、横结肠、降结肠和升结肠。
通过调整结肠镜的角度和位置,医生可以检查不同区域,并仔细观察是否存在异常病变,如息肉、溃疡、炎症或肿瘤。
4.治疗或取样在结肠镜检查过程中,医生还可以进行治疗或取样操作。
例如,他们可以在结肠镜引导下进行息肉切除、黏膜活组织检查(活检)或异物取出。
5.检查结束和后续操作结肠检查完成后,医生会慢慢将结肠镜移出体外。
患者可稍作休息,在观察期间需要注意任何不适或并发症的迹象。
正确进行结肠镜检查前肠道准备的意义正确进行结肠镜检查前肠道准备非常重要,它可以确保检查结果的准确性和可靠性。
肠道准备有助于清除肠道内的粪便和其他杂质,使医生能够清楚地看到结肠壁,并检出病变。
具体来说有以下几点:1.提高检查的可视性结肠镜检查需要医生通过结肠镜观察结肠内部的细节。
如果肠道内有较多的粪便和杂质会妨碍医生的视野,使其难以准确识别和评估结肠壁的病变。
2.发现隐蔽性病变某些肠道疾病,如早期结肠癌或息肉,可能在肠道内隐蔽并不易察觉。
通过肠道准备,可以清除粪便和杂质,使医生更容易发现这些隐蔽性病变,提高早期诊断和治疗的机会。


大肠镜操作方法要点:镜身拉直,以退为进,钮角旋镜,见腔进镜,吸引钩拉。
手法:左手握镜,大拇指和中指负责旋角,食指负责吸引、充气和冲洗;右手持镜,以大拇指和食指持镜,距肛门20-30cm,负责旋镜和进退镜子。
进镜方法:肛门和直肠:插入肛门2-3cm后注气,如一片红稍退镜,见腔进镜。
至直肠壶腹部调整视野,使液体位于下方,并尽可能吸除液体(即粪汁),见腔进镜,直达直-已移行部。
长约15cm。
乙状结肠:走向:先向前(腹部),然后向左、后,再向后、上,与降结肠移行。
进镜方法:1,多吸引,少吸液体少注气,见腔进镜(但别等腔开大,有一点腔能看清方向即可),一旦看不清腔即退镜,并调整方向。
一般多为向上、向左转(逆时针)。
2,当通过一个弯后,即钩拉右旋退镜,蛇行前进。
3,转弯时角度不可过大,避免“手柄征”。
4,过乙状结肠和降结肠达脾曲并拉直后一般为40cm左右,否则说明未拉直。
易犯错误:1,乙状结肠成袢或转弯处不能前行――――顺时针右旋退镜;2,方向角度正确,但看不到腔不敢前行――小心向前滑行数厘米,过了转弯后钩拉。
过乙-降移行处及降结肠:退镜拉直时镜深约30cm达乙-降移行处。
在不成袢的情况下,如果轻柔操作,尽量少注气、多钩拉退镜,一般可以通过。
具体:⑴见腔进镜,见弯即拉,直接到达乙降转弯处,如一时不能到达可通过吸气、见腔推镜和压腹等方法到达。
⑵在进入急转弯之前,现根据转弯方向预调旋角和旋镜,然后插入,边插边调,使镜头在肠腔转弯处滑行进入。
⑶一旦进入并通过转弯处,弯曲角钮不放松,然后拉镜,并顺时针退镜,拉直镜身。
⑷过乙-降移行部后继续见腔进镜,直达脾曲。
一般达脾曲为40CM,说明镜身已拉直。
(50CM原则)。
如果在乙状结肠已成袢,则必须解袢后才可进脾曲,解袢方法:1,N袢:即安上述方法进入,具体为:钩住已-降弯曲部,然后拉镜同时顺钟向右旋镜身(右旋退镜。
)2,α袢:特点:形成α袢后,已-降锐角消失,插镜时可以较为顺利抵达脾曲。
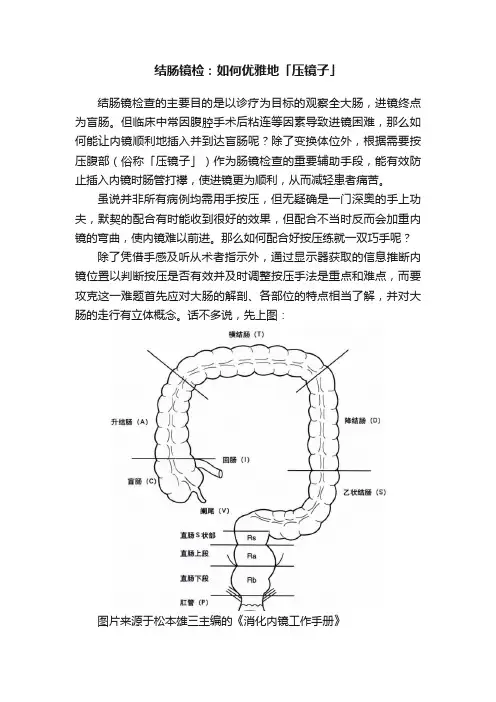
结肠镜检:如何优雅地「压镜子」结肠镜检查的主要目的是以诊疗为目标的观察全大肠,进镜终点为盲肠。
但临床中常因腹腔手术后粘连等因素导致进镜困难,那么如何能让内镜顺利地插入并到达盲肠呢?除了变换体位外,根据需要按压腹部(俗称「压镜子」)作为肠镜检查的重要辅助手段,能有效防止插入内镜时肠管打襻,使进镜更为顺利,从而减轻患者痛苦。
虽说并非所有病例均需用手按压,但无疑确是一门深奥的手上功夫,默契的配合有时能收到很好的效果,但配合不当时反而会加重内镜的弯曲,使内镜难以前进。
那么如何配合好按压练就一双巧手呢?除了凭借手感及听从术者指示外,通过显示器获取的信息推断内镜位置以判断按压是否有效并及时调整按压手法是重点和难点,而要攻克这一难题首先应对大肠的解剖、各部位的特点相当了解,并对大肠的走行有立体概念。
话不多说,先上图:图片来源于松本雄三主编的《消化内镜工作手册》再来个侧面像:图片来源于松本雄三主编的《消化内镜工作手册》对结肠走形有个整体观的概念后,下面根据正常结肠的内镜下图片来进行分解学习。
需要注意的是保持镜身的直线状态是手法压迫的重要前提,在已经成襻的情况下需先解襻后才能操作。
肛管特点:肠镜插入后,由肛管进入直肠。
肛管长约 4 cm,为肛缘至耻骨直肠肌附着部上缘的部分。
一般在退镜时观察。
建议体位:左侧卧位压迫技巧:无需压迫图为内镜反转观察直肠肛门交界处(图片来源于《图解大肠镜单人操作法》/endoatlas 网站)直肠特点:无结肠袋,有 3 个环肠腔半周的皱襞(Houston valves,亨氏瓣)。
当充分扩张时可见清晰地树枝状血管网。
建议体位:左侧卧位压迫技巧:无需压迫图为正常直肠黏膜皱襞(图片来源于《图解大肠镜单人操作法》/endoatlas 网站)乙状结肠特点:与肠系膜相连,具有可动性,向腹侧突出。
管腔较细、迂曲,半月皱襞比较细、矮,结肠袋不明显。
建议体位:左侧卧位/仰卧位压迫技巧:当乙状结肠冗长时,或为C 型乙状结肠时,可能需要压迫,指尖轻压下腹部即可(稍作触摸压迫,阻挡乙状结肠);此外,当进镜困难时,嘱患者从左侧卧位变为仰卧位,进行体位的改变也能获得良好效果。

[]结肠镜插入部位的标志、结肠镜单人操作法的常规实际操作及技巧X一、直肠的解剖:直肠是指从齿状线到直乙交界(RS)之间的长约15厘米的围,在直肠里,通常有上、中、下三个直肠瓣,其中中直肠瓣位于腹膜折返部。
电子肠镜下的齿状线图像电子肠镜的直肠反转图像电子肠镜的直肠腔图像电子肠镜的中直肠瓣电子肠镜的中直肠瓣电子肠镜的上直肠瓣电子肠镜的直肠、乙状结肠弯曲部(直、乙交界)电子肠镜的SD移行部图像电子肠镜的降结肠图像电子肠镜的脾曲图像电子肠镜的横结肠图像电子肠镜的肝曲图像电子肠镜的升结肠图像电子肠镜的盲肠图像大肠的立体模式图1、SD弯曲部是指从移动性大的乙状结肠到固定在后腹膜腔的降结肠之间的弯曲部,从肛门侧的腹侧到口侧的背侧多呈很锐的弯曲。
2、在脾曲部,肠管从背侧移行腹侧,到横结肠处。
3、横结肠的移动围特别大,其中间部分弯向下腹部。
4、在肝曲,肠管移向背侧,直至固定在腹膜后的升结肠处。
大肠受炎症、手术的影响的示意图一、轴保持短缩法1、可以设想,假定在大肠有5个固定部位,即直肠,SD移行部,脾曲、肝曲、盲肠5处。
如果用直线将这些点连接起来,则相当于从直肠到盲肠的最短路径,将之设想为大肠的轴。
轴保持短缩法2、用短缩操作法,使结肠镜的镜身与大肠的轴相一致,这样就有可能随心所欲地控制镜,就可以将几个固定部位的角度(直角、锐角)纯角化,以最短的路径抵达盲肠。
二、轴保持短缩法(B)1、当大肠轴保持在这种直线状态时,右手的镜动作会准确地传递到前端。
2、当肠轴偏移弯曲时,手的动作无法传递到前端,感到有阻力,这时,如果勉强插进或旋转镜身,则肠管过度伸展,患者会喊叫疼痛。
相反,也会发生推进镜时其前端退回的现象。
镜的自由感当保持镜轴状态时,右手的动作可以准确地传递到镜的前端,操作中感觉不到抵抗,当镜轴歪斜时,会感到有阻力,自由感消失,特别是保持从直肠到SD移行部的轴尤为重要。
Jiggling手技(快速往返进退镜)此方法适用于任何将肠管短缩,直线化的情况。

单人结肠镜检查操作法(one man method)患者取左侧卧位,大腿尽量向胸前屈曲,臀部与床尾的距离以不少于50cm 为宜,以便于操作过程中镜身的置放。
术者位于患者背部床边近床尾处,左手握持内镜操纵部于胸前,让左右弯曲钮处于自然状态(必要时可用左手稍调节,尽量不用右手操作),以拇指为主、示指为辅调节上下弯曲钮,以示指和中指分别控制吸引钮和注气注水钮,或中指协助握持内镜,单用示指控制吸引钮和注气注水钮。
让镜身成"U"字形的自然状态,右手于距肛门20cm~30cm处握持镜身,负责进镜与退镜,并配合旋转镜身。
主要由左手摆动及旋转镜身,利用杠杆的原理使被握持的镜身旋转而达到结肠镜端部旋转的目的,右手在旋转镜身时主要起协助及固定作用。
术前先行肛门指诊以了解肛门及下段直肠的情况。
镜端涂上润滑剂,术者右手先握持内镜端部,示指平贴内镜,在助手协助暴露患者肛门的情况下,将镜端侧面斜贴肛门一侧,用示指轻按使镜端滑入直肠内。
在保证内镜不会滑脱的情况下(可借助略抬高上弯曲钮),右手退至距肛门20cm~30cm处握持镜身,保持右手至患者肛门间的镜身成直线状态并与患者直肠同轴,向肠内少量注气并寻找肠腔,循腔进镜。
进镜过程随时调整、保持内镜轴呈直线状态(取直),边推进边使肠管短缩于镜身上。
使内镜在推进过程中始终保持充分的自由感是单人操作法得以顺利完成的基础与关键。
一般而言,在肠管充分短缩的情况下,结肠镜端到达结肠各弯曲部时内镜插入的长度分别为:直肠-乙状结肠交界15cm,乙状结肠-降结肠交界30cm,结肠脾曲40cm,结肠肝曲50cm~60cm ,回盲部70cm 左右。
在单人操作法插镜的整个过程中,应避免结肠镜插入过长,通过各弯曲部时能达到上述的适当距离,则说明整个的插入过程肠管都得到短缩、结肠镜都处于取直状态,此乃理想的操作境界。
若无法完全短缩、取直,镜端通过乙状结肠-降结肠移行部时镜身在乙状结肠处形成α襻或N襻,则应在镜端到达降结肠后进行乙状结肠短缩操作,解除已于乙状结肠上形成的肠襻,使镜轴恢复直线状态;如仍无法取直,不得已时可将内镜在带襻的状态下继续进镜(此时患者的痛苦是明显的,应尽量避免带襻下进镜),通过结肠脾曲达横结肠后,借力于脾曲,用旋镜、退镜及钩拉等多种手法并互相配合进行解襻取直。

肠镜操作心得脾曲通过方法:1.在紧挨脾曲部确位,使内镜直线化,镜身的自由感和肠缩短后内镜插入的长度(40cm)之后,充分抽吸空气,调角度向上并右旋内镜后,立即向左反旋转内镜。
2.穿过第一个皱褶后,一边抽吸空气一边左旋内镜,便进入横结肠(其内腔呈三角形)。
3.为使脾曲部的弯曲钝角化,应稍稍回收角度,并使肠管与内镜镜身保持一致的同时,向内插入。
如果由于脾曲的角度过大,无法顺利进入横结肠,接着可以采用以下4个不同的方法尝试通过脾曲。
首先采用吸气的方法,通过吸气使由于过度充气造成的角度过大得以缓和,容易通过一些。
如果依旧无法通过,那么可以采用第二种方法,就是让助手用右手压迫B点,使脾曲的角度变成钝角,以便容易进入横结肠的肠段内。
如果不行则不妨尝试第三种方法,改变体位,此时可以让病人采用右侧卧位,因为这样的体位改变,会使肠腔内原有的气体到达脾曲,肠段自身重力的作用,使得脾曲的角度变得柔和,肠镜通过自然也变的容易许多了。
一般大多数病例通过以上操作都可以顺利通过脾曲,进入横结肠。
如果操作失败,那么上级医生同样可以重复以上的操作;如果再失败,那么就尝试第四种方法,即逆时针旋转镜身,把下一肠腔的走向放到监视器的正上方,然后把向上的旋钮逐渐调大,并且向内进镜小于10cm,如果幸运通过此“滑进”技术。
发现横结肠的入口,那么结果也是不错的。
事先说明一下,我是一个单人肠镜的初学者,原来在单位做过一些双人肠镜,但没有人指点,技术很差,提高也很慢。
今年1、2月我到南方医院学习单人肠镜,在其内镜中心潘德寿主任等老师的指点下,感觉提高很快。
到今天我完成了30例病人(在南方医院做了20例,后来休息了一段时间,再加上我们医院肠镜病人比较少,所以动手机会不是特别多,但我一直在努力),所以还只能算初学者。
头10例我一例也没有完成,但从第11例到现在,只有2例没有做完,其中还有一例是因为病人有肛裂,疼痛难忍。
所完成的病人基本没什么痛苦。

1 结肠镜单人操作法插入技术与技巧结肠镜单人操作法插入技术与技巧姜泊刘思德潘德寿周殿元结肠镜插入技术分为两种, 一是在我国广泛采用的双人操作法(two men method);另一方法为单人操作法(one man method);是由美国学者Waye [1] ,Shinya[2] 于七十年代后期先后创立的方法,也是近年来在国外被广泛采用的结肠镜检查技术。
这一方法在对患者进行结肠镜检查过程中,检查者为一个人,用其左手控制角度、送气/水、吸引,同时用右手插入及旋转内镜,遵照不使肠管过度伸展的原则,通常是一边进行肠管的短缩化一边进行插入。
单人操作法历经20余年的实践, 不断改进并逐步完善了操作理论及技巧,操作方法已臻成熟。
随着结肠镜的结构、性能的不断改进,以及放大内镜的临床应用,单人操作法的推广应用日显重要,其主要原因有二:(1)放大内镜的应用要求操作更为精细,尤其是对微小病变的观察,要求术者具备高超的操作准确性,使镜头尽可能贴近病变,以观察病变的微细结构。
在这种技术的要求下,只有单人操作才有可能达到。
而双人操作则由于两人的配合难以十分准确, 所以很难达到精细观察的目的;(2)单人操作由于操作手感明确,可以避免粗暴动作,病人痛苦小,安全程度高。
由于上述原因,欧美国家早已全面推广;在***,80年代初在几位热心单人操作法先驱者的推广下,克服各种阻力[3], 目前近95%的内镜医师采用单人操作法。
在我国,尽管1982年美国学者Waye和***学者冈本平次(Shinya式单人操作法)先后来我国表演单人操作法;后来,迄今远未推广,仅有少数医院在应用。
但随着近年来国际及国内内镜会议上不断安排单人操作法示范表演, 工藤進英又多次来华推广,广大内镜医师已认识到单人操作法的优越性,推广单人操作法势在必行。
纵览Waye ,Shinya以及***学者的单人操作法,我们认为“轴保持短缩法”(改良Shinya操作法),易懂易学,因此,本章以工藤進英的《结肠镜插入法—从初学者到熟练者》[4]一书为蓝本,结合我们的实践体会[5],介绍如下。


肠镜初学者快速提高方法
肠镜是一种检查消化道疾病的有效方法,但对于初学者来说,肠镜检查可能会有些困难和挑战。
以下是肠镜初学者快速提高方法:
1. 学习解剖学知识:肠镜检查需要对人体消化道的解剖结构有深入了解,包括肠道的长度、结构和位置等。
初学者应该先学习相关知识,加深对肠道解剖学的理解。
2. 练习技能:肠镜技能需要反复练习才能掌握。
初学者应该多与经验丰富的肠镜医生一起工作,向他们请教和学习,掌握正确的操作技巧。
3. 建立自信心:肠镜检查需要医生有较高的自信心,初学者应该积极锻炼自己的自信心,认真对待每一个病人,避免出现犹豫或紧张等情况。
4. 多看肠镜视频:初学者可以通过观看肠镜检查的视频来提高自己的技能和认知水平。
观看肠镜视频有助于初学者了解肠镜检查的整个流程,掌握操作技巧,提高自己的专业水平。
5. 参加肠镜培训课程:参加肠镜培训课程可以帮助初学者系统学习肠镜检查的理论知识和实践技能。
在培训课程中,初学者可以向有经
验的医生请教问题,加深对肠镜检查的认识,提高自己的专业水平。
总的来说,肠镜初学者应该多学习、多练习、建立自信心,通过多方面的努力提高自己的水平,从而更好地服务于病人。
1 结肠镜单人操作法插入技术与技巧结肠镜单人操作法插入技术与技巧姜泊刘思德潘德寿周殿元结肠镜插入技术分为两种, 一是在我国广泛采用的双人操作法(two men method);另一方法为单人操作法(one man method);是由美国学者Waye [1] ,Shinya[2] 于七十年代后期先后创立的方法,也是近年来在国外被广泛采用的结肠镜检查技术。
这一方法在对患者进行结肠镜检查过程中,检查者为一个人,用其左手控制角度、送气/水、吸引,同时用右手插入及旋转内镜,遵照不使肠管过度伸展的原则,通常是一边进行肠管的短缩化一边进行插入。
单人操作法历经20余年的实践, 不断改进并逐步完善了操作理论及技巧,操作方法已臻成熟。
随着结肠镜的结构、性能的不断改进,以及放大内镜的临床应用,单人操作法的推广应用日显重要,其主要原因有二:(1)放大内镜的应用要求操作更为精细,尤其是对微小病变的观察,要求术者具备高超的操作准确性,使镜头尽可能贴近病变,以观察病变的微细结构。
在这种技术的要求下,只有单人操作才有可能达到。
而双人操作则由于两人的配合难以十分准确, 所以很难达到精细观察的目的;(2)单人操作由于操作手感明确,可以避免粗暴动作,病人痛苦小,安全程度高。
由于上述原因,欧美国家早已全面推广;在***,80年代初在几位热心单人操作法先驱者的推广下,克服各种阻力[3], 目前近95%的内镜医师采用单人操作法。
在我国,尽管1982年美国学者Waye和***学者冈本平次(Shinya式单人操作法)先后来我国表演单人操作法;后来,迄今远未推广,仅有少数医院在应用。
但随着近年来国际及国内内镜会议上不断安排单人操作法示范表演, 工藤進英又多次来华推广,广大内镜医师已认识到单人操作法的优越性,推广单人操作法势在必行。
纵览Waye ,Shinya以及***学者的单人操作法,我们认为“轴保持短缩法”(改良Shinya操作法),易懂易学,因此,本章以工藤進英的《结肠镜插入法—从初学者到熟练者》[4]一书为蓝本,结合我们的实践体会[5],介绍如下。
肠镜操作经验分享作为消化科医生,会做肠镜是必备技能之一,肠镜很难学,做得好就更难。
肠镜为什么难学?很多人在学习肠镜,但肠镜确实很难学,能做了但要做到病人不痛而且很快到回盲部更是难上加难。
为什么呢?这是很多人问我的问题,也是我刚学肠镜时困惑的问题,其实主要是:肠镜没有固定的招式,不象胃镜,路是固定的,到贲门口肯定是左转后右转,大钮 up,一招一式很清楚,但肠镜则不是,肠子的走向千变万化,不可能谁会告诉你到哪应该怎么走,怎么动纽,所以肠镜只有原则,套用武侠的一句话:只有心法,没有固定招式,修行在自身。
那些肠镜的基础1. 操作肠镜时的姿势,个人很强调操作肠镜时的姿势,因为那是练武时的马步,我当初初学肠镜时就是没注意这一点,现在想改有点改不掉,基本姿势如图。
图片来源:结肠镜插入法图中的重点是:a 右手不能离开镜子,b 右手距离肛门口 30 cm 左右(我当年就是没注意这一点,现在在努力改正中),大家初学时一定要坚持这样的姿势,对于你以后的肠镜高度有很主要的作用,相当于练武时的马步。
2. 关于肠镜本身,我们一直在操作肠镜,但你了解你使用的武器的基本结构和原理吗,当然,我不是指它的钮,我是指镜身,下图可帮助你们理解,肠镜是竹节样结构的,这就解释了为什么我们的镜子不能推,要旋和拉的基础。
图片来源:结肠镜插入法上图工藤的书里用来解释为什么要保持镜身的直,也就是保守镜身的自由度,但为说明如何保持,却写得很含糊,我自己总结出两个字,旋和拉。
其实镜身的结构和玩具蛇是一样的,你拉,它会变直;你旋,它也是直的。
而且,你把蛇扭出个圈,你转它尾巴,它不但会变直,蛇头还会往前走(你们能理解我这句话吗,如果理解就往下看,如果不理解去买个玩具蛇玩玩)。
肠镜的精髓个人认为,肠镜的精髓在于保持镜身的直,也就是自由度,那么如何保持镜身的直呢,拉和旋,而且旋比拉重要。
因为旋不但能接袢,还能让镜身继续前进,特别是过乙状结肠,尽量旋。
那么,往哪个方向旋呢,往正确的方向(等于没说)。
结肠镜检查怎么做关于《结肠镜检查怎么做》,是我们特意为大家整理的,希望对大家有所帮助。
伴随着生活水平的提升,大家的衣、食、住、行都获得了极大地改进,更为显著的要属吃完,也更是由于这般,有关肠胃类的病症也是日渐提升,要了解之前的人多是简易的蔬菜水果人类,小有鸡鸭鱼肉,而当代人的饮食搭配确是高脂的饮食搭配,为自己的胃肠提升了许多的压力,而针对肠胃类病症的诊断,肠镜是免不了的,那麼下边就而言说结肠镜查验如何做?肠镜是一个水管从肛门口插进,从十二指肠到盲肠,长短约有一百多厘米,它的结构作用与胃镜基本类似。
肠镜查验要比胃镜查验不便些,也比胃镜痛楚。
做一次详细的肠镜查验均值需要10分钟,肠道较为直的人非常容易做,5、6分鐘就可进行。
肠道晃来晃去,乃至系结的人,医师可能要花30分钟,才可以做了一次查验。
1、哪些人需要行肠镜查验40岁以上的人患肠子、直肠癌的机遇很高。
因而,40岁以上,分不清男人女人,都应当做一次详细的大肠镜查验,完全看一次,不可以只查验一部份。
除此之外,重点对象还要做肠镜查验。
亲属中有些人曾患上大肠癌,如爸爸妈妈或兄弟姊妹,或是自身曾有肠道息肉或直肠息肉,或曾得过肠子直肠癌,术后仍在追纵观测者,全是重点对象。
2、查验前提前准备查验前1天不必吃含有化学纤维的蔬菜水果,查验当日忌食;肠胃清理,按医生叮嘱开展肠胃提前准备,口服药清理肠胃者,吃药后要多喝水,最终排出来排便呈冷水或浅黄色,无粪渣,为最好的肠胃清理实际效果;查验前需要肝功能检查等查验。
3、查验的全过程进到诊断室查验,依照医师的具体指导脱掉裤子,不必感觉不好意思,随后侧躺在查验床边,随后医师会将一根带摄像镜头的水管从你的肛门口插进,而且在插进后持续的向里推动,在推动的全过程中医师可能会加气来开展扩大肠胃,会造成你能觉得到有较强的肚子涨的觉得。
在插进的全过程中,医师会一边观查一边询问你是不是有不适感的觉得,会持续的按你的腹部来查询腹部的澎涨水平,假如你觉得肚子涨的确实不舒服,能够规定医师中止一下,当肠镜进到来到医师要想查验的位置医师是能根据一旁的仪器设备查询到的。
结肠镜初学者技巧丁香园社区1.单人肠镜的困惑,怎么进行钩拉?过脾曲时为什么疼痛?感觉进镜不畅时,就要退镜、小幅度的调整角度、旋镜、寻到腔隙后吸气通过就是钩拉。
乙状结肠取直后通过脾区不疼痛。
角度打多少,要看你镜子所处肠腔的形态,最好是寻腔勾拉。
举个例子,你在脾曲勾拉,那你就可以UP到底。
如果你在乙状结肠或横结肠勾拉的时候,打的角度要尽量可以勾住,还要可以顺着前面的肠腔,这样勾拉的时候镜子就顺势往里走了。
进行勾拉时,一般先抽气,大旋钮打成一定角度,但前提是勾拉时还可以看见肠腔,这样比较安全,可以防止黏膜撕裂。
另外,退镜时,镜身右旋,可以取直镜身,说明是“α”袢;如果右旋反而肠腔退了出来,说明是反“α”袢,此时左旋镜身即可取直镜身。
乙状结肠取直镜身很重要,这样进脾曲、肝曲一般都比较顺利!2.瘦人在做肠镜检查时关键是取直镜身,千万不要结袢,反复勾拉,一般用较短镜身就可到达盲肠。
瘦人难在乙状结肠,胖人难在横结肠。
瘦人乙状结肠肠腔狭,皱襞厚,皱襞之间间距小,故易成攀,要熟练须很长的时间反复磨练,才能变成自己的经验;胖人主要因为肠系膜脂肪厚,导致横结肠下垂,这时应在脾曲处改为右侧卧位就可顺利到达肝曲了,但要保证到脾曲处镜身进入40cm,说明在乙状结肠没有成攀。
通过直乙结肠、乙降结肠移行部:左侧卧位通过直肠及直乙结肠交界时,调角度向上,再向左旋转镜身进镜,越过直乙交界后,充分抽出空气,回拉并右旋镜身,进行镜身取直缩短的操作,拉直直乙弯曲部。
通过乙状结肠时,一边抽吸空气,一边有意识退拉内镜,一边右旋内镜,有时要左旋,使乙状结肠缩短直线化过程中插入结肠镜。
我们将这种方法总称为“右旋短缩技术”。
在乙状结肠通过后或脾曲通过后,如有结袢,右旋短缩技术在此时的应用极为重要,通过右旋镜身及向后退镜,可使绝大部分结袢消除并取直镜身。
结肠脾曲、肝曲:在紧挨脾曲部位使内镜直线化,充分抽吸空气调角度向上并右旋内镜镜身后,立即向左反旋转内镜。
1 结肠镜单人操作法插入技术与技巧结肠镜单人操作法插入技术与技巧姜泊刘思德潘德寿周殿元结肠镜插入技术分为两种, 一是在我国广泛采用的双人操作法(two men method);另一方法为单人操作法(one man method);是由美国学者Waye [1] ,Shinya[2] 于七十年代后期先后创立的方法,也是近年来在国外被广泛采用的结肠镜检查技术。
这一方法在对患者进行结肠镜检查过程中,检查者为一个人,用其左手控制角度、送气/水、吸引,同时用右手插入及旋转内镜,遵照不使肠管过度伸展的原则,通常是一边进行肠管的短缩化一边进行插入。
单人操作法历经20余年的实践, 不断改进并逐步完善了操作理论及技巧,操作方法已臻成熟。
随着结肠镜的结构、性能的不断改进,以及放大内镜的临床应用,单人操作法的推广应用日显重要,其主要原因有二:(1)放大内镜的应用要求操作更为精细,尤其是对微小病变的观察,要求术者具备高超的操作准确性,使镜头尽可能贴近病变,以观察病变的微细结构。
在这种技术的要求下,只有单人操作才有可能达到。
而双人操作则由于两人的配合难以十分准确, 所以很难达到精细观察的目的;(2)单人操作由于操作手感明确,可以避免粗暴动作,病人痛苦小,安全程度高。
由于上述原因,欧美国家早已全面推广;在***,80年代初在几位热心单人操作法先驱者的推广下,克服各种阻力[3], 目前近95%的内镜医师采用单人操作法。
在我国,尽管1982年美国学者Waye和***学者冈本平次(Shinya式单人操作法)先后来我国表演单人操作法;后来,迄今远未推广,仅有少数医院在应用。
但随着近年来国际及国内内镜会议上不断安排单人操作法示范表演, 工藤进英又多次来华推广,广大内镜医师已认识到单人操作法的优越性,推广单人操作法势在必行。
纵览Waye ,Shinya以及***学者的单人操作法,我们认为“轴保持短缩法”(改良Shinya操作法),易懂易学,因此,本章以工藤进英的《结肠镜插入法—从初学者到熟练者》[4]一书为蓝本,结合我们的实践体会[5],介绍如下。