心房颤动治疗指南
- 格式:doc
- 大小:164.00 KB
- 文档页数:8

心房颤动(AF)是一种常见的心律失常,患者发生卒中的风险较高。
因此,抗凝治疗在AF患者中十分重要。
2024年美国心脏协会(AHA)和美国心脏学会(ACC)发布了心房颤动的最新指南,特别是针对抗凝治疗的指导。
本文将对2024年心房颤动指南中关于抗凝治疗的要点进行解读。
首先,指南中对抗凝治疗的适应症进行了明确的规定。
对于AF患者,根据卒中风险评估的结果,患者被分为低危、中危和高危三个不同的风险层次。
对于高危患者,即CHADS2分数≥2或者CHADS2-VASc分数≥3的患者,强烈推荐使用口服抗凝药物进行长期抗凝治疗。
而对于低危患者,即CHADS2分数为0或CHADS2-VASc分数为0-1的患者,则不建议进行抗凝治疗。
对于中危患者,指南建议根据患者的年龄、性别、高血压、糖尿病等危险因素来综合判断是否采用抗凝治疗。
其次,指南中对口服抗凝药物的选择和应用进行了详细说明。
目前常用的口服抗凝药物包括维生素K拮抗剂(VKAs)和新型口服抗凝药物(NOACs)。
对于AF患者,在口服抗凝治疗的选择上,VKAs如华法林仍然是首选药物。
对于无法耐受华法林或不能控制国际标准化比率(INR)值的患者,可以考虑使用NOACs,如达比加群(Dabigatran)、利伐罗班(Rivaroxaban)、阿哌沙班(Apixaban)等。
此外,指南还提出了NOACs的使用细节,包括口服剂量、用药时间等方面的建议。
另外,指南中也强调了抗凝治疗的监测和管理问题。
对于使用VKAs的患者,需要定期监测INR值,以确保药物的有效性和安全性。
同时,患者需要接受良好的教育,遵循医生的建议,控制饮食和药物的相互作用。
而对于使用NOACs的患者,虽然无需定期监测,但也需要关注可能出现的不良反应和药物相互作用。
在使用NOACs期间,患者需要密切关注自己的身体状况,及时向医生报告任何异常情况。
最后,指南中还强调了特殊情况下的抗凝治疗。
比如对于年龄≥75岁的患者、肾功能不全的患者、合并冠心病或患有其他心血管疾病的患者等特殊人群,需要根据其具体情况做出个性化的抗凝治疗选择。


2023年欧美心房颤动指南欧洲心脏病学会(ESC)2010 年制定了新的心房颤动(房颤)治疗指南(以下简称ESC 指南),并发表在《欧洲心脏病杂志》上。
2011 年,美国心脏病学会基金会(ACCF)/ 美国心脏协会(AHA)/ 美国心律学会(HRS)联合更新了美国房颤诊疗指南(以下简称ACCF 2011 指南)。
在《ACC/AHA/ ESC 2006 年房颤治疗指南》的基础上,新的欧美指南在房颤的抗栓、导管消融及药物治疗等方面均作出了重要的更新。
1 房颤的抗栓治疗1.1 卒中危险评估在房颤的卒中和血栓栓塞危险分层方面,既往常用的CHADS2积分(表1)相对简单,便于记忆,但是并未包括所有已知的卒中危险因素。
因此,ESC 新指南提出了新的评分系统——CHA2DS2VASc 积分(表2),其在CHADS2积分基础上将年龄≥75 岁由1 分改为了2 分,同时增加了血管疾病、年龄65~74岁、性别(女性)3 个危险因素,最高积分达到9 分。
ESC 新指南将房颤的危险因素分为主要危险因素(卒中史或一过性脑缺血发作及年龄≥75岁)和临床相关的非主要危险因素[ 心力衰竭(心衰)、高血压、糖尿病、以及既往指南认为还不明确的危险因素包括女性、年龄65~74岁和血管疾病,即心肌梗死、复合型主动脉斑块以及外周动脉疾病(PAD)等]。
ESC 指南建议直接根据危险因素选择抗栓治疗策略,存在一个主要危险因素或两个以上临床相关的非主要危险因素,即CHA2DS2VASc 积分≥2 分者需服用口服抗凝药(OAC);存在一个临床相关的非主要危险因素,即CHA2DS2VASc 积分为1 分者,服OAC 或阿司匹林均可,但推荐OAC ;无危险因素,即CHA2DS2VASc 积分0 分者,可服用阿司匹林或不进行抗栓治疗。
表1 CHADS2积分表2 CHA2DS2VASc积分1.2 抗凝出血危险评估 ESC 新指南建议应用HAS-BLED 出血风险积分评价房颤患者的出血风险,积分≥3 分时提示“高危”(表3)。

ACC/AHA/ESC心房颤动治疗指南关键词:ACC AHA ESC 房颤美国心脏病学院(ACC)、美国心脏协会(AHA)和欧洲心脏协会(ESC)共同修订了心房颤动的治美国心脏病学院(ACC)、美国心脏协会(AHA)和欧洲心脏协会(ESC)共同修订了心房颤动的治疗指南,以下是该指南关于心房颤动治疗的主要建议。
一、药物控制心房颤动(简称房颤,AF)心室率I类建议1.持续性或永久性房颤患者,测量静息状态和服药后的心室率(ß受体阻滞剂或非二氢吡啶类钙拮抗剂)。
(B)2.如果患者没有预激,紧急情况下建议静脉应用ß受体阻滞剂或非二氢吡啶类钙拮抗剂以减慢心室率,注意观察患者有无低血压或心力衰竭。
(B)3.没有旁道的房颤合并心力衰竭患者,建议静脉应用地高辛或胺碘酮以控制心室率。
(B)4.活动时有房颤症状的患者,应评估运动时心室率是否合适,调整药物剂量以使心室率保持在生理范围。
(C)5.口服地高辛能够有效控制房颤患者的静息心率,可用于心力衰竭、左室功能不全和惯于久坐的患者。
(C)IIa类建议1.地高辛与ß受体阻滞剂或非二氢吡啶类钙拮抗剂联合使用控制房颤患者的运动和静息心率是合理的。
药物选择应个体化,注意药物剂量避免出现心动过缓。
(B)2.药物治疗效果不佳或副作用严重时,可以考虑房室结或旁道射频消融治疗以控制心室率。
(B)3.当其他方法治疗效果不佳或有禁忌证时,可静脉应用胺碘酮控制心室率。
(C)4.对于有旁道的房颤患者电复律不是必须的,静脉应用普鲁卡因胺或伊布利特是合理的替代选择。
(C)IIb类建议1. ß受体阻滞剂、非二氢吡啶类钙拮抗剂或地高辛,单用或联合应用,均不能充分控制患者的静息和运动心室率时,建议口服胺碘酮。
(C)2. 血流动力学稳定经旁道传导的房颤患者,可以考虑静脉应用普鲁卡因胺、丙吡胺、伊布利特或胺碘酮。
(B)3.当药物不能控制心室率或怀疑心动过速性心肌病时,可以考虑经导管射频消融房室结。




ESC 2023房颤治疗全面指南1. 引言本文档旨在提供关于房颤治疗的全面指南,以帮助医生和患者做出明智的治疗决策。
以下是根据最新的ESC 2023指南总结的治疗策略和建议。
2. 非药物治疗2.1 心房颤动消融术- 心房颤动消融术是一种常见的非药物治疗方法,可以通过破坏心脏组织中产生心房颤动的异常电路来恢复正常心律。
- 消融术可以采用导管射频消融、冷冻消融或激光消融等不同技术。
- 患者的年龄、病史、症状和心脏结构等因素应被综合考虑,以确定是否适合进行消融术。
2.2 心房封堵器- 心房封堵器是一种用于预防房颤引起的栓塞事件的设备。
它通过封堵心房中的左心耳,阻止血栓形成和栓塞的风险。
- 心房封堵器的选择应基于患者的年龄、病史和血栓形成风险等因素。
3. 药物治疗3.1 抗心律失常药物- 抗心律失常药物可以用于控制心房颤动的心律,并减少症状和心脏负荷。
- 药物的选择应基于患者的年龄、病史、心功能和合并疾病等因素。
- 需要注意药物的副作用和相互作用。
3.2 抗凝血治疗- 抗凝血治疗是预防房颤引起的栓塞事件的重要手段。
- 新型口服抗凝药物(NOACs)已经成为抗凝血治疗的首选,但仍需根据患者的年龄、肝肾功能和合并疾病等因素进行选择。
4. 其他治疗方法4.1 心脏起搏器- 心脏起搏器可以用于控制心房颤动引起的心室率过快问题,并改善心脏功能。
- 心脏起搏器的选择应基于患者的症状、心功能和心室率等因素。
4.2 心脏手术- 对于部分房颤患者,心脏手术可能是一种治疗选择,如心房消融手术或心脏瓣膜手术。
- 手术的选择应基于患者的年龄、病史和心脏结构等因素。
5. 结论本指南总结了ESC 2023关于房颤治疗的最新指南。
在制定治疗决策时,应综合考虑患者的年龄、病史、症状和心脏结构等因素。
非药物治疗如心房颤动消融术和心房封堵器可以提供有效的治疗选择。
药物治疗包括抗心律失常药物和抗凝血治疗。
其他治疗方法如心脏起搏器和心脏手术也可考虑。

ESC 2023心房颤动治疗指南(全文) ESC 2023心房颤动治疗指南
简介
本指南旨在为医生、患者和决策者提供关于心房颤动治疗的最新建议。
以下是ESC 2023心房颤动治疗指南的要点。
预防
- 预防性抗凝治疗:对于有高危因素的患者,建议使用口服抗凝药物来预防血栓形成。
- 心脏健康维护:通过保持健康生活方式和减少心脑血管疾病风险因素来预防心房颤动的发生。
诊断
- 完整的病史记录和体格检查:通过详细记录患者病史和进行全面体格检查来诊断心房颤动。
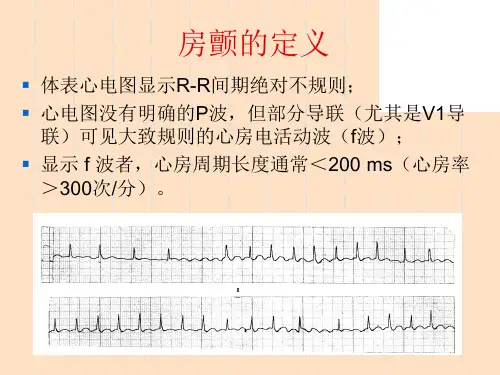
- 心电图检查:心电图是一种简单有效的诊断工具,可以检测心房颤动的存在。
治疗
- 心律控制治疗:通过使用抗心律失常药物来恢复正常的心律,包括口服和静脉给药。
- 心房率控制治疗:通过使用药物来控制心房率,从而减少心
室率和心房颤动症状。
- 心房颤动手术治疗:对于难治性心房颤动患者,手术治疗可
能是一种选择,包括射频消融和手术迷路切断术。
- 特定患者群体的治疗考虑:针对不同患者群体,如年轻患者、老年患者、孕妇等,需要特殊的治疗策略。
结论
本指南提供了关于ESC 2023心房颤动治疗的主要建议,旨在
帮助医生和决策者做出最佳治疗决策。
然而,具体的治疗方案仍应
根据患者的具体情况来制定。

2010年《ESC心房颤动治疗指南》解读2010年欧洲心脏病学会(ESC)会议上公布了《心房颤动治疗指南》(以下简称新指南),并于8月27日发表于《欧洲心脏杂志》上。
新指南实际上是2006年《ACC/AHA/ESC心房颤动治疗指南》的延续,根据临床实践及相关的循证医学证据,新指南在其基础上进行了较为全面的更新。
分型:房颤“五型论”新指南将房颤分为五类:首次诊断的房颤、阵发性房颤、持续性房颤、长程持续性(long-standing persistent)房颤、永久性房颤。
新指南指出,永久性房颤将不再考虑节律控制策略。
长程持续性房颤是在导管消融时代新出现的一个名词,导管消融使房颤治愈成为可能,房颤不再是“永久性”,新指南定义长程持续性房颤为房颤持续时间超过1年,拟采用节律控制策略,即接受导管消融治疗。
新指南指出对于怀疑房颤或确诊房颤的患者,详细询问病史尤为重要,包括:症状发作时患者感知自身心脏节律是否规则;房颤发作是否存在诱发因素,如运动、情绪激动或饮酒;症状严重程度;发作是否频繁,每次发作持续时间;是否合并其他疾病,如高血压、冠心病、心力衰竭(心衰)、外周血管疾病、脑血管疾病、卒中、糖尿病或慢性肺部疾病;是否嗜酒;是否存在房颤家族史。
呼吁出台症状评估标准,抗凝更加细化,随访注重变化新指南首次提出了根据欧洲心律学会(EHRA)房颤相关症状积分进行分级。
EHRAⅠ:无任何症状;EHRAⅡ:症状轻微,日常活动不受影响;EHRA Ⅲ:症状严重,日常活动受到影响;EHRAⅣ:致残性症状,无法从事日常活动。
需要注意的是,EHRA积分相关的症状只与房颤相关,当房颤转复为窦性心律或心室率控制后,相应的症状将消失或减轻。
房颤相关症状的EHRA 分级是治疗策略的选择重要依据,推荐用EHRA积分评价房颤相关症状的严重程度(Ⅰ,B)。
危险分层在卒中和血栓栓塞的危险分层方面,新指南提出了新的评分系统——CHA2DS2VASc积分(表1),其在CHADS2积分基础上将年龄≥75岁由1分改为了2分,增加了血管疾病、年龄65~74岁、性别(女性)三个危险因素。
根据CHA2DS2VASc积分,新指南提出了选择抗栓治疗策略的方案(图1)。
新指南关于选择口服抗凝药物的建议:除了低危患者(孤立性房颤、年龄<65岁)或存在禁忌征,所有房颤患者及均应行抗栓治疗以预防血栓栓塞并发症(Ⅰ,A)。
对于具体患者而言,抗栓治疗的选择应基于卒中、血栓栓塞和出血的绝对风险以及风险获益比(Ⅰ,A)。
CHADS2积分简单、易记,推荐用其对非瓣膜房颤进行初始卒中风险评估(Ⅰ,A)。
更为细致全面的卒中风险评估(如CHADS2为0~1分),推荐用基于危险因素的方法进行评价,考虑到患者的“主要”和“临床相关的非主要卒中危险因素” (Ⅰ,A)。
无危险因素的患者(年龄<65岁的孤立性房颤,无任何危险因素),可不进行任何抗栓治疗,包括阿司匹林(Ⅱa,B)。
对于拒绝服用口服抗凝药物或有服用禁忌的患者,可联用75~100 mg阿司匹林和75 mg氯吡格雷替代(Ⅱa,B)。
新指南指出,房颤患者开始抗凝治疗之前应进行出血风险评估。
新指南建议首次推出了HAS-BLED出血风险积分(表2),包括高血压、肝肾功能损害、卒中、出血史、INR波动、老年(如年龄>65岁)、药物(如联用抗血小板药或非甾体类抗炎药)或嗜酒,评价房颤患者出血风险,积分≥3分时提示“高危”,出血高危患者无论接受华法林还是阿司匹林治疗,均应谨慎,并在开始抗栓治疗之后定期复查。
对于非瓣膜性房颤患者,权衡低INR时卒中风险和高INR时出血风险,新指南仍推荐控制INR2~3。
新指南同时也指出,华法林代谢受到药物、食物和酒精等影响;服用华法林时,不同患者和同一患者不同时间INR波动较大。
近期发表的临床对照试验中,仅60%~65%的时间内INR控制在2~3,而在真实世界中,这一数字可能低于50%,在我国则更低。
若INR达到治疗范围的时间低于60%,有可能完全抵消服用华法林的获益。
队列研究显示INR在1.5~2.0时,卒中风险升高两倍,故不建议INR<2.0。
需要指出的是,由于种族差异,这一标准并不一定完全适合中国者。
房颤随访新指南强调,除了基线评估和初始治疗之外,有计划的临床随访尤为重要。
随访中应注意以下内容:(1)卒中危险因素是否发生了变化(如新发糖尿病、高血压等),尤其应注意是否已具备抗凝指征。
(2)目前是否应该抗凝,是否有新出现的卒中危险因素,或存在抗凝必要如血栓栓塞低危患者复律后应给予低分子肝素抗凝。
(3)治疗后患者症状是否改善,若无改善,是否需更换治疗方案。
(4)是否出现促心律失常的征象或风险,若出现,是否需要调整药物剂量或更换治疗方案。
(5)在服用AAD的情况下,阵发性房颤是否已进展为持续性/永久性房颤,是否需要更换治疗方案。
(6)室率控制的疗效如何,静息状态和体力活动时的目标心率是否实现。
药物治疗以缓解症状为首要目标心率控制松弛有度既往指南建议严格的心率控制策略,即静息时心率控制在60~80次/分,而中度体力活动时控制在90~115次/分。
基于近期公布的RACE Ⅱ研究,新指南建议,对于无严重的快速心率相关症状者,采用宽松的心率控制策略是合理的;对于采用严格室率控制策略的患者,出于安全性考虑,体力活动时若心率过快需行运动试验及24 h动态心电图检查。
药物选择包括β受体阻滞剂、非二氢吡啶类钙拮抗剂和地高辛等;上述药物无效时,亦可选用胺碘酮控制房颤的心室率;另外,决奈达隆可有效减慢静息或活动时的心率,可应用于反复发作的阵发性房颤的心率控制。
通常采用节律控制策略主要是为了缓解房颤相关的症状,相反,对于无明显症状的患者(或控制心率治疗后无症状的患者),通常不需要接受抗心律失常药物(AAD)治疗。
服用AAD维持窦律应注意:(1)治疗的目的在于减轻房颤相关症状;(2)AAD维持窦律的效果有限;(3)抗心律失常治疗有效主要表现为减少房颤发作,而不是消除房颤;(4)一种AAD无效时可换用其他AAD;(5)药物的促心律失常效应和心外不良反应常见;(6)同疗效相比,更应重视AAD应用的安全性。
常用的AAD包括胺碘酮、决奈达隆、氟卡尼、普罗帕酮和索他洛尔(均为Ⅰ,A)。
迄今为止,胺碘酮仍然是所有AAD中维持窦性心律疗效最好的药物(Ⅰ,A),鉴于其毒性反应,通常只在其他药物无效或存在禁忌时才考虑使用(Ⅰ,C);对于严重心衰患者,NYHAⅢ/Ⅳ级或近期心功能不稳定(NYHA Ⅱ级),1月之内出现过心功能失代偿者,应考虑应用胺碘酮(Ⅰ,B)。
消融治疗导管消融地位有序中提升对于经过合理药物治疗仍有明显症状的房颤患者,新指南建议行导管消融。
对具体患者而言,是否行导管消融还应考虑:房颤类型、左心房大小、房颤病史;合并的心血管疾病严重程度;替代治疗(AAD, 心率控制)以及患者的意愿。
对于无症状房颤导管消融是否亦能获益目前还缺乏相关资料。
与以往指南相比,新指南中导管消融在房颤治疗中的地位有所提高。
对于消融术前或术中记录到的典型房扑,新指南建议行房扑消融(Ⅰ,B);药物治疗无效、有明显症状的阵发性房颤建议行导管消融(Ⅱa,A);药物治疗无效、有明显症状的持续性房颤,可考虑行导管消融(Ⅱa,B);对于合并心衰的房颤患者,包括胺碘酮在内的药物不能控制症状时考虑导管消融(Ⅱb,B);新指南首次提出了对于无严重潜在心脏疾病的阵发性房颤,若心率控制无效可在AAD 治疗之前直接行导管消融(Ⅱb,B);有症状的长程持续性房颤,若AAD治疗无效,亦可考虑导管消融(Ⅱb, C)新指南客观地指出,房颤导管消融高度依赖于术者的经验,目前房颤导管消融的相关研究无一例外的出自经验丰富的术者和先进电生理中心,所以大范围推广还需谨慎。
2010 ESC房颤治疗指南更新思考近期,欧洲心脏病学会(ESC)独立制定了新版心房颤动(房颤)治疗指南(以下简称新指南),并于2010年8月27日在线发表于《欧洲心脏杂志》(Eur Heart J)。
该指南在2006版《美国心脏病学会(ACC)/美国心脏学会(AHA)/ESC房颤治疗指南》的基础上,对房颤的抗栓、导管消融及药物治疗等方面进行了重要更新。
思考1 抗栓治疗:新评分系统更具价值?危险评分推陈出新既往常用CHADS2积分[心力衰竭(心衰)、高血压、年龄、糖尿病、卒中(2分)]对房颤患者卒中和血栓栓塞进行危险评分,该评分系统简单易记,但并不包括所有已知的卒中危险因素。
因此,新指南提出了新的评分系统——CHA2DS2VASC积分,其在CHADS2积分的基础上将年龄≥75岁由1分改为2分,同时增加了血管疾病、年龄65~74岁、性别(女性)等3个危险因素,最高积分为9分。
一项研究(Eruo Heart Survey for AF)对真实世界中1084例房颤患者的血栓风险通过新旧评分系统进行评估后,验证了新评分系统的预测价值更高。
华法林服用指征有所扩大新指南不再强调用“低、中、高危”来描述房颤的卒中危险程度,而将危险因素分为主要危险因素和临床相关的非主要危险因素,并建议直接根据危险因素来选择抗栓治疗策略:有1个主要危险因素或2个以上临床相关的非主要危险因素(CHA2DS2VASC积分≥2分)者应服用口服抗凝药(OAC);有1个临床相关的非主要危险因素(积分为1分)者,服用OAC或阿司匹林均可,但推荐OAC;无危险因素(积分为0分)者,可服用阿司匹林或不进行抗栓治疗。
与2006版指南相比,新指南提出的抗栓方案明显扩大了房颤患者服用华法林的指征,而阿司匹林的地位被进一步削弱。
值得指出的是,新评分系统用于预测房颤血栓风险目前仅有一项研究,故其预测效能有待验证。
此外,根据新评分系统,大量卒中风险较低(积分为1或2分)的患者应该或推荐使用华法林,但这类患者年卒中风险并不高,故长期应用OAC抗凝的效益/风险比是否合理尚待前瞻性研究加以评估。
OAC治疗安全性悬而未决对于卒中高危的房颤患者(尤其是高龄患者),OAC治疗的安全性(严重出血风险)仍是一个临床难题。
新指南建议应用HAS-BLED出血风险积分来评价房颤出血风险,≥3分提示“高危”。
高危患者应谨慎接受华法林或阿司匹林治疗。
实际上,高龄、高血压、既往卒中等既是卒中的危险因素,又是出血的危险因素,故新指南对高危患者抗栓治疗的建议虽更加全面,可操作性更强,但很多情况下抗栓治疗的选择仍较为棘手。
2项研究(ACTIVE-W及ACTIVE-A)表明,华法林抗栓效果优于阿司匹林联合氯吡格雷,而出血风险相似;阿司匹林联合氯吡格雷抗栓效果优于阿司匹林单药,但大出血发生率升高。
因此新指南指出,对于不适合服用华法林的患者,双联抗血小板可以作为华法林的暂时替代治疗,但不能作为出血高危患者的替代治疗。