13 肌肉松弛药合理应用的专家共识(2017)
- 格式:doc
- 大小:92.50 KB
- 文档页数:16

肌肉松弛药合理应用的专家共识(全文)随着全身麻醉的增加,肌松药应用明显增多,随着临床应用肌松药的种类增加和经验积累,有必要对《肌肉松弛药合理应用的专家共识(2009)》进行修订,以指导更合理和安全地应用肌松药.一、使用肌松药的目的l.消除声带活动顺利完成气管内插管。
2.满足各类手术或诊断、治疗对肌松的要求。
3.减弱或终止某些骨骼肌痉挛性疾病引起的肌肉强直。
4.消除患者自主呼吸与机械通气的不同步。
二、肌松药的合理选择(一)置入喉罩或气管插管1.选用起效快和对循环功能影响小的肌松药,缩短置入喉罩或气管内插管时间,维护气道通畅、防止反流误吸,降低诱导期血流动力学变化。
2.起效最快的肌松药是琥珀胆碱和罗库溴铵。
婴幼儿诱导期应用琥珀胆碱后短时间内追加琥珀胆碱有可能引起重度心动过缓,严重者可引起心搏骤停。
琥珀胆碱引起的不良反应较多,应严格掌握其适应证和禁忌证。
3.用非去极化肌松药置入喉罩其剂量为l-2倍ED95,气管内插管应地延长作用时间及可能增加不良反应。
4.常用肌松药ED95及气管内插管剂量、追加剂量、起效时间和临床作用时间见表1,2(二)全麻维持期1.根据手术对肌松程度的要求,应相应地调整肌松深度;肌松药的追加时间和剂量应根据肌松药特性、患者病理生理特点、手术对肌松的需求及药物的相互作用而定。
2.选用中、短时效肌松药有利于肌松程度的及时调节及神经肌肉传导功能较快恢复。
3.应注意吸入麻醉药与非去极化肌松药有协同作用,吸入麻醉药维持麻醉时,应适当延长追加非去极化肌松药的时间和减少其剂量。
(1)间断静脉注射肌松药:通常间隔30 min追加初量1/5-1/3的中时效非去极化肌松药,尽可能以最少量的肌松药达到临床对肌松的要求。
(2)持续静脉注射肌松药:按手术期间对肌松深度的不同要求,调整肌松药静脉注射速率。
肌松药个体差异大,持续静脉注射时应监测肌力变化。
可持续静脉注射短时效肌松药,应慎用持续静脉注射中时效肌松药,不宜持续静脉输注长时效肌松药。


《肌肉松弛药临床应用专家共识》问题解答(一)欧阳葆怡杭燕南吴新民遵循中华医学会麻醉学分会的安排,2009年5~11月在我国一定的地区进行了《肌肉松弛药临床应用专家共识》巡讲和解读,现将讨论时与会者所提出的具有普遍性的问题集中解答。
一、关于非去极化肌松药残留肌松作用的拮抗1、麻醉期使用非去极化肌松药,手术结束时是否需常规拮抗?尽管临床上已广泛应用中、短时效肌松药,并对其药理作用的认识逐步深化,但术后肌松药残留肌松作用仍时有发生,严重者可致残或危及生命。
2009年9月在上海召开中华医学会全国麻醉学术年会时,Miller R 教授在专题报告中曾提到一项纳入86,9483例患者的大样本研究显示,术后积极拮抗肌松药残留肌松作用能够有效降低麻醉风险。
《专家共识》建议“术毕无明确指征显示肌松药阻滞作用已完全消退,应进行肌松药残留阻滞作用的拮抗”,这里没有说明是否需“常规”拮抗,但是很明确,要求术中给予肌松药的患者,在手术结束时认真评估是否存在着残留肌松作用,如果存在残留肌松作用,必须拮抗之,并要严密观察患者情况。
2、用新斯的明-阿托品拮抗非去极化肌松药残留肌松作用时,因阿托品作用起效比新斯的明快,是否应该先给新斯的明,然后再给阿托品?用新斯的明-阿托品拮抗非去极化肌松药残留肌松作用时,《专家共识》建议“须同一注射器给予新斯的明和阿托品”,是由于根据新斯的明和阿托品影响心率的作用起效时间分别注药可产生心率增快和减缓的大幅度变化,对稳定血流动力学不利。
拮抗前如心率超过100bpm,可以适当减少给予阿托品的剂量(新斯的明2.5mg和阿托品1.0mg),如心率低于55bpm,可以适当增加给予阿托品的剂量(新斯的明2.5mg和阿托品1.5mg),但必须连续监测心率的变化,当心率有明显减缓趋势时,再按需静注阿托品,以稳定心率。
3、在无肌松药效应监测的情况下,术毕拮抗非去极化肌松药的最佳时机?在无肌松药效应监测情况下,术毕拮抗非去极化肌松药的最佳时机应在给予中作用时间肌松药30min后或长作用时间肌松药50min后,患者开始有自主呼吸时。


肌肉松弛药合理应用的专家共识(2017)于永浩、王庚、王焱林、仓静、庄心良、刘斌、连庆泉、吴新民(共同执笔人/负责人)、张卫、杭燕南、欧阳葆怡(共同执笔人)、赵晶、俞卫锋、倪东妹、徐世元随着外科学的长足发展,临床麻醉的不断进步,全身麻醉在手术麻醉中的比例逐渐增加,肌肉松弛药(简称为:肌松药)临床应用明显增多。
近年来,不断有新型肌松药及其拮抗药应用于临床,肌松监测等设备和管理理念也在不断普及,有必要对《肌肉松弛药合理应用的专家共识(2013)》进行修订,以便更安全且合理地指导肌松药的临床应用。
一、使用肌松药的目的l. 消除声带活动,顺利和安全地置入通气设备。
2. 满足各类手术或诊断、治疗对骨骼肌松弛(肌松)的要求。
3. 减弱或终止某些骨骼肌痉挛性疾病引起的肌肉强直。
4. 消除患者自主呼吸与机械通气的不同步。
二、全身麻醉时使用肌松药的基本原则(一)给予肌松药前1. 确认患者使用肌松药的必要性以及没有使用肌松药的禁忌证。
2. 评估气道和通气功能,如预计有通气困难和插管困难者,应参照“困难气道管理专家共识”。
3. 患者既往如接受过肌松药,应明确有无严重不良反应。
4. 确定所选择肌松药的种类、合理剂量及给药方式。
5. 准备面罩通气和建立人工气道的器具。
(二)给予肌松药时1. 患者清醒时不能直接给予肌松药,需先给予有效镇静,待患者意识暂时消失后才使用肌松药。
2. 接受肌松药者都必须行辅助呼吸或控制呼吸,确保有效的通气量。
3. 监测和评估肌力并调控肌松程度,以最少剂量的肌松药达到临床肌松的要求。
(三)给予肌松药后1. 术毕应维持人工通气,直到肌松药作用消退、气道保护反射恢复和呼吸功能恢复正常。
2. 术毕应确定患者没有残余肌松作用后,方可拔除气管内导管。
患者如存在肌松药残余作用,要分析原因并采取相应措施,并使用肌松拮抗药。
三、肌松药的给予方法(一)全身麻醉诱导l. 选用起效快和对循环功能影响小的肌松药,缩短置入喉罩或气管内导管的时间,及时维护气道通畅、预防反流误吸,减轻诱导期血流动力学变化。

肌肉松弛药合理应用的专家共识(2017)于永浩、王庚、王焱林、仓静、庄心良、刘斌、连庆泉、吴新民(共同执笔人/负责人)、张卫、杭燕南、欧阳葆怡(共同执笔人)、赵晶、俞卫锋、倪东妹、徐世元随着外科学的长足发展,临床麻醉的不断进步,全身麻醉在手术麻醉中的比例逐渐增加,肌肉松弛药(简称为:肌松药)临床应用明显增多。
近年来,不断有新型肌松药及其拮抗药应用于临床,肌松监测等设备和管理理念也在不断普及,有必要对《肌肉松弛药合理应用的专家共识(2013)》进行修订,以便更安全且合理地指导肌松药的临床应用。
一、使用肌松药的目的l. 消除声带活动,顺利和安全地置入通气设备。
2. 满足各类手术或诊断、治疗对骨骼肌松弛(肌松)的要求。
3. 减弱或终止某些骨骼肌痉挛性疾病引起的肌肉强直。
4. 消除患者自主呼吸与机械通气的不同步。
二、全身麻醉时使用肌松药的基本原则(一)给予肌松药前1. 确认患者使用肌松药的必要性以及没有使用肌松药的禁忌证。
2. 评估气道和通气功能,如预计有通气困难和插管困难者,应参照“困难气道管理专家共识”。
患者既往如接受过肌松药,应明确有无严重不良反应。
3.4. 确定所选择肌松药的种类、合理剂量及给药方式。
5. 准备面罩通气和建立人工气道的器具。
(二)给予肌松药时1. 患者清醒时不能直接给予肌松药,需先给予有效镇静,待患者意识暂时消失后才使用肌松药。
2. 接受肌松药者都必须行辅助呼吸或控制呼吸,确保有效的通气量。
3. 监测和评估肌力并调控肌松程度,以最少剂量的肌松药达到临床肌松的要求。
(三)给予肌松药后1. 术毕应维持人工通气,直到肌松药作用消退、气道保护反射恢复和呼吸功能恢复正常。
2. 术毕应确定患者没有残余肌松作用后,方可拔除气管内导管。
患者如存在肌松药残余作用,要分析原因并采取相应措施,并使用肌松拮抗药。
三、肌松药的给予方法(一)全身麻醉诱导l. 选用起效快和对循环功能影响小的肌松药,缩短置入喉罩或气管内导管的时间,及时维护气道通畅、预防反流误吸,减轻诱导期血流动力学变化。

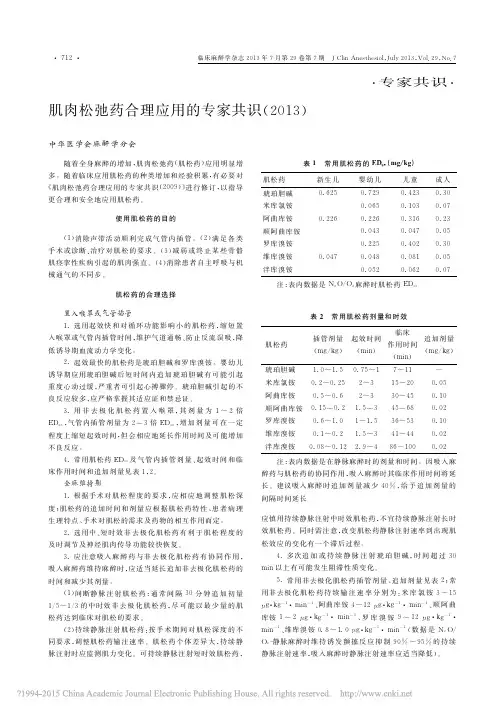
·专家共识·肌肉松弛药合理应用的专家共识(2013)中华医学会麻醉学分会 随着全身麻醉的增加,肌肉松弛药(肌松药)应用明显增多。
随着临床应用肌松药的种类增加和经验积累,有必要对《肌肉松弛药合理应用的专家共识(2009)》进行修订,以指导更合理和安全地应用肌松药。
使用肌松药的目的(1)消除声带活动顺利完成气管内插管。
(2)满足各类手术或诊断、治疗对肌松的要求。
(3)减弱或终止某些骨骼肌痉挛性疾病引起的肌肉强直。
(4)消除患者自主呼吸与机械通气的不同步。
肌松药的合理选择置入喉罩或气管插管1.选用起效快和对循环功能影响小的肌松药,缩短置入喉罩或气管内插管时间,维护气道通畅、防止反流误吸,降低诱导期血流动力学变化。
2.起效最快的肌松药是琥珀胆碱和罗库溴铵。
婴幼儿诱导期应用琥珀胆碱后短时间内追加琥珀胆碱有可能引起重度心动过缓,严重者可引起心搏骤停。
琥珀胆碱引起的不良反应较多,应严格掌握其适应证和禁忌证。
3.用非去极化肌松药置入喉罩,其剂量为1~2倍ED95,气管内插管剂量为2~3倍ED95,增加剂量可在一定程度上缩短起效时间,但会相应地延长作用时间及可能增加不良反应。
4.常用肌松药ED95及气管内插管剂量、起效时间和临床作用时间和追加剂量见表1,2。
全麻维持期1.根据手术对肌松程度的要求,应相应地调整肌松深度;肌松药的追加时间和剂量应根据肌松药特性、患者病理生理特点、手术对肌松的需求及药物的相互作用而定。
2.选用中、短时效非去极化肌松药有利于肌松程度的及时调节及神经肌肉传导功能较快恢复。
3.应注意吸入麻醉药与非去极化肌松药有协同作用,吸入麻醉药维持麻醉时,应适当延长追加非去极化肌松药的时间和减少其剂量。
(1)间断静脉注射肌松药:通常间隔30分钟追加初量1/5~1/3的中时效非去极化肌松药,尽可能以最少量的肌松药达到临床对肌松的要求。
(2)持续静脉注射肌松药:按手术期间对肌松深度的不同要求,调整肌松药输注速率。

合理化应用肌松药(解读2013年肌肉松弛药合理应用专家共识--中华医学会麻醉学分会)----牡丹江市肿瘤医院魏铁钢一、肌松药使用剂量问题常用的非去极化肌松药ED95(指肌松药抑制单刺激肌颤搐达95%的药物剂量),是衡量药物药效的一个指标,ED95值越小,说明药效越高。
置入喉罩的剂量为1~2倍ED95 ,气管插管的剂量为2~3倍ED95.常用肌松药的ED95(mg/kg)成人阿曲库铵0.25 喉罩60kgX0.25X1=15mg ~ 60kgX0.25X2=30mg 15~30 气管插管60kgX0.25X2=30mg ~ 60kgX0.25X3=45mg 30~45顺阿曲库铵0.05 喉罩60kgX0.05X1=3mg ~ 60kgX0.05X2=6mg 3~6气管插管60kgX0.05X2=6mg ~ 60kgX0.05X3=9mg 6~9维库溴铵0.05影响ED95 的因素 1.年龄因素:老年患者比青壮年低2.性别因素:女性比男性低3.肝肾功能障碍:ED95增加,应增加首次剂量,延长给药间隔时间。
4.血浆蛋白:与血浆蛋白结合率低的肌松剂ED95低,低蛋白血症患者肌松作用增强。
理解:肝、肾功能障碍时,体内水钠潴留,导致分布容积增大,较高的γ球蛋白结合了大量的肌松药,血浆胆碱酯酶活性降低所致突触间隙乙酰胆碱清除速率下降,表现为肌松药起效时间延长,比如正常2分钟,那么此时需要3~4分钟,初始剂量应增加以缩短起效时间。
血浆蛋白结合率:药物与血浆蛋白结合的程度,即血液中与蛋白结合的药物占总药量的百分数。
●结合型药物:药物与血浆蛋白结合。
特点:(1)暂时失去药理活性。
(2)体积增大,不易通过血管壁,暂时“储存”于血液中。
意义:结合型药物起着类似药库的作用。
药物进入相应组织后也与组织蛋白发生结合,也起到药库作用,影响药物作用和作用维持时间长短,一般蛋白结合率高的药物体内消除慢,作用维持时间长。
二、追加肌松药的原则(以最少的剂量达到肌松的要求)常规追加剂量为插管剂量1/2~1/3,2009年推荐剂量是1/5~1/3根据:1.药物特性:半衰期、消除方式等2.患者病理生理特点:⒈比如肝肾功能障碍的患者,主要经肝脏生物转化和肾脏排出的维库溴铵,应延长给药间隔时间。

![肌肉松弛药合理应用的专家共识[2017年]](https://uimg.taocdn.com/a1918d4fa26925c52cc5bf64.webp)
肌肉松弛药合理应用的专家共识(2017)于永浩、王庚、王焱林、仓静、庄心良、刘斌、连庆泉、吴新民(共同执笔人/负责人)、张卫、杭燕南、欧阳葆怡(共同执笔人)、赵晶、俞卫锋、倪东妹、徐世元随着外科学的长足发展,临床麻醉的不断进步,全身麻醉在手术麻醉中的比例逐渐增加,肌肉松弛药(简称为:肌松药)临床应用明显增多。
近年来,不断有新型肌松药及其拮抗药应用于临床,肌松监测等设备和管理理念也在不断普及,有必要对《肌肉松弛药合理应用的专家共识(2013)》进行修订,以便更安全且合理地指导肌松药的临床应用。
一、使用肌松药的目的l. 消除声带活动,顺利和安全地置入通气设备。
2. 满足各类手术或诊断、治疗对骨骼肌松弛(肌松)的要求。
3. 减弱或终止某些骨骼肌痉挛性疾病引起的肌肉强直。
4. 消除患者自主呼吸与机械通气的不同步。
二、全身麻醉时使用肌松药的基本原则(一)给予肌松药前1. 确认患者使用肌松药的必要性以及没有使用肌松药的禁忌证。
2. 评估气道和通气功能,如预计有通气困难和插管困难者,应参照“困难气道管理专家共识”。
3. 患者既往如接受过肌松药,应明确有无严重不良反应。
4. 确定所选择肌松药的种类、合理剂量及给药方式。
5. 准备面罩通气和建立人工气道的器具。
(二)给予肌松药时1. 患者清醒时不能直接给予肌松药,需先给予有效镇静,待患者意识暂时消失后才使用肌松药。
2. 接受肌松药者都必须行辅助呼吸或控制呼吸,确保有效的通气量。
3. 监测和评估肌力并调控肌松程度,以最少剂量的肌松药达到临床肌松的要求。
(三)给予肌松药后1. 术毕应维持人工通气,直到肌松药作用消退、气道保护反射恢复和呼吸功能恢复正常。
2. 术毕应确定患者没有残余肌松作用后,方可拔除气管内导管。
患者如存在肌松药残余作用,要分析原因并采取相应措施,并使用肌松拮抗药。
三、肌松药的给予方法(一)全身麻醉诱导l. 选用起效快和对循环功能影响小的肌松药,缩短置入喉罩或气管内导管的时间,及时维护气道通畅、预防反流误吸,减轻诱导期血流动力学变化。
《肌肉松弛药临床应用专家共识》问题解答(一)欧阳葆怡杭燕南吴新民遵循中华医学会麻醉学分会的安排,2009年5~11月在我国一定的地区进行了《肌肉松弛药临床应用专家共识》巡讲和解读,现将讨论时与会者所提出的具有普遍性的问题集中解答。
一、关于非去极化肌松药残留肌松作用的拮抗1、麻醉期使用非去极化肌松药,手术结束时是否需常规拮抗?尽管临床上已广泛应用中、短时效肌松药,并对其药理作用的认识逐步深化,但术后肌松药残留肌松作用仍时有发生,严重者可致残或危及生命。
2009年9月在上海召开中华医学会全国麻醉学术年会时,Miller R 教授在专题报告中曾提到一项纳入86,9483例患者的大样本研究显示,术后积极拮抗肌松药残留肌松作用能够有效降低麻醉风险。
《专家共识》建议“术毕无明确指征显示肌松药阻滞作用已完全消退,应进行肌松药残留阻滞作用的拮抗”,这里没有说明是否需“常规”拮抗,但是很明确,要求术中给予肌松药的患者,在手术结束时认真评估是否存在着残留肌松作用,如果存在残留肌松作用,必须拮抗之,并要严密观察患者情况。
2、用新斯的明-阿托品拮抗非去极化肌松药残留肌松作用时,因阿托品作用起效比新斯的明快,是否应该先给新斯的明,然后再给阿托品?用新斯的明-阿托品拮抗非去极化肌松药残留肌松作用时,《专家共识》建议“须同一注射器给予新斯的明和阿托品”,是由于根据新斯的明和阿托品影响心率的作用起效时间分别注药可产生心率增快和减缓的大幅度变化,对稳定血流动力学不利。
拮抗前如心率超过100bpm,可以适当减少给予阿托品的剂量(新斯的明2.5mg和阿托品1.0mg),如心率低于55bpm,可以适当增加给予阿托品的剂量(新斯的明2.5mg和阿托品1.5mg),但必须连续监测心率的变化,当心率有明显减缓趋势时,再按需静注阿托品,以稳定心率。
3、在无肌松药效应监测的情况下,术毕拮抗非去极化肌松药的最佳时机?在无肌松药效应监测情况下,术毕拮抗非去极化肌松药的最佳时机应在给予中作用时间肌松药30min后或长作用时间肌松药50min后,患者开始有自主呼吸时。
《肌肉松弛药临床应用专家共识》问题解答(一)欧阳葆怡杭燕南吴新民遵循中华医学会麻醉学分会的安排,2009年5~11月在我国一定的地区进行了《肌肉松弛药临床应用专家共识》巡讲和解读,现将讨论时与会者所提出的具有普遍性的问题集中解答。
一、关于非去极化肌松药残留肌松作用的拮抗1、麻醉期使用非去极化肌松药,手术结束时是否需常规拮抗?尽管临床上已广泛应用中、短时效肌松药,并对其药理作用的认识逐步深化,但术后肌松药残留肌松作用仍时有发生,严重者可致残或危及生命。
2009年9月在上海召开中华医学会全国麻醉学术年会时,Miller R 教授在专题报告中曾提到一项纳入86,9483例患者的大样本研究显示,术后积极拮抗肌松药残留肌松作用能够有效降低麻醉风险。
《专家共识》建议“术毕无明确指征显示肌松药阻滞作用已完全消退,应进行肌松药残留阻滞作用的拮抗”,这里没有说明是否需“常规”拮抗,但是很明确,要求术中给予肌松药的患者,在手术结束时认真评估是否存在着残留肌松作用,如果存在残留肌松作用,必须拮抗之,并要严密观察患者情况。
2、用新斯的明-阿托品拮抗非去极化肌松药残留肌松作用时,因阿托品作用起效比新斯的明快,是否应该先给新斯的明,然后再给阿托品?用新斯的明-阿托品拮抗非去极化肌松药残留肌松作用时,《专家共识》建议“须同一注射器给予新斯的明和阿托品”,是由于根据新斯的明和阿托品影响心率的作用起效时间分别注药可产生心率增快和减缓的大幅度变化,对稳定血流动力学不利。
拮抗前如心率超过100bpm,可以适当减少给予阿托品的剂量(新斯的明2.5mg和阿托品1.0mg),如心率低于55bpm,可以适当增加给予阿托品的剂量(新斯的明2.5mg和阿托品1.5mg),但必须连续监测心率的变化,当心率有明显减缓趋势时,再按需静注阿托品,以稳定心率。
3、在无肌松药效应监测的情况下,术毕拮抗非去极化肌松药的最佳时机?在无肌松药效应监测情况下,术毕拮抗非去极化肌松药的最佳时机应在给予中作用时间肌松药30min后或长作用时间肌松药50min后,患者开始有自主呼吸时。
《肌肉松弛药合理应用的专家共识(2013)》解读作者:杭燕南闻大翔俞卫锋来源:《上海医药》2015年第05期摘 ; 要 ; 本文参考相关文献并根据笔者的临床经验解读《肌肉松弛药合理应用的专家共识(2013)》,通过对几个热点问题,包括肌肉松弛药的选择和临床用药方法、在腹腔镜手术中的应用、在危重患者中的应用、过敏反应和新拮抗药等进行讨论,为临床合理应用肌肉松弛药提供参考。
关键词 ; ;肌肉松弛药 ; ;合理用药 ; ;专家共识中图分类号:R971.8 ; ; ; ; ; ;文献标识码:A ; ; ; ; ; ;文章编号:1006-1533(2015)05-0004-06Understanding ofthe Expert Consensus of the Rational Application of Muscle Relaxants (2013)Hang Yannan*, WEN Daxiang, YU Weifeng(Department of Anesthesiology, Renji Hospital, School of Medicine, Shanghai Jiao Tong University, Shanghai 200127, China)Abstract ; This paper uses relevant literatures and clinical experience for the interpretation and understanding of the Expert Consensus of the Rational Application of Muscle Relaxants (2013). A couple of hot issues such as the selection and clinical application methods of muscle relaxants, their application in laparoscopic surgery and critically ill patients and allergies, and the new antagonists will be discussed so as to provide a reference for the clinical rational use of muscle relaxants.Key words ; ;muscle relaxants; clinical application; expert consensus《肌肉松弛药合理应用的专家共识》自2009年发布首版以来,受到全国同仁们的欢迎。
肌肉松弛药合理应用的专家共识(2017)
于永浩、王庚、王焱林、仓静、庄心良、刘斌、连庆泉、吴新民(共同执笔人/负责人)、张卫、杭燕南、欧阳葆怡(共同执笔人)、赵晶、俞卫锋、倪东妹、徐世元
随着外科学的长足发展,临床麻醉的不断进步,全身麻醉在手术麻醉中的比例逐渐增加,肌肉松弛药(简称为:肌松药)临床应用明显增多。
近年来,不断有新型肌松药及其拮抗药应用于临床,肌松监测等设备和管理理念也在不断普及,有必要对《肌肉松弛药合理应用的专家共识(2013)》进行修订,以便更安全且合理地指导肌松药的临床应用。
一、使用肌松药的目的
l. 消除声带活动,顺利和安全地置入通气设备。
2. 满足各类手术或诊断、治疗对骨骼肌松弛(肌松)的要求。
3. 减弱或终止某些骨骼肌痉挛性疾病引起的肌肉强直。
4. 消除患者自主呼吸与机械通气的不同步。
二、全身麻醉时使用肌松药的基本原则
(一)给予肌松药前
1. 确认患者使用肌松药的必要性以及没有使用肌松药的禁忌证。
2. 评估气道和通气功能,如预计有通气困难和插管困难者,应参照“困难气道管理专家共识”。
3. 患者既往如接受过肌松药,应明确有无严重不良反应。
4. 确定所选择肌松药的种类、合理剂量及给药方式。
5. 准备面罩通气和建立人工气道的器具。
(二)给予肌松药时
1. 患者清醒时不能直接给予肌松药,需先给予有效镇静,待患者意识暂时消失后才使用肌松药。
2. 接受肌松药者都必须行辅助呼吸或控制呼吸,确保有效的通气量。
3. 监测和评估肌力并调控肌松程度,以最少剂量的肌松药达到临床肌松的要求。
(三)给予肌松药后
1. 术毕应维持人工通气,直到肌松药作用消退、气道保护反射恢复和呼吸功能恢复正常。
2. 术毕应确定患者没有残余肌松作用后,方可拔除气管内导管。
患者如存在肌松药残余作用,要分析原因并采取相应措施,并使用肌松拮抗药。
三、肌松药的给予方法
(一)全身麻醉诱导
l. 选用起效快和对循环功能影响小的肌松药,缩短置入喉罩或气管内导管的时间,及时维护气道通畅、预防反流误吸,减轻诱导期血流动力学变化。
2. 目前起效最快的肌松药是琥珀胆碱和罗库溴铵。
琥珀胆碱引起不良反应较多,应严格掌握其适应证和禁忌证。
3. 使用非去极化肌松药置入喉罩时,其剂量为l~2倍ED95;气管内插管时,其剂量为2~3倍ED95,增加剂量可在一定程度上缩短起效时间,但会相应延长作用时间并可能增加不良反应。
4.插管剂量的肌松药一般经外周静脉5s 匀速注入;为防止米库氯铵引起组胺大量释放,注药时间应不少于30s,剂量不超过2~3倍ED95。
5. 常用肌松药ED95及气管内插管剂量、起效时间和临床作用时间见表1和表2。
表1 常用肌松药的ED95(mg/kg)
(二)全身麻醉维持
l. 术中肌松药的追加时机和剂量应根据肌松药特性、患者病理生理特点、手术对肌松的需求及药物的相互作用而定。
2. 选用中、短时效非去极化肌松药有利于肌松程度的及时调节及神经肌肉传导功能及时恢复。
3. 吸入麻醉药与非去极化肌松药有协同作用。
采用吸入麻醉药维持麻醉时,应适当延长追加非去极化肌松药的时间和减少追加剂量。
4. 给药方法
(1)间断静脉注射
参照肌松药临床作用时间按需追加1/5~1/3初始剂量的同种肌松药。
术中对肌松深度的不同需求直接影响追加肌松药间隔时间和剂量。
间断追加肌松药会引起肌松深度明显波动。
常用非去极化肌松药间断静脉注射剂量见表3。
表3 麻醉维持期常用肌松药
间断静脉注射剂量和持续静脉输注速率
注:表内数据是在静脉麻醉时的剂量和输注速率。
持续静脉输注速率是指在静脉麻醉时维持拇内收肌诱发颤搐反应抑制90%~95%的肌松药持续输注速率。
因吸入麻醉药与肌松药的协同作用,吸入麻醉时肌松药临床作用时间将延长,追加肌松药间隔时间亦应延长,静脉输注速率应适当降低。
五、特殊患者肌松药的选用
(一)剖宫产孕妇
肌松药是水溶性大分子季铵化合物,较少透过胎盘类脂膜屏障。
产妇的生理变化(腹内压增高、食管胃角度改变和胃排空延迟等),易造成反流误吸,发生困难气道的比例也增加,尤应值得麻醉科医师重视。
产妇实施全麻诱导时要注意评估有无困难气道,原则上选用起效快和时效短的肌松药,并要警惕诱导期反流误吸。
分娩后仍要注意监测和评估新生儿呼吸。
(二)ICU患者
在国内,给予机械通气的重症患者肌松药的几率和剂量极低。
如需应用,须先给予镇静药和镇痛药,调整呼吸机通气模式和参数,如仍有自主呼吸与机械通气不同步才考虑使用肌松药;对于某些肌痉挛患者(例如癫痫发作)需要给予肌松药。
重症患者发生脏器功能障碍(尤其是多个脏器功能受损时),会影响肌松药药代动力学,改变其药效学。
长期卧床可引起患者肌肉废用性萎缩,使用肌松药会加重肌肉萎缩和肌纤维溶解等严重肌肉并发症,特别是复合大剂量糖皮质激素时,可致呼吸机脱机困难。
ICU患者肌松药的给药方式为小剂量间断静脉注射,追加药物前应有肌力已经开始恢复的客观指标。