诊断肝硬化的检查方法有些肝硬化确诊的检查方法
- 格式:doc
- 大小:16.52 KB
- 文档页数:5

诊断肝硬化的检查方法有哪些如何准确诊断肝硬化是患者朋友们关注的问题之一,诊断与治疗的关系密切,可以说诊断的准确性决定了治疗的难易程度,所以想要尽早治愈肝硬化的患者就必须要知道诊断方式,帮助自己的治疗能够顺利的进行。
诊断肝硬化的检查方法1、各种辅助检查:免疫功能改变;超声显像可发现肝区声像图的典型变化及脾肿大、肝门静脉扩张、腹水等门脉高压症表现。
失代偿期肝硬化有明显症状表现和肝功能异常,诊断不困难。
代偿期肝硬化诊断有困难时可进行肝穿刺活组织病理检查。
2、肝纤4项血清学检查:即透明质酸、层粘连蛋白、Ⅲ型前胶原、Ⅳ型胶原。
其中2~3项有显著增高,可考虑早期肝硬化的可能。
3、肝功能检查:肝功能检查多在正常范围或轻度异常,早期肝硬化比较突出的是蛋白方面的异常,如白蛋白减低,球蛋白升高,血中白/球蛋白比值降低甚至倒置。
4、体格检查:早期肝硬化在体格检查时,常可触及肿大的肝脏,部分亦可触及肿大的脾脏。
5、肝组织学检查:肝硬化有纤维隔形成且小结节性或混合结节性增生者可通过此项检查确诊;亦可了解肝纤维化的程度,可鉴别诊断酒精性肝硬化、肝炎后肝硬化、以及是否伴有活动性肝炎。
利用超声如何诊断肝硬化?超声诊断肝硬化是一种无创、便捷的检查方法,为临床主要的检查手段。
但肝硬化的成因、类型、程度不同等可造成肝硬化的影像表现不尽相同,对于非典型肝硬化易出现漏诊,超声检查单项指标诊断敏感性和特异性有限,所以超声诊断肝硬化只能供临床参考。
超声表现形态大小正常或左叶略大,包膜增厚,呈细波纹状或锯超声表现为肝脏形态大小正常或左叶略大,包膜光整,回声增粗,分布不均匀或均匀,肝静脉变细或走行改变、迂曲,胆囊正常或胆囊增厚、毛糙,门静脉>1.3cm,脾脏厚度>4.5cm。
病理结果提示小结节型肝硬化。
本组病例共同点是肝包膜描述正常,众所周知肝包膜异常亦是诊断肝硬化的重要指标。
肝包膜的通常分为五个等级,声像图呈白线条样回声,连续性好为0级;肝包膜轻度增厚,用3.5MHz探头不易检出为Ⅰ级;肝包膜稍增厚,细水纹状,欠平整,超声测值>2mm为Ⅱ级;肝包膜明显增厚,显示小结节状或节段状不连续为Ⅲ级;肝包膜明显增厚,回声增强,呈轻度波浪状,凹凸不平为Ⅳ级。

一、实验目的1. 了解肝硬化的病理特征。
2. 掌握肝硬化的诊断方法。
3. 熟悉肝硬化的治疗方法。
二、实验原理肝硬化是一种慢性肝病,由于各种原因导致肝细胞损伤、坏死和纤维化,最终形成肝硬变。
病理学上,肝硬化表现为肝小叶结构破坏,假小叶形成,门脉高压和肝功能减退。
本实验通过观察肝硬化患者的肝脏组织切片,了解其病理特征,并探讨肝硬化的诊断和治疗方法。
三、实验材料与仪器1. 材料:肝硬化患者的肝脏组织切片、正常肝脏组织切片。
2. 仪器:显微镜、切片机、染色设备、图像分析系统等。
四、实验方法1. 观察肝硬化肝脏组织切片,了解其病理特征。
2. 对比正常肝脏组织切片,分析肝硬化与正常肝脏的异同。
3. 根据肝硬化患者的临床症状和实验室检查结果,进行诊断。
4. 探讨肝硬化的治疗方法,包括药物治疗、手术治疗和肝移植等。
五、实验结果与分析1. 肝硬化肝脏组织切片观察通过显微镜观察,肝硬化肝脏组织切片可见以下特征:(1)肝小叶结构破坏:正常肝小叶呈六边形,肝硬化时肝小叶结构破坏,形态不规则。
(2)假小叶形成:肝硬化时,肝细胞再生结节分割包绕成大小不等的圆形或椭圆形的肝细胞团,称为假小叶。
(3)纤维组织增生:肝硬化时,广泛增生的纤维组织将肝细胞再生结节分割包绕,形成假小叶。
(4)肝细胞损伤:肝硬化时,肝细胞出现坏死、变性等损伤。
2. 肝硬化与正常肝脏的异同与正常肝脏相比,肝硬化肝脏组织切片有以下不同:(1)肝小叶结构破坏:正常肝小叶呈六边形,肝硬化时肝小叶结构破坏,形态不规则。
(2)假小叶形成:正常肝脏无假小叶形成,肝硬化时出现假小叶。
(3)纤维组织增生:正常肝脏无广泛纤维组织增生,肝硬化时广泛纤维组织增生。
(4)肝细胞损伤:正常肝脏肝细胞形态规则,无损伤;肝硬化时肝细胞出现坏死、变性等损伤。
3. 肝硬化的诊断根据肝硬化患者的临床症状和实验室检查结果,可进行以下诊断:(1)病史:询问患者是否有慢性肝病病史,如乙型肝炎、丙型肝炎、酒精性肝病等。

肝硬化的诊断、分期及治疗原则肝硬化是医院肝胆外科较为常见的一种疾病,其往往是通过各种慢性肝病发展起来的,会对患者的肝脏功能造成极大的伤害。
在我国及南亚地区,肝硬化的发病率约为3.68:1,患者群体中,多数患者会在45~75岁时因病死亡。
研究表明,我国大多数肝脏疾病患者的肝硬化是由病毒性肝炎病毒引起的,今天就给大家科普一下肝硬化诊断、分期和治疗原则的那些事。
1、肝硬化基本情况作为一种慢性肝病,肝硬化是在一种或多种病因反复作用下,患者肝脏逐渐变形、硬化而形成的一种肝损伤疾病。
患有肝硬化疾病后,患者在代偿期的表现并不明显,疾病发展到失代偿期后,患者的症状表现逐渐清晰,其中多数患者有食欲退减、恶心、消瘦的表现,有的患者还会出现黄疸、面部黑黄、皮肤色素沉着等问题。
当疾病未能得到有效治疗或治疗效果不理想时,部分患者还会并发差社会功能消化道出血、胆石症、感染和肝性脑病等并发症状,严重地影响了患者的身心健康和生命安全。
临床研究表明,肝硬化患者的临床特征较为明显,其中除肝脏慢性炎症、弥漫性纤维化、假小叶外,多少肝硬化患者还有再生结节和肝内外血管增殖特征表现。
从致病因素来看,造成肝硬化的病因类型众多,其中肝炎病毒、脂肪性肝病、免疫疾病是造成肝硬化的重要原因,部分患者发病还和药物或化学毒物、胆汁淤积、循环障碍有关,此外遗传、寄生虫感染、代谢疾病等都是引起肝硬化的重要因素。
2、肝硬化的临床诊断病理组织学上诊断肝硬化的标准是“弥漫性肝纤维化伴假小叶形成”。
从诊断过程来看,肝穿刺检查具有一定的创伤,这使得其难以在临床上大范围使用。
近年来,无创的肝纤维化检查手段得到了应用,其在早期肝硬化诊断中具有积极作用,从诊断方法来看,除APRI、FIB-4、肝脏瞬时弹性测定等都是较为常用的诊断方式,其中,APRI和FIB-4需要测定血液的相关指标,而肝脏瞬时弹性对于影像学技术方法的依赖较大。
通过这些无常无创检查手段的应用,能实现肝纤维化、肝硬化问题的准确判断。

肝硬化的确诊通常需要进行多种检查和评估,而没有一个单一的“金标准”。
医生通常会根据患者的临床症状、体征和一系列检查来综合判断是否患有肝硬化。
以下是一些常见的用于肝硬化诊断的检查和评估方法:
1. 临床症状和体征:医生首先会询问患者的症状,如腹痛、腹胀、黄疸、体重下降等。
体格检查也可能发现肝脾肿大、腹水、静脉曲张等体征。
2. 实验室检查:血液检查可以提供关于肝功能、凝血功能、肝炎病毒感染、肝细胞损伤和肝脏疾病的其他指标的信息。
这些指标包括肝酶(ALT、AST)、总胆红素、白蛋白、国际标准化比率(INR)等。
3. 影像学检查:医生通常会使用影像学检查来评估肝脏的形态和结构。
常见的影像学检查包括超声波、计算机断层扫描(CT)和磁共振成像(MRI)。
这些检查可以显示肝硬化引起的肝脏结构的改变,如肝脏纹理改变、脾脏肿大、腹水等。
4. 肝活检:肝活检是一种通过取样肝脏组织来确定肝硬化程度和原因的方法。
尽管肝活检可以提供确诊肝硬化的最终证据,但它通常作为最后的手段,因为它可能涉及一些风险。
5. 弥散系数测定:通过测定弥散系数,可以评估肝脏的硬度,这是肝硬化的一个指标。
弥散系数测定通常使用磁共振弥散加权成像(DWI-MRI)来完成。
综合上述多种检查和评估结果,医生可以得出肝硬化的诊断。
由于肝硬化的症状和表现因个体差异而异,因此医生通常需要综合考虑多种信息来做出诊断。
如果您怀疑自己患有肝硬化或有相关症状,建议咨询医生进行全面评估和诊断。

肝硬化掌握要点肝硬化的概念、病因肝硬化的临床表现(失代偿)肝硬化的诊断标准肝硬化的治疗(一般处理、腹水)概况(1)一种或几种病因长期或反复作用引起的慢性进行性肝病的后期阶段。
病理—肝细胞变性坏死、结缔组织增生及纤维化,假小叶形成、肝细胞结节性再生、肝逐渐变形、变硬。
临床—多系统受累,以肝功能损害和门脉高压为主要表现,晚期常出现消化道出血、肝性脑病、感染等并发症。
病因:酒精性、病毒感染、其他原因肝脏纤维化腹水、门脉高压(出血)、肝性脑病、肝癌。
病毒性肝炎1、主要为乙型及丙型病毒性肝炎,甲型、戊型病毒性肝炎一般不发展为肝硬化。
2、肝炎后肝硬化多数表现为大结节性肝硬化;少数病例如病程缓慢迁延,炎性坏死病变较轻但较均匀,亦可表现为小结节性肝硬化。
3、从病毒性肝炎发展至肝硬化的病程,可短至数月,长至数拾年。
慢性酒精中毒长期大量饮酒,酒精的中间代谢产物乙醛对肝脏的直接损害,经脂肪肝而发展为肝硬化是酒精性肝硬化的主要发病机理。
80g, 4年---肝纤维化80g, 10年---肝硬化胆汁淤积肝内胆汁淤积或肝外胆管阻塞持续存在,可导致肝细胞缺血、坏死、纤维组织增生而继而形成肝硬化(继发性)。
与自身免疫因素有关的肝内细小胆管炎症与梗阻所致者称为原发性胆汁性肝硬化。
循环障碍慢性充血性心力衰竭、缩窄性心包炎和各种病因引起的肝静脉阻塞综合症(Budd –Chiari 综合症),可致肝脏长期瘀血缺氧,小叶中心区肝细胞坏死,结缔组织增生而导致瘀血性肝硬化,在形态上呈小结节性。
药物及化学毒物许多药物和化学毒物可损害肝脏。
如长期服用异烟肼、四环素、双醋酚汀、甲基多巴等,或长期反复接触某些化学毒物如四氯化碳、磷、砷、氯仿等可引起药物性或中毒性肝炎及慢性活动性肝炎,进而发展为中毒性(药物性)肝硬化。
代谢性疾病由遗传性和代谢性疾病,致某些物质因代谢障碍而沉积于肝脏,引起肝细胞变性坏死、结缔组织增生而形成肝硬化。
营养障碍长期营养不良,特别是蛋白质、B族维生素、维生素E和抗脂质因子如胆碱等缺乏时,能引起肝细胞坏死、脂肪肝,直至发展为营养不良性肝硬化。

内科学题库肝硬化单选题1.肝硬化患者全血细胞减少最主要的原因是: A. 营养吸收障碍B.脾功能亢进C.骨髓造血功能低下D.上消化道出血E.肝肾综合征(标答:B)2.肝硬化患者不会出现的内分泌失调表现是: A.雌激素增多B.雄激素增多C.醛固酮增多D.抗利尿激素增多E.肾上腺糖皮质激素减少(标答:B)3.不属于肝硬化并发症的是A. 原发性肝癌B. 电解质酸碱平衡紊乱C. 肝脓肿D. 肝肾综合征自发性腹膜炎E.(标答:C)4.肝硬化最严重的并发症是A.感染B. 上消化道出血C. 肝肾综合症D. 原发性肝癌E. 肝性脑病(标答:E)5.不属于肝硬化腹水治疗措施的是A. 利尿剂B. 限制水钠的摄入C. 大量补充白蛋白或血浆D. 腹腔-颈内静脉分流术E. 腹水浓缩回输(标答:C)6.确诊肝硬化的检查方法是A. 血生化指标测定B. B超检查C. CT检查D. 胃镜检查E. 腹腔镜检查+穿刺活检E)标答:(7.女,50岁,肝硬化腹水患者,尿少,双下肢浮肿,脉搏140次/分,呼吸38次/分,端坐位,有脐疝。
治疗首选A.强心剂B.口服利尿剂C.穿刺放腹水D.导泻E.静脉注射白蛋白(标答:B)8. 我国肝硬化最常见的原因是A.慢性酒精中毒B.慢性胆道梗阻性疾病C.血吸虫病D.代谢性疾病E.病毒性肝炎(标答:E)9. 不属于门静脉高压症表现的是A.脾脏肿大B.腹水形成C.痔静脉曲张D.胃底-食管下段静脉曲张E.肝掌E)标答:(10. 男,63岁,肝硬化史5年,近4天来出现低热、腹胀加剧。
体检:T38.2℃,蛙腹,全腹压痛、反跳痛。
腹水浅黄色,白细胞0.7×109/L、中性粒细胞绝对数0.55×109/L,腹水总蛋白9g/L。
可能的诊断是A. 肝硬化并原发性肝癌癌结节破裂B. 肝硬化并结核性腹膜炎C. 肝硬化并自发性腹膜炎D. 肝硬化并胃穿孔E. 肝硬化并门静脉血栓形成(标答:C)多选题1.肝硬化腹水的正确措施包括:A 低盐饮食B 一般进水量限制在1000ml/d左右C 联合应用留钾和排钾利尿剂D 少量多次补充白蛋白E 单纯放腹水是加快各种程度肝硬化腹水消退的重要手段(标答:A B C D)2. 肝硬化患者发生肝性脑病的常见诱因有A. 上消化道出血感染B.C. 大量放腹水D. 低蛋白饮食E. 电解质紊乱(标答:A B C E)3. 肝性脑病的治疗措施包括A. 肝移植B. 抑制肠道毒物的生成和吸收C. 降血氨药物应用D. 利尿E. 输血(标答:A B C)填空题1.肝硬化门脉高压时建立的侧枝循环有,,_ 。


肝硬化的必要检查是什么肝内结缔组织异常增生导致肝内弥漫性细胞外基质过度沉淀可形成肝纤维化,是肝硬化的必经阶段。
肝纤维化通过临床症状和体征或常规的肝功能化验检查常难以判断,需经过病理学检查、影像学检查及血清学指标辅助确诊。
(1)病理学诊断:肝组织活检病理学检查是诊断肝纤维化的金标准,可了解到肝纤维化发展程度,指导临床治疗和估计预后。
(3)血清指标:与肝纤维化有关的血清指标主要包括血清Ⅲ型前胶原氨基端前肽、Ⅲ型前胶原、Ⅳ型胶原、透明质酸、层连蛋白等,血清学指标的高低与肝穿诊断的肝纤维化严重程度密切相关,定期检查可通过指标变化值来了解肝脏纤维化的发展变化情况。
(2)影像学诊断:B超、CT及核磁共振成像等影像学检查可以发现肝纤维化的某些征象,如肝脏轮廓、大小及肝实质信号强弱的改变,肝脏血管内径及血流方向、速度的改变,脾脏大小的改变等。
肝硬化是肝纤维化进一步发展的结果,是多种肝脏疾病的终末期表现,通常较难逆转,发现肝纤维化趋向应及时治疗。
检查肝硬化的方法治疗肝硬化前检查肝硬化是比较重要的,我们需要来使用一些检查肝硬化的方法来检查肝硬化的症状是什么样的,这样我们才能采取有效的办法进行治疗。
以下就是检查肝硬化的方法介绍:1、早期检查肝硬化包括血小板检查:肝硬化早期血小板会比平时减少。
2、肝穿刺活组织病理检查是检查肝硬化中最确切的诊断方式:采取微量的肝组织在显微镜下检查,了解肝脏有无结缔组织形成。
3、肝功能检查,主要表现在蛋白,可能会出现白蛋白降低、球蛋白升高,比例倒置等情况。
也是可以用来检查肝硬化的一种有效方法。
4、B超检查:肝硬化早期可发现肝肿大,肝回声显示增强、增粗,一旦发展到晚期,门静脉内径增宽大于13毫米,脾静脉增宽大于8毫米,脾增厚,肝缩小,肝表面不光滑,凹凸不平,常伴有腹水。
这也是检查肝硬化时最常用的方法之一。
原文链接:/gyh/2013/0407/126137.html。

肝硬化如何鉴别诊断?中医诊断依据:辨证分型:(1)肝气郁结证(含肝胃不和、肝脾不调):证候:胁肋胀痛或窜痛,急躁易怒,纳差或食后脘腹胀满,恶心嗳气,脉弦,舌质淡红,苔薄白或薄黄。
证候分析:肝脉布胁肋,肝郁气滞,经脉不利,故胁肋胀痛或窜痛。
肝失疏泄,气机郁滞不畅,故情志急躁易怒。
肝气横犯脾胃,脾胃升降失调,而有纳差、脘腹胀满、恶心、嗳气等症。
(2)脾虚湿盛证:证候:纳差或食后脘腹胀满,便溏或粘滞不畅,恶心或呕吐,口淡不欲饮,气短,乏力,面色萎黄,下肢水肿,脉沉细或细弱,舌质淡胖多齿痕,苔白腻。
证候分析:脾主运化,脾虚失运,水谷不化,出现纳差、食后脘腹胀满、便溏、恶心呕吐、下肢浮肿、舌胖苔腻等症。
脾气虚弱,气血生化无源,出现气短、乏力、面色萎黄、脉细弱等症。
(3)湿热内蕴证:证候:身目发黄,胁肋疼痛,脘闷纳呆,恶心呕吐,倦怠无力,小便黄赤,大便秘结或溏,脉弦滑或滑数,舌红,苔黄腻。
证候分析:湿热之邪蕴结,熏蒸脐胆,胆汁不循常道而外溢,故见身目发黄。
肝失疏泄,脾胃升降失调,而出现肝胃不和或肝脾不调诸症。
小便黄赤,舌红,苔黄腻,脉滑数等为湿热之象。
(4)肝肾阴虚证:证候:胁肋隐痛,劳累加重,两眼于涩,腰酸腿软,手足心热或低烧,口干咽燥,脉弦细或细数,舌红少苔。
证候分析:肝经阴血不足,肝脉失养,而有胁肋隐痛;不能上滋于目,则可两眼干涩。
肾主骨,腰为肾之府、肾阴不足,可致腰酸腿软。
阴虚生热,可出现手足心热、低烧、口干咽燥、脉数、舌红等症候。
(5)脾肾阳虚证:证候:脘腹胀大,如囊裹水,状如蛙腹,脘闷纳呆,便溏或五更泄泻,小便不利,腰腿酸软,阳萎,形寒肢冷,下肢水肿,脉沉细,舌质淡胖,苔白滑。
证候分析:脘闷、纳呆、便溏为脾虚见症。
五更泄泻、腰腿酸软、阳萎为肾虚见症。
脾肾阳虚,不能温养形体,而见形寒肢冷;不能运化及蒸腾水液,以致小便不利,水湿潴留而出现腹水及下肢水肿。
脉细、舌淡胖、苔白滑为阳虚停湿之象。
(6)肝血瘀证:证候:胁痛如刺,痛处不移,或胁肋久痛,肋下症块,朱砂掌或蜘蛛痣色暗,或腹壁青筋暴露,脸色晦暗,脉弦或涩,舌质紫暗或有瘀斑。

肝硬化的CT、MRI诊断肝硬化疾病并不罕见,是临床上常见的慢性肝病,肝硬化是由一种或多种发病原因经过长时间病变逐渐形成的弥漫性肝损害。
在我国,肝硬化的发病类型大多数是肝炎后造成的肝硬化,少部分是酒精型肝硬化及血吸虫型肝硬化。
病理组织学上记载,是由于大量的肝细胞损毁、残存的肝细胞出现结节性再生、结缔组织增生和纤维隔形成,引起了肝小叶的结构破坏和假小叶的形成,导致肝脏逐渐开始发生变形、变硬,最终演变发展成了肝硬化疾病,这就是肝病发生的原理。
肝硬化初期,由于肝脏的代偿功能比较强,没有明显的临床症状,后期时以肝功能受损及门静脉高压为主要临床表现,而且也对身体其他系统机能造成了影响,晚期常出现的并发症有:消化道出血、肝性脑病、继发性感染、脾功能亢进、腹水、癌变。
早期诊断肝硬化对于预防并发症非常重要。
一、肝硬化CT检查肝脏 CT检查具有安全、可靠、适应范围广的特点。
主要指征为肝脏占位性病变。
CT检查的适应症为临床或其它检查手段怀疑有肝占位病变,特别是肿瘤。
CT能明确病变的部位、病变范围、病变大小及病变的性质,是否存在肿瘤转移,门脉、腔静脉是否有肿瘤栓塞等。
手术或介入性介入治疗后,患者的追踪效果也会更好。
CT还能全面的检查胆囊、脾、腹膜后腔、腹水。
目前,CT检测和超声是临床上进行肝脏检查的第一选择,通过 CT和超声可以明确诊断。
对于某些非典型的病灶,二者要结合起来,相互补充,相互印证,才能更准确地诊断出病灶。
检查方法:在体检前5~6个小时内禁止摄入食物。
在扫描开始30分钟内服用400~500 ml的1%~2%泛影葡胺,以冲洗胃部和肠道,防止误以为胃部或肠道不正常。
采用平卧位,厚度10 mm,从膈顶至足侧依次行横切面。
首先做横扫,通常需要做增强扫描,以明确病变、病变性质和了解血管状况。
正常CT表现:CT显示肝脏有明显的实质软组织,其 CT表现为50~60 Hu,比脾、胰、肾等器官高。
肝内门脉及肝静脉以管状或圆形的低密度影象。
超声肝硬化检测报告概述:肝硬化是一种慢性肝病,其主要特征是肝组织的结构异常和功能障碍。
超声检测是一种常用且无创的肝硬化检测方法。
本文将详细介绍超声肝硬化检测的步骤和结果分析。
1.前期准备:在进行超声肝硬化检测之前,患者需要进行一些准备工作。
例如,患者需要空腹,一般要求至少8小时内不进食。
此外,还需了解患者的病史和症状,以便更好地评估肝脏的情况。
2.检测步骤:超声肝硬化检测通常由专业的医生或技师执行。
以下是一般的步骤:–患者躺在检查床上,暴露腹部。
–医生或技师将使用超声探头涂抹凝胶,然后将其放置在腹部的特定位置。
–超声仪器将发出高频声波,并记录回波的图像。
–医生或技师将探头移动到不同的位置,以获取多个角度的图像。
–在整个过程中,医生或技师会进行一些必要的调整和测量,以获取精确的数据。
3.结果分析:超声肝硬化检测的结果将根据图像和测量数据进行分析。
医生将评估以下几个方面:–肝脏大小和形状:正常的肝脏大小和形状有助于排除其他疾病的可能性。
–腹腔内液体:肝硬化患者常常有腹腔积液的情况,超声可以检测到这些积液。
–肝脏回声:肝硬化会导致肝组织的回声改变,常见的表现为回声增强或减弱。
–肝内血流:肝硬化可能会影响肝内血流的情况,超声可以评估血流速度和血流阻力。
–脾脏情况:肝硬化患者常伴有脾脏肿大,超声可以评估脾脏的大小和形态。
4.结论和建议:根据超声肝硬化检测的结果,医生将得出结论并提供建议。
例如,如果检测显示肝硬化的严重程度较高,医生可能会建议患者进行进一步的治疗或调整现有的治疗方案。
此外,医生还可能会建议患者进行定期的超声检测,以监测病情的变化和治疗效果。
总结:超声肝硬化检测是一种简单、无创的肝硬化评估方法。
通过超声图像和测量数据的分析,医生可以评估肝脏的结构和功能,并提供相应的治疗建议。
然而,超声肝硬化检测结果仅供医生参考,最终的诊断和治疗方案还需与其他检查结果和临床症状相结合。
内科学题库肝硬化单选题1.肝硬化患者全血细胞减少最主要的原因是: A. 营养吸收障碍B.脾功能亢进C.骨髓造血功能低下D.上消化道出血E.肝肾综合征(标答:B)2.肝硬化患者不会出现的内分泌失调表现是: A.雌激素增多B.雄激素增多C.醛固酮增多D.抗利尿激素增多E.肾上腺糖皮质激素减少(标答:B)3.不属于肝硬化并发症的是A. 原发性肝癌B. 电解质酸碱平衡紊乱C. 肝脓肿D. 肝肾综合征E. 自发性腹膜炎(标答:C)4.肝硬化最严重的并发症是A.感染B. 上消化道出血C. 肝肾综合症D. 原发性肝癌E. 肝性脑病(标答:E)5.不属于肝硬化腹水治疗措施的是A. 利尿剂B. 限制水钠的摄入C. 大量补充白蛋白或血浆D. 腹腔-颈内静脉分流术E. 腹水浓缩回输(标答:C)6.确诊肝硬化的检查方法是A. 血生化指标测定B. B超检查C. CT检查D. 胃镜检查E. 腹腔镜检查+穿刺活检(标答:E)7.女,50岁,肝硬化腹水患者,尿少,双下肢浮肿,脉搏140次/分,呼吸38次/分,端坐位,有脐疝。
治疗首选A.强心剂B.口服利尿剂C.穿刺放腹水D.导泻E.静脉注射白蛋白(标答:B)8. 我国肝硬化最常见的原因是A.慢性酒精中毒B.慢性胆道梗阻性疾病C.血吸虫病D.代谢性疾病E.病毒性肝炎(标答:E)9. 不属于门静脉高压症表现的是A.脾脏肿大B.腹水形成C.痔静脉曲张D.胃底-食管下段静脉曲张E.肝掌(标答:E)10. 男,63岁,肝硬化史5年,近4天来出现低热、腹胀加剧。
体检:T38.2℃,蛙腹,全腹压痛、反跳痛。
腹水浅黄色,白细胞0.7×109/L、中性粒细胞绝对数0.55×109/L,腹水总蛋白9g/L。
可能的诊断是A. 肝硬化并原发性肝癌癌结节破裂B. 肝硬化并结核性腹膜炎C. 肝硬化并自发性腹膜炎D. 肝硬化并胃穿孔E. 肝硬化并门静脉血栓形成(标答:C)多选题1.肝硬化腹水的正确措施包括:A 低盐饮食B 一般进水量限制在1000ml/d左右C 联合应用留钾和排钾利尿剂D 少量多次补充白蛋白E 单纯放腹水是加快各种程度肝硬化腹水消退的重要手段(标答:A B C D)2. 肝硬化患者发生肝性脑病的常见诱因有A. 上消化道出血B. 感染C. 大量放腹水D. 低蛋白饮食E. 电解质紊乱(标答:A B C E)3. 肝性脑病的治疗措施包括A. 肝移植B. 抑制肠道毒物的生成和吸收C. 降血氨药物应用D. 利尿E. 输血(标答:A B C)填空题1.肝硬化门脉高压时建立的侧枝循环有,,_ 。
肝硬化患者CT检测与肝穿刺活检病理诊断的对照探讨【摘要】目的:探究肝硬化患者应用CT检测、肝穿刺活检病理学的诊断效果。
方法:2021年3月到2022年3月,选取60例肝硬化患者为对象,确定患者知情研究内容且愿意配合后,辅助患者完成CT检测、肝穿刺活检病理诊断,统计诊断结果。
结果:肝穿刺活检病理诊断的肝硬化检出率100.00%、Child-Pugh功能A级检出率100.00%大于CT检测91.67%、92.31%,有统计学意义(P<0.05)。
结论:肝穿刺活检病理诊断、CT检测均可在肝硬化诊断中发挥显著作用,但前者的诊断价值更高,诊断准确性更高。
关键词:CT检测;肝穿刺活检病理诊断;肝硬化;Child-Pugh功能肝硬化是一种常见的慢性、进行性肝脏疾病,是由一种原因或是多种原因导致的肝损害疾病,患者伴有弥漫性肝损害、大量肝细胞坏死、结缔组织增生、残存肝细胞结节性再生等多种病理在特征[1-2]。
有研究[3]指出,早期确诊肝硬化,可辅助临床提供客观有效治疗疾病,改善患者的肝脏功能,预防疾病进一步发展。
CT、肝穿刺活检病理学均是临床常用诊断方案,本文重点分析肝硬化应用两种诊断方案的价值,报道内容如下。
1·资料与方法1.1临床资料2021年3月到2022年3月,选取60例肝硬化患者为对象。
男性共计39例、女性共计21例,年龄25-77岁(51.39±10.28)岁,Child-Pugh功能分级显示A级、B级、C级各有52例、7例、1例。
1.2方法CT检测:应用西门子Somatoms cope 16 排螺旋 CT机完成扫描检查,结合患者的检查部位,提前调整仪器参数,管电流是130mA,管电压是130kV,层间距是1cm,层厚是1cm,窗宽窗位是240.50HU。
首先对患者实施常规平扫,顺着患者的膈顶部位一直扫描到肝脏下缘部位,扫描患者的整个肝脏。
若患者的肝脏病变部位比较小,则添加薄层扫描,实施无间隔连续扫描,获取肝脏CT值、脾静脉宽度、门静脉主干宽度、脾脏肋单元。
/确诊肝硬化需要做的检查有哪些确诊肝硬化需要做哪些检查?这是很多患者非常关心的问题,一般肝硬化患者需要做肝功能检查、病原学、影像学等其他检查。
那么确诊肝硬化需要做哪些检查?下面为大家详细介绍。
确诊肝硬化需要做哪些检查?一、确诊肝硬化需要做哪些检查,肝功能肝功能检查结果分析当中的血清转氨酶的高低可反映肝脏的炎症程度。
如果病人血清转氨酶很高,甚至伴有黄疸,这常常表示肝脏炎症比较明显,需要进一步的治疗。
二、确诊肝硬化需要做哪些检查,影像学肝脏B超是评估肝硬化程度的参考,与甲胎蛋白的升高程度结合考虑,亦是早期发现肝脏恶性肿瘤的工具。
如果B超发现问题,可以加做肝脏增强CT扫描,可以大大提高诊断早期肝癌的有效率。
乙肝和肝硬化是产生肝癌的基础,患者重视常规体检,通常能够早期发现、早期诊断、早期治疗,为获得良好的预后争取有利的时机。
确诊肝硬化需要做哪些检查。
三、确诊肝硬化需要做哪些检查,病原学包括乙肝抗原抗体两对半和HBV-DNA。
HbsAg阳性是乙肝携带者的标志,如HbsAg阴性而HbsAb阳性,则具有抵抗乙肝感染的能力。
其中HBeAg和HBV-DNA阳性是病毒复制活跃的指标,此时患者的传染性较强,应引起足够的重视,予以正规的抗病毒治疗,如拉米夫定等核苷类似物。
确诊肝硬化需要做哪些检查。
四、确诊肝硬化需要做哪些检查,其他血常规可以检测白细胞、血色素、血小板的水平,评估脾功能亢进的严重程度。
甲胎蛋白可以用来筛选早期的肝癌。
确诊肝硬化需要做哪些检查?通过本文确诊肝硬化需要做哪些检查的介绍,相信大家对确诊肝硬化需要做哪些检查也有了简单了解,对于肝硬化,患者朋友一定要做到早发现早治疗。
祝大家都能拥有一个健康的身体。
原文链接:/gyh/2013/0116/117232.html。
肝硬化诊断的金标准肝组织活检病理。
摘要:
肝组织活检是肝硬化诊断中的一项关键检查方法,通过对肝活检标本的细致评估,可以明确肝硬化的存在并提供相关的病理学特征。
本文旨在提供一种金标准的肝组织活检病理学评估方法,用于肝硬化的诊断。
方法:
1. 标本获取:采用穿刺活检或手术切除获取肝组织标本。
2. 标本处理:采用10%中性缓冲福尔马林固定,石蜡包埋、切片制备。
3. 切片染色:采用常规染色方法,如苏木素-伊红、Elastica van Gieson(EVG)、马尔祖拉尼染色等。
评估标准:
1. 纤维化程度评估:
- F0:无纤维化。
- F1:仅存在级别不高于Ⅰ的纤维化,即Ⅰ度纤维化。
- F4:存在弥漫、桥接式的纤维化,即肝硬化。
- 无炎症:无明显炎性细胞浸润。
- 轻度炎症:炎性细胞轻度浸润(散在或小团聚)。
3. 肝细胞退变评估:
- 轻度退变:肝细胞有轻度肿胀、变性。
4. 修复和再生反应评估:
- 正常修复:无明显再生结节或胆管增生。
结论:
肝组织活检病理学评估在肝硬化诊断中具有重要的作用。
以纤维化程度为关键指标,结合炎症程度、肝细胞退变和修复再生反应等指标进行综合评估,可以确诊肝硬化,为临床治疗提供重要依据。
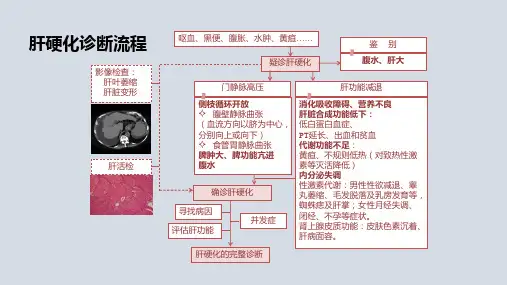
诊断肝硬化的检查方法有些肝硬化确诊的检查方法
诊断肝硬化的检查方法有哪些
如何准确诊断肝硬化是患者朋友们关注的问题之一,诊断与治疗的关系密切,可以说诊断的准确性决定了治疗的难易程度,所以想要尽早治愈肝硬化的患者就必须要知道诊断方式,帮助自己的治疗能够顺利的进行。
诊断肝硬化的检查方法
1、各种辅助检查:免疫功能改变; 超声显像可发现肝区声像图的典型变化及脾肿大、肝门静脉扩张、腹水等门脉高压症表现。
失代偿期肝硬化有明显症状表现和肝功能异常,诊断不困难。
代偿期肝硬化诊断有困难时可进行肝穿刺活组织病理检查。
2、肝纤4项血清学检查:即透明质酸、层粘连蛋白、Ⅲ型前胶原、Ⅳ型胶原。
其中2~3项有显著增高,可考虑早期肝硬化的可能。
3、肝功能检查:肝功能检查多在正常范围或轻度异常,早期肝硬化比较突出的是蛋白方面的异常,如白蛋白减低,球蛋白升高,血中白/球蛋白比值降低甚至倒置。
4、体格检查:早期肝硬化在体格检查时,常可触及肿大的肝脏,部分亦可触及肿大的脾脏。
5、肝组织学检查:肝硬化有纤维隔形成且小结节性或混合结节性增生者可通过此项检查确诊; 亦可了解肝纤维化的程度,可鉴别诊断酒精性肝硬化、肝炎后肝硬化、以及是否伴有活动性肝炎。
利用超声如何诊断肝硬化?
超声诊断肝硬化是一种无创、便捷的检查方法,为临床主要的检查手段。
但肝硬化的成因、类型、程度不同等可造成肝硬化的影像表现不尽相同,对于非典型肝硬化易出现漏诊,超声检查单项指标诊断敏感性和特异性有限, 所以超声诊断肝硬化只能供临床。
超声表现形态大小正常或左叶略大,包膜增厚,呈细波纹状或锯超声表现为肝脏形态大小正常或左叶略大,包膜光整,回声增粗,分布不均匀或均匀,肝静脉变细或走行改变、迂曲,胆囊正常或胆囊增厚、毛糙,门静脉>1.3cm,脾脏厚度>4.5cm。
病理结果提示小结节型肝硬化。
本组病例共同点是肝包膜描述正常,众所周知肝包膜异常亦是诊断肝硬化的重要指标。
肝包膜的通常分为五个等级,声像图呈白线条
样回声,连续性好为0级; 肝包膜轻度增厚,用3.5MHz 探头不易检出为Ⅰ级; 肝包膜稍增厚,细水纹状,
为Ⅲ级; 肝包膜明显增厚,回声增强,呈轻度波浪状,凹凸不平为Ⅳ级。
肝包膜0级和Ⅰ级时在普通超声诊断仪即非高频探头的超声诊断仪很难区分,几乎表现正常。
早期小结节型肝硬化肝包膜可仅表现为Ⅱ级或Ⅲ级,往往达不到Ⅳ级。
肝包膜达到Ⅳ级后影像学诊断比较容易,但对于处在Ⅱ级和Ⅲ级的肝包膜部分超声医师不予重视。
其原因有以下三方面:1) 超声仪器探头频率的限制使肝包膜细微改变显示不清晰;2) 超声医生对肝包膜Ⅱ级及Ⅲ级诊断标准认识不清晰;3) 对早期肝硬化导致肝包膜轻微异常认识不清晰。
因此造成肝包膜正常的假阴性,从而干扰肝硬化的诊断,造成漏诊。
利用超声诊断酒精性肝硬化
超声表现肝脏体积增大,形态饱满,包膜增厚,呈细波纹样,回声弥漫性增强、增粗,呈细波纹样,门静脉>1.4cm,脾脏厚度>4.0 cm。
病理结果提示小结节型肝硬化,其内可见或多或少酒精性玻璃体。
酒精性脂肪肝后肝硬化肝组织病理表现肝组织脂肪变性,纤维组织间隔联系着小叶中央静脉和汇管区,肝小叶被分隔,此型肝硬化多是小结节型。
因脂肪对超声有吸收作用,其后方声能衰减,成像不清晰,故其超声有特征性改变,表现肝大,近场回声密集,回声高,远场回声衰减,管道结构模糊。
回声增强明显高于病毒性肝炎后肝硬化(LC)。
肝实质回声因纤维化病变较弥漫,形成的纤维间隔较细小而疏松,假小叶结节小且大小均匀,声学界面小,声阻抗差异较小,回声不出现明显增粗,呈“斑点”及“鱼鳞”样改变,回声也较均匀,故ALC 声像图改变不如LC 明显。
因此不能完全依赖肝实质回声,忽略其它影像学表现,肝实质回声不典型,如果不结合其它指标综合分析诊断,容易误诊为脂肪肝。
血清胆碱酯酶检测诊断肝硬化的意义
胆碱酯酶是一类催化酰基胆碱水解的酶类,故又称酰基胆碱水解酶。
该酶分两种,一种存在于中枢神经灰质、交感神经节等处,主要作用于乙酰胆碱,使乙酰胆碱水解为胆碱和乙酸,称为真性胆碱酯酶或乙酰胆碱酯酶(AcCHE);另一种存在于中枢神经白质、血浆、肝、胰等处,生理作用不明,称为假性胆碱酯酶或丁酰胆碱酯酶(BuCHE),肝脏是CHE 唯一合成器官。
临床测定血清胆碱酯酶,主要是测定丁酰胆碱酯酶(BuCHE)。
1、急性病毒性肝炎患者,肝细胞合能尚未受到损害,CHE 活性几乎与正常组相同而不降低。
慢性肝病患者肝细胞在功能上随病情严重
程度不同而产生不同程度的损害,CHE 应能够反映出这种损害。
从表
一可看出,慢性肝病组S0-S2期CHE 的降低不是十分显著。
一方面
是由于慢性肝病患者肝细胞合成功能损害程度尚不十分严重; 另一
方面是由于CHE 活性范围较大,群体统计值灵敏度较低。
病情严重程度密切相关。
因此提示临床医生可通过CHE 活性动态改变来判断病人病情严重程度。
2、慢性肝炎S4期患者多数为早期肝硬化,肝合成功能受到损害,代偿功能降低,对病情的早期诊治有利于控制病情。
同时,与ALB 和PA 相比,CHE 由于不受外来营养摄入和BIL 高低的影响,作为早期肝硬化诊断具有更高的特异性。
CHE 与肝组织病理损伤程度密切相关,为了提高慢性肝炎重度的临床病理诊断符合率,按照CHE
原文链接:jibing.qiuyi./gyh/xx/0819/143584.html
内容仅供参考。