急性上消化道出血的观察要点及抢救流程图
- 格式:docx
- 大小:24.83 KB
- 文档页数:4

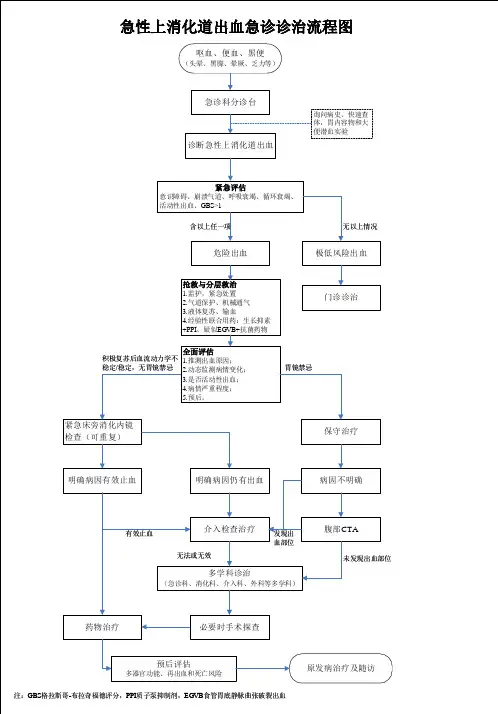
急性上消化道出血急救流程发布(2015版)2015-10-28?导读:本版急性上消化道出血急诊诊治流程由中国医师协会急诊医师分会主编,并发表在《中国急救医学》。
此共识主要针对上消化道出血病情评估、稳定循环和初始的药物止血治疗进行推荐。
作者:医学界急诊与重症频道来源:“医学界”微信号急性上消化道出血系指屈氏韧带以上的消化道,包括食管、胃、十二指肠、胆管和胰管等病变引起的出血。
根据出血的病因分为非静脉曲张性出血和静脉曲张性出血两类。
临床工作中大多数(80%~90%)急性上消化道出血是非静脉曲张性出血,其中最常见的病因包括胃十二指肠消化性溃疡(20%~50%),胃十二指肠糜烂(8%~15%),糜烂性食管炎(5%~15%),贲门黏膜撕裂(8%~15%),动静脉畸形/GAVE(5%),其他原因有Dieulafoy病变、上消化道恶性肿瘤等。
急性上消化道出血成年人每年发病率为100/10万~180/10万,大多数急性上消化道出血患者,尤其是大量出血患者首诊于急诊科。
急性上消化道出血急诊诊治流程图新分类“危险性急性上消化道出血”危险性急性上消化道出血,指在24小时内上消化道大量出血致血流动力学紊乱、器官功能障碍。
这类危险性出血临床所占有的比例大约有15%~20%。
预测指标鼻胃管抽出物可见红细胞、心动过速、血红蛋白<80g/L。
低危因素尿素氮<18.2mg/dl;血红蛋白男性>13.0g/dl,女性>12.0g/dl;收缩压≥110mmHg;脉搏<100次/min;不存在黑便、晕厥、心力衰竭、肝脏疾病。
高危因素年龄>60岁;休克、体位性低血压;意识障碍加重;急性消化性溃疡出血、食管胃底静脉曲张破裂出血(EGVB)、恶性肿瘤出血、合并凝血功能障碍的出血及慢性肝病出血等。
常见病因严重的消化性溃疡出血、食管胃底静脉曲张破裂出血和侵蚀大血管的恶性肿瘤出血,此外还见于并发慢性肝病及抗凝药物应用等其他原因所致凝血功能障碍的患者。

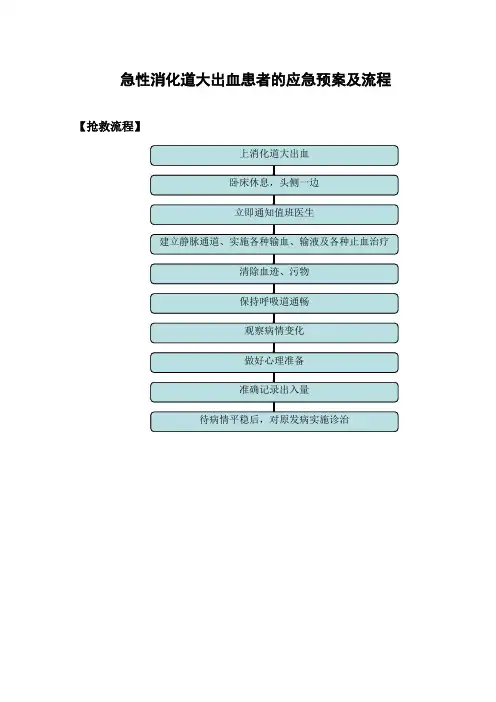
急性消化道大出血患者的应急预案及流程【抢救流程】【应急预案】(一)立即通知医生的同时,应尽早为患者建立静脉通路,补充血容量。
尽量使用静脉留置针或选用大号针头,必要时建立两条静脉通路。
(二)遵医嘱静脉给予各种止血剂、新鲜血或706代血浆。
如患者继续出血,出血量〉1000ml,心率〉120/min,血压〈80/50mmHg,且神志恍惚、四肢厥冷,说明患者出现失血性休克,应迅速连接一次性三通静脉推注液体。
(三)备好各种抢救用品,如三腔二囊管、负压吸引器等。
如为肝硬化食道静脉曲张破裂出血,应配合医生应用三腔二囊管压迫止血,同时准备100:8冰盐水正肾素协助洗胃。
(四)静脉应用垂体后叶素或生长抑素时,应遵医嘱严格控制滴速,防止速度过快而引起心悸、胸闷、头晕等不良反应。
(五)遵医嘱进行冰盐水洗胃:生理盐水维持在4o C,一次灌注250ml,然后吸出,反复多次,直至吸出液清澈为止;对于采用冰盐水洗胃仍出血不止者,可胃内灌注去甲肾上腺素(100ml冰盐水内加8mg去甲肾上腺素),30min 后抽出,每小时1次,可根据出血程度的改善,逐渐减少频度,直至出血停止。
(六)严密观察病情变化:大出血期间每15~ 30min测量生命体征一次,病情稳定后遵医嘱测量生命体片变化,必要时进行心电血压监护。
(七)注意观察患者呕吐物及大便的性质、量、颜色,同时准确记录出入量。
密切观察患者神志、面色、口唇、指甲的颜色,警惕再次出血。
(八)保持呼吸道通畅,及时清理呼吸道分泌物。
呕血时头偏向一侧,避免误吸。
必要时给予氧气吸入。
(九)患者应绝对卧床休息,取平卧位并将下肢略抬高,以保证脑部供血。
保持室内安静、清洁、空气新鲜,及时更换污染的被褥。
注意为患者保暖,避免受凉。
(十)患者大出血期间,应严禁禁食,出血停止后,可遵医嘱给予温冷流食,逐渐过渡到高糖、低蛋白、无刺激的少渣食物。
注意保持口腔卫生,做好口腔护理。

急性上消化道出血急诊诊治急性上消化道出血系指屈氏韧带以上的消化道,包括食管,胃,十二指肠,胆道和胰管等病变引起的出血。
根据出血的病因分为非静脉曲张性出血和静脉曲张性出血两类。
在所有引起急性上消化道出血的病因中,十二指肠溃疡,胃溃疡和食管静脉曲张占前三位。
临床表现:1.典型的临床表现呕血,黑便或血便,常伴失血性周围循环衰竭。
呕吐物的颜色取决于是否经过胃酸的作用。
出血量小,在胃内停留时间较长,呕吐物多棕褐色呈咖啡渣样;出血量大,出血速度快,在胃内停留时间短,呕吐物呈鲜红或有血凝块。
黑便色泽受血液在肠道内停留时间长短的影响。
通常黑便或柏油样便是血红蛋白的铁经肠内硫化物作用形成硫化铁所致;出血量大,速度快,肠蠕动亢进时,粪便可呈暗红色甚至鲜红色。
有呕血者一般都伴有黑便,有黑便者不一定伴有呕血。
出血量大,出血速度快时,可出现不同程度的头晕,乏力,心悸,出汗,口渴,黑蒙,晕厥,尿少以及意识改变。
少数患者可仅有低血容量性周围循环衰竭症状。
2.贫血和血常规变化急性大量出血后均有失血性贫血,但在出血早期,血红蛋白浓度,红细胞计数与血细胞比容可无明显变化,上消化道大量出血2-5小时,白细胞计数升高达(10-20)×109/L,止血后2-3天可恢复正常但肝硬化患者如同时有脾功能亢进,则白细胞计数可不增高。
3.发热上消化道大量出血后,多数患者在24小时内出现低热,持续数日至一星期。
发热的原因可能由于血容量减少,贫血,周围循环衰竭,血分解蛋白的吸收等因素导致体温调节中枢的功能障碍。
4.氮质血症上消化道大量出血后,由于大量血液分解产物被肠道吸收,引起血尿素氮浓度增高,称为肠源性氮质血症。
常于出血后数小时血尿素氮开始上升,24-48小时可达高峰,3-4天后降至正常。
若活动性出血已停止,且血容量已基本纠正而尿量仍少,则应考虑由于休克时间过长或原有肾脏病变基础而发生肾功能衰竭。
初步诊断:患者出现呕血,黑便症状及头晕,面色苍白,心率增快,血压降低等周围循环衰竭征象,急性上消化道出血的初步诊断可基本成立。




急性上消化道出血患者的观察要点及处理流程一.题目:急性上消化道出血患者的观察要点及处理流程二.内容:1评估内容:①询问患者有无引起消化道出血的疾病:如食管疾病、胃十二指肠疾病、门静脉高压症、胆道疾病及血管疾病等。
②评估患者呕血与黑粪的颜色、性状量,判断出血的量、部位、及时间。
③评估患者体温、脉搏、血压、观察患者的面色,评估有无失血性周围循环衰竭。
④了解患者的饮食习惯、工作性质、评估患者对疾病的心理反映2观察要点:(1)生命体征察①对血压的观:消化道大出血导致休克。
失血性休克的主要原因是血容量不足,表现为血压下降和脉压差缩小。
②对脉搏的观察:脉搏的改变是观察休克的主要标志,休克早起脉搏加速,休克晚期脉搏细而慢。
③对体温的观察:失血者体温多低于正常或不升。
一般纠正休克后可有低热或中度热,一般≦38.5,持续数日或数周,原因系出血后分解吸收,血容量减少,体温调节中枢失调而引起的发热,若体温≧38.5,应考虑出血后诱发的感染,如体温持续不退或退热后又不升应考虑再出血(2)呕血便血的性质及量一般来说:每日出血量大5ml以上大便饮血实验呈阳性;出血量在50-70ml粪便转为黑色;胃内出血量达250-300ml可引起呕血;柏油样便提示出血量约为500-1000ml。
反复呕血或黑便次数多而稀薄,或从柏油样便转为暗红色浆糊状伴肠鸣音亢进,提示有继续出血。
(3)尿量尿量可反映全身循环状况机肾血流情况,所以应正确观察记录24小时出入量。
(4 )神志、四肢出血量在5%以下无明显症状,出血量在5%以上可出现眩晕、眼花、口渴,出血量在20%以上可出现烦躁不安、表情淡漠、四肢厥冷等休克症状。
(5)有再次出血的迹象患者反复呕血、黑便、颜色由黯黑转为暗红,甚至呕吐物转为鲜红色,血压、脉搏不稳定皆提示有在出血。
(60特殊用药观察生长抑素及衍生物包括(善宁、奥曲肽等)此类药物半衰期短、仅有几分钟,为保证血药浓度需持续泵入,直至出血停止。
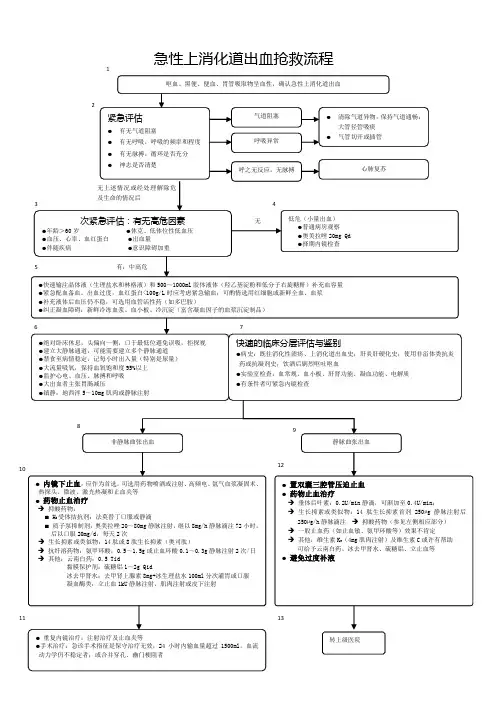
适应症食管下端或胃底静脉曲张破裂出血。
操作步骤①术前先检查气囊有否漏气,三腔管是否通畅,试测气囊的注气量及达到的压力,一般胃囊需注气300ml,食管囊需注气100ml~200ml,三根接头分别贴上标识记号。
②将胃囊及食管囊内气体抽尽,再用液体石蜡油抹三腔二囊管及病人鼻腔,使其润滑。
③病人取半卧位,自鼻腔内插入三腔二囊管,当达到65cm处,并在胃管内抽得胃液时,提示三腔二囊管已达胃部。
④用注射器向胃囊内注入空气250—300ML,接血压计测压(囊内压40—50mmHg,即5.33—6.67kPa),将开口部反折弯曲后,用血管钳夹住,向外牵拉三腔二囊管,遇阻力时表示胃囊已达胃底部,在有中等阻力的情况下,用宽胶布固定于患者的面部。
⑤继用注射器向食管囊注入空气100—150ml(囊内压30—40mmHg,即4.0—5.33kPa),再用止血钳夹住管端,食管囊充气后,病人可能燥动不安或心律不齐,如实在不能耐受可不充气观察。
经胃管抽出全部血液后,将胃管连接于胃肠减压器,可从吸引瓶中了解压迫止血是否有效。
⑥将管外端结一绷带,用500g重沙袋或盐水瓶通过滑轮固定于床架上持续牵引。
⑦定时测两囊压力,要保持胃囊内压 5.33kpa~6.67kpa(40mmHg~50mmHg),食管囊内压4.00kpa~5.33kpa(30mmHg~40mmHg),如压力下降应适当充气维持.注意事项①插管时应将气囊内空气抽尽,插管能浅勿深,先向胃气囊注气,然后再向食管气囊注气。
②胃囊充气不够,牵拉不紧,是压迫止血失败的常见原因,如胃囊充气量不足且牵拉过猛,可使胃囊进入食管下段,挤压心脏,甚至将胃囊拉至喉部,引起窒息。
③食管囊每12~24小时放气一次,并将三腔二囊管向胃内送少许以减轻胃底部压力,改善局部粘膜血循环,减压后定时抽取胃内容物观察有否再出血。
④气囊压迫一般为3~4天,如继续出血可适当延长,出血停止12~24小时后,放气再观察12~24小时,如无出血可拔管。
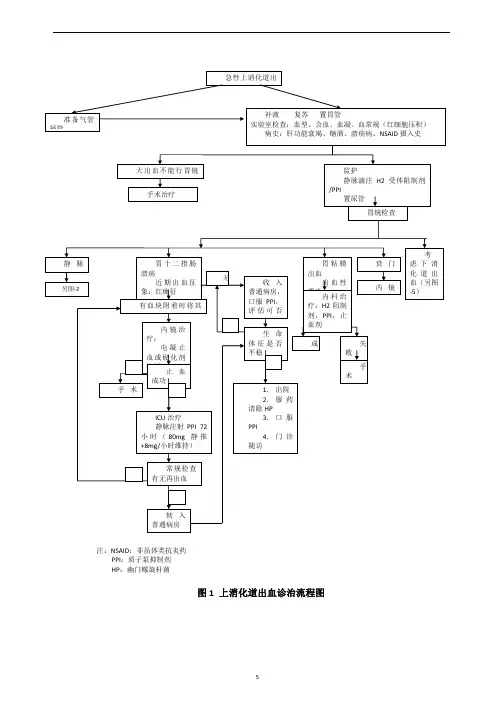
注:NSAID:非甾体类抗炎药
PPI:质子泵抑制剂
HP:幽门螺旋杆菌
图1 上消化道出血诊治流程图
TIPS:Transjugular Intrahepatic Portosystemic Shunt 经颈静脉肝内门-体静脉分流术*:包括β受体阻制剂、硝酸酯类、α2肾上腺能受体阻制剂、安体舒通及可可碱
图2 门静脉高压出血的处理
图3 门静脉高压再出血的防治
图4 不明原因胃肠道出血诊断流程图
*:只有通过便潜血实验才能发现的消化道出血;或由于长时间出血表现的缺铁性贫血。
EGD:esophagogastroduodenoscopy,食道、胃、十二指肠镜检查
图5 隐性消化道出血诊断流程图
图6 急性下消化道出血诊断流程图
参考文献
1.Sabiston Textbook of Surgery
2.Gastroenterology Clinics of North America
New England Journal of Medicine
3.。
之阳早格格创做
注:NSAID:非甾体类抗炎药
PPI:量子泵压制剂
HP:幽门螺旋杆菌
图1 上消化讲出血诊治过程图
门腔静脉分流术(活动出
血)
近端脾肾静脉分流术(无活
动出血)
食讲横断术
断流术
TIPS:Transjugular Intrahepatic Portosystemic Shunt 经颈静脉肝内门-体静脉分流术*:包罗β受体阻制剂、硝酸酯类、α2肾上腺能受体阻制剂、安体舒通及可可碱
图2 门静脉下压出血的处理
图3 门静脉下压再出血的防治
图4 没有明本果胃肠讲出血诊疗过程图
*:惟有通过便潜血真验才搞创制的消化讲出血;或者由于万古间出血表示的缺铁性贫血. EGD:esophagogastroduodenoscopy,食讲、胃、十两指肠镜查看
图5隐性消化讲出血诊疗过程图
图6 慢性下消化讲出血诊疗过程图参照文件
1.Sabiston Textbook of Surgery
2.Gastroenterology Clinics of North America
3.New England Journal ofMedicine。
急性上消化道出血患者的观察要点及处理流程
一.题目:急性上消化道出血患者的观察要点及处理流程
二.内容:
1评估内容:
①询问患者有无引起消化道出血的疾病:如食管疾病、胃十二指肠疾病、门静脉高压症、胆道疾病及血管疾病等。
②评估患者呕血与黑粪的颜色、性状量,判断出血的量、部位、及时间。
③评估患者体温、脉搏、血压、观察患者的面色,评估有无失血性周围循环衰竭。
④了解患者的饮食习惯、工作性质、评估患者对疾病的心理反映
2观察要点:
(1)生命体征察
①对血压的观:消化道大出血导致休克。
失血性休克的主要原因是血容量不足,表现为血压下降和脉压差缩小。
②对脉搏的观察:脉搏的改变是观察休克的主要标志,休克早起脉搏加速,休克晚期脉搏细而慢。
③对体温的观察:失血者体温多低于正常或不升。
一般纠正休克后可有低热或中度热,一般≦38.5,持续数日或数周,原因系出血后分解吸收,血容量减少,体温调节中枢失调而引起的发热,若体温≧38.5,应考虑出血后诱发的感染,如体温持续不退或退热后又不升应考虑再
出血
(2)呕血便血的性质及量
一般来说:每日出血量大5ml以上大便饮血实验呈阳性;出血量在50-70ml粪便转为黑色;胃内出血量达250-300ml可引起呕血;柏油样便提示出血量约为500-1000ml。
反复呕血或黑便次数多而稀薄,或从柏油样便转为暗红色浆糊状伴肠鸣音亢进,提示有继续出血。
(3)尿量
尿量可反映全身循环状况机肾血流情况,所以应正确观察记录24小时出入量。
(4 )神志、四肢
出血量在5%以下无明显症状,出血量在5%以上可出现眩晕、眼花、口渴,出血量在20%以上可出现烦躁不安、表情淡漠、四肢厥冷等休克症状。
(5)有再次出血的迹象
患者反复呕血、黑便、颜色由黯黑转为暗红,甚至呕吐物转为鲜红色,血压、脉搏不稳定皆提示有在出血。
(60特殊用药观察
生长抑素及衍生物包括(善宁、奥曲肽等)此类药物半衰期短、仅有几分钟,为保证血药浓度需持续泵入,直至出血停止。
少数病员有恶心、腹泻、腹痛、和低血钙应注意观察。
三抢救流程
见后图
四记录要点
病员神志及自觉症状,呕吐物及大便的颜色、性状、量,24小时出入量。
急性上消化道出血抢救流程图。