常见疾病通气策略
- 格式:ppt
- 大小:33.56 MB
- 文档页数:58

ICU病人机械通气时人机对抗的病因分析及处理策略钟 强, 李树生, 邓普珍 [关键词] 机械通气; 人机对抗[中图分类号] R605197[文献标识码] B[文章编号] 1002-1949(2005)05-0372-02人机对抗是机械通气中最为常见的并发症之一,其危害是使每分钟通气量(M V)和潮气量(T V)下降、呼吸做功增加、氧耗增加、使缺氧加重并形成恶性循环,另外,使循环负荷增加、心肌缺血缺氧、诱发急性左心衰等,严重时危及生命。
为此,本文对我科2003-08~2004-02间40例气管插管或气管切开机械通气时人机对抗的原因进行分析并探讨其处理策略。
1 资料与方法111 一般资料 本组病人40例,其中男25例,女15例,年龄23~73岁,平均45岁。
入院时的主要病因:胸外伤致多根多处肋骨骨折并发血(气)胸、反常呼吸4例;多发伤并发ARDS6例;手术后大失血并发ARDS1例;感染性休克并发ARDS3例;重症胰腺炎并发ARDS6例;大手术后并发肺部感染10例;重症哮喘合并糖尿病酮症酸中毒、高血压急性左心衰各1例;重症病毒性心肌炎并发急性左心衰1例;C O中毒、溺水并发肺水肿各1例;C OPD并发Ⅱ型呼衰2例;吸入性肺炎3例。
所有病人均行气管插管(或气管切开),行呼吸机机械通气治疗。
112 人机对抗的判断 人机对抗是指非同步式呼吸,包括气流不同步,即给予的气流量与病人需求不符和位相不同步,即呼吸机供气时病人还处在呼气状态,呼吸机停止供气时病人还处于吸气状态[1]。
病人表现为躁动不安、血氧饱和度下降,呼吸频率增快、心率增快、血压升高,呼吸机出现高压或低压报警等。
气道湿化及吸痰之后短暂人机对抗和严重中枢损害导致的呼吸频率过快未归纳入本资料中。
2 结果211 人机对抗的原因 清醒或意识模糊病人因胸、肺部病变、ARDS[2]导致缺氧不能脱机,又不能耐受气管插管20例;气管插管或气管切开后导管或套管放置位置不当、导管型号过小或出现活瓣样痰堵者9例;闭式胸腔引流术后引流不畅2例;误吸导致肺不张2例;气囊漏气导致通气不足者2例; PEEP设置不当或设置的PEEP与实际PEEP不符2例;尿管不畅导致病人烦躁者1例;痰痂脱落堵塞气道1例;痰痂堵塞套管1例。

肺保护和肺复张通气策略治疗急性呼吸窘迫综合征目的:观察肺保护和肺复张通气策略(RM)治疗急性呼吸窘迫综合征的效果。
方法:28例急性呼吸窘迫综合征采用肺保护和肺复张通气策略治疗,应用小潮气量和高呼气末正压(PEEP),先设置小潮气量(5~8ml/kg)以保护肺,后用持续气道正压通气(CPAP),压力达35cmH2O以保持肺复张,持续45s后,PEEP调为20cmH2O,然后PEEP每20min下降2cmH2O,直到“最佳PEEP”,为(14.3+3.5)cmHzO。
合理镇静止痛,随着病情改善,逐步下调呼吸机的辅助水平,直至撤机。
结果:18例顺利撤机,10例死亡。
撤机者临床症状明显好转,呼吸从(505=8)次/min降至(26±4)次/min(P<0.01),PaO2从治疗前(45.65=4.8)mmHg 提高到(127.84+12.3)mmHg(P<0.01),静态肺顺应性(Cs)从(28±10)ml/cmHzO提高到(108+12)ml/cmH2O(P<0.01),氧合指数(PaO2/FiO2)从低于200mmHg提高到大于300mmHg以上,吸氧浓度(FiO2)从高浓度(大于60%)降到低浓度(低于33%)。
结论:肺保护和肺复张通气策略治疗急性呼吸窘迫综合征临床效果显著,是一种安全有效的治疗技术。
标签:肺保护;肺复张;ARDS;小潮气量;PEEP我院自2000年10月至2005年10月收治各种病因所致的急性呼吸窘迫综合征(ARDS)患者28例,笔者采用回顾性分析,现总结如下。
1资料与方法1.1临床资料28例中男18例,女10例;年龄38~72岁,平均58岁。
其中混合外伤10例(并DIC 2例),休克4例,有机磷中毒1例,COPD并严重感染8例,胆道感染3例,阑尾脓肿破溃2例。
1.2诊断标准均符合ARDS诊断:①有发病的高危因素,中性白细胞增多及其诱发ARDS。
②急性起病,呼吸频数和/或呼吸窘迫。

机械通气的使用指征机械通气的使用指征引言在医疗领域中,机械通气作为一种重要的治疗手段,广泛应用于重症患者的抢救和呼吸支持。
机械通气的使用指征是医生在决定是否对患者进行机械通气时所依据的准则和考虑因素。
本文将从深度和广度上,探讨机械通气的使用指征,并分享个人的观点和理解。
一、机械通气的定义和原理1. 机械通气的定义机械通气是指通过呼吸机等设备,将气体输送到患者的肺部,以维持正常呼吸功能、改善通气和氧合状态的方法。
2. 机械通气的原理机械通气通过增加气道压力,改善肺泡内压力梯度,促进气体交换,提高呼吸功能。
二、机械通气的使用指征1. 低氧血症和呼吸性酸中毒机械通气的最常见指征是低氧血症和呼吸性酸中毒,即患者在自主呼吸情况下,动脉氧合指数(PaO2)<60mmHg或动脉血二氧化碳分压(PaCO2)>50mmHg。
这时,机械通气可以为患者提供充足的氧气和排除过多的二氧化碳。
2. 呼吸衰竭和呼吸肌无力呼吸衰竭和呼吸肌无力也是机械通气的常见指征。
呼吸衰竭指的是呼吸频率和呼吸深度明显减少以至无法维持正常氧气和二氧化碳交换。
呼吸肌无力是指呼吸肌的力量减弱,使得呼吸功能降低,需要外界设备来辅助呼吸。
3. 气道保护和通气支持机械通气也可用于气道保护和通气支持。
在重症严重患者中,常伴有呼吸肌功能减退、胸腔内压力改变等因素,容易导致肺萎陷、肺不张等并发症。
机械通气可以保护气道、增加肺泡张力、改善通气和氧合状况。
4. 手术和麻醉过程在手术和麻醉过程中,机械通气也经常被使用。
通过机械通气,可以维持患者的正常通气和氧合状态,确保手术和麻醉过程的安全进行。
三、个人观点和理解作为一项重要的治疗手段,机械通气在医疗领域中发挥着不可替代的作用。
在判断机械通气的使用指征时,医生需要综合考虑患者的病情、病因、生理参数以及可能的并发症。
精确的判断和合理的使用机械通气,可以提高患者的生存率和生活质量。
我们也要认识到机械通气并非没有风险。

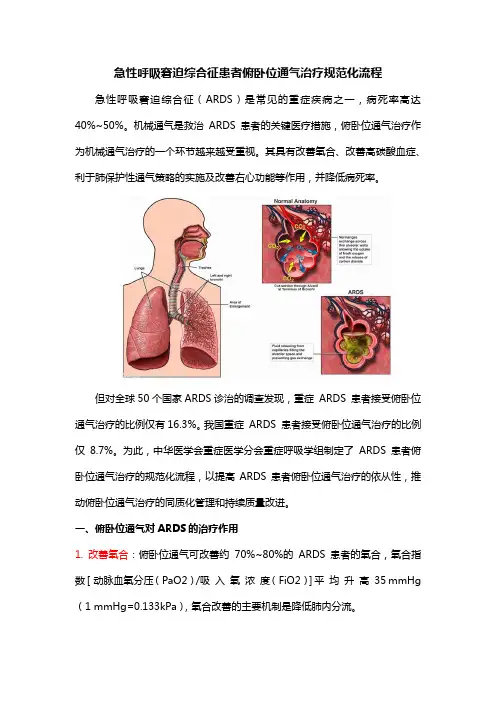
急性呼吸窘迫综合征患者俯卧位通气治疗规范化流程(完整版)摘要俯卧位通气是中、重度急性呼吸窘迫综合征(ARDS)患者重要的治疗措施之一,可有效改善患者氧合,降低病死率。
但我国重症医学医疗资源分布极不均衡,俯卧位通气治疗依从性不高且缺乏规范化的治疗流程。
中华医学会重症医学分会重症呼吸学组制定了ARDS患者俯卧位通气治疗的规范化流程,旨在促进ARDS患者俯卧位通气规范化实施与管理,推动俯卧位通气治疗的同质化。
急性呼吸窘迫综合征(ARDS)是常见的重症疾病之一,其原发疾病多样、机制复杂、致病环节多,病死率高达40%~50%[1]。
机械通气是救治ARDS患者的关键医疗措施,如何促进机械通气策略的实施成为重点。
随着对ARDS病理生理的认识,俯卧位通气治疗作为机械通气治疗的一个环节越来越受重视。
2017年欧洲重症医学会和美国胸科协会强烈推荐严重ARDS患者行俯卧位通气治疗[1, 2],其具有改善氧合、改善高碳酸血症、利于肺保护性通气策略的实施及改善右心功能等作用,并降低病死率。
但对全球50个国家ARDS诊治的调查发现,重症ARDS患者接受俯卧位通气治疗的比例仅有16.3%[3]。
我国重症ARDS患者接受俯卧位通气治疗的比例仅8.7%[4]。
目前我国重症医学医疗资源分布极不均衡,俯卧位通气治疗依从性不高且多缺乏规范化的实施流程。
为此,中华医学会重症医学分会重症呼吸学组制定了ARDS患者俯卧位通气治疗的规范化流程,以提高ARDS患者俯卧位通气治疗的依从性,推动俯卧位通气治疗的同质化管理和持续质量改进。
一、俯卧位通气对ARDS的治疗作用1. 改善氧合:俯卧位通气可改善约70%~80%的ARDS患者的氧合,氧合指数[动脉血氧分压(PaO2)/吸入氧浓度(FiO2)]平均升高35 mmHg(1 mmHg=0.133kPa)[5],氧合改善的主要机制是降低肺内分流。
大量重力依赖区肺泡塌陷是导致中/重度ARDS患者肺内分流的主要原因,俯卧位通气减少了肺本身重力对靠近脊柱侧的重力依赖区肺泡的压迫,降低重力依赖区胸膜腔内压,使腹侧和背侧的胸膜腔内压分布更均匀,同时减少心脏和纵隔对部分肺组织的压迫,有利于背侧部分塌陷肺泡复张,改善背侧区域通气[5]。
急性呼吸窘迫综合征患者俯卧位通气治疗规范化流程急性呼吸窘迫综合征(ARDS)是常见的重症疾病之一,病死率高达40%~50%。
机械通气是救治ARDS患者的关键医疗措施,俯卧位通气治疗作为机械通气治疗的一个环节越来越受重视。
其具有改善氧合、改善高碳酸血症、利于肺保护性通气策略的实施及改善右心功能等作用,并降低病死率。
但对全球50个国家ARDS诊治的调查发现,重症ARDS 患者接受俯卧位通气治疗的比例仅有16.3%。
我国重症ARDS 患者接受俯卧位通气治疗的比例仅8.7%。
为此,中华医学会重症医学分会重症呼吸学组制定了ARDS 患者俯卧位通气治疗的规范化流程,以提高ARDS患者俯卧位通气治疗的依从性,推动俯卧位通气治疗的同质化管理和持续质量改进。
一、俯卧位通气对ARDS的治疗作用1. 改善氧合:俯卧位通气可改善约70%~80%的ARDS 患者的氧合,氧合指数[动脉血氧分压(PaO2)/吸入氧浓度(FiO2)]平均升高35 mmHg (1 mmHg=0.133kPa),氧合改善的主要机制是降低肺内分流。
2. 改善高碳酸血症:俯卧位通气主要通过减少腹侧区域肺泡死腔改善高碳酸血症。
3. 利于肺保护性通气策略的实施:俯卧位通气通过改善ARDS患者肺通气的均一性,更有利于肺保护性通气的实施。
4. 改善右心功能:俯卧位通气能改善急性右心功能衰竭。
二、俯卧位通气实施指征的评估1. 实施指征:中/重度ARDS 顽固性低氧血症,当呼气末正压(PEEP)≥5 cmH2O(1 cmH2O=0.098 kPa),氧合指数≤150 mmHg 时应积极行俯卧位通气。
2. 相对禁忌证:俯卧位通气无绝对禁忌证,相对禁忌证包括:(1)严重血流动力学不稳定;(2)颅内压增高;(3)急性出血性疾病;(4)颈椎、脊柱损伤需要固定;(5)骨科术后限制体位;(6)近期腹部手术需限制体位者或腹侧部严重烧伤;(7)妊娠;(8)颜面部创伤术后;(9)不能耐受俯卧位姿势。


急性呼吸窘迫综合征患者机械通气指南(最全版)一、前言和背景急性呼吸窘迫综合征(acute respiratory distress syndrome, ARDS)是一种急性、弥漫性的炎症性肺损伤,为常见的危及人类健康的呼吸危重症之一,重症ARDS患者的重症监护病房(ICU)病死率在40%~50%[1,2,3]。
机械通气是救治ARDS患者的关键医疗措施,合理的机械通气治疗策略可以显著降低病死率,反之则会进一步加剧病情的恶化[4]。
近年来,随着对ARDS病理生理学认识的加深和临床呼吸支持技术的不断发展,ARDS的机械通气治疗策略也发生了显著的变化。
为更新国内临床医务人员对ARDS机械通气治疗的认识并规范其临床应用,中华医学会呼吸病学分会呼吸危重症医学学组依据国内外最新的研究进展,归纳和构建了12个在临床实践中常见的重要问题,并采用目前国际上广泛应用的循证医学方法——GRADE(Grades of Recommendation, Assessment, Development, and Evaluation,即推荐分级的评估、制定和评价)方法[5]制定了《急性呼吸窘迫综合征患者机械通气指南(试行)》(下文简称"指南" )。
指南最终产生了基于循证证据的12个不同治疗方面的临床推荐意见,主要涉及有创正压通气、无创正压通气(NPPV)、俯卧位通气、体外肺辅助(ECLA)技术、高频振荡通气(HFOV)和一氧化氮(NO)吸入等。
指南的主要目的是为临床医务人员进行ARDS患者床旁机械通气治疗时提供最佳的治疗方案,减少与机械通气相关的医源性肺损伤的发生,进而整体提高国内ARDS患者的机械通气治疗水平。
但由于ARDS患者人群的异质性较大,该指南的推荐意见不能作为所有ARDS患者的标准化治疗,临床医务人员应根据各自单位的条件和患者病情进行综合评估和选择。
二、指南制定的方法学1.指南制定委员会成员的组成:指南制定委员会的首席专家由中国工程院院士、中华医学会呼吸病学分会主任委员王辰教授担任,主要负责指南的总体设计和技术指导等工作。

常见危重症的机械通气策略概述机械通气是一种重要的治疗方法,常用于危重症患者,如急性呼吸窘迫综合症(ARDS)、严重肺炎、创伤等疾病,以维持患者的呼吸功能和气体交换。
机械通气的目标是改善患者的氧合和通气,减轻呼吸肌疲劳,降低呼吸功耗,促进病情的恢复。
本文将介绍常见危重症的机械通气策略。
急性呼吸窘迫综合症(ARDS)的机械通气策略ARDS是一种严重的肺部疾病,常见于严重创伤、感染、烧伤等患者。
对于ARDS患者的机械通气策略主要包括以下几个方面:气道保护策略气道保护策略是ARDS患者机械通气的关键。
主要包括以下措施: - 使用小潮气量通气:通常建议使用6ml/kg的潮气量,以减少气道平台压和肺泡过度膨胀。
- 呼气末正压(PEEP)的调节:通过适当增加PEEP来改善氧合,避免肺泡塌陷和呼气末闭陷。
气体交换优化•氧合指数的监测和调节:目标是维持氧合指数在合理范围内,通常在150-200 mmHg。
•通气指标的监测和调节:目标是维持动脉血气二氧化碳分压(PaCO2)在正常范围内,通常在35-45 mmHg。
呼吸机参数的调节•呼气末正压(PEEP)的调节:根据患者的肺压力-容积曲线和氧合指数,逐渐增加PEEP来改善肺泡塌陷和氧合。
•支持压力的调节:根据患者的肺顺应性和气道阻力,调节支持压力来保证充分通气和避免肺过度膨胀。
严重肺炎的机械通气策略严重肺炎是一种常见的呼吸系统感染,机械通气是治疗严重肺炎患者的重要手段。
针对严重肺炎患者的机械通气策略主要包括以下几个方面:气管内导管的选择对于严重肺炎患者,气管内导管的选择通常是人工气道插管或气管切开。
具体选择哪种方式应由医生根据患者的具体情况综合考虑。
屏障性通气策略严重肺炎的患者需要进行屏障性通气,以减少呼吸机相关性肺损伤的发生。
具体措施包括: - 使用小潮气量通气:推荐使用4-8ml/kg的潮气量。
- 低张肺保护性通气策略:维持正压通气时的平台压低于30 cmH2O。


"综述"全麻期间肺保护性通气策略的应用及前景赵茹,王斌,张野(安徽医科大学第二附属医院麻醉与围术期医学科,安徽合肥230601)[摘要]术后肺部并发症(PPC)是导致围手术期高风险的主要因素。
其主要预防措施包括术前合并症的优化、戒烟及呼吸功能锻炼、贫血的纠正、术中肺保护性通气策略(LPVS)和适当的肌松药管理等,肺保护性通气的应用极为重要%因此,需要更多行之有效的LPVS来减少患者PPC的发生,提高治愈率、改善预后、缩短住院时间、减轻经济负担。
近年来有许多的LPVS应用于临床,但关于小潮气量通气(LTV)、呼气末正压(PEEP)通气、肺复张策略#RM)、吸入氧浓度#FiO,)、允许性高碳酸血症等通气模式的应用尚无定论%本文将对全麻期间LPVS进行综述。
[关键词]肺保护性通气;术后肺部并发症;机械通气;全身麻醉;综述DOI:10.3969/j.issn.2096-2681.2021.01.013Application and prospect of lung protective vertilation strategy during gererai anesthesiaZHAORu,WANG Bin,ZHANGYeDepaotmentooAnesthesiaand PeoiopeoatieeMedicine,TheSecond HospitaeooAnhuiMedicaeUnieeosity,Heoei230601,China Corresponding author:ZHANG Ye,E-mail:***********************[Abstract]Postoperative pulonae complications(PPC)a re the main factors leading to the high risk of suryery.The major preventive measures of PPC include optimization of preopxative complications,smoking cessation and respOatoe function exercise,correction of anemia,inteopeetive lung protective ventilaWon$110x10-(LPVS),and appropriate neuromuscular blocker management,etc.Among these measures,the application of lung protective ventilation is the most important one.Therefore,more effective LPVS are required to reduce th4incid4nc4ooPPC,soastoimpooe4th4cuo4oat,impooe4th4poognosis,shootn th4ength oohospitaestay,and oduc4th44conomic burden.Many LPVS have been applied in clinical practice in ecent years,but there is still an open question on the application of ventilation modes such as low-tidal-volume ventilation(LTV),positive-end-expietoe pressure ventilation(PEEP),recruOnent maneuvers (RM),fraction of inspired oxyyen(FiO,),permissive hypercapnia and so on.This article will review LPVS during general anesthesia. [Key wort]lung protective ventilation;postoperative pulmonae complications;mechanical ventilation;general anesthesia;review全麻过程中,多种有创或无创操作及麻醉药物等因素的影响使、循环系统等发生一系变,从而导致一些术后并发症的发生,其中术后肺部并发症(postoperative pulmonwi complication,PPC)发生率很髙,是围手术期死亡的重要因素之一%肺保护性通气策略(lung protective ventilation strategy,LPVS)的提出及应用有效地减少了PPC的发生[1"2]o1全麻患者PPCPPC是一种常见的、严重影响预后的并发症,其定义尚未统一。

ARDS的俯卧位通气俯卧位通气是20世纪70年代首次提出的一种改善ARDS气体交换的方法。
随后的观察显示,通过简单的病人轮换,氧合功能有了显著改善,这推动了接下来几十年的研究。
这项工作阐明了俯卧通气时气体交换和呼吸力学变化的机制。
然而,将生理上的改善转化为临床上的益处已被证明是具有挑战性的;几项当代的试验显示俯卧位对临床没有重大益处。
通过优化患者选择和治疗方案,最近的Proning-Severe-ARDS 患者(PROSEVA)试验显示,俯卧通气对死亡率有显著的益处。
这项试验和随后的荟萃分析支持俯卧位作为有效治疗以降低严重ARDS的死亡率,特别是早期应用其他肺保护策略时。
本文就俯卧通气在ARDS中的生理学原理、临床证据及实际应用作一综述。
美国每年约有170000例ARDS发生,死亡率为25%至40%。
治疗ARDS 的费用占所有医院呼吸机日的5%,这就产生了巨大的费用(平均每住院1.15万美元),早在20世纪60年代,ARDS的知识库由描述性病例系列组成,对有效治疗的需求就显而易见。
早期研究者注意到肺顺应性降低和晚期肺切除增加是该病的特征,并建议应用呼气末正压(PEEP)来改善氧合。
为了减少受伤肺的进一步肺不张,Bryan建议俯卧位,推测俯卧位可以降低胸膜压力梯度,恢复背侧肺段的通气。
临床病例系列支持这一概念,记录了俯卧位对氧合的显著改善。
随后的研究表明,俯卧位可改善大多数ARDS 患者(70%-80%)的氧合,使PaO2/FiO2的平均比值增加35mm Hg。
因此,俯卧位被确立为抢救ARDS的一种策略严重低氧血症,早期研究主要集中在建立改善气体交换的机制上。
俯卧位换气当一个人仰卧时,腹肺、心脏和腹部内脏的重量会增加背侧胸膜压。
这种压迫降低了背侧肺区的跨肺压力(气道开放压力-胸膜压力),水肿性ARDS肺的质量增加进一步增加了腹侧背侧胸膜压力梯度,减少了依赖背侧区域的区域通气。
据估计,腹侧心脏对下层肺组织的压力约为3至5cmH2O,实验研究表明俯卧位改善了心包内肺区域的通气量。
ARDS机械通气策略和病例ARDS(急性呼吸窘迫综合征)是一种严重的肺部疾病,常见于严重感染、创伤和胸部损伤等情况下。
ARDS患者通常需要接受机械通气支持来维持呼吸和氧合功能。
本文将介绍ARDS机械通气策略以及一个病例。
保护性通气策略的目标是减少机械通气引起的肺损伤,常见的策略包括:1. 低潮气量通气:目标是每分钟通气量保持在6-8 mL/kg,以减少肺泡过度膨胀和气压伤的风险。
2.正压通气:使用正压呼吸机通气,以增加肺泡内压力,改善肺泡塌陷和通气血流比例失调。
3. 高PEEP(呼气末正压):PEEP的目标是保持肺泡开放,避免肺泡闭陷和低氧血症。
PEEP水平通常在小潮气量通气时为10-15 cmH2O。
4. 低平台压力:平台压力是正压通气期间气道压力的峰值,保持在30 cmH2O以下可减少肺损伤的风险。
开放性通气策略的目标是改善气体交换和维持肺通气功能,常见策略包括:1.高流量给氧:给予高流量的氧气,以提高氧合功能。
2.排痰和体位引流:通过物理治疗手段,如胸部按压和体位引流,改善肺部分泌物排出和通气。
3.体外二氧化碳去除:使用体外二氧化碳去除装置,如体外二氧化碳吸收器(ECCO2R),以清除肺泡内的CO2,减少死腔通气。
4.阻断细胞因子和炎症反应:通过使用抗炎药物或细胞因子拮抗剂,来减少ARDS患者机械通气期间的炎症反应。
下面是一个ARDS机械通气的病例:患者是一名年轻男性,因严重感染导致ARDS而被送入ICU。
患者在入院时出现明显的呼吸窘迫和低氧血症。
他的呼吸频率为40次/分钟,氧饱和度为85%,动脉氧分压(PaO2)为60mmHg。
他的肺部听诊发现呼吸音减弱,并且胸部X线显示双肺弥漫性浸润。
为了改善患者的氧合和通气功能,医生决定给患者进行机械通气治疗。
他们采用保护性通气策略,将每分钟通气量控制在6 mL/kg。
他们设置了高PEEP水平(15 cmH2O)以保持肺泡开放,并限制平台压力在30 cmH2O以下。