危重病微循环障碍
- 格式:ppt
- 大小:14.28 MB
- 文档页数:70


危重病人病情紧急情况的临床表现及观察要点一、窒息(一)定义人体的呼吸过程由于某种原因受阻或异常,所产生的全身各器官组织缺氧,二氧化碳潴留而引起的组织细胞代谢障碍、功能紊乱和形态结构损伤的病理状态称为窒息。
窒息原因通常可分为:1、机械性窒息因机械作用引起呼吸障碍,如缢、绞、扼颈项部、用物堵塞呼吸孔道、压迫胸腹部以及患急性喉头水肿或食物吸入气管等造成的窒息;2、中毒性窒息如一氧化碳中毒,大量的一氧化碳由呼吸道吸入肺,进入血液,与血红蛋白结合成碳氧血红蛋白,阻碍了氧与血红蛋白的结合与解离,导致组织缺氧造成的窒息;3、病理性窒息如溺水和肺炎等引起的呼吸面积的丧失;脑循环障碍引起的中枢性呼吸停止;新生儿窒息及空气中缺氧的窒息(如关进箱、柜内,空气中的氧逐渐减少等)。
其症状主要表现为二氧化碳或其他酸性代谢产物蓄积引起的刺激症状和缺氧引起的中枢神经麻痹症状交织在一起。
(二)临床表现1、烦燥不安、出汗、鼻翼煽动、喉鸣音;2、面色苍白、口唇发绀;3、“三凹”症状;4、严重者可有血压下降,瞳孔散大;(三)观察要点1、复苏A通畅气道、B建立呼吸、C恢复循环、D药物治疗、E评估。
2、加强监测生命体征呼吸、心率、血压、尿量、经皮氧饱和度及窒息所致的神经系统症状等。
认真填写护理记录单。
3、保持呼吸道通畅。
4、观察用药反应。
5、观察体温变化。
二、心律失常(一)定义心律失常(cardiac arrhythmia)是由于窦房结激动异常或激动产生于窦房结以外,激动的传导缓慢、阻滞或经异常通道传导,即心脏活动的起源和(或)传导障碍导致心脏搏动的频率和(或)节律异常。
(二)心律失常的分类1、冲动形成异常1)窦性心律失常①窦性心动过速;②窦性心动过缓;③窦性心律不齐;④窦性停搏。
2)异位心律①被动性异位心律a.逸搏(房性、房室交界区性、室性);b.逸搏心律(房性、房室交界区性、室性)。
②主动性异位心律a.期前收缩(房性、房室交界区性、室性);b.阵发性心动过速(房性、房室交界区性、房室折返性、室性);c.心房扑动、心房颤动;d.心室扑动、心室颤动。

——内科常见危重病一、休克――微循环灌注不足和细胞功能代谢障碍为主要表现(一)病因病理1、脓毒性休克――严重损害以心血管系统为主的靶器官;抗凝及凝血障碍,以及低血压为主要表现。
2、心源性休克――心泵衰竭的极期改变;冠心病急性心梗――主要原因。
3、过敏性休克――全身急性周围循环灌注不足。
(二)表现1、休克早期――代偿性休克阶段;2、休克中期――失代偿性休克;3、休克晚期――不可逆休克。
(三)治疗1、脓毒性休克激素:――休克发生后4-6小时之内用,首选甲基强地松龙,抑制细胞因子,并减少致炎物质的合成与释放;抑制血小板聚集;解除血管痉挛;增加心肌收缩力。
2、心源性休克血管活性药物――首选多巴胺;3、过敏性休克――首选肾上腺素二、急性心力衰竭主要表现――急性肺水肿,重者伴心源性休克。
(一)病理:心脏收缩力↓↓↓,心排血量↓↓左室瓣膜性急性反流,左室舒张末压急剧↑↑↑,肺静脉回流受阻,肺静脉压↑↑,肺毛细血管压↑↑→急性肺水肿;(二)中医病机――以心阳虚衰为本;(三)诊断:突发严重呼吸困难,端坐呼吸,咳嗽伴大量粉红色泡沫样痰;双肺对称性布满水泡音和哮鸣音;有引起急性心衰的心脏病基础。
(四)治疗原则:降低左房压和左室充盈压;增加左室心搏量;减少循环血量;减少肺泡内液体渗入,保证气体交换。
1、吸氧;2、吗啡――镇静,减慢呼吸,扩张外周静脉,扩张小动脉;3、快速利尿――利尿,扩张静脉,缓解肺水肿;4、血管扩张剂――降低心室前后负荷,缓解肺淤血,硝普钠――降低心室前后负荷;硝酸甘油――扩张小静脉,降低回心血量;酚妥拉明-以扩张小动脉为主,降低心室后负荷。
5、洋地黄类西地兰――适于房颤伴快速心室率,并已有心室扩大伴左室收缩功能不全;6、氨茶碱――扩张支气管并有正性肌力及扩血管、利尿作用;7、静脉结扎法――减少静脉回心血量。
三、急性肾衰竭――血肌酐和血尿素氮呈进行性升高的综合征。
(一)中医病机病位在肾,涉及肺、脾(胃)、三焦、膀胱;病机:肾失气化,水湿浊瘀不能排出体外;(二)表现:急骤发生少尿体征:水肿→全身浮肿,高血压,肺水肿高血钾→心律缓慢,心律不齐,室颤,停搏;酸中毒,呼吸深大。

脓毒症微循环障碍应对策略一、概述脓毒症(Sepsis)定义为针对感染的失控宿主反应所致的威胁生命的器官功能障碍。
脓毒性休克(Septic shock)是感染导致的循环、细胞、代谢的明显异常,是脓毒症的严重亚型。
脓毒性休克的本质涉及大循环紊乱、微循环紊乱和细胞代谢紊乱。
在脓毒性休克中,我们首先关注的还是大循环的评估,包括氧输送、全身血流量以及灌注压力的评估。
脓毒症指南建议将目标设为平均动脉压(MAP)65 mmHg,并使乳酸正常化。
但临床实际发现即使一些脓毒症患者的宏观血流动力学参数已经达标,但最终仍进展至多器官功能障碍综合征(MODS)甚至死亡。
究其原因在于复苏后系统血流动力学指标已改善,但仍存在微循环障碍。
所以,对于休克复苏,目前主张以流量为核心的复苏策略,即休克复苏过程中大循环被纠正后,保证微循环的恢复。
微循环作为联系大循环和细胞间的桥梁,一方面,大循环是微循环复苏的基石;另一方面,休克复苏终点是恢复细胞氧代谢和器官功能。
所以,休克复苏已经进入关注微循环的时代。
心血管循环的最小单位被定义为微循环,它是一个由直径<100 μm的不同大小的毛细血管组成的网络,包括微动脉、后微动脉、直通微血管、真毛细血管、动-静脉吻合支(分流血管)、微静脉。
微循环最根本的功能是进行血液和组织之间的物质交换。
微循环障碍主要是指直径<100 μm的微血管灌注以及氧供氧耗等发生障碍。
微循环低灌注的影响因素主要有灌注压改变、内皮细胞功能障碍、红细胞变形性降低、纤维素沉积、白细胞/血小板黏附增加。
微循环障碍在脓毒症组织缺氧和器官衰竭的发病机制中起关键作用。
二、脓毒症微循环障碍病理生理脓毒症微循环障碍的机制主要是:病原体入侵导致免疫反应失衡,进而引起大量炎症介质释放,引发内皮细损害,表现为血管节律性舒缩性丧失,毛细血管渗透性增加;白细胞聚集、血小板沉积以及凝血级联激活诱发微血栓的形成,这些都会导致微循环障碍,最终引起多器官功能衰竭。

1.休克:由各种致病因素作用于机体引起的有效循环血容量急剧减少,导致器官和组织微循环灌注不足,致使组织缺氧,细胞代谢紊乱和器官功能受损的综合征分类:1按病因:低血容量性,感染性,心源性,过敏性,神经源性2按病理生理:休克早期(微循环缺血期),休克早期(微循环淤血期),休克晚期(DIC)2.区别:脓毒性休克:严重脓毒症患者在予足量补液后仍无法纠正持续的低血压,及收缩压<90mmHg或血压下降超过基础值40mmHg,伴有组织低灌注。
感染性休克:各种致病菌严重感染所致的机体有效循环血容量减少,组织灌注不足,导致组织缺血缺氧引起的一些列综合征。
休克诊断标准:1,具有休克的诱因。
2,意识障碍3,脉搏>100次或不能触及。
4,四肢湿冷,胸骨部位皮肤指压阳性(再充盈时间大于2秒)皮肤花斑,黏膜苍白或者发绀,尿量<0.5ml/(kg.h)或无尿。
5,收缩压<90mmHg。
6脉压<30mmHg。
7原有高血压者收缩压较基础水平下降30%以上。
凡符合1,以及2,3,4中的两项和5,6,7中的一项者即可诊断。
26 休克的治疗原则:首先是稳定生命指针,保持重要器官的微循环灌注和改善细胞代谢,并在此前提下进行病因治疗。
34 休克扩容目标:6h内达到复苏目标:1中心静脉压8-12mmHg。
2平均动脉压>65mmHg。
3尿量>0.5ml/(Kg.h) 4 ScvO2/SrO2>70%.若复苏后CVP达到8-12mmHg而ScvO2/SvO2未达到70%需输注浓缩红细胞使血细胞比容达到30%以上,或输注多巴酚丁胺以导致达到复苏目标失血性休克:有明确的内,外出血因素,血常规可见红细胞计数及血红蛋白迅速下降,血流动力学改变可见CVP,PAWP和CO均下降,外周阻力升高。
3.SIRS 机体对致病因素的防御性的应激性反应过度,最终转变为全身炎症损伤病理过程的临床综合征。
(急性肺损伤)4 ARDS/ALI在严重感染,休克,创伤及烧伤等非心源性疾病过程中,肺毛细血管内皮细胞核肺泡上皮细胞损伤造成弥漫性肺间质及肺泡水肿,导致急性低氧性呼吸功能不全或衰竭。

微循环障碍的中华医药学基本探索【中图分类号】r285.5 【文献标识码】a 【文章编号】1004-7484(2012)08-0478-02上世纪二十年代以来,人们就开始了微循环的研究,直至1954年第一届美国微循环会议上才正式确定和使用“微循环”这个概念。
自此,微循环学作为一门科学,主要探索在生理及病理情况下各个组织与脏器微循环的改变及其发生障碍,引起人们的广泛关注,人们为急于弄清楚在生理病理情况下微循环发生障碍的机制,这对于人体健康显得太重要了。
人体的体循环、肺循环和微循环一个相互联系而缺一不可的集体,循环有障碍时,人体就不能正常运转,微循环发生故障时,虽然不会立即有性命危险,但也会使人生病。
然而遗憾的是,迄今为止,当人们面临大量病例(如心脑血管病)都与微循环障碍呈正比的临床现实,却没有研制出十分有效的药物来。
其实,几千年来我们的中华医药学的祖辈就高度关注“微循环”障碍,并一直进行着不懈的探索,取得了十分显著的成效。
1 中华医药学对“微循环”障碍的探索史实由于受历史条件和科技手段的制约,中华医药学对微循环障碍的认识只是停留在散见于医籍的关于络病的认识上。
但即使如此,医学大家们仍然依靠“四诊”的手段,找到用药物通络的手段,也筛选出一系列的有效方药,包括辛味通络药、虫类通络药、藤类通络药、络虚通补药等,并指出了用药原则:“久病当以缓攻,不致重损。
古代中医有个“郁”的概念,《黄帝内经》对“郁”的治法有“木郁达之,火郁发之,土郁夺之,金郁泄之,水郁折之”。
集金元四大家之大成的朱丹溪提出“久病多郁”,“久病必郁”的著名论断,并指出“气血冲和,万病不生,一有怫郁,诸病生焉,故人身诸病多生于郁”(《丹溪心法?六郁》)强调在气、血、痰、郁的致病问题上,“郁”起主要作用。
关于“郁”的确切含义,刘河间在《素问玄机原病式》中的解释是:“郁,怫郁也。
结滞壅塞而气不通畅。
”丹溪弟子戴元礼对“郁”的看法更直观:“郁者,结聚而不得发越也,当升者不得升,当降者不得降,当变化者不得变化也。


名词解释多器官功能障碍综合症
多器官功能障碍综合症(Multiple Organ Dysfunction Syndrome,简称MODS)是一种严重的疾病,常见于重症患者,其特征为多个器
官功能障碍。
MODS通常由严重创伤、感染、大手术等引起,导致机体免疫系统失调和全身炎症反应综合征(Systemic Inflammatory Response Syndrome,简称SIRS),使得多个器官出现不同程度的
损伤和功能障碍。
MODS的发生机制复杂,主要包括以下几个方面:1.免疫系统失调:
机体免疫系统在应对感染或创伤时会产生一系列细胞因子和介质,但
当这些物质过度释放时会导致免疫系统失调;2.全身炎症反应:机体在应对感染或创伤时会引发全身性的炎性反应,但当这种反应过度激活
时会导致组织损伤和器官功能障碍;3.微循环障碍:MODS患者常出
现微循环障碍,导致组织缺氧、代谢紊乱等问题。
MODS的临床表现多种多样,包括发热、低血压、呼吸困难、肝功能
异常、肾功能异常、胃肠道功能障碍等。
治疗MODS的关键在于早期诊断和积极干预,包括控制感染源、纠正代谢紊乱、支持器官功能等。
总之,多器官功能障碍综合症是一种危重疾病,需要早期诊断和积极
治疗。
在预防和治疗MODS的过程中,需要综合考虑患者的整体情况,采用多种手段进行干预。


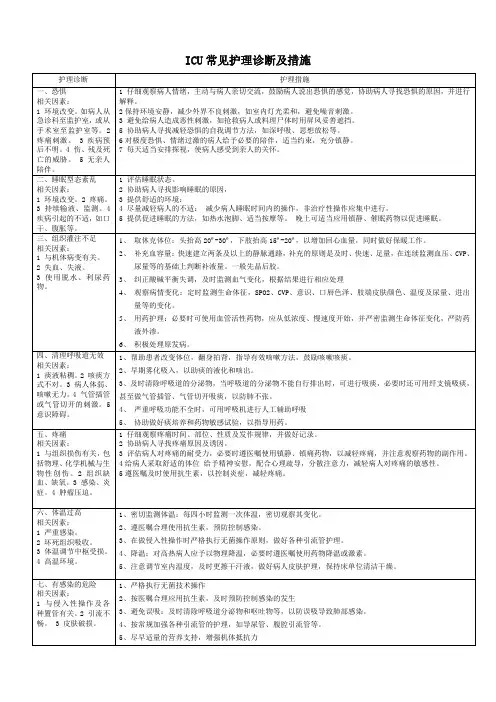
ICU常见护理诊断及措施1、体液不足与大量失血、失液、体液分布异常有关2、织灌流量改变与有效循环血量减少有关2、气体交换受损与微循环障碍、缺氧和呼吸型态改变、肺组织灌流量不足、肺水肿有关3、皮肤完整性受损与潜在皮肤受损,不能活动、微循环障碍、长期受压或因分泌物、引流液等刺激皮肤有关4、活动无耐力与心输出量减少、气体交换障碍等有关5、舒适的改变与疼痛、放置多种导管、强迫体位等有关6、有感染的危险与免疫力降低、抵抗力下降、侵入性操作治疗、组织损伤、营养不良有关7、体温过高与感染、组织灌注不足有关8、气体交换受损与微循环障碍、缺氧和呼吸型态改变、肺组织灌流量不足、肺水肿有关9、潜在并发症多脏器功能衰竭(MODS)等骨科及胸外科【常见护理诊断/问题】1、气体交换受损与气管、支气管损伤、血气胸、张力性气胸、胸部伤口疼痛有关2、体液不足与损伤、失血过多有关3、疼痛与骨折、胸部组织结构破坏、损伤、手术有关4、躯体移动障碍与躯体受伤、休克、组织结构破坏或剧烈疼痛有关5、皮肤完整性受损与致伤因子导致皮肤组织结构破坏有关6、潜在并发症:血管及内脏损伤、出血、窒息、感染、肺不张、废用综合征等普外科【常见护理诊断/问题】1、有体液不足的危险与腹泻、呕吐、胃肠减压、禁食、腹腔内脏器出血、严重的腹膜炎症等有关2、营养失调:低于机体需要量与禁食、腹泻、呕吐、营养物质吸收障碍、高热、机体代谢增加有关3、清理呼吸道无效与不能有效咳嗽、术后疼痛、机体虚弱有关4、体温过高与感染、体内产生毒素的吸收有关5、疼痛与腹膜炎、手术创伤、个人耐受能力下降、腹腔内感染有关6、体液过多与肝、肾功能的损害、下降有关7、感染的危险与营养不良、免疫力降低、抵抗力下降、各种侵入性操作治疗、痰液淤积肺部等有关8、潜在并发症:出血、感染、腹膜炎、膈下脓肿、肝性脑病、休克等神经外科【常见护理诊断/问题】1、组织灌注量改变与脑组织发生功能和结构上的损害,脑缺氧、脑血循环障碍有关2、清理呼吸道无效与意识障碍、长期卧床痰液淤积、咳嗽无力、气管插管(切开)或呼吸机的应用有关3、营养失调:低于机体需要量与禁食、自主进食不能、呕吐、高热、机体代谢增加有关4、体温过高与颅内感染、继发的肺部及泌尿系统感染、中枢体温调节失常有关5、躯体移动障碍与意识障碍、肢体瘫痪、疼痛乏力、活动耐力下降有关6、自理缺陷与意识障碍、瘫痪、卧床,活动限制、活动耐力下降、舒适状态改变(头痛等)有关7、有感染的危险与免疫力降低、抵抗力下降、侵入性操作治疗、组织损伤、营养不良有关。
1.创伤后机体反应/创伤后应激反应机体受到创伤后出现的以神经内分泌系统为主、多个系统参与的一系列非特异性适应反应。
2.全身炎症反应综合征SIRS指各种严重感染、损伤等原因引起促炎、抗炎介质失衡所产生的一系列连续反应或瀑布效应,导致全身炎症反应的临床过程。
3.代偿性抗炎反应综合征CARS机体在创伤、感染和休克等引起SIRS的同时,伴有代偿性抗炎反应,释放内源性抗炎介质以对抗炎症过程,有助于防止和减轻SIRS引起的自身组织损伤。
4.创伤后应激障碍PTSD经历重大创伤后个体出现反复体验当时情景、回避行为、情感麻木、高度警觉的状态。
除精神障碍外,常伴有躯体症状。
5.TURP综合征经尿道前列腺切除术TURP时,冲洗液快速吸收入血而致血管内容量负荷过重,出现低钠血症。
表现为低血压、心动过缓、CVP升高、癫痫样发作。
6.脑耗盐综合征CSWS颅内病变进程中,因下丘脑疾病或受累使钠盐经肾脏途径丢失而以高尿钠、低钠血症、低血容量为临床表现的综合征。
大多呈一过性,多在3~4周后恢复。
治疗关键是补充水钠。
7.肺泡气-动脉血氧分压差A-aDO2肺泡气和动脉血之间氧分压的差值,是判断氧弥散功能的重要指标、反映肺换气的指标、判断血液从肺泡中摄取氧能力的指标。
8.氧合指数PaO2/FiO2FiO2变化时,PaO2/FiO2反映氧气交换情况。
PaO2/FiO2≤300mmHg提示肺的氧弥散功能受损,患者存在ALI;≤200mmHg提示发生ARDS。
9.闭合容积CV从肺总量TLC位一次呼气过程中,从肺底部小气道开始闭合时所能继续呼出的气量。
是监测小气道疾患简单敏感的肺功能试验。
10.闭合容量CCCC=闭合容积CV+残气量RV,即肺低垂部位小气道开始闭合时的总肺容量。
是监测小气道疾患简单敏感的肺功能试验。
11.动脉压ABP即血压,指血管内血液对于单位面积血管壁的侧压力,可以反映心排出量和外周血管总阻力,同时与血容量、血管壁弹性、血液粘滞度等因素有关,是衡量循环功能的重要功能指标之一。
危重病人的评估标准在医疗护理领域中,对危重病人进行准确评估是至关重要的。
危重病人的评估标准不仅可以匡助医护人员及时发现病情变化,还可以指导治疗方案的制定。
本文将从不同角度探讨危重病人的评估标准。
一、生命体征评估1.1 血压:危重病人的血压是评估其病情严重程度的重要指标。
持续监测血压变化可以及时发现循环系统问题。
1.2 心率:心率异常是危重病人常见的病情变化之一,过快或者过慢的心率都可能导致严重后果。
1.3 呼吸:呼吸频率、深度和节律的改变都可能提示危重病人存在呼吸系统问题,需要及时干预。
二、神经系统评估2.1 意识状态:危重病人的意识状态是评估其神经系统功能的重要指标,昏迷、意识含糊等症状需要引起警觉。
2.2 瞳孔反射:瞳孔的大小、对光反射等变化可以提示危重病人是否存在颅内压增高等问题。
2.3 运动功能:观察危重病人的肢体活动情况,可以了解其神经肌肉系统功能是否正常。
三、循环系统评估3.1 心音:听心音可以了解危重病人的心脏功能情况,是否存在心律不齐、杂音等异常。
3.2 脉搏:触摸脉搏可以评估危重病人的心率、节律是否正常,以及血流量是否充足。
3.3 氧饱和度:监测危重病人的氧饱和度可以了解其氧气供应是否充足,及时纠正缺氧情况。
四、呼吸系统评估4.1 呼吸音:听危重病人的呼吸音可以了解其呼吸道是否通畅,是否存在肺部病变。
4.2 咳嗽:观察危重病人的咳嗽情况可以判断其呼吸道是否受到刺激或者感染。
4.3 气道通畅性:确保危重病人的气道通畅是保证其呼吸功能的重要措施,及时处理气道阻塞等问题。
五、代谢及营养评估5.1 血糖:监测危重病人的血糖水平可以了解其代谢情况,及时调整血糖控制措施。
5.2 营养状况:评估危重病人的营养状况可以指导饮食调整和营养支持的实施。
5.3 电解质平衡:监测危重病人的电解质水平可以预防并处理电解质紊乱导致的并发症。
综上所述,危重病人的评估标准涉及生命体征、神经系统、循环系统、呼吸系统以及代谢及营养等多个方面,医护人员需要全面准确地评估病人的病情,及时采取相应措施,以提高治疗效果和降低并发症发生率。