第五篇 第十章 急性肾损伤
- 格式:ppt
- 大小:1.72 MB
- 文档页数:71





急性肾损伤医学课件CATALOGUE目录•急性肾损伤概述•急性肾损伤的病因和发病机制•急性肾损伤的临床表现与诊断•急性肾损伤的治疗与预防•急性肾损伤的并发症与预后•急性肾损伤的案例分析与讨论CATALOGUE急性肾损伤概述0102急性肾损伤的定义发病率危险因素病死率与预后030201急性肾损伤的流行病学以上内容仅为急性肾损伤概述,详细病理生理过程、临床表现、诊断及治疗等方面需在实际医学氧化应激反应:缺血、毒素等刺激可诱导肾脏产生大量活性氧自由基,引发氧化应激反应,加重肾小管损伤。
炎症反应:感染、免疫复合物沉积等因素可引起肾脏炎症反应,进一步加重肾损伤。
毒素损伤:药物、重金属等毒素可直接损伤肾小管上皮细胞,导致肾功能受损。
急性肾损伤的病理生理学CATALOGUE急性肾损伤的病因和发病机制心脏输出量减少如心肌梗死、心力衰竭等疾病导致心脏输出量减少,也可引起肾脏灌注不足,诱发肾前性急性肾损伤。
血容量不足由于大出血、脱水、严重感染等因素导致血容量不足,使肾脏灌注压降低,引起肾前性急性肾损伤。
血管收缩某些药物(如非甾体抗炎药、血管紧张素转换酶抑制剂等)或内毒素(如内毒素血症)可能导致肾血管收缩,降低肾脏灌注,导致肾前性损伤。
肾前性急性肾损伤肾小管坏死药物过敏、感染等因素可引起间质性肾炎,导致肾小管间质炎症,影响肾功能。
间质性肾炎肾小球肾炎肾性急性肾损伤神经源性膀胱反流性肾病尿路梗阻肾后性急性肾损伤CATALOGUE急性肾损伤的临床表现与诊断少尿或无尿水肿高血压电解质紊乱急性肾损伤的临床表现1 2 3尿常规检查血液生化检查肾小球滤过率测定03核磁共振成像(MRI)01B超检查02CT扫描CATALOGUE急性肾损伤的治疗与预防急性肾损伤的支持治疗控制液体平衡血液净化治疗控制高血压病因治疗针对不同病因引起的急性肾损伤,如肾毒性药物、感染等,采取相应治疗措施,消除病因,促进肾功能恢复。
免疫抑制治疗对于免疫因素引起的急性肾损伤,如急性间质性肾炎等,可采用免疫抑制药物,减轻免疫反应,保护肾脏。


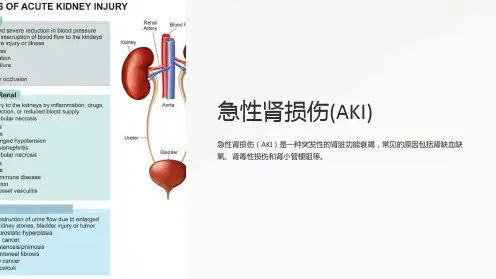
急性肾损伤急性肾损伤( acute kidney injury,AKI)以往称为急性肾衰竭(acute renal failure,ARF),是指由多种病因引起的肾功能快速下降而出现的临床综合征。
可发生于既往无肾脏病者,也可发生在原有慢性肾脏病的基础上。
与ARF相比,AKI的提出更强调对这一综合征早期诊断、早期治疗的重要性。
约5%住院患者可发生AKI,在重症监护室(ICU)其发生率高达30%,尽管肾病学界对AKI日趋重视,但目前仍无特异治疗,死亡率高,是肾脏病中的急危重症。
【病因和分类】AKI病因多样,根据病因发生的解剖部位不同可分为三大类:肾前性、肾性和肾后性。
肾前性AKI的常见病因包括血容量减少(如各种原因引起的液体丢失和出血)、有效动脉血容量减少和肾内血流动力学改变等。
肾后性AKI源于急性尿路梗阻,从肾盂到尿道任一水平尿路上均可发生梗阻。
肾性AKI有肾实质损伤,包括肾小管、肾间质、肾血管和肾小球性疾病导致的损伤。
肾小管性AKI的常见病因是肾缺血或肾毒性物质(包括外源性毒素,如生物毒素、化学毒素、抗生素、对比剂等和内源性毒素,如血红蛋白、肌红蛋白等)损伤肾小管上皮细胞,可引起急性肾小管坏死( acute tubular necrosis,ATN)。
【发病机制】(一)肾前性AKI肾前性AKI最常见,由肾脏血流灌注不足所致,见于细胞外液容量减少,或虽然细胞外液容量正常,但有效循环容量下降的某些疾病,或某些药物引起的肾小球毛细血管灌注压降低。
常见病因包括:①有效血容量不足;②心排量降低;③全身血管扩张;④肾动脉收缩;⑤肾自主调节反应受损。
在肾前性AKI早期,肾脏血流自我调节机制通过调节肾小球出球和入球小动脉的血管张力,即入球小动脉扩张和出球小动脉收缩,以维持肾小球滤过率( GFR)和肾血流量,可使肾功能维持正常。
当血压过低,超过自我调节能力即可导致GFR降低,但短期内并无明显的肾实质损伤。
如果肾灌注量减少能在6小时内得到纠正,则血流动力学损害可以逆转,肾功能也可迅速恢复。



急性肾损伤是一组临床综合征,是指突发(1-7d内)和持续(>24h)的肾功能突然下降,定义为血清肌酐(SCr)至少上升0.5mg/dl 1,表现为氮质血症、水电解质和酸碱平衡以及全身各系统症状,可伴有少尿(<400ml/24h或17ml/h)或无尿(<100ml/24h)。
西医学名:急性肾损伤英文名称:acute kidney injury所属科室:内科 - 肾内科发病部位:肾脏主要症状:尿量减少,氮质血症,液体平衡紊乱,电解质紊乱疾病分类根据病变部位和病因不同,急性肾损伤可分为肾前性、肾性和肾后性三大类,各有不用的病因和发病机制。
发病原因肾前性因素导致的急性肾损伤1. 血管内容量减少: 细胞外液丢失 (烧伤,腹泻,呕吐,利尿剂,消化道出血), 细胞外液滞留 (胰腺炎,烧伤,挤压综合征,创伤,肾病综合征,营养不良,肝功能衰竭)。
2. 心输出量减少: 心功能不全 (心肌梗死, 心律失常,缺血性心脏病,心肌病,瓣膜病,高血压,严重肺心病)。
3. 外周血管扩张: 药物(降压药), 脓毒症, 其他 (肾上腺皮质功能不全,高镁血症,高碳酸血症,低氧血症)。
4. 肾血管严重收缩: 脓毒症,药物(NSAIDs, ß-阻滞剂), 肝肾综合征。
5. 肾动脉机械闭锁: 血栓, 其他 (栓塞, 创伤[如血管成形术])。
肾实质或肾血管疾病相关性急性肾损伤1. 肾血管性疾病:血管炎,恶性高血压,硬皮病,TTP/ HUS,DIC,肾动脉机械闭塞(手术,栓子,血栓栓塞),肾静脉血栓形成。
2. 肾小球肾炎:感染后、膜增生性、急进性肾炎(特发性,系统性红斑狼疮,PAN,韦格纳氏综合征,MPA,肺出血肾炎综合征,过敏性紫癜,药物)。
3. 间质性肾炎:药物(青霉素,磺胺类,利福平,环丙沙星,苯茚二酮,西咪替丁,质子泵抑制剂[奥美拉唑,兰索拉唑],硫唑嘌呤,苯妥英,卡托普利,噻嗪类,呋塞米,布美他尼,别嘌呤醇,非甾体抗炎药,包括选择性COX-2抑制剂,5-氨基水杨酸),高钙血症。
急性肾损伤医学课件xx年xx月xx日•急性肾损伤的概述•急性肾损伤的病理生理•急性肾损伤的治疗•急性肾损伤的预后与康复目•急性肾损伤的病例分析•急性肾损伤的研究进展录01急性肾损伤的概述急性肾损伤是指由多种病因引起的肾功能快速下降而出现的临床综合征,表现为氮质血症、水电解质紊乱、高钾血症等。
定义急性肾损伤可分为两期,即少尿期和多尿期,少尿期指24小时尿量少于0.5升,多尿期指24小时尿量超过2升。
分类定义与分类病因急性肾损伤的病因多种多样,主要包括缺血/再灌注、药物损伤、免疫性疾病、尿路梗阻以及其他原因,如感染、毒素等。
发病机制急性肾损伤的发病机制涉及炎症反应、氧化应激、细胞凋亡和自噬等,其中炎症反应是最重要的因素之一。
病因与发病机制临床表现急性肾损伤的临床表现主要包括尿量减少、氮质血症、水电解质紊乱和高钾血症等,同时还可伴有全身症状如发热、高血压、心力衰竭等。
诊断标准急性肾损伤的诊断标准主要根据血肌酐、尿量和肾功能ECT等检查结果综合分析,同时需排除慢性肾脏疾病导致的肾功能下降。
临床表现与诊断标准02急性肾损伤的病理生理急性肾损伤发生时,肾小球毛细血管内皮细胞受损,导致血管渗透性增加,血浆外渗。
肾小球毛细血管内皮损伤急性肾损伤时,肾小球基底膜也会受到损伤,导致蛋白质和血细胞漏出。
肾小球基底膜损伤肾小球损伤近端肾小管损伤急性肾损伤时,近端肾小管首先受到影响,导致重吸收功能障碍。
远端肾小管损伤急性肾损伤进一步发展,远端肾小管也会受到损伤,导致尿液浓缩功能障碍。
肾小管损伤炎症反应急性肾损伤时,炎症反应可导致肾间质水肿和炎症细胞浸润。
间质纤维化随着时间的推移,炎症反应和细胞外基质沉积增加导致肾间质纤维化。
肾间质损伤急性肾损伤时,肾小球滤过率和肾血流量减少,导致肾功能减退。
肾功能减退急性肾损伤持续发展,最终可导致尿毒症,严重威胁患者生命。
尿毒症肾功能损伤03急性肾损伤的治疗药物治疗药物治疗是急性肾损伤治疗的首选方式,主要使用的药物包括利尿剂、多巴胺、钙通道阻滞剂等。