岩斜区巨大脑膜瘤手术详细图解
- 格式:docx
- 大小:2.78 MB
- 文档页数:5




岩-斜区脑膜瘤的外科手术治疗体会摘要】岩-斜区脑膜瘤位置很深,与脑干腹侧面Ⅲ~Ⅻ对颅神经、椎-基底动脉、上颈髓关系密切,脑膜瘤生物学特性决定了当临床出现症状、得出诊断时,往往体积较大,与周围重要结构粘连包裹,手术风险高,致残率和死亡率高。
目的提高岩斜区脑膜瘤的手术效果。
方法回顾性分析我院自1999年1月至2001年1月连续收治的16例岩斜区脑膜瘤。
6例肿瘤大于4.0cm。
采用了经颞下-小脑幕、颞下-乙状窦前、颞下-迷路、枕下-极外侧入路。
结果肿瘤全切除10例,近全切2例,小部分切除1例。
结论影响手术预后的最主要因素是小脑前下动脉、小脑上动脉和小脑后下动脉及其供应脑干的穿通支被肿瘤包裹及脑干受累情况。
【关键词】岩斜区脑膜瘤纤维手术【病例资料】 16例中女13例,男3例。
年龄30~62岁,平均46岁。
病程2个月-5年。
其中1例曾在外院接受过手术:1例行脑室腹腔分流术,另一例行枕下乳突后入路肿瘤部分切除术。
【临床表现】全部都有第3~12颅神经中数支受损的表现,以第5、第7~11支受损为多。
伴有头痛6例,肢体无力4例,共济运动障碍5例,癫痫小发作1例。
【影像学特征】 1) MRI:均行此项检查。
肿瘤最大径大于4.0cm者12例。
病变为等T1、略长T2、长T2信号,增强明显。
可见肿瘤将基底动脉推移。
1例见椎动脉被包绕,3例见肿瘤内有基底动脉的分支穿过。
合并脑积水12例。
2) DSA 5例行此项检查。
肿瘤供血来自脑膜垂体干和颈外动脉的分支。
椎-基底动脉未见明显供血,但该系统血管移位明显。
1例行颈外动脉供血动脉术前栓塞。
【手术入路选择及依据】根据肿瘤主体位置、累及的范围,选择不同的入路。
1、肿瘤大小。
2、斜坡受累区域及邻近区域。
3、脑干受压范围和程度。
4、基底动脉及其分支是否被肿瘤包绕。
5、肿瘤的血管化,血供来源和静脉回流。
6、术前神经功能缺失程度。
7、手术目的是根治还是次全切除。
【解剖基本要点】第1孔位于星点内下。

显微手术治疗岩斜区肿瘤
薛洪利;魏学忠;于春泳;熊剑;宋守智;唐超
【期刊名称】《中华神经外科疾病研究杂志》
【年(卷),期】2007(6)2
【摘要】目的总结岩斜区肿瘤显微手术的经验.方法岩斜区肿瘤18例,均经显微手术治疗.6例脑膜瘤经乙状窦后入路,3例脑膜瘤经岩入路(幕上幕下联合或乙状窦前入路),4例脑膜瘤、1例听神经瘤和1例胆脂瘤经改良的乙状窦前入路,2例脊索瘤和1例转移瘤经口鼻蝶入路切除.结果 12例肿瘤全切除,次全切除5例,大部切除1例,无死亡.结论显微手术是治疗岩斜区肿瘤的有效方法.
【总页数】3页(P161-163)
【作者】薛洪利;魏学忠;于春泳;熊剑;宋守智;唐超
【作者单位】沈阳军区总医院神经外科,辽宁,沈阳,110016;沈阳军区总医院神经外科,辽宁,沈阳,110016;沈阳军区总医院神经外科,辽宁,沈阳,110016;沈阳军区总医院神经外科,辽宁,沈阳,110016;沈阳军区总医院神经外科,辽宁,沈阳,110016;沈阳军区总医院神经外科,辽宁,沈阳,110016
【正文语种】中文
【中图分类】R739.41
【相关文献】
1.经硬膜内颞下岩尖入路显微手术治疗岩斜区肿瘤 [J], 徐硕;于群;鲁艾林;陆小明
2.显微手术治疗岩斜区肿瘤 [J], 薛洪利;魏学忠;于春泳;熊剑;宋守智;唐超
3.显微手术治疗岩斜区脑膜瘤的临床疗效分析 [J], 冷晓磊;韩鹏;李旭琴;于军;金点石;魏伟
4.显微手术治疗岩斜区脑膜瘤53例 [J], 廖晓斌;刘子彪;吕志成;康承湘
5.岩斜区肿瘤的显微手术治疗 [J], 罗冬冬;彭彪;秦明筠;张训;赵海林;胡骕;李丹因版权原因,仅展示原文概要,查看原文内容请购买。

岩斜区肿瘤常见的8种类型、10种手术入路,手术难度何在?岩斜区位于颞骨岩部背面与枕骨斜坡部的岩斜裂汇合处,从岩骨尖至颈静脉孔。
内侧至斜坡中线,外侧至第Ⅴ、Ⅶ 和Ⅷ脑神经,上缘为鞍背,下缘为颈静脉孔水平;下方为枕骨大孔区。
岩斜区肿瘤位置深,毗邻重要解剖结构,肿瘤全切除难度巨大,且有较高的术后致残率,较高的术后复发率,一直是神经外科手术的治疗难点。
近年,显微外科技术的提高和各种颅底入路的尝试和改进,显著改善了手术的治疗效果。
本文主要介绍岩斜区肿瘤的常见病理类型及临床表现及手术入路等的选择手术难度,并附INC德国巴特朗菲教授岩斜区脑膜瘤手术病例一例。
岩斜区复杂的骨质、神经、血管解剖关系,图来自D. Fisher一、常见病理类型1. 脑膜瘤:约1%颅内脑膜瘤起源于岩斜区,是岩斜区常见病变。
它向上可侵犯岩骨尖、小脑幕、Meckel腔、鞍旁和海绵窦;向下侵犯内听道和颈静脉孔;向内侧达脑干和椎基底动脉。
当肿瘤很大时,可包绕同侧Ⅲ~Ⅺ 脑神经。
患者临床可表现头痛、复杂的脑神经麻痹、共济失调等症状,严重者表现为偏瘫、认知功能障碍。
岩斜区脑膜瘤多数表现良性过程,目前,仍以手术切除为首选治疗方式。
2. 脊索瘤:岩斜区是脊索瘤的第二好发部位,约占35%。
脊索瘤起源于胚胎残留的脊索组织,从rathkes憩室扩展至斜坡,继续向下累及尾部的椎体。
典型的斜坡脊索瘤的特点为居中线区的肿块,内见部分钙化,破坏斜坡骨质,并可见软组织肿块突入蝶窦或鼻咽。
3. 软骨肉瘤:软骨肉瘤发生部位不一,常与颅缝相关。
在岩斜区,其通常发生于岩枕缝。
大部分颅面部的软骨肉瘤是低级别的,其罕见、生长缓慢、局部侵犯。
4. 垂体腺瘤:侵袭性垂体腺瘤生长迅速可侵袭和破坏骨质。
5. 转移瘤:斜坡转移瘤少见,骨质破坏通常与转移瘤组织代替正常脂肪信号骨髓组织所致。
6. 腺样囊性癌:腺样囊性癌占涎腺肿瘤总数不到10%,但占恶性大小涎腺肿瘤的40%左右。
该肿瘤的特点有生长缓慢、容易复发、较长的临床病程、晚期转移。




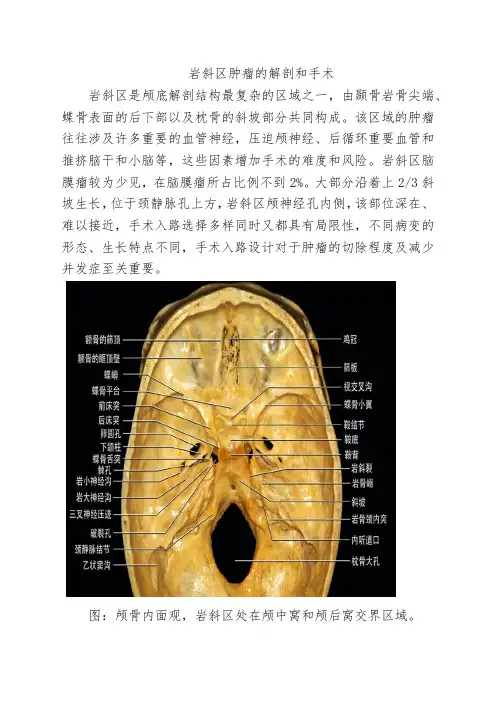
岩斜区肿瘤的解剖和手术岩斜区是颅底解剖结构最复杂的区域之一,由颞骨岩骨尖端、蝶骨表面的后下部以及枕骨的斜坡部分共同构成。
该区域的肿瘤往往涉及许多重要的血管神经,压迫颅神经、后循环重要血管和推挤脑干和小脑等,这些因素增加手术的难度和风险。
岩斜区脑膜瘤较为少见,在脑膜瘤所占比例不到2%。
大部分沿着上2/3斜坡生长,位于颈静脉孔上方,岩斜区颅神经孔内侧,该部位深在、难以接近,手术入路选择多样同时又都具有局限性,不同病变的形态、生长特点不同,手术入路设计对于肿瘤的切除程度及减少并发症至关重要。
图:颅骨内面观,岩斜区处在颅中窝和颅后窝交界区域。
图:颅骨底面观岩斜区手术入路很多,入路的选择应根据病变部位与斜坡和硬膜的解剖关系,选用能最大限度地切除肿瘤,保护好周围重要组织和最小副损伤的手术入路。
目前,岩斜区手术入路主要有前方入路和侧方入路。
根据肿瘤部位、中心的定位、扩展方向、大小、患者年龄、临床生理状态和术前计划切除的程度,采用不同的手术入路。
图:手术入路,①颞下窝入路Type A、B、C;②以翼点入路为代表的前外侧入路;③以乙状窦后入路为代表的后外侧入路;④ 以岩前入路、岩后入路、岩前后联合入路等为代表的侧方入路;⑤ 前方入路。
1.侧方入路 1.1 枕下乙状窦后入路:经枕下乙状窦后入路切除斜坡区肿瘤的方法与切除听神经瘤相仿。
德国Samii教授介绍了一种改良的乙状窦后岩骨入路,即乙状窦后硬膜内内听道上入路,包括枕下乙状窦后开颅,磨除内听道上方岩骨,抵达颅中窝。
1.2 枕下远外侧、极外侧入路:以德国Bertalanffy及Seeger 教首创及倡导的远外侧入路,及 Spetzler倡导采用极外侧入路,处理下斜坡、枕骨大孔和上颈段腹侧病变,要求术者具有娴熟精湛的颅底外科技术。
1.3 经岩骨—小脑幕入路:Hakuba在经迷路—小脑幕入路的基础上加以改良,形成岩骨—小脑幕入路来切除斜坡—岩尖肿瘤,即在经幕上、幕下显露切除肿瘤前,先作颞骨部分切除。
岩斜区巨大脑膜瘤手术详细图解岩斜区位于颞骨岩部背面与枕骨斜坡部的岩斜裂汇合处,从岩骨尖至颈静脉孔。
内侧至斜坡中线,外侧至第Ⅴ、Ⅶ和Ⅷ脑神经,上缘为鞍背,下缘为颈静脉孔水平;下方为枕骨大孔区。
岩斜区脑膜瘤由于位置深,毗邻重要解剖结构,很难实现肿瘤全切除,且有较高的术后致残率,一直是神经外科手术的治疗难点。
对于岩斜区肿瘤的手术理念和主张多样,入路选择多样,有额颞入路,枕下小脑幕入路,颞下小脑幕入路,颞下入路,耳蜗入路等。
但是对于巨大肿瘤或者同时向幕上幕下生长的肿瘤,INC 国际美国William T. Couldwell 教授等认为幕上幕下联合入路更为合适,幕上幕下联合入路可以进行成功全切,他认为手术入路的优点是暴露的视野大,可在直视下处理,减小对神经血管的损伤,对小脑、颞叶牵拉轻微,可在手术早期离断肿瘤血供,幕上幕下联合入路也可用于松果体区肿瘤切除,牵开枕叶与小脑,可获得良好的暴露。
该手术入路图解选自Couldwell 教授主编的专著《Skull Base Surgery of the Posterior Fossa 》Chapter 7 Petroclival Meningiomas. 作者Amol Raheja and William T. Couldwell.图:岩斜区脑膜瘤和周围神经组织的复杂关系图A: 采用幕上- 幕下联合入路颞枕联合皮瓣,在颞部行低位颞部骨瓣开颅。
图B :病人采取侧卧位,应根据人体的四个生理弯曲及身体轴线,避免过度拉伸及屈曲,同时尽可能坚强压力集中的压迫点的压力。
图C :切除在颞枕区域至枕下区域延伸的L 形骨瓣后,沿着乳突周围外层开始逐步完成乳突切除术。
骨瓣大小取决于听力状况和基础暴露的需要图D :硬脑膜切口设计图E: 打开硬膜,避免损伤横- 乙状窦及Labb é静脉,该区域后颞叶的静脉引流存在变化(有时是多种多样的),结扎上岩窦后,并确保颞叶的引流通畅,沿着岩骨尖分离天幕,定位并注意保护滑车神经等。
岩斜区脑膜瘤手术入路介绍1953年,Castellano和Ruggiero使用Olivecrona’s系列对后颅窝脑膜瘤进行了经典的分类:小脑凸、幕、岩骨后表面、斜坡和大孔。
在电脑断层摄影技术发展之后,这种分类被修正了。
Yasargil等人在1980年提出这些肿瘤沿岩斜坡线发生,并将其分为岩斜坡、岩斜坡、蝶骨斜坡、大孔、桥小脑角脑膜瘤。
Mayberg和Symon在1986年发表了一系列使用斜坡和岩顶脑膜瘤术语的文章。
从那时起,许多出版物使用岩斜区脑膜瘤这个术语来描述这些肿瘤。
脑桥小脑角(CPA)脑膜瘤必须排除在这些系列之外,因为它们代表了一个具有不同外科意义的独立组。
它们在乙状窦后方出现,取代前面的颅神经VII、VIII、IX、X和XI。
手术切除这些病变通常比岩斜区脑膜瘤更容易。
岩斜区脑膜瘤是一种生长缓慢的肿瘤,通常在体积增大后出现临床症状。
Bricolo等人认为,从症状开始到确诊需要2.5到4.5年的时间。
这一事实延误了诊断和治疗。
手术切除小肿瘤的适应证是有争议的,因为即使是小的岩斜区脑膜瘤也需要大的外科手术,这可能会增加发病率,使患者术后情况更糟。
临床症状与颅神经受累、脑干和小脑受压、颅内压增高有关。
头痛、步态障碍、听力丧失和面部感觉异常是这些患者最常见的症状。
症状的进展是无情的,在很长一段时间内,这可能会延误诊断。
三叉神经较常受累,其次是IX和X颅神经。
30%的患者会出现面神经障碍。
视觉障碍、小脑体征和躯体运动障碍通常是由于疾病的进展而出现较晚。
需要治疗的脑积水患者很少见,因为这些生长缓慢的病变在肿瘤达到大尺寸时会产生晚期的脑脊液通路阻塞。
岩斜区脑膜瘤的特征性表现是相对于严重累及三叉神经和尾侧脑神经的听力较好。
大型岩斜区脑膜瘤的手术切除给神经外科医生带来了巨大的挑战。
手术死亡率很高,但随着新的诊断和外科手术方法的发展可以降低。
尽管最近在神经外科、神经放射学和放射治疗方面取得了进展,但手术治疗大型岩斜区脑膜瘤的发病率仍然很高。
巨大岩斜区脑膜瘤全切案例一则所有后颅凹脑膜瘤中,岩斜区脑膜瘤手术是对外科医生手术技巧的最大挑战。
由于这部分肿瘤发病率低,肿瘤深居后颅凹中央,而且临近脑干、第ⅢⅣ颅神经以及后循环动脉,岩斜区脑膜瘤是所有脑膜瘤中最难以处理的肿瘤之一。
岩斜区脑膜瘤起源于蝶枕软骨联合区,除了侵袭斜坡和岩尖,还可侵袭小脑幕、Meckel腔、中颅凹、鞍旁、岩尖窦和海绵窦以及第Ⅲ-Ⅵ颅神经出颅处。
这部分肿瘤通常楔入脑干、包裹颅神经、基底动脉和颈动脉及其根部、穿透硬膜浸润其下骨质。
20世纪90年代发表了很多有关这部分肿瘤的文章。
特别是颅底外科医生创建了许多复杂的手术入路,如果临床需要,任何部位的颅底和相关的脑组织都可以得到显露。
然而这些神经外科前辈们并没有取得预期设想的结果,因而虽然岩斜区脑膜瘤不再是手术禁区,但仍令人望而生畏。
随着神经影像、显微神经外科技术和手术入路的发展使得术者能够在术前就对肿瘤有一个比较明确的认识,使肿瘤的切除变得相对容易,减少了医源性的损伤。
随着显微神经外科手术技巧提高、器械的改进以及相关的手术人路,使得肿瘤全切率增加而致残率和死亡率降低。
而在Oliverson以前,由于死亡率维持在不可接受的高水平,岩斜区脑膜瘤被认为是不可手术的。
在近期的文献中,病残率仍然很高,患者对手术效果不满意。
这类肿瘤生长缓慢,通常长到相当大的程度或侵犯范围相当广泛才会产生症状。
对于岩斜区脑膜瘤的治疗仍然有两个方面困扰着神经外科医生:(1)肿瘤从病理上来讲是良性胂瘤,对神经功能损伤较轻,病人能较好的生存;(2)需要进行手术切除的病人,术后的神经功能损伤有可能比术前更严重。
INC德国Helmut Bertalanffy(巴特朗菲)教授巨大岩斜区脑膜瘤近全切一例患者40+岁,女性,患者临床症状明显,近1年多来相继头痛、复视、肢体无力、吞咽困难等,当地医院诊断为巨大岩斜区脑膜瘤,辗转多地医院均告知肿瘤无法全切,术后并发症风险发生率高,后慕名转诊德国国际神经科学中心INI寻求巴特朗菲手术治疗,肿瘤切除97%以上,无相关手术并发症。
岩斜区巨大脑膜瘤手术详细图解
岩斜区位于颞骨岩部背面与枕骨斜坡部的岩斜裂汇合处,从岩骨尖至颈静脉孔。
内侧至斜坡中线,外侧至第Ⅴ、Ⅶ和Ⅷ脑神经,上缘为鞍背,下缘为颈静脉孔水平;下方为枕骨大孔区。
岩斜区脑膜瘤由于位置深,毗邻重要解剖结构,很难实现肿瘤全切除,且有较高的术后致残率,一直是神经外科手术的治疗难点。
对于岩斜区肿瘤的手术理念和主张多样,入路选择多样,有额颞入路,枕下小脑幕入路,颞下小脑幕入路,颞下入路,耳蜗入路等。
但是对于巨大肿瘤或者同时向幕上幕下生长的肿瘤,INC国际美国William T. Couldwell教授等认为幕上幕下联合入路更为合适,幕上幕下联合入路可以进行成功全切,他认为手术入路的优点是暴露的视野大,可在直视下处理,减小对神经血管的损伤,对小脑、颞叶牵拉轻微,可在手术早期离断肿瘤血供,幕上幕下联合入路也可用于松果体区肿瘤切除,牵开枕叶与小脑,可获得良好的暴露。
该手术入路图解选自Couldwell教授主编的专著《Skull Base Surgery of the Posterior Fossa》Chapter 7 Petroclival Meningiomas. 作者Amol Raheja and William T. Couldwell.
图:岩斜区脑膜瘤和周围神经组织的复杂关系
图A: 采用幕上-幕下联合入路,颞枕联合皮瓣,在颞部行低位颞部骨瓣开颅。
图B:病人采取侧卧位,应根据人体的四个生理弯曲及身体轴线,避免过度拉伸及屈曲,同时尽可能坚强压力集中的压迫点的压力。
图C:切除在颞枕区域至枕下区域延伸的L形骨瓣后,沿着乳突周围外层开始逐步完成乳突切除术。
骨瓣大小取决于听力状况和基础暴露的需要。
图D:硬脑膜切口设计
图E: 打开硬膜,避免损伤横-乙状窦及Labbé静脉,该区域后颞叶的静脉引流存在变化(有时是多种多样的),结扎上岩窦后,并确保颞叶的引流通畅,沿着岩骨尖分离天幕,定位并注意保护滑车神经等。
图F:在分离、暴露、切除肿瘤过程中,注意保留所有颅神经及重要血管
图G:肿瘤成功全切,神经组织保存完好。
图L+M:岩斜区脑膜瘤患者,术前术后的影像对比
小脑幕上幕下联合入路最常见的是经乙状窦前入路联合颞下入路,但该入路耗时且创伤大;另外,面听神经功能障碍及脑脊液漏等并发症发生率也较高,故其应用也受到限制。
国内有学者主张,对于该类肿瘤行颞下和乙状窦后联合入路,这种一期联合入路手术时间长,并发症高,因术者疲劳而易导致肿瘤残留。
也有学者主张采用幕上、幕下分期入路,主张采用经颧一额一颞入路和经乙状窦后入路,多次分期切除肿瘤。
Couldwell教授提倡的幕上幕下联合入路,以颞枕区和枕下为开颅骨瓣,切除乳突,可以良好分离、暴露并全切肿瘤。
INC国际翻译编辑。