蛛网膜下腔出血分级
- 格式:doc
- 大小:29.00 KB
- 文档页数:1
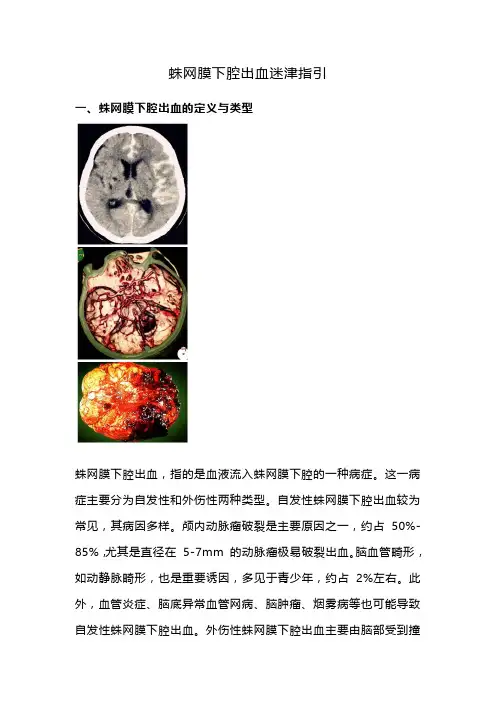
蛛网膜下腔出血迷津指引一、蛛网膜下腔出血的定义与类型蛛网膜下腔出血,指的是血液流入蛛网膜下腔的一种病症。
这一病症主要分为自发性和外伤性两种类型。
自发性蛛网膜下腔出血较为常见,其病因多样。
颅内动脉瘤破裂是主要原因之一,约占50%-85%,尤其是直径在5-7mm 的动脉瘤极易破裂出血。
脑血管畸形,如动静脉畸形,也是重要诱因,多见于青少年,约占2%左右。
此外,血管炎症、脑底异常血管网病、脑肿瘤、烟雾病等也可能导致自发性蛛网膜下腔出血。
外伤性蛛网膜下腔出血主要由脑部受到撞击、冲击等外伤引起。
交通事故和摔伤是常见的致病因素,车祸伤在其中占比较高,其受伤机制复杂,常合并脑挫裂伤,导致对冲性脑挫裂伤发生率增加,进而引发蛛网膜下腔出血。
摔伤的损伤机制与车祸伤相似,同样可能造成蛛网膜下腔出血。
同时,脑挫裂伤多见于皮层,损伤后直接与蛛网膜下腔相通,从而导致出血,这类患者往往还可能合并硬膜下血肿、脑内血肿、硬膜外血肿等。
二、蛛网膜下腔出血的症状表现(一)剧烈头痛蛛网膜下腔出血最常见且突出的症状就是剧烈头痛。
这种头痛通常突然发生,程度极为严重,患者往往形容为一生中最剧烈的头痛,呈胀痛或爆裂样疼痛。
疼痛部位多为枕部或全头痛,有时脖子也会出现疼痛。
多数情况下,头痛在用力活动、情绪激动,如用力、咳嗽、排便、性生活等时发病。
(二)呕吐呕吐也是蛛网膜下腔出血的常见症状之一。
这主要是因为大量血液进入蛛网膜下腔,导致颅内压增高,同时血液刺激脑膜引起。
患者的呕吐不受饮食影响,且较为频繁。
(三)意识障碍随着病情的发展,患者可能会出现意识障碍。
表现为嗜睡、昏迷、思维混乱、胡言乱语等。
意识障碍的出现通常提示病情较为严重,需要紧急处理。
(四)脑膜刺激征发病数小时后,患者可能会出现脑膜刺激征,主要表现为脖子僵直、头疼、呕吐等。
颈项强直是脑膜刺激征中重要的体征,患者头前屈明显受限,颈部旋转运动受限。
然而,老年衰弱或出血量较少的患者,脑膜刺激征可能不明显。



蛛网膜下腔出血蛛网膜下腔出血是指各种原因出血血液流入蛛网膜下腔的统称。
临床上分为自发性与外伤性两类,自发性又分为原发性与继发性两种,由各种原因引起软脑膜血管破裂血液流入蛛网膜下腔者称为原发性蛛网膜下腔出血,因脑实质内出血,血液穿破脑组织流入蛛网膜下腔者成为继发性蛛网膜下腔出血,一般所谓的蛛网膜下腔出血为原发性的,占急性脑血管病15%左右。
脑的表面由三层名叫脑膜的薄膜层所覆盖。
外层薄膜叫硬脑膜,它跟颅骨是附着在一起的;最内层薄膜叫做软脑膜,软脑膜附着在脑上;而中间那层薄膜名叫做蛛网膜,蛛网膜比较靠近硬脑膜,距软脑膜比较远。
因此,在蛛网膜与软脑膜之间有了一个空隙,这个空隙名叫蛛网膜下腔,里面通常是充满了一种名叫脑脊髓液的液体。
蛛网膜下腔出血患者得以存活者常受到两个威胁:再次出血和脑血管痉挛[ 病因及发病机制]1.最常见的先天性动脉瘤(50%-80%),脑动脉瘤好发于动脉交叉部,80%-90%见于脑底动脉环前部,特别是颈内动脉与交通动脉,大脑前动脉与前交通动脉分叉处最为常见,由于动脉分叉部内弹力层和肌层先天缺失,在血流涡流的冲击下,渐向外突出形成动脉瘤,多呈囊状,一般为单发,10%-20%为多发,动脉瘤虽为先天性,但通常在青年时才发现,故婴儿及儿童期很少发现,有人研究直径在4mm以下的动脉瘤一般不破裂,50%的病人出现症状在40岁以后。
2.脑血管畸形和高血压动脉硬化,脑血管畸形多为动、静脉畸形血管壁发育不全,厚薄不一,常位于大脑中动脉和大脑前动脉供血区的脑表面,脑底动脉粥样硬化时,因脑动脉中纤维组织代替了肌层,内弹力层变性断裂和胆固醇沉积与内膜经血流冲击逐渐扩张形成梭形动脉瘤亦可破裂出血.3.还见于脑底异常血管症(烟雾病),各种感染引起的动脉炎,肿瘤破坏血管,血液病,抗凝治疗的并发症。
[[病理]血液进入蛛网膜下腔后,直接刺激血管或血细胞破坏产生多种血管收缩物质如(氧和血红蛋白,肾上腺素,去甲肾上腺素,5-羟色胺)刺激血管,使部分患者发生脑血管痉挛.早期痉挛常发生于起病不久,历时数十分钟或数小时即缓解,出血后早期发生一过性意识障碍和轻度神经功能缺失即可能是其结果.迟发痉挛多发生在病后5~15天,主要表现为意识障碍,局限性神经系统体征,精神障碍等,应与再出血鉴别.这种痉挛多数为局限性,也可广泛性,严重时可导致脑梗塞.[临床表现]各年龄组均可发病,以40-70岁为多,发病突然,可有情绪激动,用力排便,咳嗽等诱因.1.突然剧烈头痛,恶心呕吐,面色苍白,全身出冷汗。

蛛网膜下腔出血蛛网膜下腔出血( subarachnoid hemorrhage SAH ),占急性脑卒中的10%左右,多表现为剧烈头痛、恶心、呕吐,甚至出现意识障碍,重者危及生命。
颅内血管破裂,血液流人蛛网膜下腔,称之为蛛网膜下腔出血( subarachnoid hemorrhage SAH )。
分为外伤性和自发性两种情况。
自发性又分为原发性和继发性两种类型。
原发性蛛网膜下腔出血为脑底或脑表面血管病变所致血液流入到蛛网膜下腔;继发性蛛网膜下腔出血为脑内血肿穿破脑组织,血液流人蛛网膜下腔。
原发性蛛网膜下腔出血常见原因:颅内动脉瘤破裂、血管畸形、烟雾病、动静脉瘘等。
一般症状主要包括:头痛:动脉瘤破裂所致的蛛网膜下腔出血的头痛被患者描述为“一生中经历的最严重的头痛”。
脑膜刺激征:以颈部强直(脖子发硬,不能前倾、低头)最多见。
眼部症状:大约20%的患者出现玻璃体下片状出血,部分患者可出现眼球活动障碍。
精神症状:部分患者出现欣快、谵妄、幻觉,均为非特异性表现。
怀疑蛛网膜下腔出血的患者,首先选择头颅CT平扫,可见大脑外侧裂池、前纵裂池、鞍上池、脑桥小脑脚池、环池和后纵裂池高密度出血征象。
如果CT 扫描结果阴性,建议完善腰椎穿刺检测脑脊液,均匀血性脑脊液是蛛网膜下腔出血的特征性表现。
其次,应该完善相关检查查找蛛网膜下腔出血原因。
常用的检查手段为:CT血管成像(CTA)和MR血管成像(MRA)。
医疗机构条件具备、患者病情稳定的情况下建议尽早完善全脑血管造影(DSA),以确定有无动脉瘤、出血原因、治疗方案、判断预后。
全脑血管造影仍是临床明确有无动脉瘤的诊断金标准,可明确动脉瘤的大小、位置、与载瘤动脉的关系、是否合并脑血管痉挛等解剖学特点。
但全脑血管造影有一定的时限要求:一般在出血3天内或3周后进行该项检查。
治疗原则:防治再出血,降低颅内压,防治继发性脑血管痉挛,预防并发症,针对出血原因手术治疗原发病。
防治再出血:绝对卧床休息-6周,控制收缩压在160mmHg以下,早期短程(<72小时)应用抗纤溶药物(6-氨基己酸、氨甲苯酸、酚磺乙胺等)对动脉瘤性蛛网膜下腔出血的治疗是有益的。

脑出血量分级标准
脑出血量分级标准是根据出血的范围和严重程度来评估患者的病情。
目前常用的分级标准有以下几种:
1. Fisher分级标准:根据颅内出血的CT影像特征,将蛛网膜
下腔出血分为四个级别。
Fisher分级标准可帮助预测脑出血后
发展成血栓性脑梗死的风险。
2. Hunt和Hess分级标准:主要用于评估动脉瘤破裂导致的蛛
网膜下腔出血患者的病情严重程度。
根据神经系统检查的结果,将患者分为五个级别,从而指导治疗策略和预后评估。
3. WFNS分级标准:也是用于评估动脉瘤破裂导致的蛛网膜下腔出血患者的病情严重程度。
根据神经系统检查和患者自觉症状的结果,将患者分为五个级别。
4. ICH分级标准:适用于评估脑室内出血(非蛛网膜下腔出血)的患者。
根据患者的神经系统功能、体力活动程度和血液学指标等因素,将患者分为五个级别。
这些分级标准能够帮助医生评估脑出血患者的病情严重程度,并指导治疗策略的制定。
然而,具体的治疗方案和预后评估还需要结合其他因素进行综合评估和决策。

hunt-hess分级法
Hunt-Hess分级法是一种对原发性蛛网膜下腔出血(SAH)的分级法,主要用于评估动脉瘤性SAH的临床状态,以选择手术时机和判断预后。
该分级法将SAH分为五个等级:
1.Hunt-Hess I级:无症状或轻微头痛及轻度颈强直。
2.Hunt-Hess II级:中-重度头痛、颈强直,除有颅神经麻痹外,无其他神经功能缺失。
3.Hunt-Hess III级:倦睡,意识模糊,或轻微的灶性神经功能缺失。
4.Hunt-Hess IV级:木僵,中或重度偏侧不全麻痹,可能有早期的去脑强直及植物神经系统功能障碍。
5.Hunt-Hess V级:深昏迷,去大脑强直,濒死状态。
如有严重全身疾患如高血压、糖尿病、严重动脉硬化、慢性肺病及动脉造影上有严重血管痉挛等情况,分级需加一级。


蛛网膜下腔出血蛛网膜下腔出血(subarachnoid hemorrhage,SAH)是多种病因所致脑底部或脑脊髓表面血管破裂后,血液直接流入蛛网膜下腔引起的急性出血性脑血管病,又称原发性SAH。
继发性SAH指脑实质出血、脑室出血、硬膜外或硬膜下血管破裂流入蛛网膜下腔。
原发性SAH占所有脑卒中的5%~10%,本病来势凶险,死亡率高。
最常见病因是颅内动脉瘤,占50%~85%,其次为脑血管畸形,多见于青少年,90%以上位于小脑幕上。
【入院评估】(一)病史询问要点1.年龄,性别:SAH可发生于各年龄组,男女发病无明显差别。
2.诱因:发病前多有明显诱因,如剧烈运动、过劳、激动、排便、咳嗽、饮酒等;少数可在安静状态下发病。
3.起病的缓急:多为突然起病。
4.临床表现:可有剧烈头痛,多伴恶心、呕吐,可有意识障碍、精神症状;少数可有癫痫发作。
5.既往史:高血压动脉硬化、血液病、烟雾病等病史。
6.少数患者有SAH家族史。
(二)体格检查要点1.意识状态是否有改变。
2.脑膜刺激征阳性,表现有颈项强直,Kernig征和Brudzinski征阳性。
3.眼底检查可发现玻璃体膜下出血,视乳头水肿或视网膜出血,一侧动眼神经麻痹提示该侧有后交通动脉瘤或颈内动脉瘤的可能。
4.局灶性神经功能缺损的体征。
(三)门诊资料分析头颅CT 为本病首选的检查方法,有助于选择治疗方案、动态观察病情变化。
出血当日敏感性高,可检出90%以上的SAH,一般出血后5天内可发现脑池和脑沟内有高密度的血液,但出血量少或距起病时间较长时,CT检查可为阴性。
(四)继续检查项目根据入院后的初步临床诊断,有针对性的做以下方面的检查:1.腰穿脑脊液检查有诱发脑疝的危险。
只有在无条件做CT而病情允许的情况下,或CT检查阴性而临床又高度疑诊SAH时才考虑进行。
首要的原则是,从出现头痛到腰椎穿刺的间隔时间至少要6h,最好在12h后进行。
肉眼呈均匀一致血性脑脊液,压力明显增高。


蛛网膜下腔出血病例汇报一、概述:蛛网膜下腔出血(subarachnoid hemorrhage, SAH)是出血性脑血管病的一个类型,蛛网膜下腔出血是神经科最常见的急症之一,发病率占急性脑血管病的6%〜10%,患病率为31/10万,发病率为4/10万。
各年龄均可发病,以青壮年多见。
1、含义:蛛网膜下腔出血(SAH)是指由于多种病因所致脑底部或脑及脊髓表面血管破裂大量血液直接进入蛛网膜下腔的急性出血性脑血管病。
2、SAH分类:(1)原发性SAH:血液直接流入蛛网膜下腔。
(2)继发性SAH:脑实质内或脑室出血,硬膜外或下血管破裂等血液穿破脑组织流入蛛网膜下腔者。
(3)外伤性SAH二、临床表现1、先兆症状:约30%-60%的患者在确诊为SAH前数天或数周有明显的或非寻常的严重头痛一预警性头痛及眼痛、复视、恶心、呕吐和头晕等症状。
脑膜刺激症(征) 和畏光症少见。
老年患者意识障碍发生率高。
2、典型临床表现:(1)诱因各年龄均可发病,以青壮年多见,起病突然,发病前多有明显诱因,如剧烈活动、过度用力、情绪激动、异常兴奋、大量饮酒、用力咳嗽及排便等,少数可在安静状态下发病(12%-34%)。
2)典型症状、体征:突然爆裂样剧烈头痛、呕吐等临床表现;脑膜刺激征(颈项强直、Kernig征,Brudzinski征)明显;25%患者眼底检查可见玻璃体膜下出血,有特异性诊断价值;多数患者无意识障碍,但可有烦躁不安;危重者可有谵妄,不同程度的意识不清及昏迷,少数可出现癫痫发作和精神症状。
三、并发症1、再出血:发病率为11%〜15.3%,再出血的发生时间,国内报道50%发生在2周内,81%发生在1个月内。
是SAH致命并发症,当病情稳定后突然再次剧烈头痛、呕吐、抽搐、昏迷,甚至去大脑强直及局灶性神经定位体征或脑膜刺激征显著加重,可能为再出血,脑CT扫描在蛛网膜下腔或脑室内可见新鲜高密度影,腰穿脑脊液为新鲜血红细胞增多或大量的红细胞。
蛛网膜下腔出血病例汇报一、概述:蛛网膜下腔出血(subarachnoid hemorrhage,SAH)是出血性脑血管病的一个类型,蛛网膜下腔出血是神经科最常见的急症之一,发病率占急性脑血管病的6%~10%,患病率为31/10万,发病率为4/10万。
各年龄均可发病,以青壮年多见。
1、含义:蛛网膜下腔出血(SAH)是指由于多种病因所致脑底部或脑及脊髓表面血管破裂大量血液直接进入蛛网膜下腔的急性出血性脑血管病。
2、SAH分类:(1)原发性SAH:血液直接流入蛛网膜下腔。
(2)继发性SAH:脑实质内或脑室出血,硬膜外或下血管破裂等血液穿破脑组织流入蛛网膜下腔者。
(3)外伤性SAH二、临床表现1、先兆症状:约30%-60%的患者在确诊为SAH前数天或数周有明显的或非寻常的严重头痛—预警性头痛及眼痛、复视、恶心、呕吐和头晕等症状。
脑膜刺激症(征)和畏光症少见。
老年患者意识障碍发生率高。
2、典型临床表现:(1)诱因各年龄均可发病,以青壮年多见,起病突然,发病前多有明显诱因,如剧烈活动、过度用力、情绪激动、异常兴奋、大量饮酒、用力咳嗽及排便等,少数可在安静状态下发病(12%-34%)。
(2)典型症状、体征:突然爆裂样剧烈头痛、呕吐等临床表现;脑膜刺激征(颈项强直、K ernig征,Brudzinski征)明显;25%患者眼底检查可见玻璃体膜下出血,有特异性诊断价值;多数患者无意识障碍,但可有烦躁不安;危重者可有谵妄,不同程度的意识不清及昏迷,少数可出现癫痫发作和精神症状。
三、并发症1、再出血:发病率为11%~15.3%,再出血的发生时间,国内报道50%发生在2周内,81%发生在1个月内。
是SAH致命并发症,当病情稳定后突然再次剧烈头痛、呕吐、抽搐、昏迷,甚至去大脑强直及局灶性神经定位体征或脑膜刺激征显著加重,可能为再出血,脑CT扫描在蛛网膜下腔或脑室内可见新鲜高密度影,腰穿脑脊液为新鲜血红细胞增多或大量的红细胞。