急性胰腺炎的CT诊断
- 格式:docx
- 大小:13.25 KB
- 文档页数:6



CT影像诊断对急性胰腺炎的诊断效果【摘要】:临床上CT影像诊断技术是进行急性胰腺炎诊断的常用技术之一,相对来说有较高的分辨率,扫描速度也比较快,提供的图像比较清晰,同时可以图弥补X线或B超等技术受呼吸运动或胃肠道气体影响而存在伪影这方面的不足。
如果是螺旋CT诊断,还可以确定此病是否存在出血倾向,因此可以为临床分级和治疗提供科学的参考依据。
【关键词】:CT影像诊断;急性胰腺炎;效果1引言急性胰腺炎是临床上比较常见的炎症类型,病因比较复杂,病情也比较复杂,一般是胰腺酶活性异常提升而引发异常情况,带来疾病问题。
此病发生后,会提高个体体内炎性因子数量,增加毛细血管通透度,带来一些症状。
对于此病的分类,一般是参考病情和病变范围进行划分,可以分成急性水肿、急性出血坏死两种类型。
此病的轻度预后较好,提供对症治疗可以很快痊愈,但重症有可能带来多器官功能衰退问题,甚至引发死亡,所以临床上要重视对此病的诊断与治疗。
早期对于此病的诊断是根据症状表现进行初步判断,配合血常规检查等辅助诊断,但这样有较高的漏诊率和误诊率,可能干扰到治疗的有效性。
而临床实践结果显示,CT影像诊断技术对于此病的诊断有很大的优势,操作简单,结果出具快、安全可靠,不仅可以诊断出病情状况,也能明确病变范围和扩散情况,该技术还有较好的抗干扰能力,不受个体肥胖、气腹等因素的影响,整体来说应用价值突出。
2急性胰腺炎胰腺炎是发生在胰腺组织的炎症,有急性和慢性的区别,胆石症、酒精、高脂血症、手术创伤、免疫性疾病、药物、感染等可能诱发此病的发生。
急性胰腺炎则更为严重,呈急性进展,不仅起病急,病情凶险,程度也比较严重,治疗难度较大,对于患者的生活质量有很大影响。
近年来,此病的发病率不断提高,特别是胆源性占比超过一半。
临床上此病一般预后良好,但重症有较高的病死率,并且会严重影响患者的生存情况。
此病症状主要表现为腹痛、恶心、呕吐、发热、休克等,严重的可能出现腹水、代谢紊乱等问题。

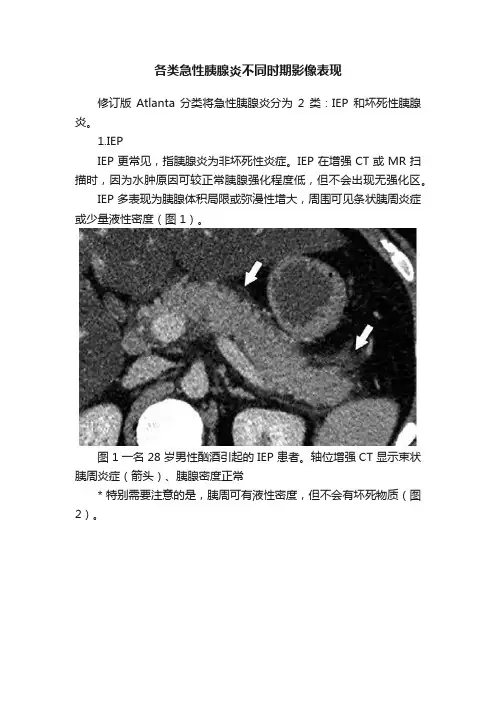
各类急性胰腺炎不同时期影像表现修订版Atlanta 分类将急性胰腺炎分为2 类:IEP 和坏死性胰腺炎。
1.IEPIEP 更常见,指胰腺炎为非坏死性炎症。
IEP 在增强 CT 或 MR 扫描时,因为水肿原因可较正常胰腺强化程度低,但不会出现无强化区。
IEP 多表现为胰腺体积局限或弥漫性增大,周围可见条状胰周炎症或少量液性密度(图 1)。
图 1 一名 28 岁男性酗酒引起的 IEP 患者。
轴位增强 CT 显示束状胰周炎症(箭头)、胰腺密度正常* 特别需要注意的是,胰周可有液性密度,但不会有坏死物质(图2)。
图 2 一名 43 岁男性 IEP 患者。
轴位增强 CT 图像显示胰周炎症(黑箭头)和左肾前间隙积液(白箭头),诊断为 APFC2. 坏死性胰腺炎坏死性胰腺炎占急性胰腺炎的 5%~10%。
坏死可发生于胰腺实质或胰周,也可同时发生。
根据坏死累及范围将坏死性胰腺炎分为三种亚型:仅累及胰腺;仅累及胰周;胰腺和胰周同时受累。
同时受累的亚型:表现为胰腺及胰周无强化坏死物,多累及小网膜囊和肾前间隙(图 3a)。
胰周型:表现为胰腺强化正常,而胰周坏死,坏死物可包括不等量的液体和和非液性成分,约占坏死性胰腺炎的 20%(图 3b)。
胰腺型:仅占 5%,没有胰周坏死物。
在发病的前几天胰腺可仅表现为水肿,局限或弥漫性低强化,可能很难与IEP 相鉴别,在这些病例中,在发病 5~7 天后再次行 CT 增强扫描可以提高诊断坏死性胰腺炎的准确率。
通常,常规 CT 增强扫描可以满足诊断,没有必要多时相扫描。
如果患者有肾衰而不能行 CT 增强扫描,可以行 MR 平扫。
图 3 坏死性胰腺炎亚型在增强轴位 CT 的表现。
a 胰腺和胰周同时受累的58 岁女性患者,胰体无强化(*),正常强化的胰尾(黑箭头),小网膜囊内ANC(白箭头)。
b 仅胰周受累的18 岁男性患者,可见一周为大片不均质密度(箭头),和 ANC 相符。
胰腺实质密度正常(*)。

急性胰腺炎的CT检查及诊断随着社会经济的快速发展,人们的生活节奏加快,常常会出现饮食不规律等问题,人们的生活压力增大,急性胰腺炎的发病率也呈现逐年上升的趋势,并且发病的人群逐渐趋于年轻化。
急性胰腺炎现已成为临床常见的一种疾病,其致病原因为患者胰腺的自身消化而引发的炎症。
急性胰腺炎的临床症状多为中上腹剧烈疼痛、恶心呕吐、腹部压痛、精神意识障碍等,对患者的身体健康以及工作生活造成很大的威胁。
目前,现代医学中通常使用CT 影像学检查手段来诊断急性胰腺炎这种疾病,CT 影像学检查具有应用广泛、准确性高、灵敏性高等特点,可以有效地检测出患者是否患有急性胰腺炎这种疾病,大大提高急性胰腺炎的诊断准确率。
本次研究主要是为了探究对急性胰腺炎患者进行CT影像学检查的临床诊断效果,从我院中挑选出62名病况大致相同的重症胰腺炎患者,所选取的患者均被确诊为急性胰腺炎,患者及其家属均签署了研究同意书,表示自愿参与此次医学研究观察。
以下是本次实验的研究过程及内容。
一、资料和方法1、一般资料在2016年4月至2018年4月期间,从我院中挑选出62名病况大致相同的急性胰腺炎患者,其中男性患者有32名,女性患者有30名,患者的年龄处在16岁到69岁之间。
经过临床检查确定,这62名患者均患有急性胰腺炎,并且均出现中上腹剧烈疼痛、恶心呕吐、腹部压痛、发热等临床症状,患者到的尿常规、尿淀粉酶、胰淀粉酶等指标检测均高于正常值。
所有的急性胰腺炎患者在年龄、体重、性别等基本病情资料上的比较没有明显差异,即统计值(P〉0.05)表示所选取的患者具有可比性。
2、实验方法对上述选取的62名急性胰腺炎患者均进行CT扫描检查,所使用的检测仪器为GE公司Optima660型64排128层螺旋 CT机,对患者胰腺进行CT扫描检查。
具体的扫描参数如下:管电压100~120kv,管电流200~300mAs,螺距因子0.986:1~1.375:1,采集层厚0.625~1.25mm,重建层厚3~5mm,重建间距3~5mm,扫描野45~50cm,采集矩阵512×512。

急性胰腺炎CT诊断准确性高吗?急性胰腺炎,作为临床医学中一种常见病和多发病,其发病不分年龄段,成年人的年发病率较高,属于一种急性发作的消化系统疾病。
急性胰腺这种疾病主要是由多种原因导致的胰酶异常激活,从而引起胰腺组织自身消化的一种化学性炎症,严重后即可引起其他器官的功能障碍。
急性胰腺炎按照症状的严重程度可分为轻症、重症,其引发病因比较复杂多样,高血脂和胆道疾病是引起急性胰腺炎的重要原因,同时不良的生活习惯,如大量饮酒和暴饮暴食也是引起急性胰腺炎的主要诱因。
急性胰腺炎发作时会伴有持续性的上腹部疼痛,同时恶心和呕吐等症状,发生时应及时就医,否则会延误病情,错过最佳治疗时机。
那么,对于急性胰腺炎的诊断,临床中通常使用哪些方法呢?CT诊断的准确率如何,它是否可作为可信性较强的诊断依据呢?今天,就让我们跟随小编,一起科普学习一下关于急性胰腺炎有关诊断的这些事儿。
一、急性胰腺炎的症状急性胰腺炎的主要症状就是突然发作的上腹部疼痛,并且有持续性,同时伴有恶心呕吐和腹胀等情况。
急性胰腺炎与其他疾病不同,一般疾病早期几乎没有症状,但是绝大多数的急性胰腺炎患者早期都会出现剧烈的急性腹痛,通常发生部位在左上腹,有的患者疼痛会向背部放射;急性胰腺炎患者的上腹部疼痛具有突发性,虽然疼痛程度不一,弯腰抱膝可能会缓解疼痛;患者也易发生呕吐症状,但是通常呕吐后腹部的疼痛也并没有缓解;部分患者会有发热症状,这种情况就需要高度重视了,因为很可能已经发生了继发感染;另外,有些重症患者会表现为躁动不安、低血压、呼吸困难等,这种情况比较危险,很可能危及生命。
二、急性胰腺炎的影像诊断急性胰腺炎的影像诊断,就目前的医学发展情况来说,主要有超声检查、CT检查、增强CT等常用的几种方式。
首先是普通的超声检查,其优点是经济实惠,实用性较高,可以反复检查,能直观的反应胰腺的肿大、坏死、积液渗出等情况,具有很高的诊断价值,但由于其观察范围的局限性,加之患者的体位配合度和肠腔内胀气干扰等因素,不易观察清晰。



急性胰腺炎CT诊断及分级目的总结急性胰腺炎(acute pancreatitis AP)的CT表现特点及分级标准,进一步提高诊断水平。
方法回顾分析64例AP患者平扫及增强CT表现;以轴位图像为基础,结合多平面重组(mutiplanar reformation,MPR)后处理技术综合分析。
结果急性胰腺炎CT表现典型,能明确诊断,并评估疾病严重程度,据CT表现分为五级(A-E级)。
部分病例能发现病因和明确并发症。
结论CT 诊断AP简便、安全、无创、准确、可靠;可作为首选方法。
标签:急性;胰腺炎;CT诊断;分级急性胰腺炎(acute pancreatitis AP)是胰酶消化自身及其邻近组织引起的急性炎症过程,为最常见的胰腺疾病,也是较常见的急腹症之一[1-2]。
其发病机制与病理变化较为复杂,临床表现、治疗方案和预后差异也较大。
CT能较准确评价其严重程度,CT分级标准对临床确定处理方案的参考价值较高[3]。
本文对我院2012年01月~2014年03月64例急性胰腺炎的CT表现进行回顾性分析,以期提高急性胰腺炎的诊断水平,探讨CT在急性胰腺炎诊治过程中的价值。
1资料与方法1.1 一般资料本组64例急性胰腺炎,男性34例,女性30例,年龄18~51岁,平均30.2岁。
均以持续性中上腹疼痛来就诊,疼痛时间2~36 h,其中伴恶心、呕吐38例,腰背部放射痛26例。
64例均有血淀粉酶不同程度升高(120~860U)(Somogyi法)(正常40~180U)。
尿淀粉酶升高、血常规自细胞计数超过正常值等。
1.2方法使用GE-Lightspeed VCT64层螺旋CT机,平扫为主,部分病例行增强检查,扫描前训练患者按机器提示音憋气,患者仰卧,双臂上举过头,扫描范围自剑突至髂棘。
扫描参数:120 kV,300 mA,0.5 s/r,扫描层厚5 mm,层距5 mm,窗宽250~350 HU,窗位35~50 HU,重建层厚1.25 mm,螺距1.375∶1。

急性胰腺炎的CT诊断
(作者:_________ 单位:___________ 邮编:____________ )
【摘要】目的探讨急性胰腺炎的CT诊断价值。
方法对有完
整临床资料的35例急性胰腺炎的CT表现并结文献进行综合分析。
结果35例急性胰腺炎中急性水肿型胰腺炎31例,急性坏死型胰腺炎4 例,且35例均经临床、实验室及腹腔穿刺证实。
结论CT是诊断急性胰腺炎简便、有效的方法,具有较典型的影像学表现,可为临床的诊断与治疗提供有力的依据。
急性胰腺炎(acutepancreatitisAP )是临床常见的急腹症之一,
其发病急剧、并发症多、死亡率高,早期准确的诊断对决定治疗措施及其预后起着关键性的作用。
传统的X线检查仅能反映胰腺炎引起的一些间接征象,随着CT特别是螺旋CT的应用,不仅能直接显示胰腺炎引起的胰腺本身形态上的改变,还能及时发现其各种并发症,因此CT扫描已成为目前最重要的检查方法之一。
本文通过对我院2005年5月至2010年6月有完整临床资料的35例急性胰腺炎患者的CT诊断结合文献进行回顾性分析,探讨其CT表现,以期提高对本病的诊断水平。
1资料与方法
1.1 一般资料
本组35例急性胰腺炎患者,男21 例,女14 例,年龄24〜82岁,
平均53.5岁。
临床均表现为上腹部持续性疼痛,大部分患者有腹胀、恶心、呕吐等症状。
发病前有明确暴饮暴食史、饮酒者13例,有胆囊炎或胆囊结石病史者17例,有糖尿病病史者2例,原因不明者3 例。
实验室检查提示29例白细胞计数升高,31例血和尿淀粉酶升高,4例血和尿淀粉酶正常,5例血钙降低,2例空腹血糖增高,2例低血压,3例腹腔穿刺有血性液体。
1.2 检查方法
全部病例均采用GEHispeedN*I螺旋CT机行中上腹部平扫,扫描范围通常从下胸部(肺静脉平面)至左肾下极平面,必要时加扫至盆腔区域;常规层距和层厚为10mm胰腺区域采用5mm薄层扫描;其中11例行平扫后再作CT双期动态增强扫描,依据临床禁食禁水的要求,增强扫描前均未口服含碘水;增强采用非离子型造影剂碘海醇80ml-100ml经肘静脉高压注射,注射速度2-3ml/s,注药25s及75s 后开始扫描,每次扫描均在一次屏气中完成。
2结果
35 例急性胰腺炎中急性水肿型31例,急性坏死型4例;35例均表现为胰腺局限性或弥漫性肿胀,其中2例胰腺实质内见斑片状高密度影,2例胰腺实质内见片状低密度区;胰周脂肪层模糊、水肿渗出改变21例;胰周积液11例;胰周蜂窝织炎5例;肾前筋膜增厚24 例;胆系
结石12例;胆囊炎15例;脂肪肝11例;脾肿大3例;胃
肠胀气11例;腹水9例;胸腔积液7例;下肺炎症3例;下肺不张1例。
同时作CT双期动态增强扫描的11例急性胰腺炎中,7例增强后胰腺呈均匀性强化;2例在胰腺实质内见斑片状高密度影者,增强后高密度影未见强化,与强化的胰腺实质相比呈相对等密度;2例胰腺实质内见片状低密度区者,增强后低密度区未见强化,与强化的胰腺实质相比呈相对低密度。
3 讨论
3.1 急性胰腺炎的病因病理
急性胰腺炎是自身消化性疾病,常伴有休克、肺功能衰竭、全肾
衰竭等脏器衰竭。
常见病因有胆石症,大量饮酒和暴饮暴食]1],也可因代谢紊乱、感染而引起。
本组病例与胆系疾病有关者17例,占58.5 %;有饮酒及暴饮暴食者13例,占37%;与糖尿病有关者2例,占5.5 %;原因不明者3例,占8.5 %。
有作者总结认为急性胰腺炎与脂肪肝有很大关系[2],本组11例占31%。
急性胰腺炎临床上分为急性轻症胰腺炎和急性重症胰腺炎]3];
病理学上分为水肿型和坏死型,以急性水肿型胰腺炎多见,本组31例,占88.5 %,与文献报道大致相似]4]。
急性水肿型胰腺炎的特点是间质水肿伴中度炎性细胞浸润,腺泡和导管基本正常,间质可有轻度纤维化和轻度脂肪坏死;急性坏死型胰腺炎除胰腺组织出血坏死外,胰腺脂肪酸分解脂肪组织使之坏死,释放出游离的脂肪酸与血中钙结合而成
不溶解的钙皂,坏死的脂肪组织周围有白细胞浸润]
5]。
3.2
急性胰腺炎的CT表现
321
胰腺的改变
(1 )
胰腺肿大是急性胰腺炎常见的改变,可以是弥漫性肿大,也可以
是胰头、胰体、胰尾等部位的局限性肿大,本组35例均具有上述改
变,CT表现为胰腺外形增大,胰体丰满、密实或出现疏散、羽毛状改变,增强扫描时肿大的胰腺可表现为均匀密度的强化,但强化程度较正常有所下降[6]; (2)胰腺出血与坏死多见于急性坏死型胰腺炎,本组有2例出血、2例坏死,CT表现为胰腺内高密度影及低密度区,增强CT 扫描高密度影无强化,低密度区与周围强化的胰腺组织形成显明的对比,可明确坏死的范围。
3.2.2 胰腺周围的改变
胰腺周围的脂肪间隙消失,胰腺边界由于炎性渗出而变得模糊不清;由于胰腺周围缺乏坚固完整的纤维包膜,含有胰酶的炎性分泌物很容易突破胰腺表面的薄层疏松结缔组织而进入胰周间隙以及周围含脂肪
组织的腹膜后间隙而形成所谓的胰周蜂窝织炎,本组有5例形
成胰周蜂窝织炎。
CT表现为胰腺周围区域出现斑片状、索条状影,周围间隙内出现不同程度蜂窝织炎积液,其CT值通常在20Hu左右,高于水的密度;腹膜后纤维筋膜结构的肿胀、增厚,本组有24例表现为肾前筋膜的增厚。
3.2.3 胰腺外器官的改变
急性胰腺炎早期由于含胰酶的炎性分泌物的刺激,可造成与其毗邻的脏器发生继发性改变,如胃、十二指肠、升降结肠、胸膜腔、下肺、纵隔、心包等等,CT可表现为胃肠壁的肿胀增厚、胃肠胀气、腹腔积液、心包积液、胸腔积液、下肺的炎症与不张等,随着病情的稳定与好转,上述改变会逐渐减轻或消散,晚期上述改变会持续存在,甚至演变为严重的并发症,如假性动脉瘤、静脉血栓形成、脾梗死等等。
3.3 急性胰腺炎的诊断
根据病史、体征及实验室检查所见,结合CT扫描具有胰腺弥漫性肿大、胰腺边界模糊及肾筋膜的增厚等征象,急性胰腺炎的诊断并不困难。
但CT诊断应帮助确定病变的病理情况,腹膜后扩散范围及并发症,这些对于评价病情、决定治疗方案及预后评估,都有很大帮助。
综上所述,急性胰腺炎的病因病理及临床表现较为复杂,且病情多变,应及早诊断和治疗。
遇有急腹症患者,尤其是临床高度怀疑急性胰腺炎的患者,应及时行CT检查。
CT检查是诊断急性胰腺炎的简便、有效的方法,可为临床的诊断、治疗及随访提供有力的依据。
参考文献
[1] 陆再英,钟南山.内科学,第7版.[M].北京:人民卫生出版社.2008, 469.
[2] 姜萍,冯浩,刘文军,等.急性胰腺炎伴脂肪肝的临床观察[J].川北医学院学报,2006,21(6) : 533-535.
[3] 严志汉,闵鹏秋,章士正,等.急性胰腺炎严重程度和预后
评价的研究进展[J].中华放射学杂志,2005,39(5) : 432-434.
[4] 李加启,王星君.急性胰腺炎的CT诊断[J].实用医学影像
杂志,2005, 6(3) : 153.
[5] 武忠弼,杨光华.中华外科病理学[M].北京:人民卫生出版社,2002: 943.
[6] 段承祥.王培军.李健丁,等.肝胆胰影像学[M].上海:上海科技文献出版社,2004, 213-227.。