天坛医院神经内科病例-中枢神经系统炎性假瘤
- 格式:pdf
- 大小:2.20 MB
- 文档页数:23



左侧侧脑室中枢神经细胞瘤1例标签:左侧侧脑室;中枢神经细胞瘤1 病例介绍患者,女,24岁,10年前无明显诱因出现一过性黑蒙,偶有胸闷,为先驱症状,多次发作均呈进行性眼前发黑,随即全身无力,身体向前摔倒。
患者发作时神志清楚,否认与体位变动、情绪波动等有关,无头痛、头晕、恶心、呕吐及四肢抽搐、口吐白沫等病史。
患者发作持续3~4 min,均无特殊诊治,自行缓解,此后上述症状间断发作。
于上个月前再次发作,此次持续约10 min,发作时曾有意识丧失约2~3 min,遂来就诊。
CT示:左侧侧脑室内可见稍高密度软组织密度影,边界较清,密度不均,并见点状高密度钙化影及多发囊变区。
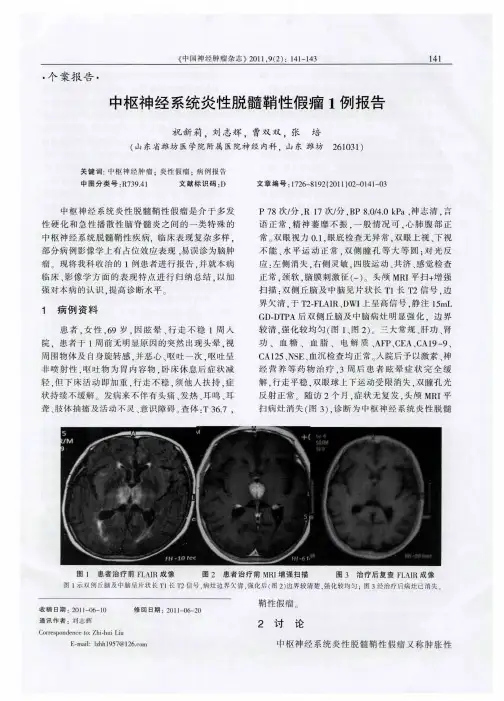
MRI:病变位于左侧侧脑室近室间孔处,呈椭圆形肿块影,边界欠清,呈混杂T1、T2信号,FLAIR亦呈混杂信号(图1)。
DWI为高信号影。
左侧侧脑室前后角扩大,中线结构大致居中,加强扫描病灶表现为中等均匀强化,其周围脑组织无水肿和浸润。
术中B超定位肿瘤边界,从纵裂逐渐分入,保护好双侧胼周动脉,切开胼胝体长约2.5cm,钝性分开左侧侧脑室,可及肿瘤:灰白色,肿瘤边缘部分与侧脑室脉胳丛及侧脑室壁不清楚,血供中等,质地软,分块全切除4.2 cm×3.8 cm×5.3 cm。
复查B超未见肿瘤残存。
免疫组织化学检测结果:SYN、NeuN阳性,GFAP散在及灶状阳性,0Iig-2散在阳性细胞。
P-170(±);MGMT(++);MMP-9(+++);PTEN(±~+);EGFR(-),P53(++);VEGF(+++);Ki-67(±);TOPOⅡ(±);GST-π(+++)。
病理诊断:中枢神经细胞瘤(图2)。
图1 左侧侧脑室中枢神经细胞瘤注:图①示左侧脑室见混杂T1、T2团块影,中度强化。
图②示左侧脑室室间孔区混杂T1、T2团块影2 讨论中枢神经细胞瘤(central neurocytoma,CNC)起源于神经元或混合神经元的神经胶质部分,属于神经系统的良性肿瘤,临床上发病率不高,一般不超过神经系统肿瘤发病率的千分之一,该病可发于任何年龄段,以中青年多见,发病年龄为20~30岁,男性和女性的发病比例为1.13∶1。



知识延伸:中枢神经系统炎性假瘤的诊断和治疗炎性假瘤(inflammatory pseudotumors,IPs)又称为炎性成肌纤维细胞瘤、浆细胞肉芽肿、纤维性黄色瘤、结节性淋巴组织增生,是一种非瘤性炎性病变,病理表现呈结缔组织增生伴炎性细胞浸润。
其临床症状多样。
多为慢性生长所致的占位效应及类似恶性的骨质破坏表现。
炎性假瘤最常见于肺部,也可累及眼眶、脾脏、肝脏、肠系膜、皮肤、淋巴结、泌尿系统、中枢神经系统等。
其中,中枢神经系统炎性假瘤较为罕见,自1980年West等报道了首例颅内炎性假瘤以来,全世界至今相关文献报道不到80例。
本文就其临床诊断、治疗及预后做一综述。
01诊断1.1 临床表现及体征炎性假瘤是以纤维结缔组织增生伴大量慢性炎性细胞浸润的局灶性病变,临床表现复杂,根据其发生部位而有不同的临床表现。
颅底炎性假瘤表现为患侧头面部疼痛、颅神经麻痹或脑脊液漏等。
脑室炎性假瘤多呈脑积水表现,头痛、恶心、呕吐、视力下降筹。
脑实质内炎性假瘤常根据部位出现颅内压增高表现及不同程度的神经系统功能障碍。
累及脑膜的病变则根据其严重程度表现出一系列神经系统表现,轻者可无症状,重者可因压迫脑实质出现相应功能障碍。
此外,在实验室检查方面还可出现血沉率增加和血清免疫球蛋白水平升高等特点。
1.2 病因关于IPs的发病机制存在几种假说。
炎性假瘤的炎性本质提示该病变是一种自身免疫反应的放大过程,部分炎性假瘤患者常伴有其他部位的自身性免疫紊乱。
也有人认为炎性假瘤是损伤后出现的炎性修复过程。
王晔等报道1例脑炎性假瘤患者,经手术切除后出现多灶性损害且预后差,认为多灶性病损主要由手术创伤所致。
另有报道2例多灶性中枢神经系统炎性假瘤患者,其颅内多灶性原因考虑病变处血管纤维化所致的组织破坏或单核细胞移行引起的血行播散,另一种则可能是Virchow-Robin间隙(血管周围淋巴间隙)单核细胞浸润导致病灶数量增加。
Greiner等发现1例患者为肺部和脑组织同时受累,支持了全身性炎性反应的病因假说。

MRI诊断中枢神经系统炎性脱髓鞘性假瘤的价值阎守芳; 高慧; 钟文新; 张凯; 褚千琨【期刊名称】《《中国CT和MRI杂志》》【年(卷),期】2018(016)009【摘要】目的分析MRI诊断中枢神经系统炎性脱髓鞘性假瘤的价值。
方法通过数字表法选取2015年2月-2017年4月期间本院就诊中枢神经系统炎性脱髓鞘性假瘤诊断检查患者50例为本次探究对象,探究分析MRI诊断的MRI影像表现及其诊断价值。
结果 4.00%的患者为DWI弥散轻度受限或边缘受限、18.00%的患者为不均匀长T1长T2信号、等T1长T2信号、52.00%的患者病变信号为均匀长T1长T2;结果表明,单发局限性肿块在病变形态中占40.00%。
病变周围水肿以及伴有多发病变分别占26.00%,18.00%;大脑半球在病变部位中占比最大,为58.00%,均大于其他病变部位;增强扫描所见的26例患者中,有34.00%的患者为半环形强化,结节状强化、环形强化、不规则斑片状强化分别占比为8.00%,4.00%,6.00%。
以上差异在统计学上有意义(P<0.05);本组患者共4例被误诊为为胶质瘤,占比8.00%,具有较低的误诊率,诊断效果良好。
结论中枢神经系统炎性脱髓鞘性假瘤的诊断对于指导疾病治疗具有重要意义,MRI具有较高的可靠性,为疾病的有效治疗提供相对可靠的依据,应用价值显著,可进行进一步的推广应用。
【总页数】3页(P61-63)【作者】阎守芳; 高慧; 钟文新; 张凯; 褚千琨【作者单位】深圳市南山人民医院放射科广东深圳518051【正文语种】中文【中图分类】R445.2; R745.4【相关文献】1.ADC及DCE-MRI对鉴别诊断原发性中枢神经系统淋巴瘤与脱髓鞘假瘤的价值[J], 陈晨;任翠萍;赵瑞琛;程敬亮;文宝红2.中枢神经系统脱髓鞘性假瘤的MRI特征与诊断价值研究 [J], 孙长录3.中枢神经系统脱髓鞘性假瘤磁共振成像影像特征及临床诊断价值 [J], 张丽4.CT与MRI在中枢神经系统脱髓鞘假瘤与淋巴瘤鉴别诊断中的价值分析 [J], 孙长录;李振玉;牛永超;彭保成;刘斌;马园;王娟5.MRI诊断中枢神经系统炎性脱髓鞘性假瘤的临床价值 [J], 李曦欧;胡娟因版权原因,仅展示原文概要,查看原文内容请购买。

病例 11病史男,75岁。
高加索人,因为记忆力减退、行为异常和行走困难收入神经科病房。
家属诉患者3个月前开始出现驾驶困难,对工作失去兴趣。
对自己亲自搁置的东西也想不起来放在哪里,进而出现记不住别人的名字。
逐渐出现交流减少,最终不能理解别人谈话的内容。
然后患者开始出现行走障碍,此症状进展迅速,至入院时已经需要轮椅了。
入院前2月患者主诉后背痛,因为化验血PSA高,家庭医生计划对其进行前列腺活检,但是因为流感而取消。
家属也介绍患者最近3-4周开始尿便控制障碍,妻子说患者已经不能自己洗澡,在床上大小便。
总是进行一些重复性动作,如拾东西,搔刮和擦鼻子。
患者近期因为下肢血栓性静脉炎而入住其他医院,同时开始接受抗抑郁治疗,头颅CT 检查据家属诉为正常,否认摔伤和头颅外伤史,问题是,患者出现过视幻觉,既往手术史:鼻中成形术。
隔疝修复术。
因为眼睑下垂行眼睑整容术。
家族史:其母亲死于呼吸系统并发症,但是死前曾经患精神疾病5年。
其父亲23岁时自杀,一个姐姐死于乳腺癌。
个人史:否认烟酒滥用史,但是10年前患者曾吃过牛脑。
内科系统体格检查生命体征:体温 36.5C,脉搏 88次/分, BP 134/76mmHg患者坐着轮椅,无急性面容,穿着凌乱,轻度面具脸,颈软,无甲状腺肿大或者颈部肿物。
听诊肺清,心音正常,双下肢可凹性水肿伴淤点。
神经系统专科检查精神状态:清醒,敏感,反应正常,MMSE评分12/30,患者不知道月份、城市名称、国家名称者地点。
不能回忆起三样东西的名称,不能逆向拼写"world",画图或者完成3步命令,拒绝写字。
颅神经:II:由于患者不配合因此无法进行视野和眼底检查。
双侧瞳孔等大3mm,光反应灵敏。
III,IV,VI:眼球各向注视运动充分,有轻微眼球震颤。
V:难以检查,但是针刺双侧面部患者反应相同,角膜反射对称。
VII-XI:双侧表情对称,咽反射正常。
XII:舌肌无萎缩及震颤,伸舌居中。

中枢神经系统感染病例分析
中枢神经系统感染是指病原体(如细菌、病毒、真菌等)侵入中枢神经系统(包括脑和脊髓),造成炎症反应和组织损伤的一种疾病。
中枢神经系统感染临床表现复杂多样,早期症状不典型,往往容易被忽略,因此对于中枢神经系统感染的诊断和治疗非常重要。
对于中枢神经系统感染的确诊需要综合临床症状、体征以及实验室检查等多方面的综合评估。
一般来说,患者的神经系统症状包括头痛、意识改变、痉挛、神经系统瘫痪等。
体检时可以观察到颈部强直、Kernig征和Brudzinski征等。
此外,脑脑脊液检查也是诊断中枢神经系统感染的主要方法,包括脑脊液细胞计数、蛋白质浓度、脑脊液压力、脑脊液培养等。
治疗中枢神经系统感染需要根据病原体的不同进行针对性治疗。
对于细菌感染,通常会使用抗生素治疗,如青霉素、头孢菌素等。
对于病毒感染,目前尚无特效的抗病毒药物,主要采用对症处理和支持疗法,如补充液体、解热药物等。
对于真菌感染,一般使用抗真菌药物进行治疗,如氟康唑、伊曲康唑等。
总之,中枢神经系统感染是一类严重的疾病,临床表现复杂多样。
及早诊断和治疗对于患者的康复至关重要。
中枢神经系统感染的诊治需要综合临床症状、体征和实验室检查等多方面信息,针对性的治疗可以提高治疗效果。
此外,加强预防措施是预防中枢神经系统感染的关键,可在一定程度上减少感染的发生。

中枢神经系统脱髓鞘假瘤MR表现病例专题报告一、基本概况:患者女,53岁,反复头痛6年,左侧肢体麻木15d,于本院行MR检查。
MR表现如下:T2WI示右侧颞叶大片状信号增高影,边界欠清,邻近脑沟略变窄。
病灶T1WI呈低信号,中央为更低信号。
FLAIR呈中央稍低信号,周边水肿高信号。
DWI 示病变中心为低信号,周围水肿区为稍高信号,增强扫描呈不规则环形强化,部分区域环不闭合。
MRS示病灶区Cho峰略升高,NAA峰降低。
二、诊断及治疗:初步诊断:术前诊断为胶质瘤。
治疗:手术行病灶区全切除后,病理示:脑组织白质大片髓鞘脱失;送检脑组织全取材,未见肿瘤,符合脱髓鞘病。
三、讨论脑内DPT为一种少见的脱髓鞘病变,影像学表现与胶质瘤相似,极易误诊。
DPT经确诊后,通常经大剂量激素治疗即可痊愈,因此,准确的术前诊断对于改善患者预后,避免手术创伤尤为重要。
在MRI上,DPT的表现有其特征性。
DPT多为单发,偶为多发。
发病部位为中枢神经系统任何部位,主要累及皮层下白质。
表现为局灶性肿块,形态欠规则,边界不清,周围水肿明显,占位效应明显。
病灶信号多较均匀,在T1WI上呈不均匀稍低信号,T2WI上呈高信号,在DWI上可呈略低、等或略高信号,少数可合并囊变或出血,上述平扫MRI表现与脑内原发性及转移性肿瘤特别是脑胶质细胞肿瘤难以鉴别,容易误诊。
在MRI增强扫描上,由于DPT病灶常破坏血-脑脊液屏障,病灶可出现不同程度强化,其强化表现具有特征性,病灶可呈环形、斑片形、团块形等多种强化方式。
其中,最重要的影像学特征为“开环征”与“垂直征”。
病理上,DPT可见髓鞘大量脱失,轴索保留,大量炎性细胞围绕血管呈“袖套”状浸润。
特异的髓鞘染色可显示髓鞘的脱失,轴索染色则可显示轴索相对保留,联合应用可以明确病灶是否为脱髓鞘病变,与弥漫型胶质瘤病相鉴别。
由于DPT的MRI表现与胶质瘤及转移瘤有很多相似之处,因此,常常发生误诊。
增强扫描对于DPT与脑肿瘤鉴别有一定价值,DPT的特征性表现为“开环征”和“垂直征”,尤其是垂直征,对于DPT具有很高的提示价值。
病例2:男性,25岁,右颞侧视野缺损60天现病史:患者男性,25岁,60天前无明确诱因出现右颞侧视野缺损,无头痛头晕,无恶心呕吐,无视物模糊,无肢体运动障碍,无二便障碍。
外院磁共振提示: 左侧颞叶片状长T1、长T2异常信号,病灶周围有明显水肿区,占位效应不明显,呈不规则强化,考虑颅内占位性病变,胶质瘤胶质瘤可能性大。
遂于当地医院行左侧额颞病灶切除术,术后病理诊断提示:肿块样脱髓鞘病变。
术后患者出现言语不清,右侧肢体无力,右手不能持物,不能站立。
之后转入神经内科予以激素冲击治疗。
病情一度好转,右肢近端肌力恢复至4级,远端0级。
30天前无明确诱因病情加重,右侧肢体肌力下降至术后水平,复查头MR提示病灶较前扩大,遂来我院就诊,以中枢神经系统炎性假瘤收入院。
既往史、个人史及家族史:无特殊。
神经系统专科查体:精神智能状态:意识清楚,运动性失语,反应迟钝,认知功能减退,记忆力、定向力、判断力均有下降。
情感表现正常。
查体不配合。
颅神经:Ⅰ:未查。
Ⅱ:双眼视力、视野粗测检查不配合,眼底检查可见双侧视乳头苍白,边界清,无水肿。
Ⅲ、Ⅳ、Ⅵ:上睑无下垂,眼球无外凸及内陷,双侧瞳孔等大等圆,直径3mm,直接间接对光反射灵敏,眼动充分,未引出眼震,Ⅴ:双侧面部感觉检查不配合,双侧角膜反射灵敏,下颌反射未引出。
Ⅶ:右侧鼻唇沟浅,口角左侧偏。
Ⅷ:双耳听力检查不配合。
Ⅸ、Ⅹ:悬雍垂居中,双侧软腭抬举力正常对称,咽反射存在。
Ⅺ:转颈、耸肩对称有力。
Ⅻ:伸舌居中,无舌肌萎缩、纤颤。
运动系统:右侧肢体肌力近端4级,远端0级,肌张力高。
右手骨间肌、大鱼际、右下肢肌萎缩。
共济运动:共济运动检查不配合。
步态:卧床。
反射:左侧腱反射正常,右侧腱反射亢进,右侧可引出髌震挛及踝震挛。
右侧Babinski征阳性。
感觉系统:检查不配合。
脑膜刺激征:阴性辅助检查:1 术前头颅磁共振平扫加增强扫描(图2-1):图2-1 (a): MRI可见左侧基底节区、左侧颞叶片状长T1,长T2信号,病灶周围水肿,占位效应不明显。
《天坛神经病学病例精粹与点评》读书记录目录一、神经系统疾病概述 (2)1.1 神经系统的基本结构和功能 (3)1.2 神经系统疾病的分类和特点 (4)二、天坛医院神经内科简介 (6)2.1 天坛医院的历史和发展 (7)2.2 神经内科的专科特色和优势 (9)三、《天坛神经病学病例精粹与点评》书籍简介 (9)3.1 书籍的作者和出版背景 (10)3.2 书籍的内容概述和阅读建议 (11)四、典型病例分析 (12)4.1 病例一 (13)4.1.1 病例介绍 (15)4.1.2 诊断过程 (15)4.1.3 治疗方法和效果 (16)4.1.4 点评和建议 (18)4.2 病例二 (19)4.2.1 病例介绍 (20)4.2.2 临床表现 (21)4.2.3 治疗方法和效果 (22)4.2.4 点评和建议 (23)4.3 病例三 (24)4.3.1 病例介绍 (26)4.3.2 急救措施 (27)4.3.3 康复治疗和预后 (28)4.3.4 点评和建议 (29)五、病例讨论与总结 (30)5.1 病例讨论的意义和方法 (32)5.2 神经系统疾病的诊疗思路和经验分享 (33)5.3 阅读书籍后的收获和启示 (34)六、个人感悟与展望 (35)6.1 对神经系统疾病的新认识和新思考 (36)6.2 对未来神经病学发展的展望和期许 (37)一、神经系统疾病概述神经系统疾病是指涉及大脑、脊髓和周围神经的一类疾病,包括中枢神经系统(如脑、脊髓)和外周神经系统(如神经根、神经丛和末梢神经)。
神经系统疾病的种类繁多,临床表现各异,严重影响患者的生活质量。
对神经系统疾病的诊断和治疗具有很高的挑战性。
随着医学研究的不断深入,神经系统疾病的诊断和治疗方法也在不断发展和完善。
许多新的技术和设备的应用,如神经电生理检查、磁共振成像(MRI)、计算机断层扫描(CT)等,为神经系统疾病的诊断提供了有力的支持。
针对不同类型的神经系统疾病,如脑血管病、癫痫、帕金森病、多发性硬化症等,也形成了一系列有效的治疗方法,如药物治疗、手术治疗、康复治疗等。
病例13:男,39岁,头痛20天现病史:男性,39岁,20天前于出差途中突发剧烈头痛,卧位时完全缓解,直立、行走时加重,不伴恶心呕吐,无意识障碍,无视物模糊,无肢体力弱,无二便障碍,无发热。
当地医院行头颅CT检查及外周血检测,均未见异常,给与对症治疗(具体不详),头痛无明显缓解,遂来我院就诊。
起病后无发热,无大量失水。
既往史、个人史及家族史:否认中耳炎、恶性肿瘤、自身免疫性疾病、血液系统疾病史。
追问病史,发病前无头面部感染。
神经系统专科查体:精神智能状态:意识清楚,言语流利,时间、空间定向力、计算力正常,理解判断力、近记忆力正常,情感反应正常,查体可配合。
颅神经:Ⅰ:未查。
Ⅱ:双眼视力、视野粗测正常,眼底视乳头边界清楚。
Ⅲ、Ⅳ、Ⅵ:上睑无下垂,双侧瞳孔等大等圆,直径3mm,直接间接对光反射灵敏,眼动充分,未引出眼震。
Ⅴ:双侧面部针刺觉对称,双侧角膜反射灵敏,下颌反射未引出。
Ⅶ:面纹对称,闭目有力。
Ⅷ:双耳听力检查正常。
Ⅸ、Ⅹ:悬雍垂居中,双侧软腭抬举力正常对称,咽反射存在。
Ⅺ:转颈、耸肩对称有力。
Ⅻ:伸舌居中,无舌肌萎缩、纤颤。
运动系统:肌肉容积正常,四肢肌张力适中,四肢肌力5级。
共济运动:双侧指鼻、轮替、跟膝胫实验稳准,Romberg征阴性。
步态:检查不合作。
反射:四肢腱反射正常,病理反射未引出。
感觉系统:深浅感觉正常对称。
脑膜刺激征:阴性。
辅助检查:1 发病后2 天行腰椎穿刺,脑脊液压力50 mm H2O,白细胞38个/ml,蛋白、糖、氯化物也均正常。
2发病当天急诊行颅脑CT检查未见明显异常。
3发病后2天行颅脑磁共振检查可见硬脑膜广泛强化,静脉窦充盈扩张明显,但窦内未见血栓影。
发病后5 d复查头颅磁共振,可见乙状窦,横窦和矢状窦内有血栓信号,且出现硬膜下积液,MRV显示:左横窦、左乙状窦显影不佳,增强MRI示硬脑膜强化依然明显(图10-1)。
图10-1头颅磁共振检查:A:增强磁共振加权像,示硬脑膜广泛强化(箭头);B:(magnetic resonance imaging,MRI)冠状位T 在正常范围,增强MRI横轴位T1加权像,示双侧横窦过度充盈,明显扩张(箭头);C:冠状位T2加权像,示左侧横窦、乙状窦内长T 血栓信号(箭头);D:横轴位T 加权像,示双侧额叶、顶叶硬膜下积液(箭头);E:冠状位磁共振静脉成像(magnetic resonance venography,MRV)示,左横窦、左乙状窦显影不佳 。
中枢神经系统炎性假瘤的临床观察谢成娟;孟玉;汪凯【期刊名称】《安徽医科大学学报》【年(卷),期】2013(48)6【摘要】1例初诊的中枢神经系统炎性假瘤(IP-CNS)患者,突发右侧肢体无力伴言语不清起病,早期诊断不明确,治疗效果差,后行脑组织活检+病理提示胶质细胞反应性增生、淋巴细胞及浆细胞等炎性浸润.予以糖皮质激素冲击治疗后患者症状明显改善,3个月后复查头颅MRI,病灶明显缩小,周边水肿较前减轻.提示糖皮质激素等内科方案可能为IP-CNS的治疗提供一个新思路,但需结合病因学及病理检查.%To investigate the pathological mechanisms and treatment of inflammatory pseudotumor of the central nervous system( IP-CNS ). One case with IP-CNS patient was initially diagnosed with sudden right limb weakness with acute onset of slurred speech. Early diagnosis can not be defined. Brain biopsy and pathology indicated reactive proliferation of glial cells, lymphocytes and plasma cells infiltration. Symptoms improved after steroid pulse therapy. Three months latter the review of MRI lesions was significantly ameliorated and peripheral edema alleviated. The treatment of IP-CNS should be used combined with the etiology and pathological examination.【总页数】4页(P705-708)【作者】谢成娟;孟玉;汪凯【作者单位】安徽医科大学第一附属医院神经内科,合肥,230022;安徽医科大学第一附属医院神经内科,合肥,230022;安徽医科大学第一附属医院神经内科,合肥,230022【正文语种】中文【中图分类】R741.02;R741.05【相关文献】1.中枢神经系统炎性假瘤的诊治 [J], 林香江;孟国路;刘星;赵继宗;吴震2.中枢神经系统炎性假瘤的临床相关特点 [J], 江耿思;王向宇3.中枢神经系统炎性假瘤 [J], 陈常召;王玉梅4.中枢神经系统炎性假瘤的诊断和治疗 [J], 周宝生;佘春华;李牧5.糖皮质激素联合手术切除治疗眼眶炎性假瘤临床观察 [J], 黄美兰;马凤萍;李鹏因版权原因,仅展示原文概要,查看原文内容请购买。
病例2:男性,25岁,右颞侧视野缺损60天现病史:患者男性,25岁,60天前无明确诱因出现右颞侧视野缺损,无头痛头晕,无恶心呕吐,无视物模糊,无肢体运动障碍,无二便障碍。
外院磁共振提示: 左侧颞叶片状长T1、长T2异常信号,病灶周围有明显水肿区,占位效应不明显,呈不规则强化,考虑颅内占位性病变,胶质瘤胶质瘤可能性大。
遂于当地医院行左侧额颞病灶切除术,术后病理诊断提示:肿块样脱髓鞘病变。
术后患者出现言语不清,右侧肢体无力,右手不能持物,不能站立。
之后转入神经内科予以激素冲击治疗。
病情一度好转,右肢近端肌力恢复至4级,远端0级。
30天前无明确诱因病情加重,右侧肢体肌力下降至术后水平,复查头MR提示病灶较前扩大,遂来我院就诊,以中枢神经系统炎性假瘤收入院。
既往史、个人史及家族史:无特殊。
神经系统专科查体:精神智能状态:意识清楚,运动性失语,反应迟钝,认知功能减退,记忆力、定向力、判断力均有下降。
情感表现正常。
查体不配合。
颅神经:Ⅰ:未查。
Ⅱ:双眼视力、视野粗测检查不配合,眼底检查可见双侧视乳头苍白,边界清,无水肿。
Ⅲ、Ⅳ、Ⅵ:上睑无下垂,眼球无外凸及内陷,双侧瞳孔等大等圆,直径3mm,直接间接对光反射灵敏,眼动充分,未引出眼震,Ⅴ:双侧面部感觉检查不配合,双侧角膜反射灵敏,下颌反射未引出。
Ⅶ:右侧鼻唇沟浅,口角左侧偏。
Ⅷ:双耳听力检查不配合。
Ⅸ、Ⅹ:悬雍垂居中,双侧软腭抬举力正常对称,咽反射存在。
Ⅺ:转颈、耸肩对称有力。
Ⅻ:伸舌居中,无舌肌萎缩、纤颤。
运动系统:右侧肢体肌力近端4级,远端0级,肌张力高。
右手骨间肌、大鱼际、右下肢肌萎缩。
共济运动:共济运动检查不配合。
步态:卧床。
反射:左侧腱反射正常,右侧腱反射亢进,右侧可引出髌震挛及踝震挛。
右侧Babinski征阳性。
感觉系统:检查不配合。
脑膜刺激征:阴性辅助检查:1 术前头颅磁共振平扫加增强扫描(图2-1):图2-1 (a): MRI可见左侧基底节区、左侧颞叶片状长T1,长T2信号,病灶周围水肿,占位效应不明显。
图2-1(b):增强扫描可见左侧基底节区、左侧颞叶不规则形环形强化。
2 术后头颅CT (图2-2):图2-2:左侧颞叶及底节区术后改变。
3 术后1周头颅磁共振(图2-3):图2-3:左侧基底节区、左侧颞叶见不规则形长T1、长T2信号,其内见等、短T2信号,周围水肿,占位效应不明显。
4 术后1个月头颅磁共振(图2-4):图2-4(a):左侧额叶、颞叶及左侧基底节区、左侧丘脑不规则形长T2信号,周围水肿明显,占位效应不明显。
图2-4(b):左侧额叶、左侧基底节区见环形及不规则形强化,周围水肿明显。
5 病理切片(图2-5):图2-5(a):脑组织疏松水肿,泡沫状巨噬细胞浸润,反应性胶质细胞增生,原浆性变,血管周围淋巴细胞、浆细胞袖套样分布。
(HE 染色 400倍)图2-5(b):髓鞘碱性蛋白(MBP)染色显示局灶(图片左侧)髓鞘缺失。
(免疫组织化学染色 200倍)图2-5(c):Luxol fast blue 染色显示蓝染的髓鞘部分被巨噬细胞吞噬。
图2-5(d):胶质纤维酸性蛋白(GFAP)染色显示反应性的星形细胞。
(免疫组织化学染色 200倍)诊疗经过:在临床工作中,神经内科医生能够得到患者病理学标本的机会不多,这位患者曾于外院行颅内病变切除术,术后病理提示中枢神经系统炎性假瘤。
为了避免病理读片过程中可能出现的差异,我们邀请了天坛医院和宣武医院的神经病理学专家再次阅读了患者的病理切片,一致同意外院的诊断。
诊断明确,我们为患者设计了大剂量激素冲击治疗方案。
具体方法是:甲基强的松龙1000mg 静脉滴注每日1次,共5天;甲基强的松龙500mg 静脉滴注每日1次,共3天;甲基强的松龙250mg 静脉滴注每日1次,共3天;甲基强的松龙120mg 静脉滴注每日1次,共3天;之后换用甲基强的松龙60mg 口服每日1次,每周递减12mg,共5周减至停药。
经激素治疗,患者症状有所改善。
出院时,右侧上肢肌力恢复至4级,右下肢肌力恢复至3级。
出院之后,经过六个月的康复锻炼,患者患侧肌力恢复至5级减,生活基本自理,影像学复查病灶缩小。
讨论:中枢神经系统炎性假瘤(Inflammatory Pseudotumour)也可以叫做中枢神经系统瘤样脱髓鞘病,它是一种以结缔组织增生、炎性细胞浸润为特点的软组织病变。
它往往给神经内科和神经外科医生带来困惑,简单的说,炎性假瘤的病理改变属于炎性病变,而在影像学表现上,又具备占位性病变的特征,在得到病理结果之前,难以依据无创性检查得到明确诊断。
炎性假瘤病灶浸润的炎性细胞多为成熟的,多克隆来源的浆细胞、淋巴细胞、嗜酸细胞、巨嗜细胞等。
炎性假瘤可累及大多数器官, 如肺、眼眶、肠系膜、大网膜、腹膜后、泌尿生殖系统、上呼吸道等,也可见于中枢神经系统。
2002年,世界卫生组织将其归为软组织肿瘤,并重新命名为“炎性成肌细胞瘤” [1],但是,临床中仍习惯将发生于中枢神经系统的这种病变称为“炎性假瘤”或者“浆细胞肉芽肿”。
中枢神经系统的炎性假瘤的病例非常罕见,国内外文献大数为个案报道[2] [3],1980年West报道了首例颅内炎性假瘤。
截至目前,关于其诊断、治疗及预后情况我们仍所知甚少。
炎性假瘤好发于男性,平均年龄在25-30岁左右。
目前,关于此病的发病机制尚不清楚。
有人认为是细菌感染引起的,其依据是15-30%的患者有全身感染的证据,使用抗生素可以缓解病情, 并且已经在损害部位的组织中发现柯克斯属Burniti 菌和假单胞菌Psittici菌。
另有人认为此病和人体的免疫功能障碍有关, 因为有的患者合并高丙种球蛋白血症或高胱氨酸尿症。
还有人认为本病发生与EB病毒或疱疹病毒感染有关,但多数患者尚未分离出病毒,可能是病毒滴度太低的缘故[4]。
中枢系统炎性假瘤常见血管损害,如环形纤维化,这种纤维化可减少血流灌注,进一步增加对组织的破坏。
Hausler等发现一部分病例在Virchow-Robin间隙存在大量单核细胞聚集,认为可能是由于巨噬细胞与外来抗原结合后启动级联反应,继而导致大量单核细胞浸润。
此外,单核细胞本身也可沿着炎性组织的Virchow-Robin间隙进入非炎性组织,导致病灶数量增加。
但是本病真正的发病机制目前仍未明了,可能与白介素6(IL-6),白介素1(IL-1 )相关, IL-6可致成纤维细胞增生,IL-1、IL-6均可致B细胞分化。
IL-1、IL-6主要来源于单核细胞和巨噬细胞,这两种细胞是炎性假瘤的主要成分。
虽然炎性假瘤被认为是一种良性肿瘤,但是偶尔会有潜在恶变的可能。
病理:炎性假瘤既往也被称为炎性成肌细胞瘤、结节性淋巴组织增生、脂肪性纤维瘤、纤维性黄瘤、浆细胞肉芽肿等。
中枢神经系统炎性假瘤和身体其它部位的炎性假瘤一样,病理表现也是多种多样。
病理组织表现为一种瘤样改变的由淋巴细胞、浆细胞、巨噬细胞及泡沫细胞组成的块状组织。
好发于肺、眼眶、肠系膜、大网膜、腹膜后、泌尿生殖系统、上呼吸道等,按眼眶的炎性假瘤一般分为:(1)淋巴细胞浸润型,表现为大量淋巴细胞浸润;(2)硬化型,表现为大量纤维结缔组织增生,呈同心圆状排列,可见闭锁血管;(3)混合型,表现为大量淋巴细胞和浆细胞浸润,可见淋巴滤泡及生发中心,周围有纤维母细胞、纤维细胞及胶原细胞增生。
发生于中枢神经系统的炎性假瘤罕见,目前关于它的病理还没有一个公认的分型。
中枢神经系统炎性假瘤镜下特征是在或多或少的纤维组织或血管基质的背景下,存在大量的浆细胞,淋巴细胞以及一些其它炎性细胞浸润,有时也可以发现不成熟的,双核的浆细胞。
重要的是这些细胞是多克隆的,这点和血液肿瘤如淋巴瘤等有明显区别。
脱鞘疾病常见小血管周围有淋巴细胞为主的炎症浸润.在青年人病灶内出现时更有意义,此改变少见于胶质瘤。
同时,炎性假瘤白质病灶内大量密集的巨噬细胞.这是机体清除髓鞘破坏后残屑的反应,此改变从不出现于未治疗的胶质瘤.事实上普通石蜡切片有时很难区分胶质瘤与炎性脱髓鞘疾病,只有进一步做LFB髓鞘染色及CD68。
免疫组化方面,根据目前报道的病例,在包括中枢系统炎性假瘤在内的大部分炎性假瘤中SMA(smooth muscle antibody 平滑肌抗体)都有阳性表达,而在中枢系统炎性假瘤中ALK(anaplastic lymphoma kinase 间变性淋巴瘤激酶)则极少表达,而EMA(epithelial membrane antigen 上皮膜抗原), CD21, c-kit则不表达,通过这些指标可以与脑膜瘤,浆细胞瘤以及一些其它疾病相鉴别。
好发部位:近期的研究表明本病可以发生于中枢神经系统的任何部位。
这些病变往往起源于硬膜或软膜(60%),表现为颅内脑外占位,伴或不伴脑实质的侵犯,在少数的情况下也存在脑内病变或脑室内病变。
个别报道中还有中枢神经系统同时多部位受累,以及颅内颅外同时受累的情况。
一般局限于鞍区和鞍旁区、脉络丛、颈段硬膜外间隙、脑膜、脊髓、外周神经,与发生于其他部位的炎性假瘤不同,发生在中枢神经系统的炎性假瘤具有侵袭性,常引起颅骨骨质破坏和神经麻痹。
临床表现: 中枢神经系统炎性假瘤临床表现主要取决于肿瘤的大小和部位,表现为头痛、头晕等颅内压增高的症状,以及位于功能区的肿瘤引起的相应肢体功能障碍,亦有癫痫,颅神经麻痹,共济失调等症状[5]。
一般来说,炎性假瘤生长缓慢引起周围组织水肿情况较轻,但是,当肿瘤组织侵犯大脑回流静脉时,则可引起明显水肿。
由此可见中枢神经系统炎性假瘤的临床表现缺乏特异性,很难据此将本病与颅内肿瘤相鉴别。
影像学:中枢神经系统脱髓鞘病变的典型CT和MRI表现[6] [7],多为脑室旁皮质下白质内多发弥散的异常密度/信号,通常无占位效应。
而炎性假瘤CT和MRI可有肿瘤样占位效应,环形强化水肿,病灶多为单发。
CT:表现为单发圆形或片状影,多呈低密度,少数呈等、低混杂密度或高密度,周围有低密度水肿带,轻至中度占位效应。
CT 尚可见骨骼受损,如腐蚀、重塑、硬化、增厚等。
由于中枢神经系统炎性假瘤具有侵袭性,亦可导致颅骨骨质破坏,所以在影像学检查上很难于该部位的恶性肿瘤相鉴别。
MRI:表现为局灶性肿物边界不清或较轻,T1加权像多为均匀长T1信号,少为短、长T1混杂信号,T2加权像多为均匀长T2信号。
增强扫描大多明显强化,急性或亚急性起病的早期病灶多为均匀强化,慢性起病的晚期病灶多呈周边花环状强化,少部分病灶内可见低信号区(囊变)。
多数炎性假瘤环形强化为非闭合性环形增强(半月征),而肿瘤炎症强化较少出现半月征。
炎性假瘤的水肿带会随病程的推进而减轻或消失,胶质瘤无此改变。
脊髓胶质瘤通常明显强化切边界较清,但多位于脊髓中央区域且易合并脊髓空洞,而炎性假瘤多位于脊髓周边白质区,邻近无继发空洞[8]。