血小板无效输注处理
- 格式:ppt
- 大小:268.00 KB
- 文档页数:32

血小板输注无效血小板输注适用于预防和治疗血小板减少或血小板功能缺陷患者的出血,并已成为各种血液病及肿瘤患者放﹑化疗的有效支持疗法,但患者在多次输血(全血﹑红细胞﹑白细胞﹑血小板),妊娠及器官移植后,易产生血小板相关抗体,导致血小板输注无效(PTR)。
我们结合近几年国内外研究进展,对血小板输注无效的实验室检查方法、治疗与预防措施等综述如下。
1 血小板输注无效的标准血小板输注无效是指患者在输注血小板后血小板计数未见有效提高,临床出血症状未见改善。
一般认为:患者至少连续2次输注足量随机ABO同型血小板后,没有达到适合的CCI值,可认为是血小板输注无效(PTR)。
目前临床判断PTR的依据主要有血小板恢复百分率(percent platelet recovery,PPR或PR%,以下简称PPR)和输注后血小板计数纠正增加指数(corrected count increment,CCI)以及患者出血状况有无改善。
由于血小板输注后患者出血症状改善程度不易量化,故以PPR和CCI作为量化的判断依据[1]。
根据输注前1h和输后24h患者外周血血小板计数以及输入的血小板数量,计算PPR和CCI。
计算公式为[2]:PPR=(输后血小板计数输前血小板计数)×全血容量/(输注血小板总数×P)×100% 其中,血容量=体表面积×2.5,P=2/3;CCI=输后血小板增加数(个/μl)×体表面积(m2)/输注血小板总数(×1011)其中,体表面积=0.0061×患者身高(CM)+0.0128×患者体重(kg)-0.01529。
若24h CCI<4.5×109/L或PPR<20%判断为PTR,也有以输后1h的CCI<7.5×109/L或PPR<30%作为判断标准。
CCI 30 ×109/L 相当于PPR 100%,CCI(7.5—10)×109/L,相当于PPR 25%—30%,CCI (4.5—7.5)×109/L,相当于PPR15%—25%,两种计算方法大致相等。



血小板是机体凝血机制重要的组成部分,目前,临床对于血小板的需求日益增多,而血小板的供应常常出现不足。
反复输注血小板,尤其是未经配型的血小板,患者机体容易产生血小板抗体。
同时,血小板中含有血浆成分,多次反复输注容易引起血浆蛋白过敏,导致过敏性输血不良反应。
悬浮红细胞中的白细胞也可以刺激机体免疫系统产生HLA 抗体,从而导致血小板输注无效以及输血不良反应[1,2]。
临床对输注血小板的疗效评估指标包括:血小板计算增高指数(CCI ),同时结合患者临床症状:如手术止血、血小板计数正常但是功能低下、临床出血停止或减轻等进行一定的修正,判断输注是否有效。
本文对于输注无效的病历进行血小板抗体检测等,查找原因,提高输注有效率。
1材料与方法1.1病历资料本研究回顾分析2016年1月1日至2018年10月31日输注血小板的病例4046例,分析患者血小板输注无效及不良反应情况。
根据有输血反应的发生原理分为:过敏反应组、血小板抗体组、非溶血性发热组,根据患者的体温、血小板抗体阳性率等计算分析。
在全部4046例病例中,根据比例随机抽取143例,计算CCI 分析血小板输注有效率,并进一步根据临床反馈修正血小板输注有效率,根据血小板抗体检测结果分组,计算分析血小板抗体检测对于血小板输注无效的意义,指导临床有效合理输注血小板。
1.2实验方法1.2.1血样采集。
EDTA 抗凝管或枸橼酸抗凝管采集患者空腹静脉血样3mL 。
1.2.2不规则抗体筛查。
不规则抗体指除ABO 血型系统以外的抗体,本研究应用抗人球蛋白微柱凝胶检测卡对患者血样进行不规则抗体筛查。
1.2.3血小板抗体检测。
采用固相凝集法。
1.2.4方法。
统计输血不良反应的病例,病人发生的反应、处理对策、病历书写、相关检测结果,分析发生的输血不良反应类型。
另外,对随机抽取的输注血小板的143病例进行输注有效性分析,统计血小板输注无效的比例。
1.3试剂和仪器抗人球蛋白检测卡(微柱凝胶法)(中山生科,批号20161103)。

血小板输注无效:抗体检测与供者选择作者:周晓华王明元徐惠新【关键词】血小板随着临床输血事业的发展,血小板(platelet,PLT)的使用日益广泛。
但是,随着大量使用血小板的情况出现,血小板输注无效成为困扰临床医生的大问题,即反复输血者可能产生的血小板相关抗体及输血小板无效(refractoriness to platelet transfusion,RPT)。
一般情况下,把监控血小板输注结果常用的公式,即校正计数增值(CCI)和血小板回收率作为判别依据,当输注后1h CCI<7.5和20h CCI<4.5或1h回收率<20%,则认为血小板输注无效。
血小板输注无效有非同种免疫因素和同种免疫因素,非同种免疫因素包括血小板质量、发热感染、弥漫性血管内凝血(disseminated in-travascular coagulation,DIC)、骨髓移植、脾肿大等因素,另一方面,血小板上由于存在血小板相关抗原,主要是人类白细胞抗原(HLA)Ⅰ类抗原,和血小板特异性抗原即人类血小板抗原(human platelet antigen,HPA)。
目前,HPA被国际正式命名的有22个抗原,其中12个抗原被列入6个遗传系统,分别命名为HPA-1~5和HPA-15。
这些抗原产生的同种免疫可导致RPT的发生。
研究证实血小板相关抗体中79.9%为HLA抗体,HLA抗体与血小板抗体共存占17.6%,血小板特异性抗体占2.7% [1]。
国外对血小板输注无效的预防、处理、抗体实验评估及应用有相当多的讨论[2~4]。
血小板相关抗体常出现在血小板输注6次以上的患者中,有报道称反复大量的输注血小板可导致50%左右患者产生同种免疫抗体,相当于红细胞同种抗体产生频率的几十倍。
血小板相关抗体引起的新生儿免疫性血小板减少症(neonatal alloimmune thrombocytopenia,NAIT)也不时有病例报道,其主要因素是人类PLT抗原抗体反应,但Saito [5]却发现了1年中3例HLA抗体引起的NAIT。
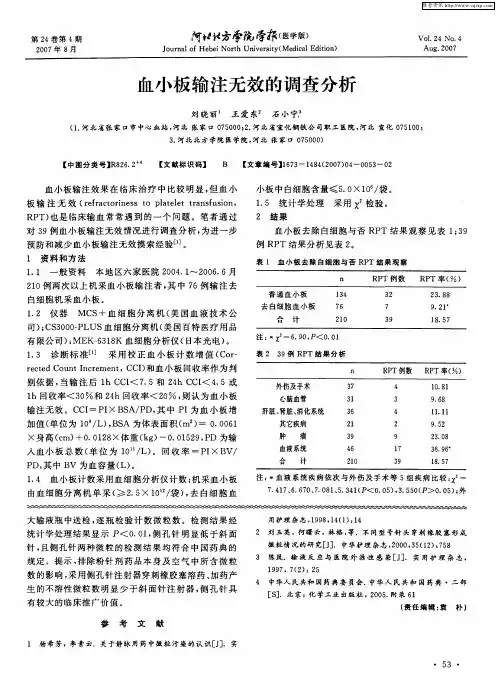

血小板输注无效判断标准血小板输注无效是临床中常见的现象,其发生率为10%-30%。
血小板输注无效是指患者在输注血小板后,血小板计数未见有效提高,临床出血症状未见改善,甚至可能加重。
对于血小板输注无效的判断,一般认为应该满足以下条件:患者至少连续两次输注同种类型的血小板,每次输注的血小板数量不得少于两个单位。
输注后的血小板计数较输注前增加至少50×10^9/L。
输注后血小板回收率较输注前增加至少10%。
患者有明显的出血症状,但输注后的血小板仍然无法满足止血需求。
除了上述判断标准外,还可以通过以下指标来判断血小板输注无效:血小板回收率:输注后的血小板回收率较输注前增加不足10%,或者输注后的血小板回收时间超过48小时,都可以判断为血小板输注无效。
血小板计数:输注后的血小板计数较输注前增加不足50×10^9/L,或者输注后的血小板计数仍然低于50×10^9/L,也可以判断为血小板输注无效。
患者出血症状:虽然输注了血小板,但患者的出血症状仍然没有改善,甚至加重,也可以判断为血小板输注无效。
对于出现血小板输注无效的情况,需要考虑以下原因:患者自身因素:如患者存在免疫系统异常、病毒感染、骨髓抑制等情况,导致输入的血小板被迅速破坏,无法发挥作用。
血小板质量因素:如输入的血小板存在质量问题,如数量不足、质量受损、保存不当等,导致输入的血小板无法发挥作用。
患者出血情况:如患者的出血情况比较严重,需要大量的血小板进行补充,但输入的血小板数量不足或者质量不佳,导致无法满足止血需求。
其他因素:如患者存在抗凝剂使用过量、药物相互作用等情况,导致输入的血小板无法发挥作用。
针对不同的原因,可以采取以下措施进行处理:对于患者自身因素引起的血小板输注无效,可以考虑采取以下措施:加强患者的营养和护理,提高患者的免疫力和抵抗力;针对患者的具体病情采取相应的治疗措施,如药物治疗、放疗、化疗等;同时可以采取输注其他类型的血小板进行补充。

血液输注无效的管理措施
定义:是指的血液制品输入人体以后,未达到相应治疗目的,称之血液输注无效。
建立控制输血输注无效预案,有效预防与处理输血不良反应的发生、减少与预防血液输注无效。
一、免疫因素
⑴严格制控预防性血小板输注,避免手工分离血小板,尽量输注单采血小板以减少与供者抗原的接触,降低或推迟免疫反应发生。
⑵白细胞滤器减少血小板制品中的白细胞含量。
⑶紫外线照射血小板制品,使白细胞灭活,失去抗原作用。
⑷输注前进行血小板交叉配合试验,使用HLA配型和血小板交叉配型,增加血小板相容性,ABO血型相合,HLA配型相合,血小板抗原(PFA)相合。
二、非免疫因素
⑴积极治疗原发病,控制感染,纠正DIC。
⑵适当增加血小板输注数量及次数。
⑶注意血小板储存条件,尽可能输给24h内采集的新鲜血小板。
⑷病人情况许可条件下避免使用两性霉素B、万古霉素、环丙氟哌酸等药物。
⑸脾脏肿大者需增加每次输入血小板数量。
三、具体措施:
1、选用单一供者血液制品,尽可能减少患者接受多种抗原而产生输血反应;
2、采取自身输血;
3、输注去白细胞血液制品;
4、尽可能避免患者在-存在脾肿大、感染、发热、药物反应、溶血时输注血液制品;
5、采用配合型血液制品成分输血;
6、输血科与相关科室负责对输血输注无效的原因调查与分析。
7、医务科及临床输血管理委员会负责协调对输血无效的分析与鉴定工作。


血小板输注无效判断标准
背景:
血小板输注是一种常见的治疗手段,用于改善凝血功能障碍的患者。
偶尔会出现血小板输注无效的情况,即输注后患者的凝血功能未得到明显改善。
为了及时判断输注是否有效,需要制定一份血小板输注无效判断标准。
标准:
1. 时间标准:
- 在输注血小板后经过一定时间,例如30分钟,应该检测患者的凝血功能(如凝血因子活性、凝血时间等)。
若凝血功能未得到改善或仍处于异常状态,则可判断血小板输注无效。
2. 血小板计数标准:
- 在输注血小板后一定时间内,比如1小时后,应监测患者的血小板计数。
若血小板计数未达到预期的增加幅度,或仍低于需要的水平,则可判断血小板输注无效。
3. 凝血酶原时间标准:
- 在输注血小板后一定时间内,例如2小时后,应检测凝血酶原时间。
若凝血酶原时间无明显改善或仍处于异常范围内,则可判断血小板输注无效。
4. 凝血因子活性标准:
- 在输注血小板后一定时间内,例如3小时后,应测定凝血因子活性。
若凝血因子活性未得到明显改善或仍低于正常水平,则可判断血小板输注无效。
5. 出血程度标准:
- 输注血小板后,应及时观察患者的出血情况。
若在合理时间内(如2小时)内出现新的或加重的出血症状,则可判断血小板输注无效。
需要注意的是,以上标准应结合患者的具体情况和临床判断,以及可能的其他检测指标,如纤维蛋白原水平等,综合评估血小板输注的疗效。
此标准制定仅供参考,在使用时应根据具体情况进行调整和验证,且应由专业医生或医疗团队进行决策。

血小板输注无效原因与解决思路血小板作为正常人外周血中最小的有形成分,在血栓和止血、伤口修复、炎症和癌症的发展中发挥着重要的生理功能[1]。
造成血小板计数减少的主要原因包括血液系统疾病引起的病理性减少[2]及体外因素导致的假性减少[3]。
临床上对血小板计数过低的血液病患者多采取血小板输注的方法,以降低出血风险[4]。
血液病合并多抗凝剂依赖的血小板假性减少十分罕见,若未及时发现并纠正血小板计数易引发临床过度医疗。
本文通过分析1例急性白血病患者血小板反复输注无效的原因,探寻多抗凝剂依赖情况下血小板聚集的应对策略。
1资料与方法1.1一般资料患者,男,68岁,因反复发热半月,发现全血细胞减少10d前往当地医院就诊。
查体:重度贫血貌,言语含糊,双下肢轻度水肿,右侧肢体肌力4级,余未见明显异常。
完善相关检查,结合骨髓细胞形态学、分子生物学及细胞遗传学检查提示急性髓系白血病伴BCR-ABL基因阳性。
预备接受化疗前患者血常规结果提示贫血、血小板计数减少,临床遂予以血小板输注,但效果不佳,血小板计数始终维持在20×109/L左右。
治疗期间患者并无出血表现,为明确血小板输注无效原因至上海交通大学医学院附属瑞金医院就诊。
1.2仪器和试剂BC-6800PLUS全自动血细胞分析仪及配套试剂购自深圳迈瑞生物医疗电子股份有限公司;XN-90000全自动血细胞分析仪、SP-10推染片机及配套试剂购自日本希森美康株式会社。
0.1g/mL阿米卡星注射液购自上海信谊金朱药业有限公司;乙二胺四乙酸二钾(EDTA-K2)抗凝真空采血管、枸橼酸钠抗凝真空采血管、肝素抗凝真空采血管购自碧迪医疗器械(上海)有限公司。
1.3方法1.3.1标本采集及制片采集患者EDTA-K2、枸橼酸钠和肝素抗凝血标本,分别于采集后即刻、30min、1h、2h、4h使用推染片机制作外周血涂片,镜检观察血涂片中血小板形态及分布情况。
1.3.2血小板估算方法肝素抗凝标本采集后立即涂片,计数体尾交界处20个油镜视野下红细胞和血小板的数量。
血小板输注无效原因分析摘要:血小板输注是临床的一种有效治疗方法,主要用于预防和治疗血小板减少或血小板功能缺陷患者的出血,是临床上重要的支持疗法,常用于严重创伤或重大手术患者。
血小板输注无效(PTR)的影响因素主要有非免疫因素以致血小板输注达不到预期的效果;患者多次输血后的免疫因素产生血小板抗体使得血小板被加速清除。
关键词:血小板输注;非免疫因素;免疫因素成分输血是现代临床输血技术的发展趋势,随着成分输血技术的进一步发展与推广,血小板输注已被广泛应用于临床,而血小板输注无效指的是患者在俩次输注足够剂量的血小板后没有发生适度反应,即临床出血表现未见改善,血小板计数未见明显增高,有时反而下降;输入的血小板在体内存活期很短,校正血小板计数增加值(CCI)和血小板回收率(PPR)未能达标等[1]。
近年来越来越多的学者发现血小板输注无效风险的发生,不仅会延误患者病情,加重患者家庭以及社会的经济负担,同时也导致血小板资源的浪费[2]。
为了让有效的血小板在临床上得到合理的应用,降低血小板输注无效率,本文主要对进年来国内外研究的血小板输注无效的原因分析综述如下。
1 血小板制剂目前国内的血小板采集主要有手工法与血细胞分离机单采法。
手工制备的血小板混入的白细胞与红细胞较多,其中手工分离方式受外界影响较大,对操作人员的技能要求较高;且随机误差较多,从而进一步影响血小板质量。
而单采血小板是对血小板进行标准化、机械化分离操作,明显增加血小板分离的精确程度,同时防止操作人员发生交叉感染[3]。
血小板制剂分为浓缩血小板( platelet concentrates,PC)和单采血小板( single-donor plateletapheresis,SDP) 2 大类,PC主要是采用白膜法或富血小板血浆法从采集的全血中经手工或仪器分离制备,可做多人份的汇集处理,还可往其中加入血小板添加液( PAS) ,并做病毒灭活处理( 如采用核黄素加紫外光照射) ; SDP 主要是以全自动仪器采集自献血者的血小板成分,由于SDP 是利用全自动血液成分分离机与全封闭的一次性使用离心式血液成分分离器配合采集出的血液成分,因而该制剂不仅血小板纯度(数量) 高,白细胞及红细胞混入量低,能够有效避免血小板输注无效(HLA 免疫反应和非溶血性发热输血反应),在临床上得到了广泛的应用。
血小板输注无效及处理措施血小板输注对于各种血液病中因血小板减少所致的出血症状有显著的治疗效果。
然而反复多次血小板输注,可引起血小板的无效输注。
约有20%~50%白血病患者,80%的再障患者长期输注血小板后输注无效[1]。
不仅如此,血小板输注后还会引起发热反应、输入后紫癜等并发症。
了解血小板无效输注的病因及治疗,对于血液病患者,尤其是骨髓衰竭的患者是十分必要的。
1血小板无效输注的有关概念111血小板无效输注是指病人在输注血小板后没产生/适当的反应0,即血小板计数未见有效提高,临床出血症状未见改善。
一般认为:病人至少连续两次输注足量随机血小板后,没有达到合适的CCI值,可认为是血小板输注无效(PTR)。
判断依据主要是输注后血小板纠正计数增加指数(CCI)和血小板恢复百分率(PPR)[2]。
其中,CCI按下式计算:CCI=(输注后PLT-输注前PLT)/Ll@体表面积(m2)血小板输入量@1011式中,体表面积=010061@患者身高(cm)+010128@患者体重(kg)+0101529。
若输注1小时后,CCI<7500/Ll,12小时后CCI<6000/Ll,24小时后CCI<4500/Ll,则可认为输注无效。
PPR的计算式为:PPR=(输注后血小板计数-输注前血小板计数)@全血容量@100%输注血小板总数@P式中,血容量=体表面积@215,P=2/3。
若输注1小时后,PPR<30%,24小时后PPR<20%,则可认为输注无效。
运用CCI或PPR可以减少判断的主观性。
但是由于这两个指标还受是否过滤清除白细胞及患者身高等诸多因素的影响,并不能完全真实地反应血小板的输入效果。
故建议用血小板输注后增值的回归分析来评价血小板输注的效果,但是目前这两个指标仍然是判断血小板输注效果的最常用指标。
112治疗性血小板输注的疗效判断应以临床出血症状的改善为主,如输注血小板后出血减少或停止等为主要证据。
探讨血小板输注无效原因提高血液病患者生存质量目的:探究血小板输注无效的原因,总结有效的措施以提高血液病患者的生存质量。
方法:选取70例血液病患者作为观察对象,对患者输注血小板后的血小板纠正计数(CCI)和血小板回收率进行监测,并总结输注效果。
采用简易致敏红细胞血小板血清学试验(SEPSA)检测血小板抗体,并通过ELISA法和磷酸氯喹试验鉴定抗体特异性。
结果:70例患者中共输注了116次,共有30例患者40次输注无效,无效率为34.5%;输注血小板后CCI为14.41±9.18,血小板回收率为104.14±76.18;共有38次表现出输注后阳性,阳性率为32.8%,分别是HLA抗体20次,HPA抗体5次,HLA+HPA抗体13次;共有29次输注无效,无效输注率为76.3%,与抗体阴性无效输注率比较显著升高。
结论:对于多次输注血小板无效的血液病患者应详细分析原因,并采取有效的措施,以保证输注的有效性,提高患者的生存质量。
标签:血小板;输注无效;原因;血液病血小板具有凝血、止血的功能,血小板输血成为临床上重要的支持治疗。
近年来,血小板的输用量呈现出逐年上升的趋势,成为预防血小板减少的有效方法,同时对于有血小板功能缺陷患者出血能够起到很好的作用[1]。
而在输注的过程中次数增加,会使患者体内产生血小板抗体或是特异性抗体,导致输注血小板无效。
为了进一步探究血小板输注无效的原因,并为临床治疗总结有效的措施,具体分析如下:1观察对象与方法1.1观察对象选取血液病患者70例作为本次的观察对象,其中包括男性患者40例,女性患者30例,患者的年龄在25-66岁之间,平均年龄为45.5岁。
疾病类型:急性白血病20例,慢性粒细胞白血病12例,再生障碍性贫血17例,骨髓异常增生综合征17例,淋巴瘤1例,血小板减少3例。
所有患者共输注116次血小板,均经临床及实验室检查确诊,均根据血液病诊断及疗效标准进行诊断。
输血不良反应处理规X输血不良反应是指在输血中或输血后,受血者发生了用原来的疾病不能解释的新的症状或体征。
输血不良反应按发生的时间分即发型和迟发型,即输血时或输后24小时内发生的和输后几天至几十天发生的。
一、输血反应应急预案(一)临床处理1、立即停止输血,更换输液管,改换生理盐水维护静脉通路。
2、通知值班医师和输血科值班人员,及时检查、治疗和抢救,并查找原因,做好记录。
3、发热反应:立即停止输血可酌情给予解热镇痛药和激素等。
4、过敏反应:减慢、吸氧、肾上腺素。
5、大量输血有关反应:加温补钙、纠酸、治疗稀释性凝血病等。
6、疑为溶血性或细菌污染性输血反应,应立即停止输血,用静脉注射生理盐水维护静脉通路,及时报告上级医师,在积极治疗抢救的同时,做以下核对检查并查证:(1)、患者和血袋标签确认输给患者的血是与患者进行过交叉配血的血。
(2)、查看床旁和实验室所有记录,是否可能将患者或血源弄错。
(3)、尽早检测血常规、血浆游离血红蛋白含量测定,留取反应后第一次尿送检验科进行尿常规及尿血红蛋白检测。
必要时,溶血反应发生后5-7小时采血送检验科测血清胆红素含量。
(4)、对侧肢体采病人血(血常规管和肝素抗凝管)及血袋中剩余血( 和血袋一起),送输血科检测分析。
(5)如怀疑细菌污染性输血反应,抽取病人血液作细菌培养。
(6)临床上常常忽略的问题:几小时后才采患者的血,影响了直接抗球蛋白试验的检测;未留第一次尿,影响了血管内溶血的检测。
(二)、输血科处理1、复核用血申请单、血袋标签、交叉配血记录,确保输给患者的血是与患者进行过交叉配血的那一袋(或那几袋)血。
2、复核患者(输血前留置样本,反应后采集的样本)和供者(输血前留置样本,血袋中剩余血)ABO和RhD血型,查看是否将患者或血源弄错。
3、离心患者发生输血反应后的血样,观察是否溶血,并比较输血前的血样是否有变化。
4、用患者发生输血反应后样本做直接抗球蛋白试验,抗体筛选及鉴定。