常用灭菌剂消毒剂使用浓度方法及监测
- 格式:docx
- 大小:57.51 KB
- 文档页数:7


消毒灭菌效果监测一、应对消毒、灭菌效果定期进行监测。
灭菌合格率必须达100%,不合格物品不得进入临床使用部门。
l、使用中的消毒剂、灭菌剂应进行生物和化学监测。
生物监测:消毒剂每季度一次,使用中皮肤黏膜消毒液染菌量≤10CFU/ml,其他使用中消毒液染菌量≤l00CFU/ml;灭菌剂每月监测一次,必须无菌生长。
化学监测:应根据消毒剂、灭菌剂的性能定期监测,如含氯消毒剂、过氧乙酸等应每日监测,'对戊二醛的监测应每周不少于一次,消毒内镜时戊二醛浓度必须每日定时监测,并做好记录。
2、对消毒物品进行消毒效果监测。
消毒后直接使用的物品应每季度进行监测,每次检查3-5件有代表性的物品。
3、对灭菌质量进行物理监测、化学监测和生物监测。
物理监测不合格的灭菌物品不得发放;包外化学监测不合格的灭菌物品不得发放,包内化学监测不合格的灭菌物品不得使用;生物监测不合格时,应尽快召回上次生物监测合格以来所有尚未使用的灭菌物品重新处理;灭菌植入型器械每批次进行生物监测,生物监测合格后方可发放。
4、压力蒸汽灭菌必须进行物理监测、化学监测和生物监测。
物理监测应每锅进行,并详细记录。
化学监测应每包进行。
生物监测应每周进行,紧急情况灭菌植入型器械时,可在生物PCD中加用5类化学指示物,5类化学指示物合格可作为提前放行的标志,生物监测的结果应及时通报使用部门。
预真空(包括脉动真空)压力蒸汽灭菌器每天灭菌前进行B-D 试验。
5、环氧乙烷气体灭菌必须每锅进行物理监测,每包进行化学监测,每灭菌批次进行生物监测。
6、过氧化氢等离子灭菌器必须每锅进行物理监测,每包进行化学监测,每天至少进行一次生物监测。
7、紫外线消毒。
应进行日常监测、紫外灯管照射强度监测和生物监测。
日常监测包括灯管应用时间、累计照射时问和使用人签名。
对新的和使用中的紫外灯管应进行照射强度监测,每年一次。
8、各种消毒后的内镜(如胃镜、肠镜、喉镜、气管镜等)应每季度进行生物监测,细菌总数< 20cfu/件'不得检出致病菌;各种灭菌后的内镜(如腹腔镜、关节镜、胆道镜、膀胱镜、胸腔镜等)必须每月进行生物监测,无菌检浏合格。

医院消毒灭菌效果监测制度一、目的为了确保医院环境卫生学监测质量,保障患者及医务人员的健康安全,提高医疗服务质量,根据国家相关法律法规和标准,制定本制度。
二、适用范围本制度适用于我院所有开展诊疗活动的科室、部门及工作人员。
三、组织机构1. 成立医院环境卫生学监测领导小组,由院长担任组长,分管副院长、医务科、护理部、感染管理科、后勤保障科等部门负责人为成员。
2. 设立环境卫生学监测管理办公室,负责组织实施环境卫生学监测工作,对监测结果进行汇总、分析和反馈。
四、监测内容与频次1. 监测内容:(1)空气消毒效果监测:包括洁净手术室、重症监护室、新生儿室、烧伤病房等特殊场所的空气监测。
(2)物体表面消毒效果监测:包括床栏、床头柜、洗手池、门把手等高频接触表面。
(3)医务人员手卫生监测:包括医务人员洗手、手消毒后的采样监测。
(4)使用中的消毒剂监测:包括消毒液的浓度、有效期等。
(5)无菌物品监测:包括各类无菌包、无菌容器等。
(6)紫外线灯管监测:包括紫外线灯管的辐射强度、使用寿命等。
2. 监测频次:(1)空气消毒效果监测:每月一次。
(2)物体表面消毒效果监测:每季度一次。
(3)医务人员手卫生监测:每月一次。
(4)使用中的消毒剂监测:每月一次。
(5)无菌物品监测:每季度一次。
(6)紫外线灯管监测:每半年一次。
五、监测方法与判定标准1. 监测方法:(1)空气消毒效果监测:采用平板暴露法,将普通营养琼脂平板放置在各个采样点,暴露一定时间后,进行细菌培养、计数。
(2)物体表面消毒效果监测:采用涂抹法,将采样液涂抹在物体表面,进行细菌培养、计数。
(3)医务人员手卫生监测:采用涂抹法,将采样液涂抹在医务人员洗手、手消毒后的手指指尖,进行细菌培养、计数。
(4)使用中的消毒剂监测:采用滴定法、比色法等方法,测定消毒剂的浓度。
(5)无菌物品监测:采用无菌操作技术,从无菌物品中取样,进行细菌培养、计数。
(6)紫外线灯管监测:采用紫外线辐射强度计,测定紫外线灯管的辐射强度。

消毒灭菌效果监测方法概述本文档旨在介绍消毒灭菌效果监测的基本方法。
消毒灭菌是确保环境和物品卫生的重要措施,对于防止病原菌的传播具有重要意义。
监测消毒灭菌效果可以评估消毒措施的有效性,并采取必要的补救措施。
本文将介绍常用的消毒灭菌效果监测方法。
方法一:物理监测物理监测方法主要通过测量温度和时间来评估消毒灭菌过程的有效性。
常见的物理监测方法包括:1.温度计监测:使用合适的温度计测量消毒过程中的温度,确保温度达到杀菌要求。
2.时间监测:记录消毒过程中的持续时间,确保达到所需的时间要求。
物理监测方法简单易行,但无法评估外部如热量分布或物体形状对杀菌效果的影响。
方法二:生物监测生物监测方法通过使用生物指示物质来评估消毒灭菌过程的有效性。
常见的生物监测方法包括:1.生物指示器法:使用含有特定微生物的指示器,如脱氢酶、芽孢等,将其置于消毒过程中进行监测。
监测完成后,对指示器进行培养和检测,判断是否有生物生长,以评估灭菌效果。
2.菌落计数法:通过培养并计数消毒前后的菌落数来评估灭菌效果。
消毒后菌落数显著减少或完全消失即可认为消毒灭菌效果良好。
生物监测方法能够直接评估杀菌的效果,但需要更专业的设备和实验操作,并需更长时间进行结果分析。
方法三:化学监测化学监测方法通过测量化学物质的浓度来评估消毒灭菌过程的有效性。
常见的化学监测方法包括:1.酶监测法:通过测量消毒剂残留物的酶活性来判断消毒过程中杀菌剂的效果。
2.指示剂监测:使用化学指示剂,如指示纸或试纸,来测定消毒结果。
指示剂的颜色变化可以间接反映杀菌效果。
化学监测方法简便易行,并能够快速获得结果,但只能提供相对的指数,无法直接评估消毒灭菌的效果。
结论消毒灭菌效果的监测是确保消毒措施有效性的重要手段。
根据需要和实际情况选择适合的监测方法,综合使用不同的监测方法可以更全面地评估消毒灭菌效果。
在实施消毒灭菌过程中,还需注意操作规范,确保消毒设备的正确运行和消毒剂的正确使用,以提高消毒灭菌效果。


《消毒灭菌效果及环境卫生学监测制度》一、必须定期对消毒、灭菌效果进行监测,灭菌合格率必须达到100%,不合格物品不得进入临床使用。
监测时遵循的原则和方法按卫生部《消毒技术规范》执行。
二、使用中的消毒剂、灭菌剂应进行生物监测和化学监测。
消毒剂每季度一次,其细菌含量必须≤100cfu/ml,不得检出致病性微生物;灭菌剂每月监测一次,不得检出任何微生物。
化学监测:应根据消毒、灭菌剂的性能定期监测,如含氯消毒剂、过氧乙酸等应每日监测;使用中的戊二醛应加强监测,常规监测每周不少于一次。
用于内镜消毒或灭菌的戊二醛必须每日或使用前进行监测。
三、对消毒、灭菌物品应同时进行消毒灭菌效果监测,消毒物品每季度监测一次,不得检出致病性微生物,灭菌物品每月监测一次,不得检出任何微生物。
四、压力蒸汽灭菌必须进行工艺监测、化学监测和生物监测。
工艺监测应每锅进行,并详细记录灭菌的温度、压力、时间等灭菌参数。
化学监测应每包进行,高度危险物品包、大包和难以达到消毒部位中央的物品包等包内需进行中心部位的化学监测。
预真空压力蒸汽灭菌器每天灭菌前进行bd试验。
生物监测应每月进行。
新灭菌器使用前及大修后必须进行生物监测,合格后才能使用;对拟采用的新包装材料、容器摆放方式、排气方式及特殊灭菌工艺,也必须先进行生物监测,合格后才能使用。
五、环氧乙烷气体灭菌必须做到每锅进行工艺监测,无菌包包内、外进行化监测,每月进行生物监测,每年对灭菌间环境进行环氧乙烷浓度的监测;移植物等生物监测结果为阴性时方可使用;其他低温灭菌方式可参照产品说明书进行。
六、紫外线消毒应进行日常监测、紫外线灯管照射强度监测和生物监测。
日常监测包括灯管应用时间、累计照射时间和使用人签名;对新灯管和使用中灯管应进行照射强度监测,30w普通石英灯管的照射强度不得低于90uw/cm2,使用中灯管不得低于70uw/cm2,每半年监测一次;生物监测必要时进行,经消毒后的物品或空气中的自然菌应减少90%以上,人工染菌杀灭率应达99.9%。

医院消毒灭菌效果监测标准操作规程医院消毒是预防医院内感染的重要措施之一,消毒效果的监测是评价其消毒设备运转是否正常、消毒药剂是否有效、消毒方法是否合理、消毒效果是否达标的唯一手段。
为规范消毒效果监测,特制定医院消毒灭菌效果监测的标准操作规程。
一、空气消毒效果的监测1、监测频次:每季进行。
2、采样⑴采样时间:空气消毒后4小时内、手术操作前。
⑵平板暴露法:暴露前先检查平板是否污染,是否有气泡及霉点。
将普通营养琼脂平板(直径为 9cm)放在室内各采样点处,采样高度为距地面 1.5m,采样时将平板盖打开,斜扣放于平板旁,暴露5min,在放置、收取平皿时,手不能在暴露平皿的正上方移动。
⑶布点方法:室内面积≤30m2,设内、中、外对角线上的3点,内、外点布点部位距墙1M处;室内面积>30m2,设 4 角及中央共 5 点,4 角的布点部位距墙壁 1m 处。
图1 室内面积≤30m2布点图图2 室内面积>30m2的布点图3、注意事项⑴采样前,关好门、窗,在无人走动的情况下,静止10min 进行采样。
⑵平板摆放如取一条对角线,避免离门近的一条。
⑶工作人员不要靠近自动门,以免影响监测结果。
4、结果判定⑴非洁净手术部(室)、非洁净骨髓移植病房、产房、导管室、新生儿室、器官移植病房、烧伤病房、重症监护病房、血液病病区空气中的细菌菌落总数≤4cfu/15min·直径9cm平皿。
⑵儿科病房、母婴同室、妇产科检查室、人流室、治疗室、注射室、换药室、输血科、消毒供应中心、血液透析中心(室)、急诊室、化验室、各类普通病室、感染疾病科门诊及其病房空气中的细菌菌落总数≤4cfu/5min·直径9cm平皿。
二、手、物体表面消毒效果监测1、监测重点科室:手术室、产房、导管室、层流洁净病房、骨髓移植病房、器官移植病房、重症监护病房、新生儿室、母婴室、血液透析病房、烧伤病房、感染疾病科、口腔科、消毒供应中心等。
2、监测频次⑴重点科室物表每月监测,工作人员手每季度监测。



可编辑修改精选全文完整版医院清洗、消毒、灭菌效果的监测标准操作规程一、消毒灭菌设备的监测(一)清洗消毒器的监测1.日常监测:应每批次监测清洗消毒器的物理参数及运转情况,并记录。
2.监测方法:应遵循生产厂家的使用说明或指导手册;监测结果不符合要求,清洗消毒器应停止使用。
清洗效果测试指示物应符合有关标准的要求。
清洗消毒器更新、大修、更换清洗剂、消毒方法、改变装载方法等时,应遵循生产厂家的使用说明或指导手册进行检测,清洗消毒质量检测合格后,清洗消毒器方可使用。
3.化学消毒:应根据消毒剂的种类特点,定期监测消毒剂的浓度、消毒时间和消毒时的温度,并记录,结果应符合该消毒剂的规定。
4.消毒效果监测:消毒后直接使用物品应每季度进行监测,监测方法及监测结果符合要求。
每次检测3件~5件有代表性的物品。
(二)压力蒸汽灭菌的监测1.物理监测法:每次灭菌应连续监测并记录灭菌时的温度、压力和时间等灭菌参数。
温度波动范围在+3℃以内,时间满足最低灭菌时间的要求,同时应记录所有临界点的时间、温度与压力值,结果应符合灭菌的要求。
2.化学监测法:应进行包外、包内化学指示物监测。
具体要求为灭菌包包外应有化学指示物,高度危险性物品包内应放置包内化学指示物,置于最难灭菌的部位。
如果透过包装材料可直接观察包内化学指示物的颜色变化,则不必放置包外化学指示物。
通过观察化学指示物颜色的变化,判定是否经过灭菌和灭菌是否合格。
采用快速压力蒸汽灭菌程序灭菌时,应直接将一片包内化学指示物置于待灭菌物品旁边进行化学监测。
3.生物监测法:(1)应每周监测一次。
灭菌植入型器械应每批次进行生物监测。
按照《消毒技术规范》的规定,将嗜热脂肪杆菌芽胞菌片制成标准生物测试包或生物PCD,或使用一次性标准生物测试包,对灭菌器的灭菌质量进行生物监测。
标准生物监测包置于灭菌器排气口的上方或生产厂家建议的灭菌器内最难灭菌的部位,并设阳性对照和阴性对照。
如果一天内进行多次生物监测,且生物指示剂为同一批号,则只设一次阳性对照即可。
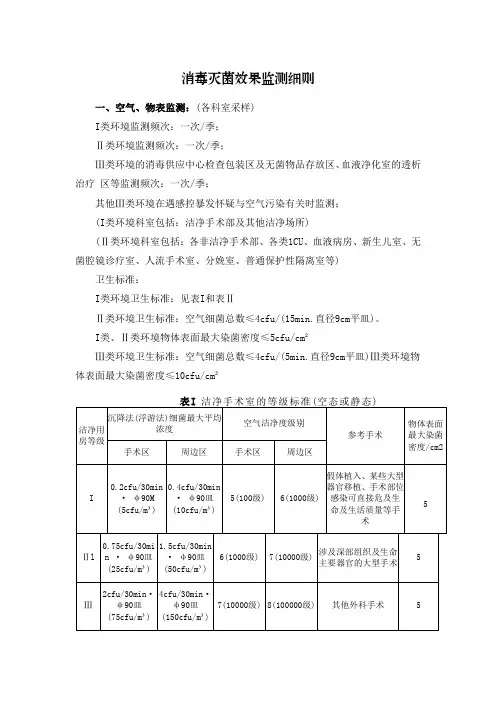
消毒灭菌效果监测细则一、空气、物表监测:(各科室采样)I类环境监测频次:一次/季;Ⅱ类环境监测频次:一次/季;Ⅲ类环境的消毒供应中心检查包装区及无菌物品存放区、血液净化室的透析治疗区等监测频次:一次/季;其他Ⅲ类环境在遇感控暴发怀疑与空气污染有关时监测;(I类环境科室包括:洁净手术部及其他洁净场所)(Ⅱ类环境科室包括:各非洁净手术部、各类1CU、血液病房、新生儿室、无菌腔镜诊疗室、人流手术室、分娩室、普通保护性隔离室等)卫生标准:I类环境卫生标准:见表I和表ⅡⅡ类环境卫生标准:空气细菌总数≤4cfu/(15min.直径9cm平皿)。
I类、Ⅱ类环境物体表面最大染菌密度≤5cfu/cm²Ⅲ类环境卫生标准:空气细菌总数≤4cfu/(5min.直径9cm平皿)Ⅲ类环境物体表面最大染菌密度≤10cfu/cm²注:1、浮游法的细菌最大平均浓度采用括号内数值。
细菌浓度是直接所测的结果,不是沉降法和浮游法互相换算的结果。
2、眼科专用手术室周边区比手术区可低2级。
表Ⅱ洁净辅助用房的等级标准(空态或静态)注:浮游法的细菌最大平均浓度采用括号内数值。
细菌浓度是直接所测的结果,不是沉降法和浮游法互相换算的结果。
二、使用中的消毒剂、灭菌剂,应进行浓度和染菌量监测(各使用科室采样)。
(一)染菌量监测:1、使用中的消毒液:监测频次:1次/季度卫生标准:细菌菌落总数≤100cfu/ml,不得检出致病性微生物2、使用中的灭菌剂监测频次:一次/月卫生标准:不得检出任何微生物3、使用中皮肤黏膜消毒剂:监测频次:1次/季度卫生标准:细菌菌落总数≤10cfu/ml,不得检出致病性微生物4、使用中消毒液有效浓度监测:(各使用科室监测)。
使用中的消毒剂:如含氯消毒剂、过氧乙酸、戊二醛等,每日监测卫生标准:≥规定的有效浓度三、消毒后物品质量监测(消毒科室采样):监测频次:1次/季度。
(一)消毒后直接使用物品每次检测3—5件有代表性物品(消毒供应中心采样)应每季度进行监测。
可编辑修改精选全文完整版医院消毒灭菌效果监测标准操作规程医院消毒是预防医院内感染的重要措施之一,消毒效果的监测是评价其消毒设备运转是否正常、消毒药剂是否有效、消毒方法是否合理、消毒效果是否达标的唯一手段。
为标准消毒效果监测,特制定医院消毒灭菌效果监测的标准操作规程。
一、空气消毒效果的监测1、监测频次:每季进行。
2、采样⑴采样时间:空气消毒后4小时内、手术操作前。
⑵平板暴露法:暴露前先检查平板是否污染,是否有气泡及霉点。
将普通营养琼脂平板〔直径为 9cm〕放在室内各采样点处,采样高度为距地面 m,采样时将平板盖翻开,斜扣放于平板旁,暴露5min,在放置、收取平皿时,手不能在暴露平皿的正上方移动。
⑶布点方法:室内面积≤30m2,设内、中、外对角线上的3点,内、外点布点部位距墙1M处;室内面积>30m2,设 4 角及中央共 5 点,4 角的布点部位距墙壁 1m 处。
图1 室内面积≤30m2布点图图2 室内面积>30m2的布点图3、考前须知⑴采样前,关好门、窗,在无人走动的情况下,静止10min 进行采样。
⑵平板摆放如取一条对角线,防止离门近的一条。
⑶工作人员不要靠近自动门,以免影响监测结果。
4、结果判定⑴非洁净手术部〔室〕、非洁净骨髓移植病房、产房、导管室、新生儿室、器官移植病房、烧伤病房、重症监护病房、血液病病区空气中的细菌菌落总数≤4cfu/15min·直径9cm平皿。
⑵儿科病房、母婴同室、妇产科检查室、人流室、治疗室、注射室、换药室、输血科、消毒供给中心、血液透析中心〔室〕、急诊室、化验室、各类普通病室、感染疾病科门诊及其病房空气中的细菌菌落总数≤4cfu/5min·直径9cm平皿。
二、手、物体外表消毒效果监测1、监测重点科室:手术室、产房、导管室、层流洁净病房、骨髓移植病房、器官移植病房、重症监护病房、新生儿室、母婴室、血液透析病房、烧伤病房、感染疾病科、口腔科、消毒供给中心等。
消毒灭菌效果监测制度一对使用中的消毒剂、灭菌剂进行染菌量和浓度检测1.染菌量监测消毒剂每季度1次,其细菌含量必须<100cfu/ml,不得检出致病性微生物;灭菌剂每月检测1次,不得检出任何微生物;2.浓度检测应根据消毒、灭菌剂的性能定期检测、如含氯消毒剂、过氧乙酸等应现用现配,每次配制后都应测试浓度,对戊二醛的监测应每周不少于2次,腔镜中心要每日监测;二消毒灭菌物品进行消毒灭菌效果监测1.消毒物品每季度监测1次,不得检出致病性微生物;2.灭菌物品每月检测1次,不得检出任何微生物;3.消毒后的内镜如胃镜、肠镜、喉镜、气管镜,细菌总数≤20cfu/件,并未检出致病菌为合格;4.灭菌后内镜如腹腔镜、关节镜、胆道镜、膀胱镜、胸腔镜未检出任何微生物为合格;三紫外线消毒:应进行照射强度检测和生物检测;1.照射强度检测各科室应做好每支灯管应用时间、累计时间和使用人、监督人签名的登记;检测灯管照射强度,新灯管的照射强度50≧W/cm2,使用中的灯管照射强度≧70W/cm2;2.生物检测必要时进行四环境卫生学检测1.各科室按照要求每季度对本科重点区域的空气、物体表面及医护人员的手进行消毒灭菌效果监测;2.医院感染管理科应每季度对重点科室及病房等进行环境卫生学检测,并做好检测统计分析;3.判定标准:医院内感染检测监控目标医院感染发病率现患率≤10%;医院感染现患率实查率≧96%;③医院感染漏报率≤20%;④抗菌药物使用率≤60%;⑤清洁手术切口感染率≤%;⑥医疗器械消毒灭菌合格率100%;⑦卫生手消毒后医务人员手表面菌落数应≤10cfu/cm2;外科手消毒后医务人员手表面菌落数应≤5cfu/cm2⑧Ⅰ、Ⅱ类环境科室物体表面细菌总数≤5cfu/cm2;Ⅲ、Ⅳ类环境科室物体表面细菌总数≤10cfu/cm2;⑨Ⅰ类环境科室空气细菌总数≤皿30min,Ⅱ类环境科室空气细菌总数≤皿15min,Ⅲ、Ⅳ类环境科室空气细菌总数≤皿5min;⑩消毒后内镜细菌总数20cfu/件,并未检出致病菌;使用中的灭菌用消毒液为无菌生长;使用中的皮肤粘膜消毒液染菌量≤10cfu/ ml,其他使用中消毒液染菌量≤100cfu/ml吗,不得检出致病性微生物;母婴同室、婴儿室、新生儿室及儿科病房的工作人员手上不得检出沙门氏菌、大肠埃希菌、溶血性链球菌、金黄色葡萄球菌;母婴同室、婴儿室、新生儿室及儿科病房的物体表面不得检出沙门菌;。
新冠病毒防控常用消毒剂使用说明及配置方法
!!!消毒液配置后混匀,再用消毒剂浓度试纸按配比浓度需求对配比的消毒液进行微调。
!!!
环境空气消毒:
实验室每天应开窗自然通风,至少3次/天,每次至少半小时。
每天试验前后常规消毒(紫外线灯至少30min/次)
物表消毒:
1、每天试验前后用75%酒精或1000mg/L含氯消毒液对生物安全柜、操作台面、接收窗口、
转运及存放样本的容器、门把手等公共设施进行擦拭或喷洒;每天2次。
2、疑似标本污染操作台造成局限污染:使用有效氯含量为5500 mg/L消毒液,消毒
30min以上;消毒液需要现用现配,24h内使用。
消毒质量监测的常用方法医院消毒是预防医院内感染的重要措施之一,消毒质量的监测是评价其消毒设备运转是否正常、消毒药剂是否有效、消毒方法是否合理、消毒效果是否达标的唯一手段,因而在医院感染管理工作中必不可少。
医院消毒质量监测时需遵循以下原则:监测人员需经过专业培训,掌握一定的消毒知识,熟悉消毒设备和药剂性能,具备熟练的检验技能;选择合理的采样时间(消毒后、使用前);遵循严格的无菌操作。
一、压力蒸汽灭菌效果监测方法(1).化学监测法:1)化学指示卡(管)监测方法: 将既能指示蒸汽温度,又能指示温度持续时间的化学指示管(卡) 放入大包和难以消毒部位的物品包中央,经一个灭菌周期后,取出指示管(卡),根据其颜色及性状的改变判断是否达到灭菌条件。
2)化学指示胶带监测法: 将化学指示胶带粘贴于每一待灭菌物品包外,经一个灭菌周期后,观察其颜色的改变,以指示是否经过灭菌处理3)对预真空和脉动真空压力蒸汽灭菌,每日进行一次B-D试验。
4)结果判定: 检测时,所放置的指示管(卡)、胶带的性状或颜色均变至规定的条件,判为灭菌合格;若其中之一未达到规定的条件,则灭菌过程不合格。
5)注意事项: 监测所用化学指示物须经卫生部批准,并在有效期内使用。
二、手的消毒效果监测1 采样时间:在消毒后立即采样。
2 采样方法(1)手的采样:被检人五指并拢,用浸有含相应中和剂的无菌洗脱液的棉拭子在双手指屈面从指根到指端往返涂擦 2 次(一只手涂擦面积约30cm2),并随之转动采样棉拭子,剪去操作者手接触部位,将棉拭子投入10ml 含相应中和剂的无菌洗脱液试管内,立即送检。
(2)结果判定Ⅰ、Ⅱ类区域工作人员:细菌总数≤5cfu/cm2,并未检出金黄色葡萄球菌、大肠杆菌、铜绿假单孢菌为消毒合格。
Ⅲ类区域工作人员:细菌总数≤10cfu/cm2,并未检出金黄色葡萄球菌、大肠杆菌为消毒合格。
Ⅳ类区域工作人员:细菌总数≤15cfu/cm2,并未检出金黄色葡萄球菌、大肠杆菌为消毒合格。
常用灭菌剂消毒剂使用浓度方法及监测
集团文件发布号:(9816-UATWW-MWUB-WUNN-INNUL-DQQTY-
常用灭菌剂、消毒剂使用浓度、方法及监测
(一)、戊二醛消毒液
1、浸泡灭菌消毒常用浓度:
碱性戊二醛2.0%-3.4%,
加碳酸氢钠将pH调至7.5-8.3(1h后测定),
灭菌作用时间为10h。
消毒作用时间为30min。
戊二醛应在通风良好处使用(美国规定接触量高限为0.05ppm)
2、戊二醛使用方法:
灭菌用浸泡法:将清洗、晾干或擦干后待灭菌处理的医疗器械及物品浸没于2%戊二醛的容器中并加盖,浸泡10h后,无菌操作取出,用无菌水冲洗干净,并无菌擦干后使用。
消毒浸泡法:将清洗、晾干擦干后的待消毒处理医疗器械及物品浸没于2%戊二醛的容器中并加盖,一般30min,取出后用灭菌水冲洗干净并擦干。
3、戊二醛使用注意事项:
戊二醛对碳钢器械、制品有腐蚀性,使用前应先加入0.5%亚硝酸钠防锈。
使用过程中应对戊二醛浓度进行检测,保证其使用有效浓度(每周用2%戊二醛浓度测试卡监测1次并记录)。
戊二醛对皮肤粘膜有刺激性,接触戊二醛溶液时应戴橡胶手套,防止溅入眼内或吸入体内。
盛装戊二醛消毒液的容器应加盖,放于通风良好处。
4、戊二醛消毒液浓度测试纸操作规程:
1)测定1.8%-2.1%戊二醛浓度。
2)从瓶中取出一条戊二醛浓度指示卡,将指示色块完全浸没于戊二醛溶液3s内取出;
3)在瓶盖上的纸垫,去除色块上多余的液体,横置于瓶盖上;
4)注意不要将色块面朝下以免受到污染,等候5-8min观察颜色变化,
5、戊二醛浓度指示卡判断结果:
1)指示卡色块由白色变为均匀黄色,表示溶液浓度符合要求。
2)指示色块全部或仍有部分白色,表示溶液浓度不够,为不合格,需立即更换消毒液。
3)测试纸应在有效期内使用。
使用中戊二醛浓度一般每周监测一次,特殊消毒如腔镜消毒、灭菌,每天监测一次。
并记录监测结果。
(二)、安尔碘、碘伏消毒剂
开启后注明开启时间、四天内使用,无用完丢去(不得更改时间继续使用)。
每次用后盖旋紧、垂直放置。
对使用中的安尔碘、碘伏消毒液进行染菌量的监测,由院感科采样。
(三)、紫外线消毒监测
紫外线灯:紫外线杀菌灯是一种采用石英玻璃或其他透紫玻璃的低气压汞蒸汽放电灯,放电产生以波长为253.7nm为主的紫外辐射,其紫外线副射能杀灭细菌和病毒。
单位:uw/cm2。
1、日常监测:所有使用紫外线的单位,必须记录紫外线灯管的使用时间,累加照射时间和使用人签名。
2、生物监测:每季进行空气细菌培养。
3、紫外线灯照射强度监测:物理监测和化学监测。
1)物理监测每年两次,上半年、下半年各一次。
2)化学监测每季度一次,以及更换新管、或使用累积小时数达1000小时监测。
紫外线强度指示卡—化学监测方法:
紫外线强度指示卡由紫外线光敏色块、标准色块和卡片纸组成。
【使用方法】:
测定时,打开紫外线灯管5min待其稳定后,将指示卡置于距紫外线灯管下方垂直1m 中央处,将有图案一面朝向灯管,照射1min。
受到规定波长的紫外线照射后,卡片纸中央的紫外线光敏色块由乳白色变成不同程度的淡紫色。
将其与标准色块相比,即可测知紫外线灯辐照强度值是否达到使用要求。
使用中的旧灯管,辐照强度值≥70uw/cm2时,可继续使用,辐照强度值<70uw/cm2时,应更换成新灯管。
3)紫外线灯照射强度结果判定:
普通30w直管型紫外线灯,新灯辐照强度≥90uW/cm2为合格;使用中紫外线灯辐照强度≥70uW/cm2为合格;30W高强度紫外线新灯的辐照强度≥180uW/cm2为合格。
4)注意事项:测定时电压220V±5V,温度20℃~25℃,相对湿度<60%,紫外线辐照计必须在计量部门检定的有效期内使用,每半年监测一次;指示卡应获得卫生许可批件,并在有效期内使用,监测每季度一次。
(四)、G-1型消毒剂浓度试纸操作规程
1、监测范围:过氧乙酸、含氯消毒剂(如漂白粉、次氯酸钠、等)、二氧化氯等消毒剂测定。
2、测定方法:取试纸浸于消毒液中,即刻取出,半分钟内在自然光下与标准色块比较,读出所含有效成分含量。
3、G-1型消毒剂浓度试纸结果判定:对应标准色块上所示浓度为该消毒剂溶液的有效成分浓度。
4、注意事项:溶液有效浓度>1500mg/L时,应稀释至20~500mg/L浓度后再进行检测;储存试纸应注意防潮,以免霉变影响测定结果;测试纸应在有效期内使用。
试纸浸湿后时间超过1min,颜色逐渐消退,结果不准确。
结果应在半分钟之内观察并记录。
每天监测一次。
仙岳医院院感管理科
2013年9月修订
附:医疗废物的分类
(一)、感染性废物
特征:携带病原微生物具有引发感染性疾病传播危险的医疗废物。
1)被病人血液、体液、排泄物污染的物品;棉球、棉签、引流棉条、纱布、脱脂棉等各种敷料;以及其他被病人血液、体液、排泄物污染的物品。
2)隔离传染病病人或者疑似传染病人产生的生活垃圾。
3)病原体的培养基、标本。
4)废弃的血液、血清。
5)使用后的:一次性使用卫生用品、一次性使用医疗用品及一次性医疗器械视为感染性废物。
(二)、损伤性废物
特征:能够刺伤或者割伤人体的废弃的医疗锐器
1)医用针头、缝合针、手术刀等。
2)载玻片、玻璃试管、玻璃安瓿等。
(三)、药物性废物
特征:过期、淘汰、变质或者被污染的废弃的药品。
1)废弃的一般性药品,如:抗生素、非处方类药品等。
2)废弃的细胞毒性药物和遗传性药物:可疑致癌性药物,如苯巴比妥。
3)废弃的疫苗、血液制品等。
(四)、化学性废物
特征:具有毒性、腐蚀性、易燃易爆性的废弃的化学物品。
1)医学影像室、化验室废弃的化学试剂。
2)废弃的过氧乙酸等化学消毒剂。
3)废弃的汞血压计、汞体温计。
(五)、病理性废物
特征:诊疗过程中产生的人体废弃物和医学实验室动物尸体等。
1)手术及其他诊疗过程中产生的废弃的人体组织、器官等。
2)医学实验动物的组织、尸体。
3)病理切片后废弃的人体组织、病理腊块等。
附:医疗废物的分类
(一)、感染性废物
特征:携带病原微生物具有引发感染性疾病传播危险的医疗废物。
1)被病人血液、体液、排泄物污染的物品;棉球、棉签、引流棉条、纱布、脱脂棉等各种敷料;以及其他被病人血液、体液、排泄物污染的物品。
2)隔离传染病病人或者疑似传染病人产生的生活垃圾。
3)病原体的培养基、标本。
4)废弃的血液、血清。
5)使用后的:一次性使用卫生用品、一次性使用医疗用品及一次性医疗器械视为感染性废物。
(二)、损伤性废物
特征:能够刺伤或者割伤人体的废弃的医疗锐器
1)医用针头、缝合针、手术刀等。
2)载玻片、玻璃试管、玻璃安瓿等。
(三)、药物性废物
特征:过期、淘汰、变质或者被污染的废弃的药品。
1)废弃的一般性药品,如:抗生素、非处方类药品等。
2)废弃的细胞毒性药物和遗传性药物:可疑致癌性药物,如苯巴比妥。
3)废弃的疫苗、血液制品等。
(四)、化学性废物
特征:具有毒性、腐蚀性、易燃易爆性的废弃的化学物品。
1)医学影像室、化验室废弃的化学试剂。
2)废弃的过氧乙酸等化学消毒剂。
3)废弃的汞血压计、汞体温计。
(五)、病理性废物
特征:诊疗过程中产生的人体废弃物和医学实验室动物尸体等。
1)手术及其他诊疗过程中产生的废弃的人体组织、器官等。
2)医学实验动物的组织、尸体。
3)病理切片后废弃的人体组织、病理腊块等。