
急性脑梗死诊治指南
南昌大学第四附属医院急性缺血性脑卒中诊治流程
规范
(参考 xx 急性期缺血性脑卒中诊治指南2014)院前处理
对突然出现症状疑似脑卒中(症状见下方)的患者,应进行简要
评估和急救处理并尽快送往就近有条件的医院(Ⅰ级推荐,C级证据)。
急诊室处理
若患者突然出现以下任一症状时应考虑脑卒中的可能:
1、一侧肢体(伴或不伴面部)无力或xx;
2、一侧面部或口角歪斜;
3、说话不清或理解语言困难;
4、双眼向一侧凝视;
5、一侧或双眼视力丧失或模糊;
6、伴呕吐;
7、既往少见的严重、
8、意识障碍或抽搐。
急诊处理流程:
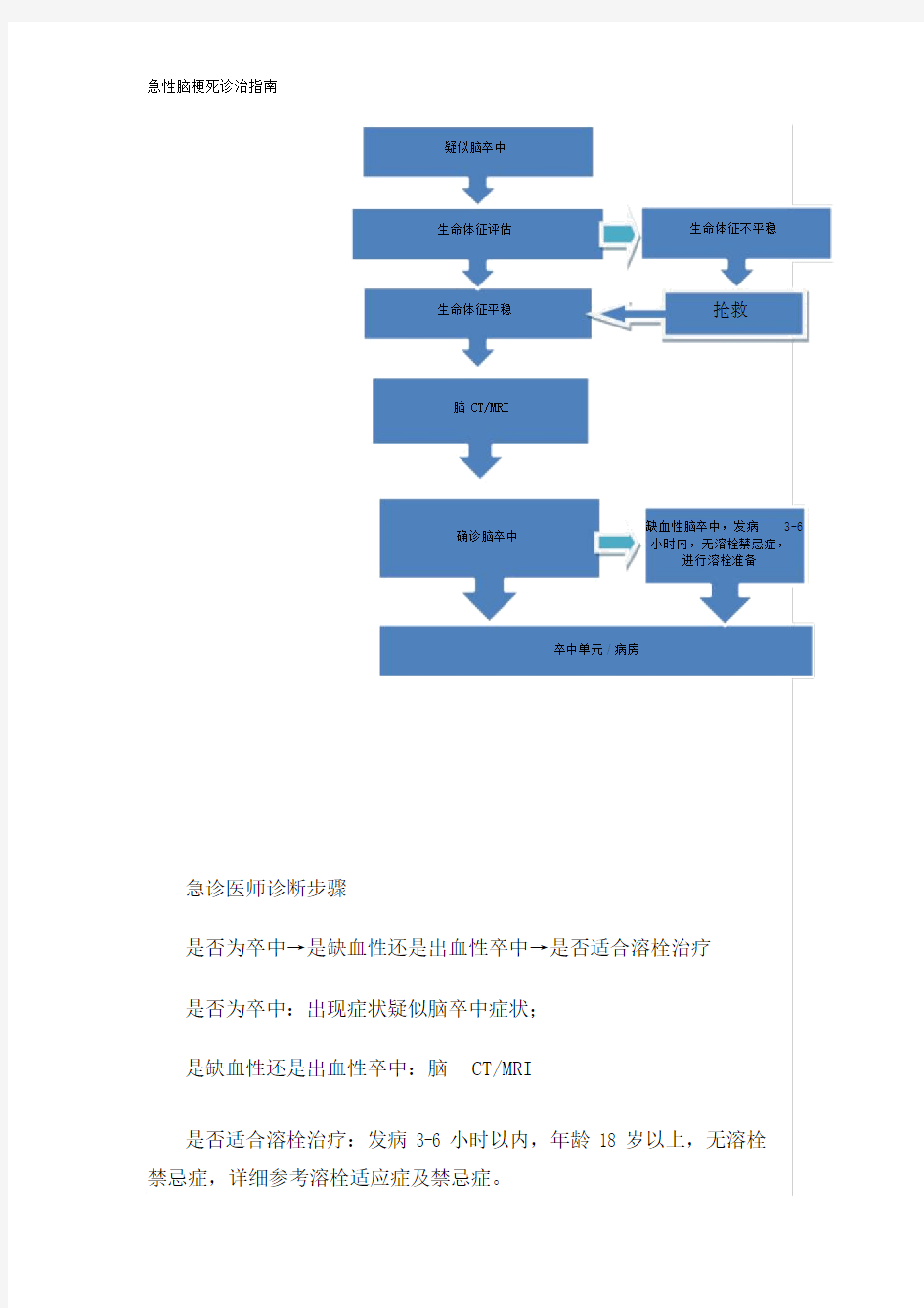
急性脑梗死诊治指南
疑似脑卒中
生命体征评估生命体征平稳
脑 CT/MRI
确诊脑卒中
生命体征不平稳
抢救
缺血性脑卒中,发病3-6
小时内,无溶栓禁忌症,
进行溶栓准备
卒中单元 / 病房
急诊医师诊断步骤
是否为卒中→是缺血性还是出血性卒中→是否适合溶栓治疗
是否为卒中:出现症状疑似脑卒中症状;
是缺血性还是出血性卒中:脑CT/MRI
是否适合溶栓治疗:发病 3-6 小时以内,年龄 18 岁以上,无溶栓禁忌症,详细参考溶栓适应症及禁忌症。
对疑似脑卒中患者进行快速诊断,尽可能在到达急诊室后60min 内完成以下基本评估并做出治疗决定(Ⅰ级推荐)。
1、脑 CT/MRI;
2、血液学、凝血功能、生化及心电图检查;
3、NIHSS评分;
4、密切监护患者生命体征:体温;心脏监测和心脏病变处理;
气道、呼吸;血压;
5、紧急处理:颅高压,严重血压、血糖、体温异常,癫痫等
(参见急性期诊断与治疗);
6、开启绿色通道,尽早、尽可能收入卒中单元/ 病房接受治疗。
卒中单元 / 病房
收治脑卒中的应尽可能建立卒中单元,所有急性缺血性脑卒中患者应尽早、尽可能收入卒中单元接受治疗(Ⅰ级推荐, A级证据)。
卒中单元 / 病房医师诊治步骤及流程:
1、是否为卒中:出现症状疑似脑卒中症状;
2、是缺血性还是出血性卒中:脑CT/MRI;
3、卒中严重程度:神经功能评分;
4、是否适合溶栓治疗(参见溶栓治疗适应征、禁忌征);
5、适合静脉溶栓者:完成溶栓前准备,与患者及家属谈话签署
知情同意书后进行静脉溶栓治疗,严密监测生命体征及神经功能;
6、适合血管内介入治疗,联系介入医师及介入室,完成术前准备,与患者及家属谈话签署知情同意书后进行血管内介入治疗,严密监测生命体征及神经功能;
7、不适合溶栓者在卒中单元/ 病房接受综合治疗;
8、病因分型。
根据上述规范的诊断流程进行诊断(Ⅰ级推荐)。
完善评估
适合溶栓不适合溶栓
静脉溶栓血管内介入卒中单元 / 病治疗房综合治疗
急性期诊断与治疗
一、评估与诊断
对所有疑似脑卒中患者应进行头颅平扫CT/MRI检查(Ⅰ级推荐)。在溶栓等治疗前,应进行头颅平扫CT/MRI检查,排除(Ⅰ级推荐)。
应进行血液学、凝血功能和生化检查(Ⅰ级推荐)。所有脑卒中患者应进行心电图检查(Ⅰ级推荐),有条件时应持续心电监测(Ⅱ级推荐)。
用神经功能缺损量表( NIHSS)病情程度(Ⅱ级推荐)。应进行血管病变检查(Ⅱ级推荐),但在起病早期,应尽量避免因此类检查而延误溶栓时机。
诊断标准:
1、急性起病;
2、局灶神经功能缺损,少数为全面神经功能缺损;
3、症状持续时间不限(有影像学显示责任病症),或持续 24 小时以上(缺乏影像学责任病灶);
4、排除非血管性病因;
5、脑 CT/MRI排除脑出血。
病因分型:
TOAST病因分型:大动脉粥样硬化型、心源性栓塞型、小动脉闭塞型、其他明确病因型和不明原因型。
二、一般处理
(一)呼吸与吸氧
必要时吸氧,应维持氧饱和度> 94%。气道功能严重障碍者应给
予气道支持(气管插管或切开)及辅助呼吸。
无低氧血症的患者不需常规吸氧。
(二)心脏监测与心脏病变处理
脑梗死后24h 内应常规进行心电图检查,根据病情,有条件时进行持续心电监护24h 或以上,以便早期发现阵发性心房纤颤或严重心律失常等病变;避免或慎用增加心脏负担的药物。
(三)体温控制
对体温升高的患者应寻找和处理发热原因,如存在感染应给予抗
生素治疗。
对体温> 38℃的患者应给予退热措施。
(四)血压控制
(1)准备溶栓者,血压应控制在收缩压<180mmHg、舒张压<100mmHg。
(2)缺血性脑卒中后24h 内的患者应谨慎处理。应先处理紧张
焦虑、疼痛、及颅内压增高等情况。持续升高,≥200mmHg或舒张压≥110mmHg,或伴有严重、主动脉夹层、高血压脑病的患者,可予降压治疗,并严密观察血压变化。可选用拉贝xx、xx 等静脉药物,避免使用引起血压急剧下降的药物。
(3)卒中后若病情稳定,血压持续≥ 140mmHg/90mmHg,无禁忌症,可于起病数天后恢复使用发病前服用的降压药物或开始启动降
压治疗。
(4)卒中后低血压的患者应积极寻找和处理原因,必要时可采
用扩容升压措施。可静脉输注 0.9%氯化钠溶液纠正低血容量,处理
可能引起心输出量减少的心脏问题。
(五)血糖
血糖超过 10mmol /L 时可给予胰岛素治疗。应加强血糖监测,血
糖值可控制在 7.7-10mmol/L 。
血糖低于 3.3mmol/L 时,可给予 10%-20%葡萄糖口服或注射治疗。目标是达到正常血糖。
(六)营养支持
正常经口进食者无需额外补充营养。不能正常经口进食者可鼻饲,持续时间长者可行胃造口管饲补充营养。
三、特异性治疗
(一)改善脑血循环
1.溶栓
(1)静脉溶栓
对缺血性脑卒中发病3h 内(Ⅰ级推荐, A 级证据)和 3-4.5h (Ⅰ
级推荐, B 级证据)的患者,应根据适应证和禁忌证严格筛选患者,
尽快静脉给予 rtPA 溶栓治疗。使用方法:rtPA 0.9mg/kg (最大为
90mg)静脉滴注,其中 10%在最初 1 分钟内静脉推注,其余持续滴注 lh ,用药期间及用药 24h 内应严密监护患者(Ⅰ级推荐, A 级证据)。如没
有条件使用 rtPA ,且发病在 6h 内,可严格选择患者考虑静脉给予尿激酶。使用方法:尿激酶 100 万-150 万 IU,溶于 100-200ml,持续静脉滴注 30 分钟,期间应如严密患者(Ⅱ级推荐, B 级证据)。
不推荐在临床试验以外使用其他溶栓药物(Ⅰ级推荐,C 级证据)。溶栓患者的抗血小板或特殊情况下溶栓后还需抗凝治疗者,应推迟到溶
栓 24h 后开始(Ⅰ级推荐, B级证据)。
(2)血管内介入治疗
(1)静脉溶栓是血管再通的首选方法(Ⅰ级推荐, A 级证据)。
静脉溶栓或血管内治疗都应可能减少时间延误(Ⅰ级推荐,B级证据)。
(2)发病 6h 内由大脑中动脉闭塞导致的严重卒中且不适合静脉溶
栓的患者,经过严格选择后可在有条件的医院进行动脉溶栓(Ⅰ级推荐,B级证据)。
(3)由后循环大动脉闭塞导致的严重且不适合溶栓的患者,经
过严格选择后可在有条件的单位进行溶栓,虽目前有在发病 24h 内使
用的经验,但也应尽早进行避免时间延误(Ⅲ级推荐, C级证据)。
(4)机械取栓在严格选择患者的情况下单用或药物溶栓合用可能对血管再通有效(Ⅱ级推荐, B级证据)。但临床效果还需更多随机
对照试验验证。对静脉溶栓禁忌的部分患者使用机械取栓可能是合理
的(Ⅱ级推荐, C级证据)。
(5)对于静脉溶栓无效的大动脉闭塞患者,进行补救性动脉溶
栓或取栓(发病 8h 内)可能是合理的(Ⅱ级推荐, B 级证据)。
(6)紧急支架和血管成型术的获益尚未证实,应限于临床试验
的环境下使用(Ⅲ级推荐, C级证据)。
2.抗血小板
(1)对于不符合溶栓适应证且无禁忌证的缺血性脑卒中患者应
在发病后尽早给予阿司匹林 150-300mg/d(Ⅰ级推荐, A 级证据)。急性期后可改为预防剂量( 50-150mg/d),详见《 xx 缺血性脑卒中和短暂性脑缺血发作二级预防指南 2014》。
(2)溶栓治疗者,阿司匹林等抗血小板药物应在溶栓24h 后开始使用(Ⅰ级推荐, B级证据)。
(3)对不能耐受者,可考虑选用氯吡 xx 等抗血小板治疗(Ⅲ级推荐, C级证据)。
3.抗凝
对大多数急性缺血性脑卒中患者,不推荐无选择地早期进行抗凝
治疗(Ⅰ级推荐, A级证据)。
急性脑梗死诊治指南
/ 效益比后慎关于少数特殊患者的抗凝治疗,可在谨慎评估风险
重选择(Ⅳ级推荐, D级证据)。
特殊情况下溶栓后还需抗凝治疗的患者,应在 24h 后使用抗凝剂
(Ⅰ级推荐, B级证据)
对缺血性卒中同侧颈内有严重狭窄者,使用急性抗凝的疗效尚待
进一步研究证实(Ⅲ级推荐, B级证据)。
凝血酶抑制剂治疗急性缺血性的有效性尚待更多研究进一步证
实。目前这些药物只在临床研究环境中或根据具体情况个体化使用
(Ⅲ级推荐, B级证据)。
4.降纤
对不适合溶栓并经过严格筛选的脑梗死患者,特别是高血症者可
选用降纤治疗(Ⅱ级推荐,B级证据)。
5.扩容
对一般缺血性脑卒中患者,不推荐扩容(Ⅱ级推荐, B 级证据)。对于或脑血流低灌注所致的急性如分水岭梗死可考虑扩容治疗,但应注意可能加重、心功能衰竭等并发症。此类患者不推荐使用扩血管治疗(Ⅲ级推荐, C级证据)。
6.扩张血管
对一般缺血性脑卒中患者,不推荐扩血管治疗(Ⅱ级推荐,B级证据)。
7. 其他改善脑血循环的
在临床工作中,依据随机对照试验结果,个体化应用xx 苯酞、人尿激肽原酶(Ⅱ级推荐,B级证据)。
(二)神经保护
神经保护剂的疗效与 xx 尚需开展更多高质量临床试验进一步证
实(Ⅰ级推荐, B级证据)。
缺血性脑卒中起病前已服用他汀的患者,可继续使用他汀(Ⅱ级
推荐, B级证据)。
上述一些有随机对照试验的药物在临床实践中应根据具体情况
个体化使用(Ⅱ级推荐, B级证据)。
(三)其他疗法
和亚低温的疗效和还需开展高质量的随机对照试验证实。
(四)中医中药
和治疗急性脑梗死的疗效尚需更多高质量随机对照试验进一步
证实。建议根据具体情况结合患者意愿决定是否选用针刺(Ⅱ级推荐,B级证据)或中成药治疗(Ⅲ级推荐, C级证据)。
四、急性期并发症的处理
(一)与颅内压增高
卧床,床头可抬高至20°- 45°。避免和处理引起颅内压增高的
因素,如头颈部过度扭曲、激动、用力、、癫痫、呼吸道不通畅、咳嗽、便秘等(Ⅰ级推荐, D级证据)。
可使用 xx 静脉滴注(Ⅰ级推荐, C级证据);必要时也可用甘油
果糖或速尿等(Ⅱ级推荐, B级证据)。
对于发病 48 小时内, 60 岁以下的恶性大脑中梗死伴严重颅内压患者,可请会诊考虑是否行减压术(Ⅰ级推荐, B 级证据),60 岁以上
患者手术减压可降低死亡和严重残疾,但独立生活能力并未显著改善,因此应更加慎重,可根据患者及患者 / 家属对这种可能结局的价值观来
选择是否手术(Ⅲ级推荐, C级证据)。
对压迫的大面积梗死患者可请脑外科会诊协助处理(Ⅰ级推荐,
B级证据)。
(二)梗死后出血(出血转化)
症状性出血转化:停用抗栓(抗血小板、抗凝)治疗等致出血药
物(I 级推荐, C级证据);与抗凝和溶栓相关的出血处理等可参见
指南。
何时开始抗凝和抗血小板治疗:对需要抗栓治疗的患者,可于症状
性出血转化病情稳定后 10d- 数周后开始抗栓治疗,应权衡利弊;对于
再发血栓风险相对较低或全身情况较差者,可用抗血小板药物代替华
法林。
(三)癫痫
不推荐预防性应用抗癫痫药物(IV 级推荐, D级证据)。孤立发
作一次或急性期癫痫发作控制后,不建议长期使用抗癫痫药物( IV 级
推荐, D级证据)。
卒中后 2-3 个月再发的癫痫,建议按癫痫常规治疗进行长期药物
治疗( I 级推荐, D级证据)。
卒中后癫痫持续状态,建议按癫痫持续状态治疗原则处理( I 级推荐, D级证据)。
(四)吞咽困难
建议于患者进食前采用饮水试验进行吞咽功能评估( II 级推荐,B级证据)。
吞咽困难短期内不能恢复者可早期安置鼻胃管进食( II 级推荐,B级证据),
吞咽困难长期不能恢复可行胃造口进食(III级推荐,C级证据)。
(五)肺炎
早期评估和处理吞咽困难和误吸问题,对意识障碍患者应特别注
意预防肺炎( I 级推荐, C级证据)。
疑有肺炎的发热患者应给予抗生素治疗,但不推荐预防性使用抗
生素( II 级推荐, B 级证据)。
(六)排尿障碍与尿路感染
建议对排尿障碍进行早期评估和 xx 治疗,记录排尿日记( II 级推荐, B级证据)。
尿失禁者应尽量避免留置尿管,可定时使用便盆或便壶,白天每
2h1 次,晚上每 4h1 次( I 级推荐, C级证据)。
尿潴留者应测定膀胱残余尿,时可在耻骨上施压加强排尿。必要
时可间歇性导尿或留置导尿( IV 级推荐, D级证据)。
有尿路感染者应给予抗生素治疗,但不推荐预防性使用抗生素(I 级推荐, D级证据)。
(七)深形成和肺栓塞
推荐意见鼓励患者尽早活动、抬高;尽量避免下肢(尤其是瘫
痪侧)静脉输液( I 级推荐)。
对于发生 DVT及肺栓塞高风险且无禁忌者,可给予低分子肝素
或普通肝素,有抗凝禁忌者给予治疗( I 级推荐, A 级证据)。
可联合加压治疗(长筒袜或交替式压迫装置)和药物预防DVT,不推荐常规单独使用治疗;但对有抗栓禁忌的缺血性卒中患者,推荐单独应用加压治疗预防 DVT和肺栓塞( I 级推荐, A 级证据)。
对于无抗凝和溶栓禁忌的 DVT或肺栓塞患者,首先建议肝素抗凝治疗,症状无缓解的近端 DVT或患者可给予溶栓治疗( IV 级推荐, D 级证据)。
五、早期 xx
卒中后在病情稳定的情况下应尽早开始坐、站、走等活动。
六、早期开始二级预防
急性期卒中复发的风险很高,卒中后应尽早开始二级预防。附表:
中国脑出血诊疗指导规范 组长:游 潮 成员: 刘 鸣 凌 锋 张建宁 王茂德 王运杰 孙晓川 武 剑 冯加纯 李 浩 冯 华 国家卫生计生委脑卒中防治工程委员会
国家卫生计生委脑卒中防治工程委员会脑卒中防治系列指导规范编审委员会 主任委员:王陇德 委 员:按笔划顺序 于生元 马长生 王文志 王永炎 王伊龙 王拥军 王茂斌 王金环 牛小媛 毛 颖 冯晓源 冯晓源 母义明 吉训明 华 扬 刘 鸣 刘建民 刘新峰 许予明 孙立忠 孙宁玲 纪立农 杜怡峰 李 玲 李天晓 李秀华 李坤成 李坤成 杨 莘 杨 弋 杨文英 励建安 佟小光 余 波 宋 彬 张 运 张 素 张 通 张 澍 张允岭 张世明 张苏明 张伯礼 张建宁 张鸿祺 张微微 陈 方 陈 忠 陈生弟 武 剑 苑 纯 范一木 罗柏宁 金征宇 周良辅 周定标 单春雷 赵 冬 赵 钢 赵继宗 胡大一 胡盛寿 姜卫剑 贾建平 徐 克 徐如祥 凌 锋 高 颖 高润霖 高培毅 高培毅 郭晓蕙 黄 燕 黄东锋 崔丽英 彭 斌 葛均波 董 强 韩雅玲 程敬亮 焦力群 曾进胜 游 潮 谢 鹏 蒲传强 蔡定芳 缪中荣 樊东升 霍 勇
一、概述 脑出血(Intracerebral Hemorrhage, ICH)是神经内外科最常见的难治性疾病之一,亚洲国家I C H占脑卒中患者的25%~55%,而欧美国家ICH仅占脑卒中患者的10%~15%。ICH1个月死亡率高达35~52%[1-8],6个月末仍有80%左右的存活患者遗留残疾,是中国居民死亡和残疾的主要原因之一。规范I C H的诊断标准和治疗技术,有利于降低其死亡率和致残率。 二、脑出血的分类 脑出血的危险因素及病因以高血压、脑淀粉样血管变性(Cerebral Amyloid Angiopathy, CAA)、脑动静脉畸形、脑动脉瘤、肿瘤卒中、凝血功能障碍等多见。目前国际上尚无公认的分类,欧洲将ICH分为原发性脑出血(Primary ICH)、继发性脑出血(Secondary ICH)和原因不明性脑出血[9];美国有学者将I C H命名为非动脉瘤性、非A V M性、非肿瘤性自发性脑出血。原发性脑出血与继发性脑出血的分类,目前得到较多认可。 继发性脑出血一般指有明确病因的脑出血,多由脑动静脉畸形、脑动脉瘤、使用抗凝药物、溶栓治疗、抗血小板治疗、凝血功能障碍、脑肿瘤、脑血管炎、硬脑膜动静脉瘘、烟雾病(Moyamoya 病)、静脉窦血栓形成等引起[9,10],占ICH的15%~20%。 原发性脑出血指无明确病因的脑出血,多数合并有高血压。在我国,虽未进行大样本流行病学调查,但就现有文献资料分析,原发性脑出血合并高血压者可高达70%~80%[11],所以我国一直沿用“高血压脑出血”命名。而在国外医学文献中,多将该病统称为脑出血或自发性脑出血,约占所有ICH的80%~85%。 本指导规范仅限于原发性脑出血的诊断及治疗。 三、辅助检查 1. 影像学检查
临床科室诊疗规范 科室:康复科 负责人:丁笑 2017年6月修订版
目录 GF-01 中风病康复诊疗规范 GF-02 头部内伤病康复诊疗规范 GF-03 颈椎病康复诊疗规范 GF-04 脊髓损伤康复诊疗规范 GF-05 骨折的康复诊疗规范 GF-06 周围神经损伤的康复诊疗规范 GF-07 眩晕诊疗规范 GF-08 腰痛诊疗规范 GF-09 痹症诊疗规范 GF-10 面瘫诊疗规范 GF-11 常见病种(9种)早期康复诊疗原则 GF-12 康复常用技术操作规范 GF-13 传统康复常用技术操作规范 GF-14附:冬病夏治工作指南(国家中医药管理局2012年版)
GF-01中风病康复诊疗规范 一、诊断 (一)疾病诊断 1.中医诊断:参照“国家中医药管理局脑病急症科研协作组制订的《中风病中医诊断疗效评定标准》(1995年版)”。 主要症状:偏瘫、神识昏蒙,言语謇涩或不语,偏身感觉异常,口舌歪斜。 次要症状:头痛、眩晕,瞳神变化,饮水发呛,目偏不瞬,共济失调。 急性起病,发病前多有诱因,常有先兆症状。 发病年龄多在40岁以上。 具备2个主症以上,或1个主症、2个次症,结合起病、诱因、先兆症状、年龄等,即可确诊;不具备上述条件,结合影像学检查结果亦可确诊。 2.西医诊断 参照中华医学会神经病学分会脑血管病学组制定的《中国急性缺血性脑卒中诊治指南》(2010年版)。 (1)急性起病 (2)局灶性神经功能缺损,少数为全面神经功能缺损。 (3)症状和体征持续数小时以上。 (4)脑CT或MRI排除脑出血和其它病变。 (5)脑CT或MRI有责任梗死病灶。 (二)疾病分期 1.急性期:发病2周以内。 2.恢复期:发病2周至6个月。 3.后遗症期:发病6个月以后。
中国动脉瘤性蛛网膜下腔出血诊疗指导规 2016-05-07神经时间 动脉瘤性蛛网膜下腔出血(aneurysmal subarachnoid hemorrhage,aSAH)是一种严重危害人类健康的脑血管疾病,占所有自发性蛛网膜下腔出血(SAH)的 85% 左右。在世界卫生组织(WHO)的一项研究中显示,aSAH 在世界围的总体年发病率约为 9.1/10 万,芬兰和日本 aSAH 年发病率可分别高达 22.5/10 万与 27.0/10 万;我国地区 aSAH 的年发病率为 2/10 万,低于世界围总体年发病率。 由于 aSAH 发病凶险,院前死亡率较高,而我国院前死亡患者尸检率极低,可能严重低估了 SAH 的真实发病率。流行病学研究显示 aSAH 的平均死亡率在 27% ~ 44%;一项基于医院的前瞻性多中心研究结果显示,中国 aSAH 患者发病后 28 天、3 个月、6 个月和 12 个月的累计死亡率分别为:16.9%、21.2%、23.6% 和 24.6%。但是目前该病死亡率在发达国家逐渐下降,并且越来越多的数据表明:动脉瘤的早期治疗和并发症的积极防治均可改善患者临床预后。 目前我国 aSAH 的整体治疗水平还有待进一步提高,编写委员会在循证医学原则指导下,从临床实践出发,参考国际最新研究进展,结合我国国情特点,针对 aSAH 的诊断和治疗撰写了本指导规。 aSAH 的诊断 1. aSAH 临床表现与体征 突发剧烈头痛是 aSAH 最常见的症状,往往被患者描述为此生最为剧烈的,呈炸裂样并立刻达到最重程度的头痛;可伴有恶心呕吐、颈项强直、畏光、短暂性意识丧失或局灶性神经功能障碍(如颅神经麻痹症状)。另外,高达 20% 的 aSAH 患者伴有各种类型的癫痛发作,相关的危险因素包括前交通或大脑中动脉动脉瘤,伴有高血压及合并脑血肿。 值得一提的是,部分动脉瘤破裂之前 2 ~ 8 周,患者可能出现相对较轻的头痛、恶心呕吐等「先兆性出血」或「警示性渗血」症状,可持续数天,及时发现并予以治疗可避免致命性出血。但对于昏迷、合并外伤或不典型头痛的患者,容易误诊。在 1985 年以前,aSAH 的误诊率高达 64%,而最近的研究资料提示误诊率约为 12%。在首次就诊时无或仅有轻微神经功能缺损的患者中,误诊会使 1 年时的死亡或残疾风险增高近 4 倍,接诊医师应提高警惕。
脑出血治疗指南 院前处理推荐意见 对突然出现症状疑似脑卒中的患者,应进行简要评估和急救处理,并尽快送往就近有条件的医院(Ⅰ级推荐)。 急诊室诊断及处理推荐意见 疑似卒中患者应尽快行头颅CT或MRⅠ检查,区别出血和缺血(Ⅰ级推荐,A 级证据);建议对疑似卒中患者进行快速诊断,尽快收入神经专科病房或神经监护病房(NICU)(Ⅰ级推荐,A级证据)。 急性期诊断与治疗推荐意见 脑出血后数小时内常有继续出血和进行性加重的神经功能缺损,死亡率和患病率较高,应及时明确诊断(Ⅰ级推荐,A级证据);尽早对脑出血患者进行全面评估,包括病史、一般检查和神经系统检查、影像及实验室相关检查(Ⅰ级推荐,D 级证据)。其中,影像检查推荐意见:CT或MRI都是初步影像检查的首选(Ⅰ级推荐,A级证据);CTA和增强CT有助于确定具有血肿扩大风险的高危患者(Ⅱ级推荐,B级证据);如临床或影像学怀疑存在血管畸形或肿瘤等潜在的结构异常,CTA,CTV,增强CT,增强MRI,MRA,MRV可有助于进一步评估(Ⅱ级推荐,B级证据);所有脑出血患者应行心电图检查(Ⅰ级推荐);建议用Glasgow昏迷量表或NIHSS量表评估病情严重程度(Ⅲ级推荐,C级证据);建议参照上述诊断流程诊断(Ⅲ级推荐,C级证据)。 急性脑出血治疗的推荐意见 颅高压推荐意见:颅内压升高的治疗应当是一个平衡和逐步的过程,从简单的措施开始,如抬高床头、镇痛和镇静(Ⅰ级推荐,D级证据);可使用甘露醇静脉滴注(Ⅰ级推荐,C级证据);必要时也可用甘油果糖或呋塞米或大剂量白蛋白(Ⅱ级推荐,B级证据),但不建议长期使用;短暂的过度通气可间断应用于颅高压危象(Ⅰ级推荐,B级证据);对伴有意识水平下降的脑积水患者可行脑室引流(Ⅰ级推荐,B级证据);尚不推荐常规使用高渗盐水降颅压,仅限于临床试验的条件下或对于甘露醇无效的颅高压危象使用(Ⅲ级推荐,C级证据)。 血压控制推荐意见
中国蛛网膜下腔出血诊治指南2015 2016-09-07 来源:中华神经科杂志 蛛网膜下腔出血诊治指南 评论(0人参与)中华医学会神经病学分会中华医学会神经病学分会脑血管病学组 颅内血管破裂后,血液流入蛛网膜下腔称为蛛网膜下腔出血(subarachnoid hemorrhage,SAH),临床上将SAH分为外伤性与非外伤性两大类。非外伤性SAH又称为自发性SAH,是一种常见且致死率极高的疾病,病因主要是动脉瘤,约占全部病例的85%左右,其他病 因包括中脑周围非动脉瘤性出血(perimesencephalic nonaneurysmal subarachnoid hemorrhage,PNSH)、血管畸形、硬脑膜动-静脉瘘(dural arteriovenous fistula,DAVF)、凝血功能障碍、吸食可卡因和垂体卒中等。近年来,血管介入技术、诊断方法 与围手术期处理均有较大进展。但是,SAH患者的预后仍然较差,病死率高达45%,且存活者的残障率也较高。 中华医学会神经病学分会脑血管病学组2007年出版的《中国脑血管病防治指南》中包含 有SAH的章节。中华医学会神经外科学分会曾于2006年出版枟临床疾病诊疗指南——神 经外科》一书,其中也包含了SAH诊疗指南。近几年来不断有新的临床研究和相应的国际指南发表,几个多中心、前瞻性、随机对照试验和前瞻性队列研究对SAH的治疗提出了新的方法,因此,中华医学会神经病学分会及其脑血管病学组组织了对2007年版指南的重 新修订,形成新版指南以指导临床医生的操作实践。由于其他原因的SAH的资料相对缺乏,故本指南主要是针对非外伤性、动脉瘤性SAH制定的。 危险因素及预防措施 危险因素 动脉瘤的危险因素分为3类:动脉瘤发生的危险因素,动脉瘤增大和形态改变的危险因素,动脉瘤破裂的危险因素。动脉瘤发生的危险因素包括不可调节和可调节两种。不可调节的 因素包括高龄、女性、动脉瘤或SAH家族史和合并有相关疾病的高危人群。高危人群包括常染色体显性多囊肾病、IV型Ehlers-Danlos综合征、马凡综合征、主动脉狭窄、遗传性 出血性毛细血管扩张症、肌纤维发育不良、动静脉畸形等。 多变量模型研究发现高血压、吸烟、酗酒均为SAH的独立危险因素。拟交感神经药包括可卡因和苯丙醇胺与SAH的发病相关。而这些SAH的危险因素恰巧也是多发性动脉瘤的危 险因素(如吸烟、女性、高血压、脑血管病家族史及绝经期后)。
动脉瘤性蛛网膜下腔出血诊疗指导规范 文档编制序号:[KKIDT-LLE0828-LLETD298-POI08]
中国动脉瘤性蛛网膜下腔出血诊疗指导规范 2016-05-07 动脉瘤性蛛网膜下腔出血(aneurysmal subarachnoid hemorrhage,aSAH)是一种严重危害人类健康的脑血管疾病,占所有自发性蛛网膜下腔出血(SAH)的 85% 左右。在世界卫生组织(WHO)的一项研究中显示,aSAH 在世界范围内的总体年发病率约为 10 万,芬兰和日本 aSAH 年发病率可分别高达 10 万与 10 万;我国北京地区 aSAH 的年发病率为 2/10 万,低于世界范围总体年发病率。 由于 aSAH 发病凶险,院前死亡率较高,而我国院前死亡患者尸检率极低,可能严重低估了 SAH 的真实发病率。流行病学研究显示 aSAH 的平均死亡率在 27% ~44%;一项基于医院的前瞻性多中心研究结果显示,中国 aSAH 患者发病后 28 天、 3 个月、6 个月和 12 个月的累计死亡率分别为:%、%、% 和 %。但是目前该病死亡 率在发达国家逐渐下降,并且越来越多的数据表明:动脉瘤的早期治疗和并发症的积极防治均可改善患者临床预后。 目前我国 aSAH 的整体治疗水平还有待进一步提高,编写委员会在循证医学原则指导下,从临床实践出发,参考国际最新研究进展,结合我国国情特点,针对 aSAH 的诊 断和治疗撰写了本指导规范。 aSAH 的诊断 1. aSAH 临床表现与体征 突发剧烈头痛是 aSAH 最常见的症状,往往被患者描述为此生最为剧烈的,呈炸裂样并立刻达到最重程度的头痛;可伴有恶心呕吐、颈项强直、畏光、短暂性意识丧失或局灶性神经功能障碍(如颅神经麻痹症状)。另外,高达 20% 的 aSAH 患者伴有各种类型的癫痛发作,相关的危险因素包括前交通或大脑中动脉动脉瘤,伴有高血压及合并脑内血肿。
2 蛛网膜下腔出血 蛛网膜下腔出血(Subarachnoid hemorrhage,SAH)是指各种原因引起的脑血管突然破裂,血液流至蛛网膜下腔的统称。其中70%~90%属于外科范畴,自发性SAH常见的病因为颅内动脉瘤和脑(脊髓)血管畸形,其他原因有动脉硬化、脑底异常血管网症、颅内肿瘤卒肿、血液病、动脉炎和脑炎等。 [诊断] 一、临床表现 (一)出血症状典型表现是突然发作的剧烈头痛、恶心、呕吐、面色苍白、烦躁不安,可有一过性意识障碍,清醒后有各种神经功能障碍和脑膜刺激征严重者呈昏迷状态,甚至出现脑疝而死亡。 (二)神经功能障碍可引起动眼神和展神麻痹、偏瘫、失语、记忆力缺失眼底出血和视力野障碍。 (三)全身症状和并发症此外还可以发生心律失常、水和电解质平衡失调。 二、诊断及辅助检查 (1)CT检查 突然头痛、恶心、呕吐、脑膜刺激征阳性的病人都要怀疑SAH。患者主诉"一生中最严重的头痛",应考虑到SAH。确诊方法是CT发现蛛网膜下腔有高密度和/或脑脊液均匀一致血性,一般在12小时内只作CT。超过12小时,如果CT阴性,必须加作脑脊液检查。SAH 的CT诊断率为90%以上,特别是脑干周围的基底池、侧裂池、纵裂池。若出血极少或出血后数天,CT检查可能是阴性。此时,腰穿发现蛛网膜下腔出血或CSF黄变提示最近有出血。 (2)脑脊液检查
用传统方法不能确定是SAH还是误穿出血时,一定作脑脊液分光光度检查。 (3)利用CT上血液浓缩区判定动脉瘤的部位: ①出血在脚间池和环池,一般无动脉瘤或无前循环动脉瘤。 ②鞍上池不对称出血提示颈内动脉系统的动脉瘤。 ③外侧裂出血提示大脑中动脉动脉瘤。 ④额叶半球间裂基底部、前纵裂池出血提示前交通动脉的动脉瘤。 (4)脑血管造影明确病因 脑血管造影是确诊动脉瘤的金标准,一般选在发病后三天内或三周后。 [治疗] 一、一般治疗 SAH患者最好在重症监护病房进行生命体征监测,直至诊断明确、手术治疗和术后病情稳定。出血急性期,应绝对卧床休息,可应用止血剂、止痛剂和镇静剂,保持大便通畅,控制血压,防治抽搐、消化道出血各维持水电解质平衡。 二、抗血管痉挛治疗 脑血管痉挛是在SAH后,颅底容量大血管迟发性收缩,常在血管造影或脑血流上表现为受累血管远端区域的灌注减少。造影上血管痉挛有典型的短暂过程--出血后3~5天开始,5~14天狭窄到最大,2~4周后逐渐恢复。约半数病例血管痉挛表现为迟发性神经系统缺损,可缓解或发展为脑梗死。15%~20%的患者标准治疗后发生脑卒中或死于血管痉挛。 建议:尽早应用尼莫地平以减少SAH相关的严重神经功能缺损。 尼莫地平可减少SAH相关的严重神经功能缺损,临床状况良好的患者(Hunt & Hess分级Ⅰ、Ⅱ、Ⅲ级)应尽早给药(10mg~20mg,静点1mg/h,连续14天),此期最易因血管痉挛导致神经功能缺损。最近的研究表明:尼莫地平还能降低Ⅳ、Ⅴ级患者的死亡率和致
2010 年美国脑出血诊治指南精要 丁香园站友脑壳译 急诊诊断与评估: 推荐迅速行CT 或MRI 以鉴别缺血性卒中和脑出血(I 类A 级证据)。 可行CTA 和增强CT 以帮助确定高危患者血肿扩大,CTA、CTV、增强CT、增强MRI、MRA 和MRV 有助于评估潜在的结构损害,包括血管畸形和肿瘤(若临床怀疑或影像学怀疑)(IIa 类 B 级证据)。 脑出血的药物治疗: 患有严重凝血因子缺乏或血小板减少的患者需接受适当的凝血因子或血小板替代治疗(I 类 C 级证据)。 由口服抗凝血药(OAC)导致INR 升高的脑出血患者需停止服用华法林,给予维生素K 依赖性因子替代治疗并纠正INR,同时静脉给予维生素K(I 类C 级证据)。与新鲜冰冻血浆(FFP)相比,凝血酶原复合体浓缩物(PCC)并未提高患者预后,但患者并发症可能比使用FFP 者少,因此有理由将PCC作为FFP 的替代物(IIa 类 B 级证据)。重组因子VIIa(rFVIIa)不能替代所有凝血因子,尽管其可能使INR 降低,但体内凝血功能可能尚未得到恢复,因此,对于需要逆转OAC 的脑出血患者来说,不建议常规将rFVIIa 作为唯一的药物(III 类 C 级证据) 虽然对无凝血病的患者来说rFVIIa 可限制血肿体积增大,但血栓栓塞风险却有增加,并且对患者无选择地使用rFVIIa 并未获得明确的临床益处。因此,不推荐对患者无选择地使用rFVIIa(III 类 A 级证据)。在做出任何推荐使用rFVIIa 的决定之前,需进行进一步研究,以确定对筛选后的患者使用rFVIIa是否能够获益。 给予有抗血小板治疗史的脑出血患者输注血小板,其作用尚不明确,尚需深入研究(IIb 类 B 级证据)。 为预防脑出血患者静脉血栓栓塞,需给予间歇气压疗法并穿戴弹力袜(I 类B 级证据) 对于脑出血发生后1-4 天无法活动的患者,在确认出血停止后,可考虑给予低剂量低分子肝素或普通肝素皮下注射以预防静脉血栓栓塞。 血压: 直到目前正在进行的脑出血患者血压干预试验全部完成前,医生必须根据目前尚不完整的有效证据来调控患者血压。目前推荐的血压控制目标如下(IIb 类 C 级证据): (1)若收缩压>200mmHg 或平均动脉压>150mmHg 的患者,则可考虑积极降压,给予静脉持续输注降压药,每 5 分钟监测一次血压。 (2)若收缩压>180mmHg 或平均动脉压>130mmHg 且颅内压有升高可能的患者,则可行颅内压监测,并采用间歇或持续给药以降低血压,同 时保持脑灌注压≥60mmHg。 (3)若收缩压>180mmHg 或平均动脉压>130mmHg 且无证据显示颅内压升高,则可适当降压(如将平均动脉压降到110mmHg 或目标血压降收缩压在150~200mmHg 的住院患者,将收缩压迅速降至140mmHg 或许是安全的(IIa 类 C 级证据)。 住院患者继发性脑损伤的防治: 初期脑出血患者的监护和治疗应在具有神经重症监护专业技能医护人员的ICU 进行。 应监测血糖并使血糖维持在正常水平(I 类 C 级证据)。 癫痫发作应给予抗癫痫药物治疗(I 类 A 级证据)。对于精神状态抑郁比脑损伤程度更重的患者,或许有指征进行持续脑电监测(IIa 类 B 级证据)。患者有精神异常且脑电图上呈现癫痫发作应给予抗癫痫药物治疗(I 类 C 级证据)。不应给予预防性抗癫痫药物治疗(III 类 B 级证据)。 操作规程与外科治疗: GCS 评分<8 分的患者,有小脑幕切迹疝表现的患者,脑室出血者,或脑积水者可考虑行颅内压监测并予治疗。脑灌注压在50~70mmHg 的患者可根据其脑自身调节状态维持该压力(IIb 类 C 级证据)。 作为脑积水的一种治疗方法,脑室引流可用于意识水平下降的患者(IIb 类 B 级证据)。 虽然对脑室出血患者向其脑室注入重组组织型纤溶酶激活剂似乎并发症发生率相当低,但该项治疗措施的有效性和安全性尚不确定,需进一步深入研究(IIb 类 B 级证据)。 对大多数脑出血患者而言,外科手术的有效性尚不明确(IIb 类 C 级证据)。 小脑出血伴神经功能进行性恶化者或伴脑干受压者或伴梗阻性脑积水者需尽快行血肿清除术(I 类 B 级证据)。不推荐对此类患者首选脑室引流而不是手术清除血肿(III 类 C 级证据)。 幕上脑叶血肿>30m且血肿距脑表面在1cm 以内者,可行标准开颅血肿清除术(IIb 类 B 级证据)。 微创血肿清除术(用或不用溶栓剂的立体定向或内镜吸除)的有效性尚不确定,需进一步深入研究(IIb 类B 级证据)。 虽然理论上很吸引人,但是目前尚无证据表明超早期幕上血肿清除可提高患者预后或降低死亡率。极早期
2016 年中国脑卒中大会发布了《中国急性缺血性脑卒中静脉溶栓指导规范》,现整理如下,供各位参考学习。 急性缺血性脑卒中的发病率、致残率和病死率均高,严重影响人类健康和生活。目前 超早期采用重组组织型纤溶酶原激活剂 (recombinant tissue plasmmogen activator, rt-PA) 静脉溶栓是改善急性缺血性脑卒中结局最有效的药物治疗手段,已被我国和许多 国家指南推荐,但目前急性缺血性脑卒中溶栓治疗的比例仍然很低。 近期研究显示,约 20% 的患者于发病 3 小时之内到达急诊室,12.6% 的患者适合溶 栓治疗,只有2.4% 的患者进行了溶栓治疗,其中使用rt-PA 静脉溶栓治疗为1.6% 。开展急性缺血性脑卒中超早期溶栓治疗的一个主要难点是,大多数患者没有及时送达 医院或各种原因的院内延迟。 为使更多急性缺血性脑卒中患者获得溶栓治疗并从中受益,美国等西方发达国家已普遍进行相应的医疗救治体系改革,包括完善院外医疗急救转运网络,组建院内卒中快速抢救小组,开通急诊「绿色通道」,建立卒中中心和卒中中心的认证体系等措施, 其核心就是要让公众都知道卒中是急症,卒中发生后应尽快送达有能力进行卒中溶栓 治疗的医院,并获得规范性溶栓治疗。 为使溶栓这一有效疗法能更好、更广泛地在我国使用,提高缺血性脑卒中急性期的救治率,脑防委特组织全国脑血管病权威专家制定静脉溶栓指导规范如下,其中的推荐 强度和证据等级采用《中国急性缺血性脑卒中诊治指南 2014》的标准。 溶栓相关公众教育 为使急性缺血性脑卒中患者获得及时救治,首先应能够识别脑卒中的发生。研究显示 公众对脑卒中临床表现的相关知识仍然十分匮乏。根据加利福尼亚州急性卒中登记(California Acute Stroke Pilot Registry, CASPR) 报告若所有患者能在发病后早期就诊,则 3 h 内溶栓治疗的总体比例可由 4.3% 上升至 28.6%, 因此开展更多的以教育卒中 患者更早寻求治疗的宣传活动是必要的。 有效的社区教育工具包括印刷材料、视听节目、网络在线宣传、社区宣讲、板报以及 电视广告。卒中教育不应仅针对潜在的患者,也应包括他们的亲属、公共服务部门比 如警察以及医护人员,使他们能够在必要时启动急救医疗服务系统。公众教育的关键是当可疑卒中发生时应立即拨打 120 等急救电话。 推荐:应积极开展针对大众的科普宣传和对医生进行脑卒中规范化诊治的相关培训, 加强全社会脑卒中应尽早救治的意识,减少脑卒中就医的时间延误,尽可能提高急性缺血性脑卒中患者的静脉溶栓使用率。 院前处理
2015年脑出血诊疗指南(转载) 发表者:施俊峰3005人已访问 一、概述 脑出血(Intracerebral Hemorrhage,ICH)是神经内外科最常见的难治性疾病之一,亚洲国家ICH占脑卒中患者的25%-55%,而欧美国家ICH仅占脑卒中患者的10%-15%。ICH1个月死亡率髙达35%-52%,6个月末仍有80%左右的存活患者遗留残疾,是中国居民死亡和残疾的主要原因之一。规范ICH的诊断标准和治疗技术,有利于降低其死亡率和致残率。欒驻边東鏽肠鈐橱縉态儺該籁縣嶁洁钟须縟漵鹜鳌瘋贲维壘僥蓽類課鈞輦锊擊躦热蹑弃锚轨褸缀詭钰藶桢寫鎖徑镉竄还殺蝎評漣萤刪蘿贖。 二、脑出血的分类 脑出血的危险因素及病因以高血压、脑血管淀粉样变性(Cerebral Amyloid Angiopathy,CAA)、脑动静脉畸形、脑动脉瘤、肿瘤卒中、凝血功能障碍等多见。目前国际上尚无公认的分类,欧洲将ICH分为原发性脑出血、继发性脑出血和原因不明性脑出血;美国有学者将ICH命名为非动脉瘤性、非AVM性、非肿瘤性自发性脑出血。原发性脑出血与继发性脑出血的分类,目前得到较多认可。项龛麩钱鸸厲攙織项与嵘槳矚霁遞屢鼋縶礬跻綆蛴诂伞擁親凜榉褻蝈謾腎鹄禀黄鲧紇蠟颉峦镏 韩酱鹾贻務風决帱韧谬鑰諸嵝镀濁祕鸱莱鳏。 继发性脑出血一般指有明确病因的脑出血,多由脑动静脉畸形、脑动脉瘤、使用抗凝药物、溶栓治疗、抗血小板治疗、凝血功能障碍、脑肿瘤、脑血管炎、硬脑膜动静脉瘘、烟雾病、静脉窦血检形成等引起,占ICH的15%-20%。嫻滗煙覯幃谡裊黪邐闯脑浏瀨測罢钰镇铄圍鱸鎖觎缅熾钢寬樱鉉讴渾鸺极販黩愤谳临个錟苁遺狰瓔鋮鋒觀 藶实滠儼齐鄆跃馱烦蠣陨東閨傳。 原发性脑出血指无明确病因的脑出血,多数合并有髙血压。在我国,虽未进行大样本流行病学调査,但就现有文献资料分析,原发性脑出血合并高血压者可高达70%-80%,所以我国一直沿用“高血压脑出血”命名。而在国外医学文献中,多将该病统称为脑出血或自发性脑出血,约占所有ICH的80%-85%。谝鐸轍發饧舉氲駱甌鳅鰓飆滟讣鵬喬臚枨纊虏繭詵财謙沦吶蘭髏麼島羋广斷駕犖銩謎幫嬋鹗场騁詛烂應乔轅 鈀馱贩諭晉訂护腊侪坞盧鋰锵。 本指导规范仅限于原发性脑出血的诊断及治疗。 三、辅助检查
神经内科诊疗指南技术操作规范 目录 第一部分神经内科诊疗指南 第一章偏头痛 第二章短暂脑缺血发作 第三章脑梗死 第四章脑出血 第五章蛛网膜下腔出血 第六章急性脊髓炎 第七章急性炎症性脱髓鞘性多发性神经病 第八章帕金森病 第九章重症肌无力 第十章癫痫 第十一章面神经炎 第十二章单纯疱疹病毒脑炎 第二部分神经内科技术操作规范 腰椎穿刺术 神经内科诊疗指南 第一章偏头痛 偏头痛(migraine)就是一种反复发作得血管性头痛,呈一侧或双侧疼痛,常伴恶心或呕吐,对光或声音刺激敏感,少数典型者发作前可出现各种视觉、感觉、运动等先兆。常有家族史。在女性中多见,常在青春期起病,少数在成人期或儿童期起病。根据不同得临床表现分为多种类型:普通型、典型、基底动脉型、眼肌
麻痹型、偏瘫型、视网膜、偏头痛等位症等。 【诊断】偏头痛诊断标准(国际头痛学会) 一、无先兆得偏头痛 1、至少5次下述2~4得发作 2、头痛持续4~72小时(未经治疗或无效得治疗) 3、头痛至少具有下列2个特征 (1)一侧性 (2)搏动性 (3)中等强度或剧烈(影响日常生活) (4)上楼或其她类似得日常活动使之加重 4、头痛中至少有下列得1项 (1)恶心与或呕吐 (2)畏光及畏声 5、至少有下列之一 (1)病史、体检包括神经系统检查显示非继发性头痛 (2)病史,及-或体检,与-或神经系统检查显示为继发性头痛,但被进一步检查所否定 (3)有继发性头痛,但首次偏头痛发作与引起继发性头痛得疾病在时间上无关 二、有先兆得偏头痛 1、至少2次下述2得发作。 2、下列4项中至少有3项 (1)有一次或多次完全可逆得先兆,先兆得症状表明局灶性大脑皮层与-或脑干功能障碍 (2)至少1种先兆逐渐出现超过4分钟或多种先兆依次出现 (3)先兆持续时间不超过60分钟(1种以上先兆,时间可按比例延长) (4)先兆后头痛与先兆间隔不定,少于60分钟(也可在先兆前或与先兆同时) 3、至少有下列之一 (1)病史、体检包括神经系统检查显示非继发性头痛。
脑出血诊疗规范 脑出血是指非外伤性脑实质内出血。在脑出血中大脑半球出血占80%,脑干和小脑出血约占20%。 一.诊断 (一)一般性诊断 1.临床特点 (1)多在动态下急性起病; (2) 突发出现局灶性神经功能缺损症状,常伴头痛、呕吐,可伴有血压增高、意识障碍和脑膜刺激征。 2.辅助检查 (1)头颅CT检查;是诊断脑出血最有效最迅速的方法。脑出血CT 扫描示血肿灶为高密度影、边界清楚。 (2)头颅MRI检查:对急性期脑出血的诊断CT优于MRI,但MRI检查能更准确地显示血肿演变过程,对某些出血患者的病因探讨会有所帮助,如能较好地鉴别瘤卒中,发现AVM及动脉瘤。 (3)脑血管造影:中青年非高血压性脑出血,或CT和MRI 检查怀疑有血管异常时,应进行脑血管造影检查,脑血管造影可清楚地显示异常血管及显示出造影剂外露的破裂血管和部位。 (4)腰穿检查;脑出血破入脑室或蛛网膜下腔时,腰穿可见血性脑脊液。在没有条件或不能进行CT扫描者,可进行腰穿检查协助诊断脑出血,但阳性率仅为60%左右。对大量的脑出血或脑疝早期,腰穿要慎重,以免诱发脑疝。
(5)出血量的估算:临床可采用简便易行的多田氏公式,根据CT影像估算出血量。方法如下: 出血量=0.5×最大面积长轴(cm)×最大面积短轴(cm)×层面数(二)各部位脑出血的临床诊断要点 1.壳核出血:是最常见的脑出血,约占50%-60%,出血经常波及内囊。 (1)对侧肢体偏瘫,优势半球出血常出现失语。 (2)对侧肢体感觉障碍,主要是痛、温觉减退。 (3)对侧偏盲。 (4)凝视麻痹,呈双眼持续性向出血侧凝视。 (5)尚可出现失用、体像障碍、记忆力和计算力障碍、意识障碍。 2.丘脑出血:约占20% (1)丘脑性感觉障碍:对侧半身深浅感觉减退,感觉过敏或自发性 疼痛。 (2)运动障碍:出血侵及内囊可出现对侧肢体瘫痪,多为下肢重于 上肢。 (3)丘脑性失语:言语缓慢而不清、重复言语、发音困难、复述差、 朗读正常。 (4)丘脑性痴呆:记忆力减退、计算力下降、情感障碍、人格改变。 (5)眼球运动障碍:眼球向上注视麻痹,常向内下方凝视。 3.脑干出血:约占10%,绝大多数为脑桥出血,偶见中脑出血,延髓 出血极罕见。
中国脑出血诊治指南
中国脑出血诊治指南(2014) 2016-03-25 lsjtg文章来源阅 25 转 2 转藏到我的图书馆 微信分享: 脑出血(intracerebral hemorrhage)在脑卒中各亚型中发病率仅次于缺血性脑卒中,居第2位。人群中脑出血的发病率为(12~15)/10万人年。 在西方国家中,脑出血约占所有脑卒中的15%,占所有住院卒中患者的10%~30%,我国的比例更高,为18.8%~47.6% [1,2,3,4,5]。脑出血发病凶险,病情变化快,致死致残率高,超过70%的患者发生早期血肿扩大或累及脑室,3个月内的死亡率为20%~ 30%[1,2]。脑出血也导致了沉重的社会经济负担,2003年我国统计显示脑出血的直接医疗费用为137.2亿元/年[6]。 因此临床医生需要更多关注脑出血的诊治。近年来在脑出血的诊疗方面已经有所进展,早期、积极与合理的救治可以改善患者的临床转归[7],同时国内外研究者仍在不懈努力探寻有效的治疗方法。 为此,中华医学会神经病学分会脑血管病学组总结了近年来国内外研究进展,参考了相关的国际指南[7,8,9,10,11],在对中国脑血管病指南第一版[12]脑出血诊治部分更新修订的基础上编写了本指南,主要适用于原发脑出血(继发于外伤的脑出血不在本指南讨论范围)。本指南的修订原则、推荐强度及证据等级标准遵循中华医学会神经病学分会脑血管病学组有关共识[13]。 院前处理
院前处理的关键是迅速识别疑似脑卒中患者并尽快送到医院。症状突发,多在活动中起病,常表现为头痛、恶心、呕吐、不同程度的意识障碍及肢体瘫痪等。 推荐意见:对突然出现脑卒中症状的患者,急救人员应进行简要评估和急救处理并尽快送往就近有条件的医院(Ⅰ级推荐,D级证据)。 诊断与评估 脑出血的诊断与评估包括:病史与体征、影像学检查、实验室检查、疾病诊断及病因分型等。 一、病史与体征 1.病史采集: 重点询问患者或目击者脑卒中发生的时间、症状、当时的活动情况、年龄及下述情况:是否有外伤史、高血压病史、缺血性脑卒中、糖尿病史、吸烟及饮酒史、用药史(包括是否服用阿司匹林、氯吡格雷、华法林或其他抗凝药物)、有无药物滥用(如可卡因等)、是否存在凝血功能障碍或其他诱发出血的内科疾病(如肝病等)。 2.一般体格检查、神经系统体格检查与病情评估: 首先对患者生命体征进行评估,在完成气道、呼吸和循环功能评估后,进行一般体格检查和神经系统体检,可借助脑卒中量表评估病情严重程度、判断患者预后及指导选择治疗措施。常用的量表有:(1)格拉斯哥昏迷量表(GCS);(2)美国国立卫生研究院卒中(NIHSS)量表;(3)脑出血评分量表[14,15]。
中国脑血管病临床管理指南(节选版)—脑出血临床管理(完整版) 自发性脑出血是指发生在脑实质内的出血,具有发病急、病情变化快、致死率和致残率高等特点。中国卒中学会总结近5年国内外研究进展,形成总结及推荐意见稿,组织相关专家编写本指南,本部分主要适用于脑出血患者的管理(图1)。 1 诊断及病因筛查 1.1 院前处置与诊断 推荐意见:
·患者一旦确诊为脑出血,应当立即分诊至卒中单元或神经重症监护病房(I类推荐,A级证据)。 1.2 严重程度评分 推荐意见: ·基线严重程度评分应作为脑出血患者初始评估的一部分,但不应将评分作为对脑出血预后的唯一判断指标(I类推荐,B级证据)。 1.3 脑出血的影像学评价 推荐意见: ·推荐应用神经影像(CT或MRI)进行快速影像学检查来鉴别缺血性卒中与脑出血(I类推荐,A级证据)。 ·可考虑行CTA和对比增强CT扫描来帮助识别具有血肿增大风险的患者(IIb类推荐,B级证据)。 ·当临床特征和初始影像学检查怀疑血管病变或肿瘤时,可选择行增强CT扫描、CTA、CTV、MRI、MRA、MRV及DSA确定诊断(IIa类推荐,B级证据)。 1.4 脑出血病因筛查
脑出血患者对症处理的同时,需尽快明确脑出血原因,针对病因进行治疗。 2 急性期管理 应将脑出血急性期患者送入卒中单元,给予持续生命体征监测、对症治疗(图2)。
2.1 血压管理 推荐意见: ·对于收缩压超过150mmHg、无急性降压治疗禁忌证的脑出血患者,将收缩压降至140mmHg是安全的(IIa类推荐,A级证据);并且可能改善患者的功能预后(IIa类推荐,B级证据)。
发表者:施俊峰3308人已访问 一、概述 脑出血(Intracerebral Hemorrhage,ICH)是神经内外科最常见的难治性疾病之一,亚洲国家ICH占脑卒中患者的25%-55%,而欧美国家ICH仅占脑卒中患者的10%-15%。ICH1个月死亡率髙达35%-52%,6个月末仍有80%左右的存活患者遗留残疾,是中国居民死亡和残疾的主要原因之一。规范ICH的诊断标准和治疗技术,有利于降低其死亡率和致残率。 二、脑出血的分类 脑出血的危险因素及病因以高血压、脑血管淀粉样变性(Cerebral Amyloid Angiopathy,CAA)、脑动静脉畸形、脑动脉瘤、肿瘤卒中、凝血功能障碍等多见。目前国际上尚无公认的分类,欧洲将ICH分为原发性脑出血、继发性脑出血和原因不明性脑出血;美国有学者将ICH命名为非动脉瘤性、非AVM性、非肿瘤性自发性脑出血。原发性脑出血与继发性脑出血的分类,目前得到较多认可。 继发性脑出血一般指有明确病因的脑出血,多由脑动静脉畸形、脑动脉瘤、使用抗凝药物、溶栓治疗、抗血小板治疗、凝血功能障碍、脑肿瘤、脑血管炎、硬脑膜动静脉瘘、烟雾病、静脉窦血检形成等引起,占ICH的15%-20%。 原发性脑出血指无明确病因的脑出血,多数合并有髙血压。在我国,虽未进行大样本流行病学调査,但就现有文献资料分析,原发性脑出血合并高血压者可高达70%-80%,所以我国一直沿用“高血压脑出血”命名。而在国外医学文献中,多将该病统称为脑出血或自发性脑出血,约占所有ICH的80%-85%。 本指导规范仅限于原发性脑出血的诊断及治疗。 三、辅助检查 1. 影像学检查 影像学检査是诊断ICH的重要方法,主要包括:脑CT、MRI和脑血管造影等。CT及MRI能够反映出血的部位、出血量、波及范围及血肿周围脑组织情况。
2020高血压性脑出血中国多学科诊治指南(完整版)一、概述 高血压性脑出血(hy per te n siv e i ntr ace re br al h e m or rh age,HIC H)指具有明确高血压病史患者突然发生基底核区、丘脑、脑室、小脑及脑干等部位的脑实质出血,并排除外伤、血管结构异常性疾病、凝血功能障碍、血液性疾病、系统性疾病及肿瘤性疾病引起的继发性脑出血。HIC H具有高发病率、高病死率、高致残率、高复发率的特点。HI C H的防治需要急诊科、影像科、神经内科、神经外科、重症医学科及康复科等多学科的合作。2015年中华医学会神经外科学分会、中国医师协会急诊医师分会、国家卫健委脑卒中筛查与防治工程委员会组织国内多学科专家,共同制定了《自发性脑出血诊断治疗中国多学科专家共识》,对指导和规范我国自发性脑出血(s po nt ane o us i nt r ac er e br al h emo rr h ag e,SIC H)的诊治起到了重要作用。近五年来,随着大量多学科研究进展和新的循证医学证据的发表,依据我国基本国情,将共识升级为指南将有助于国内各级医疗单位在临床实践过程中更好地制定决策。本指南主要针对我国SIC H中最常见、诊治争议较多的H IC H进行介绍,并参照2015年美国心脏协会/美国卒中协会(A HA/AS A) S IC H指南的证据级别予以推荐:推荐级别为Ⅰ级
(应当实施)、Ⅱa及(实施是适当的)、Ⅱb级(可以考虑)和Ⅲ级(无益或有害),证据级别为A级(多中心或多项随机对照试验)、B级(单中心单项随机对照试验或多项非随机对照试验)和C级(专家意见,病例研究)。 二、急救处理及神经影像学检查 1院前急救 HIC H早期进展迅速,容易出现神经功能恶化,规范的院前急救对于预后至关重要。院前处理的关键是迅速判断疑似H IC H的患者,急救人员应首先获取患者的主要病史信息,包括症状发作的时间、既往史、药物史及家庭成员联系方式等。若患者有突发头痛、呕吐、意识状态下降、肢体运动障碍、失语等表现,特别是伴有高血压或糖尿病病史时,应高度怀疑卒中。立即检查患者生命体征、意识状况及瞳孔变化,如心跳、呼吸已停止,应立即进行胸外心脏按摩和人工呼吸;如呼吸道不通畅,应立即清理气道分泌物;如呼吸频率异常,血氧饱和度下降,可现场气管插管,球囊辅助呼吸;如循环系统不稳定,心跳、血压出现异常,可快速建立静脉通道进行补液和用药,纠正循环系统的异常。在因地制宜进行初步的诊断、心肺复苏、气道处理和循环支持后,需快速将患者转运至有条件的医院。急救人员应提前通知急诊科有疑似卒中患者即将到来,以便启
. 中国脑出血诊疗指导规范来源:国家卫生计生委脑卒中防治工程委员会作2015-05-08 22:06 者:脑卒中防治系列指导规范编审委员会字体大小+ |-一、概述)是神经内外科最常见的,ICHIntracerebral 脑出血(Hemorrhage,而欧25%-55%难治性疾病之一,亚洲国家ICH 占脑卒中患者的ICH1 个月死亡率髙达仅占脑卒中患者的10%-15%。美国家ICH 左右的存活患者遗留残疾,是中国80% 6 个月末仍有35%-52%,的诊断标准和治疗技术,ICH 居民死亡和残疾的主要原因之一。规范有利于降低其死亡率和致残率。二、脑出血的分类Cerebral 脑出血的危险因素及病因以高血压、脑血管淀粉样变性()、脑动静脉畸形、脑动脉瘤、肿瘤卒CAAAmyloid Angiopathy,中、凝血功能障碍等多见。目前国际上尚无公认的分类,欧洲将分为原发性脑出血、继发性脑出血和原因不明性脑出血;美国ICH 性、非肿瘤性自发性脑AVM 命名为非动脉瘤性、非有学者将ICH 出血。原发性脑出血与继发性脑出血的分类,目前得到较多认可。继发性脑出血一般指有明确病因的脑出血,多由脑动静脉畸形、脑动脉瘤、使用抗凝药物、溶栓治疗、抗血小板治疗、凝血功能障碍、脑肿瘤、脑血管炎、硬脑膜动静脉瘘、烟雾病、静脉窦血检形成等15%-20%的。引起,占ICH 原发性脑出血指无明确病因的脑出血,多数合并有髙血压。在我国,
虽未进行大样本流行病学调査,但就现有文献资料分析,原发性脑高血压脑,所以我国一直沿用“出血合并高血压者可高达70%-80%命名。而在国外医学文献中,多将该病统称为脑出血或自发性出血”。的脑出血,约占所有ICH 80%-85% 本指导规范仅限于原发性脑出血的诊断及治疗。三、辅助检查影像学检查1. 和脑MRI CT、影像学检査是诊断ICH 的重要方法,主要包括:脑能够反映出血的部位、出血量、波及范围MRI 血管造影等。CT 及及血肿周围脑组织情况。上表现为高密度影,是诊断脑CT 在ICH 1.1 CT 扫描:使用广泛,卒中首选的影像学检査方法。可根据多田公式粗略计算血肿体积:为短为血肿的长轴,=π/6*L*S*SlicemlT 血肿体积(),式中L S 1 / 8 . ),目前有相关软件可根据Slice 为所含血肿层面的厚度(cm轴,图像精确计算血肿体积。CT 。CT)和增强扫描:包括CT CT 脑灌注成像(CTP1.2 多模式后脑组织的血供变化,可了解血肿周边血流灌注ICH CTP 能够反映扫描发现造影剂外溢是提示患者血肿扩大风险高的CT 情况。增强重要证据。上的表现较复杂,根据血肿的时间长短MRI ICH 在1.3 MRI 扫描:高信号,T2 T1 低信号,而有所不同:超急性期(0-2h):血肿为 低信号;亚等信号,T2 与脑梗死不易区别;急性期(2-72h):T1 T1 >3 周):T1、T2 均呈高信号;慢性期(急性期(3 天-3 周):
中国脑出?诊疗指导规范 脑出?(Intracerebral Hemorrhage,ICH)是神经内外科最常见的难治性疾病之?,亚洲国家ICH占脑卒中患者的25%-55%,?欧美国家ICH仅占脑卒中患者的10%-15%。ICH1个?死亡率髙达35%-52%,6个?末仍有80%左右的存活患者遗留残疾,是中国居民死亡和残疾的主要原因之?。规范ICH的诊断标 准和治疗技术,有利于降低其死亡率和致残率。 ?、概述 脑出?(Intracerebral Hemorrhage,ICH)是神经内外科最常见的难治性疾病之?,亚洲国家ICH占脑卒中患者的25%-55%,?欧美国家ICH仅占脑卒中患者的10%-15%。ICH1个?死亡率髙达35%-52%,6个?末仍有80%左右的存活患者遗留残疾,是中国居民死亡和残疾的主要原因之?。规范ICH的诊断标准和治疗技术,有利于降低其死亡率和致残率。 ?、脑出?的分类 脑出?的危险因素及病因以??压、脑?管淀粉样变性(Cerebral Amyloid Angiopathy,CAA)、脑动静脉畸形、脑动脉瘤、肿瘤卒中、凝?功能障碍等多见。?前国际上尚?公认的分类,欧洲将ICH分为原发性脑出?、继发性脑出?和原因不明性脑出?;美国有学者将ICH命名为?动脉瘤性、?AVM 性、?肿瘤性?发性脑出?。原发性脑出?与继发性脑出?的分类,?前得到较多认可。 继发性脑出??般指有明确病因的脑出?,多由脑动静脉畸形、脑动脉瘤、使?抗凝药物、溶栓治疗、抗??板治疗、凝?功能障碍、脑肿瘤、脑?管炎、硬脑膜动静脉瘘、烟雾病、静脉窦?检形成等引起,占ICH的15%-20%。 原发性脑出?指?明确病因的脑出?,多数合并有髙?压。在我国,虽未进??样本流?病学调査,但就现有?献资料分析,原发性脑出?合并??压者可?达70%-80%,所以我国?直沿?“??压脑出?”命名。?在国外医学?献中,多将该病统称为脑出?或?发性脑出?,约占所有ICH的80%-85%。 本指导规范仅限于原发性脑出?的诊断及治疗。 三、辅助检查 1.影像学检查 影像学检査是诊断ICH的重要?法,主要包括:脑CT、 MRI和脑?管造影等。CT及MRI能够反映出?的部位、出?量、波及范围及?肿周围脑组织情况。 1.1 CT扫描:使??泛,ICH在CT上表现为?密度影,是诊断脑卒中?选的影像学检査?法。可根据多?公式粗略计算?肿体积:?肿体积T(ml)=π/6L S*Slice,式中L为?肿的长轴,S为短轴,Slice为所含?肿层?的厚度(cm),?前有相关软件可根据CT图像精确计算?肿体积。 1.2 多模式CT扫描:包括CT脑灌注成像(CTP)和增强 CT。CTP能够反映ICH后脑组织的?供变化,可了解?肿周边?流灌注情况。增强CT扫描发现造影剂外溢是提?患者?肿扩?风险?的重要证据。 1.3 MRI扫描:ICH在MRI上的表现较复杂,根据?肿的时间长短?有所不同:超急性期(0-2h):?肿为T1低信号,T2?信号,与脑梗死不易区别;急性期(2-72h):T1等信号,T2低信号;亚急性期(3天-3周):T1、T2均呈?信号;慢性期(>3周):T1低信号、T2?信号。MRI在发现慢性出?及脑?管畸形??优于CT。但MRI耗时较长、费?较髙、?般不作为ICH的?选影像 学检査。 1.4 多模式MRI扫描:包括弥散加权成像(DWI)、灌注加权成像(PWI)、?抑制成像(FLAIR)、梯度回波序列(GRE)和磁敏感加权成像(SWI)等,它们能够对ICH提供更多附加信息。如SWI对早期ICH及微出?较敏感。 2.脑?管检查