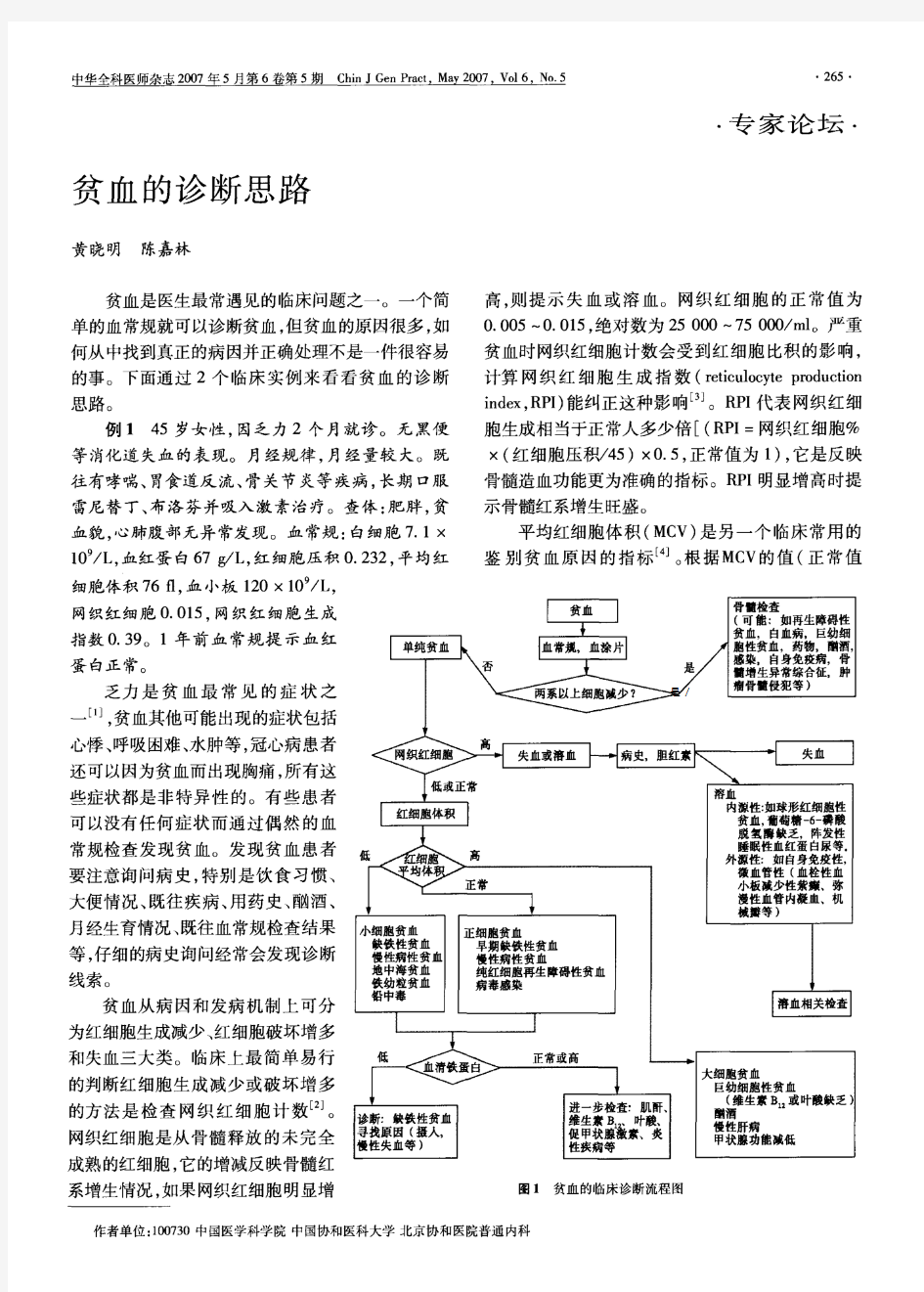

贫血是常见的症状。贫血可原发于造血器官疾病,也可能是某些系统疾病的表现。 病史询问要点: 1贫血发生是时间、病程及贫血的症状 2是否有急性、慢性失血史,如消化道溃疡、溃疡性结肠炎或其他病因引起的慢性消化道出血史常提示缺铁性贫血。对于女性患者,尤其是育龄期,月经过多、多次妊娠、或子宫出血均可引起缺铁性贫血。 3营养状况及有无偏食情况 4有无化学药物毒物接触史,如苯,铅,染料,解热镇痛类药物等。 5是否有黄疸?临床上出现黄疸应考虑溶血性贫血,但轻度黄疸也可见于恶性贫血。慢性肝病患者也常伴有叶酸缺乏性贫血或铁粒幼细胞性贫血。 6有无肝肾疾病、结核、慢性炎症及肿瘤病史,有无寄生虫病。 查体: 1皮肤巩膜黄染见于溶血性疾病、肝病。 2舌乳头萎缩见于叶酸或维生素B12缺乏,口角干裂、指甲扁平或凹陷见于缺铁性贫血。 3应特别注意有无胸骨压痛和全身表浅淋巴结及肝脾大。脾大见于慢性白血病,溶血性贫血及脾功能亢进。肝大见于肝病。 4下肢溃疡常见于溶血性贫血,尤其是镰状细胞贫血。 5神经系统体征如感觉异常、振动觉减退、共济失调等提示维生素B12缺乏的可能。 6肛门和妇科检查亦不能忽略,痔出血或该部位的肿瘤是贫血常见的原因。 相关检查: 1血常规及外周血涂片检查: a如为小细胞低色素贫血应进一步检测血清铁蛋白、血清铁、总铁结合力及红细胞游离原卟啉等,以确定是否为缺铁性贫血,并进一步查找病因。如为非缺铁性低色素性贫血,则应检测血红蛋白电泳及碱变性实验,以证实是否为珠蛋白生成障碍性贫血,或做骨髓穿刺进行铁染色,以确定是否为铁粒幼细胞贫血。 b如系大细胞贫血,应做骨髓检查及测定叶酸维生素B12水平,以确定是否有叶酸或B12缺乏,并进一步查找病因。如果不是巨幼细胞贫血,要考虑是否有骨髓增生异常综合征,或是肝病或内分泌疾患引起贫血。 c如系正常细胞性贫血,若伴网织红细胞增多,则有溶血性贫血的可能,需进一步测定血清胆红素水平,结合珠蛋白等,coombs,ham试验等溶血相关试验检查,以明确是否有溶血的存在。如网织红细胞不多,且伴有全血细胞减少者,应做骨髓涂片及活检,确定是否有再障的可能。 d周围血涂片还可以发现异形细胞,如靶形红细胞常见于珠蛋白生成障碍性贫血,泪滴样红细胞可见于骨髓纤维化,缗钱状红细胞见于多发性骨髓瘤,如见到各种异形红细胞或红细胞碎片,常提示微血管病性溶血性贫血的可能。 2网织红细胞计数:溶血性贫血是往往增高,贫血患者治疗有效时网织红也增高。网织红计数减低时要注意是否有再障的发生。 3骨髓检查:增生极度活跃见于白血病,尤其是慢性粒细胞白血病;增生明显活跃,见于白血病、增生性贫血;增生活跃见于正常骨髓或某些贫血;增生减低见于造血功能低下;增生极度减低见于造血功能明显低下,如再障。骨髓中原始细胞数量增多可见于各种白血病。骨髓活组织检查对于再生障碍性贫血、骨髓增生异常综合征、骨髓纤维化、骨髓硬化症、恶性肿瘤的骨髓转移等的诊断有较大帮助。 4贫血的病因检查:包括尿常规,肾功能、大便隐血、大便虫卵、胃肠道内镜检查,以及有关的生化、免疫学、组织病理、核素检查等。
贫血的诊断标准和分类 贫血是指外周血液在单位体积中的血红蛋白浓度、红细胞计数和(或)红细胞比容低于正常低限,以血红蛋白浓度较为重要。贫血常是一个症状,而不是一个独立的疾病,各系统疾病均可引起贫血。贫血的诊断标准及分类特点如下描述: 一、诊断标准 依据我国的标准,血红蛋白测定值:成年男性低于120g/L、成年女性低于110g/L,其红细胞比容分别低于0.42、0.37,可诊断为贫血。 贫血的诊断标准及程度 男性女 性孕妇 贫血Hb<120g/L Hb<110g/L Hb<100g/L 极重度Hb<30g/L 重度 Hb30~59g/L 中度 Hb60~89g/L
轻度 Hb90~120g/L 二、分类 1.根据病因及发病机制分类 (1)红细胞生成减少 ①干细胞增生和分化异常: 造血干细胞:再生障碍性贫血、范可尼贫血。 红系祖细胞:纯红细胞再生障碍性贫血,肾衰引起的贫血。 ②细胞分化和成熟障碍: DNA合成障碍:维生素B12缺乏,叶酸缺乏,嘌呤和嘧啶代谢缺陷(巨幼细胞贫血)。 Hb合成缺陷:血红素合成缺陷(缺铁性贫血和铁粒幼细胞贫血),珠蛋白合成缺陷(海洋性贫血)。 ③原因不明或多种机制:骨髓浸润性贫血,慢性病性贫血。 (2)红细胞破坏过多 ①内源性:
红细胞膜异常:遗传性球形细胞增多症,遗传性椭圆形细胞增多症。 红细胞酶异常:葡萄糖-6-磷酸脱氢酶缺乏症,丙酮酸激酶缺乏症。 珠蛋白合成异常:镰形细胞贫血,其他血红蛋白病。 ②外源性: 机械性:行军性血红蛋白尿,人造心脏瓣膜溶血性贫血,微血管病性溶血性贫血。 化学、物理或微生物因素:化学毒物及药物性溶血,大面积烧伤,感染性溶血。 免疫性:自身免疫性溶血性贫血、新生儿同种免疫性溶血病、药物免疫性溶血性贫血。 单核-巨噬细胞系统破坏增多:脾功能亢进。 (3)失血性贫血:急性失血性贫血、慢性失血性贫血。 2.根据细胞形态学分类 贫血类型 MCV (fl)MCH(pg) 疾 病
文章编号:1005-2224(2014)11-0805-06 DOI:10.7504/ek2014110602 儿童贫血的诊断思路 郭霞,高举 摘要:贫血为临床常见症状,严重影响患者健康和社会经济发展水平。但贫血并非一种独立疾病,病因和发病机制复杂多样。遵循贫血诊断步骤和思路,合理选择实验室检查,对于明确贫血病因、指导治疗具有极为重要的意义。本文在简要介绍贫血定义、分类基础上,着重讨论贫血的诊断步骤和小细胞贫血、正细胞贫血和大细胞贫血的诊断流程。 关键词:贫血;诊断步骤;诊断流程;儿童 中图分类号:R72文献标志码:C Diagnostic approach to childhood anemia.GUO Xia,GAO Ju.Department of Pediatric Hematology and Oncology,West China Second University Hospital,Sichuan Uinversity,Chengdu610041,China Abstract:Anemia,a very common clinical symptom,adverse?ly affects the health of anemic patients and hinders socioeco?nomic development.Nevertheless,anemia is not an indepen?dent disease entity,but rather a constellation of symptoms,re?sulting from a great variety of causes and underlying disorders. Obviously,it is very important to follow established diagnostic steps when approaching a child with anemia.This aids greatly in the documentation of underlying etiology and formulation of management of anemia.In the present paper,following a brief review of anemia definition and classification,we primarily fo?cus on the diagnostic steps of anemia and present the diagnos?tic flowcharts for microcytic,normocytic and macrocytic ane?mias respectively. Keywords:anemia;diagnostic steps;diagnostic flowchart;child 广义而言,贫血(anemia)是指血液携氧能力降低,导致组织氧气供应不足和组织缺氧的病理生理状态,与携氧分子血红蛋白(hemoglobin,Hb)的含量和理化性质密切相关。贫血是临床上常见症状,但本身不是一种独立的疾病,病因和发病机制复杂多样。据世界卫生组织(WHO)资料,世界人口的1/4存在贫血,妊娠期妇女、非妊娠生育期妇女和5岁以下儿童贫血患病率最高,分别为 41.8%、30.0%和47.4%[1]。因此,WHO推荐将贫血患病率作为评价不同国家和地区公共健康问题严重程度的指标[2]。缺铁性贫血(iron deficiency ane?mia,IDA)为最常见贫血类型,至少占贫血患者总数的50%。 紧密结合详尽病史和体格检查结果,遵循贫血临床诊断思路,对于合理选择相关实验室检查,力争明确贫血病因和指导治疗具有极为重要的临床意义。本文综合相关文献和我们的诊治体会,着重讨论儿童贫血的诊断思路和步骤,以期帮助基层儿科医师提高贫血的诊断水平。 1贫血的定义和诊断标准 临床上,贫血是指单位容积外周血中Hb含量,或红细胞计数,或红细胞压积(hematocrit,HCT)低于正常参考值下限。Hb为最常用的贫血诊断指标,测定简单快速、易于标准化。从(病理)生理学角度而言以携氧分子Hb水平作为反映贫血的指标最为合理。 确定健康人群的Hb正常参考值为贫血诊断的首要条件。不同人种和地区健康人群Hb正常低限值有一定差异,并受慢性感染、炎症、轻型地中海贫血等因素影响[3],但儿科临床上仍普遍采用WHO1972年制定的儿童贫血诊断标准,即6个月至<6岁Hb<110g/L,6~14岁Hb<120g/L(海平面)作为贫血诊断的截断值[4]。根据我国小儿血液病会议制定的小儿贫血诊断标准(1988年,河南洛阳),<10d新生儿为Hb<145g/L,10d至3个月暂定为Hb<100g/L[4]。2011年WHO将6个月 作者单位:四川大学华西第二医院儿科,四川成都610041通讯作者:高举,电子信箱:gaoju651220@https://www.doczj.com/doc/c67690312.html, 专题笔谈 儿童贫血
贫血及其鉴别诊断 贫血不是一种独立的疾病,而是指单位容积循环血液中的红细胞比积、红细胞数及/或血红蛋白量低于正常值,以及全血容量减少,并由此而引发的综合症状的总称。各种动物均常发生。 贫血的分类方法,比较使用的是按引起贫血的原因,将贫血分为失血性贫血、溶血性贫血、营养性贫血及再生障碍性贫血四种类型。 诊断要领 临床上给贫血下一个笼统的诊断并不困难,但要正确辨别贫血的性质,确定贫血的原因,则比较困难,诊断时应注意如下三个问题。 一诊断贫血的着眼点 临床诊断贫血,必须注意以下各点。 1 病史 除调查贫血原因外,还要着重了解贫血是急速发生还是缓慢发生?病程短急或缓长?群发、散发或个别发生?贫血症状是进行性加重还是治疗有效?等等。为进一步诊断提供有力依据。 2粘膜色彩 粘膜色彩对反映贫血及贫血程度敏感可靠,是认识贫血的窗口。在检查粘膜时,着重注意有无出血点,必要时可配合血管脆性试验加以印证。可视粘膜通常检查眼结膜。 3心肺机能障碍 贫血时,由于供血和血液携氧功能障碍,必然引起心肺机能不全,伴发心肺功能障碍症状,如心率、呼吸增数、呼吸困难等。对于反映贫血程度也是一个佐证。 4 贫血程度 贫血的程度,主要由贫血指标减少的程度和治疗效应两个方面反映出来。而这两个方面又都由外周血液和骨髓造血功能综合的反映出来。在数量变化上,仅外周血液成分减少而骨髓造血效应无变化者,贫血比较轻微;反之,外周血液成分显著减少,骨髓造血功能效应也减退者,贫血则比较重剧。治疗效应也是如此,经过治疗,外周血液成分尤其是网织红细胞增多,骨髓造血出现增生效应的,贫血比较轻微;反之,虽经施治,外周血液成分有所回升,而骨髓造血仍无增生效应,则贫血程度重剧,可能属于在生障碍性贫血。 5 贫血指标的一致性 反映血液成分的量变(数量差异)和质变(形态差异、比率变异等)的各个指标之间几乎都有一致性,例如红细胞数与血红蛋白量,外周血液红、粒细胞比率与骨髓红、粒细胞比率,以及外周血象和骨髓象都有一致性,彼此呼应。如果相应指标之间变化不一致,则应仔细探讨其原因,尽力纠正,方可获得正确的结论。 二诊断贫血和鉴别贫血性质的指标及其临床评价 诊断贫血的指标,临床最常用的有红细胞、红细胞压积、血红蛋白、红细胞象及骨髓细胞象。前三项是辨别贫血与否不可缺少的基础指标,任何一项或三项都低于正常值,即可认
地中海贫血的诊断方法 B-地中海贫血的筛查和诊断主要依赖实验室检查,方法主要有: 1 血常规检测 地中海贫血的重要特征之一是小细胞低色素性贫血,如MCV≤80 fl,MCH≤25.0 Pg,则可疑为地中海贫血患者或基因携带者,可同时测定血清铁和铁蛋白,以排除缺铁性贫血。 2 红细胞渗透脆性试验(一管法) 其原理是地中海贫血红细胞膜表面粗糙、凹陷、折叠和浆膜扩展,膜与内容物之比增大,对渗透溶解的抗性增加,在0.32%(或0.36%)NaC1中溶解度降低(脆性降低)。一管法可用于地中海贫血群体筛查。 3 血红蛋白(Hb)电泳Hb电泳 是检测地中海贫血、异常血红蛋白最常用的方法,可观察到HbE、HbH等异常血红蛋白区带,同时可定量检测HbF、HbA2的含量并区分常见类型的地中海贫血。有研究显示MCV、Hb电泳和红细胞脆性实验三者联合检测的灵敏度可达100%,阴性预告值达100%,联合特异度可达100%,阳性预告值达100%DS。 4 高效液相色谱技术(HPLC) 原理:采用微柱法离子交换层析和梯度洗脱技术,全自动分析仪可分离血红蛋白的变异体与亚型,容易发现重型和轻型B地中海贫血。在操作上,HPLC采用的是全血标本,不需要制备Hb液,只要将全血标本直接放在仪器上,通过电脑操作便能实现HbA、HbA2、HbF等定
量检测。优点:所需样本量少,自动化程度高,操作简单,快速,能消除人为误差,结果准确。HPLC也可用于胎儿脐带血的产前诊断,可诊断出重型B地中海贫血,但不能区分正常胎儿和杂合子胎儿。近年来,地中海贫血高发地区也采用此法进行携带者检测。 5 基因诊断 近年来,随着分子生物学研究领域的不断发展,从最初的B珠蛋白基因簇限制性酶切多态性检测至目前的聚合酶链反应(PCR)技术结合其他分子生物学方法,B地中海贫血的诊断已逐步改进和完善。基因诊断方法有下列几种: 5.1 限制性片段长度多态性连锁分析(RFLP连锁分析) 原理:DNA限制性内切酶可识别并切割DNA上特定的核苷酸序列,得到一定长度的DNA片段,而碱基的突变可导致酶切位点的丢失或形成,从而改变酶切片段的大小。突变基因在经过相应的限制性内切酶水解后,其电泳条带的数量和大小就会发生改变,根据这些改变可判断出突变是否存在。缺点:由于单独使用该方法,不能直接测出受试者突变基因的类型,必须结合寡核苷酸探针等技术,故其应用范围有一定限制,且操作繁琐。如果母亲或父亲在所有的多态性位点上都为纯合子,无法用此方法进行产前诊断,或者患儿和父母所有位点上都是杂合状态,只能进行50%的排除性诊断。 5.2 探针斑点杂交技术(allele—specific oligonucleotide ASO)应用引物扩增珠蛋白基因,同时合成与正常序列和突变序列完全互补的寡核苷酸探针。将PCR扩增产物点在尼龙膜上,分别与
贫血的诊断思路及鉴别诊断
贫血是常见的症状。贫血可原发于造血器官疾病,也可能是某些系统疾病的表现。 病史询问要点: 1贫血发生是时间、病程及贫血的症状 2是否有急性、慢性失血史,如消化道溃疡、溃疡性结肠炎或其他病因引起的慢性消化道出血史常提示缺铁性贫血。对于女性患者,尤其是育龄期,月经过多、多次妊娠、或子宫出血均可引起缺铁性贫血。 3营养状况及有无偏食情况 4有无化学药物毒物接触史,如苯,铅,染料,解热镇痛类药物等。 5是否有黄疸?临床上出现黄疸应考虑溶血性贫血,但轻度黄疸也可见于恶性贫血。慢性肝病患者也常伴有叶酸缺乏性贫血或铁粒幼细胞性贫血。 6有无肝肾疾病、结核、慢性炎症及肿瘤病史,有无寄生虫病。 查体: 1皮肤巩膜黄染见于溶血性疾病、肝病。 2舌乳头萎缩见于叶酸或维生素B12缺乏,口角干裂、指甲扁平或凹陷见于缺铁性贫血。 3应特别注意有无胸骨压痛和全身表浅淋巴结及肝脾大。脾大见于慢性白血病,溶血性贫血及脾功能亢进。肝大见于肝病。 4下肢溃疡常见于溶血性贫血,尤其是镰状细胞贫血。 5神经系统体征如感觉异常、振动觉减退、共济失调等提示维生素B12缺乏的可能。 6肛门和妇科检查亦不能忽略,痔出血或该部位的肿瘤是贫血常见的原因。 相关检查: 1血常规及外周血涂片检查: a如为小细胞低色素贫血应进一步检测血清铁蛋白、血清铁、总铁结合力及红细胞游离原卟啉等,以确定是否为缺铁性贫血,并进一步查找病因。如为非缺铁性低色素性贫血,则应检测血红蛋白电泳及碱变性实验,以证实是否为珠蛋白生成障碍性贫血,或做骨髓穿刺进行铁染色,以确定是否为铁粒幼细胞贫血。 b如系大细胞贫血,应做骨髓检查及测定叶酸维生素B12水平,以确定是否有叶酸或B12缺乏,并进一步查找病因。如果不是巨幼细胞贫血,要考虑是否有骨髓增生异常综合征,或是肝病或
贫血诊治指南 疾病简介: 贫血(anemia)是指人体外周血红细胞容量臧少,低于正常范围下限的一种常见的临床症状。由于红细胞容量测定较复杂,临床上常以血红蛋白(Hb)浓度来代替。我国血液病学家认为在我国海平面地区,成年男性Hb<120g/L,成年女性(非妊娠)Hb<110g/L,孕妇Hb<100g/L就有贫血。治疗上主要是对症、对因治疗。 发病原因 基于不同的临床特点,贫血有不同的分类。如:按贫血进展速度分急、慢性贫血;按红细胞形态分大细胞性贫血、正常细胞性贫血和小细胞低色素性贫血;按血红蛋白浓度分轻度、中度、重度和极重度贫血;按骨髓红系增生情况分增生性贫血(如溶血性贫血、缺铁性贫血、巨幼细胞贫血等)和增生低下性贫血(如再生障碍性贫血)。 临床上常从贫血发病机制和病因的分类: (一)红细胞生成减少性贫血 造血细胞、骨髓造血微环境和造血原料的异常影响红细胞生成,可形成红细胞生成减少性贫血。 1.造血干祖细胞异常所致贫血 (1)再生障碍性贫血(aplastic anemia,AA):AA是一种骨髓造血功能衰竭症,与原发和继发的造血干祖细胞损害有关。部分全血细胞减少症的发病机制与B细胞产生抗骨髓细胞自身抗体,进而破坏或抑制骨髓造血细胞有关。 (2)纯红细胞再生障碍贫血(pure red cell anemia,PRCA):PRCA是指骨髓红系造血干祖细胞受到损害,进而引起贫血。依据病因,该病可分为先天性和后天性两类。先天性PRCA即 Diamond-Blackfan综合征,系遗传所致;后天性PRCA 包括原发、继发两类。有学者发现部分原发性PRCA患者血清中有自身EPO或幼红细胞抗体。继发性PRCA主要有药物相关型、感染相关型(细菌和病毒,如微小病毒B19、肝炎病毒等)、自身免疫病相关型、淋巴细胞增殖性疾病相关型(如胸腺瘤、淋巴瘤、浆细胞病和淋巴细胞白血病等)以及急性再生障碍危象等。 (3)先天性红细胞生成异常性贫血(congenital dyserythropoietic anemia,CDA):CDA是一类遗传性红系干祖细胞良性克隆异常所致的、以红系无效造血和形态异常为特征的难治性贫血。根据遗传方式,该病可分为常染色体隐陛遗传型和显性遗传型。
地中海贫血的诊断方法 Document number:PBGCG-0857-BTDO-0089-PTT1998
地中海贫血的诊断方法 B-地中海贫血的筛查和诊断主要依赖实验室检查,方法主要有: 1 血常规检测 地中海贫血的重要特征之一是小细胞低色素性贫血,如MCV≤80 fl,MCH≤25.0 Pg,则可疑为地中海贫血患者或基因携带者,可同时测定血清铁和铁蛋白,以排除缺铁性贫血。 2 红细胞渗透脆性试验(一管法) 其原理是地中海贫血红细胞膜表面粗糙、凹陷、折叠和浆膜扩展,膜与内容物之比增大,对渗透溶解的抗性增加,在0.32%(或0.36%)NaC1中溶解度降低(脆性降低)。一管法可用于地中海贫血群体筛查。 3 血红蛋白(Hb)电泳Hb电泳 是检测地中海贫血、异常血红蛋白最常用的方法,可观察到HbE、HbH等异常血红蛋白区带,同时可定量检测HbF、HbA2的含量并区分常见类型的地中海贫血。有研究显示MCV、Hb电泳和红细胞脆性实验三者联合检测的灵敏度可达100%,阴性预告值达100%,联合特异度可达100%,阳性预告值达100%DS。 4 高效液相色谱技术(HPLC) 原理:采用微柱法离子交换层析和梯度洗脱技术,全自动分析仪可分离血红蛋白的变异体与亚型,容易发现重型和轻型B地中海贫血。在操作上,HPLC采用的是全血标本,不需要制备Hb液,只要
将全血标本直接放在仪器上,通过电脑操作便能实现HbA、HbA2、HbF等定量检测。优点:所需样本量少,自动化程度高,操作简单,快速,能消除人为误差,结果准确。HPLC也可用于胎儿脐带血的产前诊断,可诊断出重型B地中海贫血,但不能区分正常胎儿和杂合子胎儿。近年来,地中海贫血高发地区也采用此法进行携带者检测。 5 基因诊断 近年来,随着分子生物学研究领域的不断发展,从最初的B珠蛋白基因簇限制性酶切多态性检测至目前的聚合酶链反应(PCR)技术结合其他分子生物学方法,B地中海贫血的诊断已逐步改进和完善。基因诊断方法有下列几种: 5.1 限制性片段长度多态性连锁分析(RFLP连锁分析) 原理:DNA限制性内切酶可识别并切割DNA上特定的核苷酸序列,得到一定长度的DNA片段,而碱基的突变可导致酶切位点的丢失或形成,从而改变酶切片段的大小。突变基因在经过相应的限制性内切酶水解后,其电泳条带的数量和大小就会发生改变,根据这些改变可判断出突变是否存在。缺点:由于单独使用该方法,不能直接测出受试者突变基因的类型,必须结合寡核苷酸探针等技术,故其应用范围有一定限制,且操作繁琐。如果母亲或父亲在所有的多态性位点上都为纯合子,无法用此方法进行产前诊断,或者患儿和父母所有位点上都是杂合状态,只能进行50%的排除性诊断。
贫血的鉴别诊断 贫血(anemia)是由多种原因引起的外周血单位容积内的血红蛋白(Hb)浓度、红细胞计数(RBC)及血细胞比容(Hct)低于本地区、相同年龄和性别的人群的参考范围下限的一种症状。贫血是最常见的临床症状之一,既可以是原发于造血器官的疾病也可以是某些系统疾病的表现。如果骨髓生成不能代偿红细胞的破坏或丢失,则任何能损伤红细胞的产生或加速其破坏的情况都会导致贫血。 贫血临床表现及分类 贫血的临床表现主要是由体内器官组织缺氧和机体对缺氧的代偿机制(氧化的血流量增多和组织对氧的利用率增加)所引起,同时也决定于引起贫血的基础疾病。由于贫血可影响机体全身器官和组织,其所导致的临床症状和体征可涉及全身各系统(如下表)。 贫血的临床表现
贫血基于不同的临床特点有不同的分类,主要有按细胞形态学变化、骨髓增生程度及发病机制进行分类。各类分类法各有其优缺点,临床上常将形态学分类和病因及发病机制分类相结合应用,对贫血进行诊断。 (一)根据细胞形态学分类 外周血常规检查是诊断贫血最基本也是最重要的检查,镜下对红细胞形态的认真观察,对红细胞相关检查结果的综合分析,利于贫血的诊断及鉴别诊断。 根据MCV、MCH、MCHC对贫血进行分类 同时,通过对镜下红细胞形态的观察,当某类异常形态较多出现时,对贫血的疾病诊断也有重要提示作用。如小细胞低色素性红细胞增多时常见于缺铁性贫血。 (二)根据骨髓有核细胞增生程度及形态学特征对贫血的分类 通过对患者骨髓涂片进行检查,可观察红细胞增生情况和
形态学变化,对贫血进行分类,可分为:1、增生性贫血:多见于溶血性贫血,失血性贫血,缺铁性贫血;2、增生不良性贫血:多见于再生障碍性贫血,纯红细胞再生障碍;3、骨髓红系成熟障碍性贫血(红细胞无效性生成):见于巨幼细胞性贫血、MDS和慢性疾病性贫血。 (三)根据贫血的病因及发病机制分类 贫血发生的病理生理机制可分为骨髓生成减少、红细胞破坏过多和失血三大类。 贫血的诊断 贫血的正确诊断需综合分析临床症状、体征和各种实验室检查才能获得。贫血诊断常进行的实验室检查有血常规检查、红细胞形态观察、网织红细胞计数、骨髓细胞形态学及病理组织学检查、病因检查等。其诊断包括以下三个步骤: (一)确定有无贫血 在确定有无贫血时,Hb和Hct为最常用的诊断指标。
6岁以下儿童贫血诊断程序 贫血的诊断主要依靠检查外周血的血红蛋白(Hb)、红细胞数(RBC)和红细胞比积(Hct)。贫血的形态学分类需要借助红细胞三个平均值等参数。网织红细胞计数是每个贫血病人必须检查的项目,它对于鉴别贫血的基本性质有重要意义。直方图的观察分析,血涂片红细胞形态、大小等特征的观察对贫血的鉴别诊断有重要参考价值。对于缺铁性贫血、巨幼细胞贫血和溶血性贫血,必要的生化检查是必不可少的。溶血性贫血又是一大类贫血,病因很多,需要按照一定的程序进行检查。骨髓检查必须掌握临床适应证。 有关贫血的诊断,应当按以下程序进行: 1. 判断有无贫血和贫血的程度,可以通过检查Hb、RBC和Hct三个参数得出结论。其 中以Hb检查最为关键,6个月-6岁儿童两次检查Hb<110g/L就可以诊断(居住在高原地区海拔每升高1000m,血红蛋白上升4%)。贫血程度也主要根据Hb,低于上述标准,至91g/L 以上为轻度贫血,61~90g/L为中度贫血,31~60g/L为重度贫血;≤30g/L为极重度贫血。6个月以下儿童血红蛋白在新生儿期<145g/L,1-4月时<90g/L,4-6月时<100g/L者可诊断贫血。 一般来讲,贫血时Hb和RBC数减低是一致的。每减少10g/LHb与减少0.33×1012/L RBC数相当。但是,缺铁性贫血时Hb减低的程度明显于RBC数;而巨幼细胞性贫血时RBC数减低的程度明显于Hb。 2. 从形态学分类上对贫血的类型做出诊断,可以通过四个参数,即红细胞平均容积 (MCV)、红细胞平均Hb含量(MCH)、红细胞平均Hb浓度(MCHC)以及红细胞容积分布宽度(Red Cells V olume Distribution,RDW)进行分析,见表1、2。其中RDW是反映红细胞大小不等程度的参数,用红细胞体积大小的变异系数表示。仪器可以在很短的时间内测量10万个红细胞的体积,计算出均值()和标准差(s),然后计算出结果。参考值范围0.115~0145。 表1 贫血的形态学分类及常见疾病 贫血的形态学分类MCV(fl)MCH(pg) MCHC(g/L) 具体疾病举例 正细胞正色素性贫血82~92 27~31 32~36 急性失血,急性溶血,再生障碍性贫血 小细胞低色素性贫血<80 <24 <30 缺铁性贫血,慢性失血,珠蛋白合成异常单纯小细胞性贫血<80 <24 32-36 慢性肾功能衰竭等慢性病贫血大细胞性贫血>94 >32 32-36 巨幼红细胞性贫血表2 不同情况的RDW和MCV与常见疾病的对应关系 RDW MCV减低MCV正常MCV增高 正常慢性病贫血,地中海贫 血 慢性病贫血,急性失血脾切除后,Hb病红 细胞内酶异常贫血 再生障碍性贫血 增高缺铁性贫血,珠蛋白异 常性贫血,HbH病 早期或混合性营养不良性贫血,Hb病,骨 髓纤维化,骨髓增生异常综合征 巨幼红细胞性贫血免疫性溶血性贫血镰 状细胞性贫血骨髓增生异常综合征
内科常见疾病诊断要点(临床医生必须掌握) 1、消化系溃疡:患者有反复上腹痛病史,伴反酸、嗳气、上腹饱胀,查体:腹软、剑突下压痛,无反跳痛,行胃镜检查可予以确证。 2、急性肠梗阻:患者多有腹部手术病史,临床表现有腹痛、腹胀,恶心、呕吐及肛门停止排气排便等,腹部X线片发现气液平面有助于鉴别。 3、急性腹膜炎:患者有腹胀、腹痛伴发热等临床表现。查体可见腹肌揉面感,有压痛及反跳痛,肠鸣音可减弱甚至消失。化验及X 线检查有助于鉴别。 4、急性阑尾炎患者常有转移性右下腹部痛,查体可及右下腹部压痛反跳痛,本例病史症状不支持。 5、消化性溃疡穿孔:患者既往有近十年复合性溃疡病史,此次虽出现持续性上腹痛,但查体全腹无鸣音正常反跳痛、肌紧张,肠。 6、急性胰腺炎:病因多为胆管结石、大量饮酒、进食,临床表现为腹痛、腹胀、恶心、呕吐,排气、排便不通,辅助检查:腹部B 超及上腹部CT可发现胰腺肿大炎性渗出,查血淀粉酶急性升高可辅助诊断。 7、泌尿、系统感染:包括肾盂肾炎、肾周脓肿等,病因多为输尿管结石或尿路梗阻所致,细菌感染后可出现对应测腰痛、腹痛、胀痛或绞痛,高热,行腹部CT或B超可进一步明确诊断。 8、尿路感染患者常以尿路刺激征为首要表现,严重感染时可
出现发热畏寒,尿分析可及白细胞,尿路结石合并感染可及腹痛等,泌尿系超声可鉴别,本例不支持。 9、泌尿系结石:患者有腹胀、腹痛、恶心、呕吐等表现,查体可有双肾区叩击痛及双输尿管行经处压痛。泌尿系彩超及X线检查有助于鉴别。 10、急性胃肠炎:临床表现为腹痛、腹泻、腹胀,查体:中、上腹部压痛,肠鸣音活跃,血分析白细胞可增高。 11、急性胃炎:多见于进食辛辣等刺激食物、着凉等,突发上腹痛,主要为剑突下,可隐痛、绞痛、胀痛,伴恶心、呕吐,嗳气、反酸等,查胃镜可发现急性胃粘膜糜烂、变红等改变。 12、返流性食管炎:临床表现为腹痛、腹泻、上腹部及胸部烧灼样疼痛,可无明显异常体征,食道可见局部粘膜红。 13、食管癌:中老年多见,进行性吞咽困难,慢性起病,食管吞钡、胃镜可发现肿物,病理活检可确诊。 14、慢性肠炎:病史较长,病因可为结肠炎、克罗恩病、肠结核等,临床表现为长期反复出现腹痛、腹泻、给予药物治疗,病情可稍缓解,行肠镜检查可进一步明确。 15、肠道肿瘤:多见于中老年患者,临床表现为腹痛、腹泻、便秘、血便等,如伴肠道梗阻可出现恶心、呕吐,排气、排便不通。查体:病灶处可触及肿块,查腹部CT、肠镜等可辅助明确诊断。 16、胃癌:多见于老年患者,可有隐痛、绞痛、胀痛,食欲下降,体重减轻等表现,胃镜检查可资鉴别
贫血的分类:基于不同的临床特点,贫血有不同的分类。如: 按贫血进展速度分急、慢性贫血;按红细胞形态分大细胞性贫血、正常细胞性贫血和小细胞低色素性贫血; 按血红蛋白浓度分轻度、中度、重度和极重度贫血; 按骨髓红系增生情况分增生性贫血(如溶血性贫血、缺铁性贫血、巨幼细胞贫血等)和增生低下性贫血(如再生障碍性贫血)。 临床上常从贫血发病机制和病因的分类: 1.红细胞生成减少性贫血 造血细胞、骨髓造血微环境和造血原料的异常影响红细胞生成,可形成红细胞生成减少性贫血。 (1)造血干祖细胞异常所致贫血 1)再生障碍性贫血(AA)AA是一种骨髓造血功能衰竭症,与原发和继发的造血干祖细胞损害有关。部分全血细胞减少症的发病机制与B细胞产生抗骨髓细胞自身抗体,进而破坏或抑制骨髓造血细胞有关。 2)纯红细胞再生障碍贫血(PRCA)PRCA是指骨髓红系造血干祖细胞受到损害,进而引起贫血。依据病因,该病可分为先天性和后天性两类。先天性PRCA即 Diamond-Blackfan综合征,系遗传所致;后天性PRCA包括原发、继发两类。有学者发现部分原发性PRCA患者血清中有自身EPO或幼红细胞抗体。继发性PRCA主要有药物相关型、感染相关型(细菌和病毒,如微小病毒B19、肝炎病毒等)、自身免疫病相关型、淋巴细胞增殖性疾病相关型(如胸腺瘤、淋巴瘤、浆细胞病和淋巴细胞白血病等)以及急性再生障碍危象等。 3)先天性红细胞生成异常性贫血(CDA)CDA是一类遗传性红系干祖细胞良性克隆异常所致的、以红系无效造血和形态异常为特征的难治性贫血。根据遗传方式,该病可分为常染色体隐陛遗传型和显性遗传型。 4)造血系统恶性克隆性疾病这些疾病造血干祖细胞发生了质的异常,包括骨髓增生异常综合征及各类造血系统肿瘤性疾病如白血病等。前者因为病态造血,高增生,高凋亡,出现原位溶血;后者肿瘤性增生、低凋亡和低分化,造血调节也受到影响,从而使正常成熟红细胞减少而发生贫血。 (2)造血微环境异常所致贫血 造血微环境包括骨髓基质,基质细胞和细胞因子。 1)骨髓基质和基质细胞受损所致贫血骨髓坏死、骨髓纤维化、骨髓硬化症、大理石病、各种髓外肿瘤性疾病的骨髓转移以及各种感染或非感染性骨髓炎,均可因损伤骨髓基质和基质细胞,造血微环境发生异常而影响血细胞生成。