
图解:肠镜下结肠息肉切除术
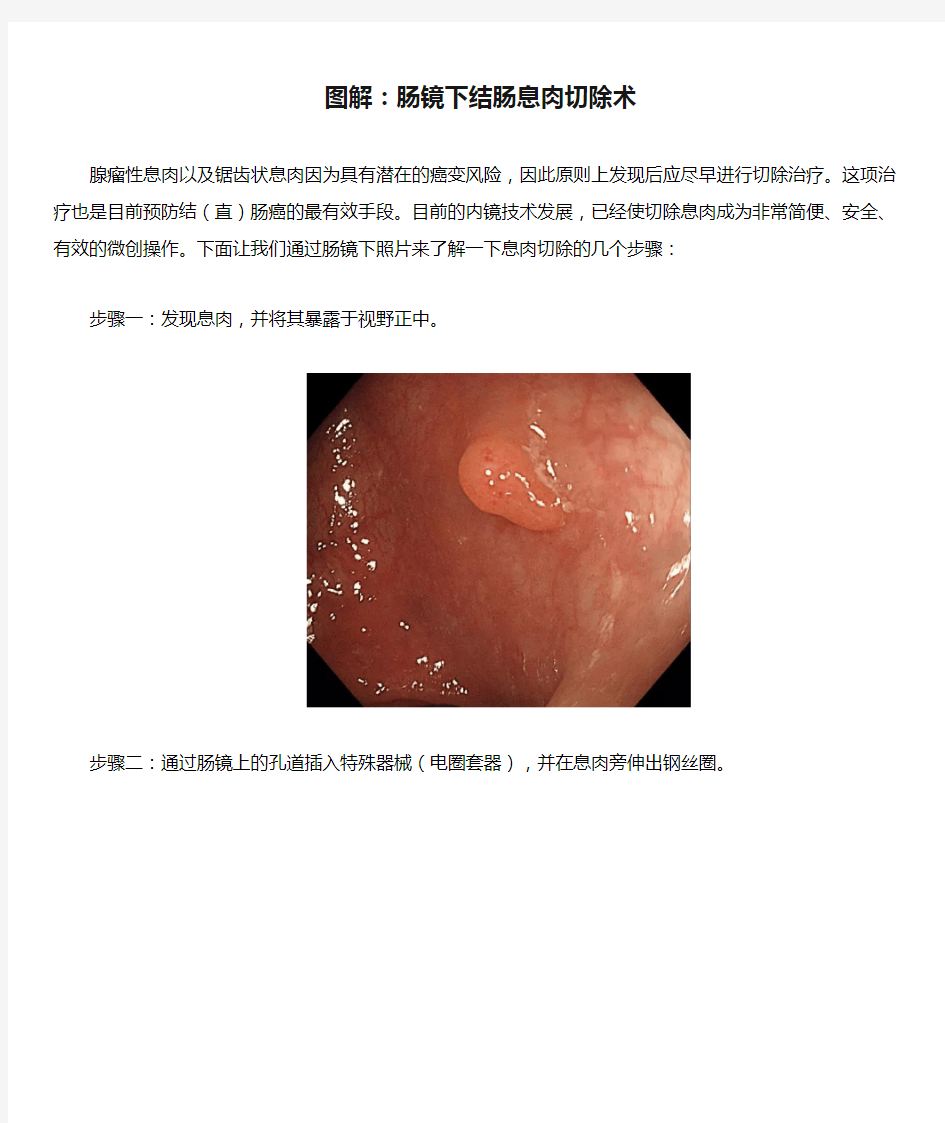
腺瘤性息肉以及锯齿状息肉因为具有潜在的癌变风险,因此原则上发现后应尽早进行切除治疗。这项治疗也是目前预防结(直)肠癌的最有效手段。目前的内镜技术发展,已经使切除息肉成为非常简便、安全、有效的微创操作。下面让我们通过肠镜下照片来了解一下息肉切除的几个步骤:
步骤一:发现息肉,并将其暴露于视野正中。
步骤二:通过肠镜上的孔道插入特殊器械(电圈套器),并在息肉旁伸出钢丝圈。
步骤三:将钢丝圈套住息肉,并于息肉根部收紧钢丝圈(这可需要一定的小技巧哦!)。
步骤四:轻轻向肠腔内提起息肉,使钢丝圈尽量远离肠壁黏膜。
步骤五:在钢丝圈上脉冲式通高频电进行电灼烧,直至息肉根部被切断,息肉脱落。
步骤六:为防止创面迟发性出血,可以使用金属夹子夹闭创面。本图为夹子在创面旁打开。
步骤七:金属夹子于创面处夹闭。
至此,肠镜下切除息肉的操作完成。脱落的息肉需取出体外进行病理切片检查,而留置于肠道内的金属夹也将在以后的数日内自行脱落排出体外。
来源:浙江大学明州医院吴汉平
作者:吴汉平
大肠息肉(结肠息肉)中医临床路径 路径说明:本路径适用于西医诊断为结肠息肉,属于中医大肠息肉的患者。 一、大肠息肉(结肠息肉)中医临床路径标准住院流程 (一)适用对象 第一诊断为结肠息肉(ICD-10:D12、6/D12、8/K62、1/K63、5) 行内镜下结肠息肉摘除术后(ICD-9-CM-3:45、42),腹痛、腹泻、便血、便秘等症状明显患者。 (二)诊断依据 1、疾病诊断 (1)中医诊断标准:中医诊断为大肠息肉(BNT-500),参照国家中医药管理局重点专科协作组制定大肠息肉诊断标准。 (2)西医诊断标准:西医诊断为结肠息肉。诊断标准参照《胃肠病学(第三版)》(郑芝田主编,人民卫生出版社)《临床诊疗指南-消化系统疾病分册》(中华医学会编著,人民卫生出版社)等临床诊断标准。 2、证候诊断 参照“国家中医药管理局重点专科协作组大肠息肉(结肠息肉)诊疗方案”。 大肠息肉(结肠息肉)常见临床证候: 湿瘀阻滞证。 湿热瘀阻证。 脾虚湿瘀证。 (三)治疗方案的选择 参照“国家中医药管理局重点专科协作组大肠息肉(结肠息肉)诊疗方案”。 1、诊断明确,第一诊断为大肠息肉(结肠息肉)。 2、患者适合并接受中医治疗。 (四)标准住院时间为: a、息肉摘除术后入院观察的患者:约3个工作日晚。 b、入院行息肉摘除术的患者:约4个工作日晚。 (五)进入路径标准 1、第一诊断必须符合结肠息肉(ICD-10编码:D1 2、6/D12、8/K62、1/ K6 3、5)的患者。 2、患者已行内镜下治疗。 3、原有或/及术后腹痛、腹泻、便血、便秘等症状明显。
4、若患者同时具有其她疾病,但在住院期间既不需特殊处理,也不影响第一诊断的临床路径流程实施时,可以进入本路径。 5、息肉综合征、多发息肉、大息肉或复杂情况:多发大于5枚以上,或息肉直径≥2cm;或广基息肉;或粗蒂息肉(蒂直径≥1cm);或侧向生长型息肉等患者可不进入本路径;活检病理提示为恶性肿瘤者不进入本路径。 (六)中医证候学观察 四诊合参,收集该病种不同证候的主症、次症、舌、脉特点。注意证候的动态变化。 (七)入院检查项目 a、息肉摘除术后入院观察的患者: 1、必需完成的检查项目:尿常规、大便常规+潜血 2、可选择的检查项目: (1)血常规、血型、尿常规、大便常规+潜血。 (2)肝功能、肾功能、电解质、血糖。 (3)心电图、胸部X线片。 (4)腹部超声。 (5)其它,如感染性疾病筛查(乙肝、丙肝、艾滋病、梅毒)、凝血功能、血清肿瘤标志物等。 b、入院行息肉摘除术的患者: 1、必需完成的检查项目: (1)血常规、血型、尿常规、大便常规+潜血。 (2)肝功能、肾功能、电解质、血糖。 (3)心电图、胸部X线片。 (4)腹部超声。 2、可选择的检查项目:根据病情需要而定,如感染性疾病筛查(乙肝、丙肝、艾滋病、梅毒)、凝血功能、血清肿瘤标志物等。 (八)治疗方法 1、辨证选择口服中药汤剂或中成药: (1)湿瘀阻滞证:行气化湿,活血止痛。 (2)湿热瘀阻证:清热利湿,活血化瘀。 (3)脾虚湿瘀证:健脾祛湿,活血化瘀。 2、外治:根据病情需要与临床单位的实际情况可选用穴位注射、灸疗、贴敷、等治疗方法。 3、护理:辨证施护。
内镜下胃息肉切除术临床路径 (2011年版) 一、内镜下胃息肉切除术临床路径标准住院流程 (一)适用对象。 第一诊断为胃息肉(ICD-10:K31.7/D13.1)。 行内镜下胃息肉切除术(ICD-9-CM-3:43.4102)。 (二)诊断依据。 根据《实用内科学》(复旦大学医学院编著,人民卫生出版社,2005年9月,第12版)、《消化内镜学》(李益农、陆星华主编,科学出版社,2004年4月,第2版)等国内、外临床、内镜诊断及治疗指南。 1.胃镜发现胃息肉。 2.钡餐造影检查发现充盈缺损,提示胃息肉。 (三)治疗方案的选择。 根据《实用内科学》(复旦大学医学院编著,人民卫生出版社,2005年9月,第12版)、《消化内镜学》(李益农、陆星华主编,科学出版社,2004年4月,第2版)等国内、外临床、内镜诊断及治疗指南。 1.内科基本治疗(包括生活方式、饮食等)。 2.内镜下治疗。
(四)标准住院日为5–7天。 (五)进入临床路径标准。 1.第一诊断必须符合ICD-10:K31.7/D13.1胃息肉疾病编码。 2.符合胃息肉内镜下切除适应证。 3.当患者同时具有其他疾病诊断时,但住院期间不需要特殊处理,也不影响第一诊断的临床路径流程实施时,可以进入路径。 (六)住院期间检查项目。 1.必需的检查项目: (1)血常规、血型及Rh因子; (2)尿常规; (3)大便常规+潜血; (4)肝肾功能、电解质、血糖; (5)感染指标筛查(乙型、丙型肝炎病毒、HIV、梅毒); (6)凝血功能; (7)心电图、腹部超声、胸片。 2.根据患者情况可选择的检查项目: (1)消化道肿瘤指标筛查(CA199、CA242、CEA等); (2)超声内镜; (3)结肠镜检查。 (七)内镜下治疗为住院后第3天。
一个意外的原因,让我在无麻醉的情况下,亲身体验,目睹了在自己腹中进行的一次手术-----结肠息肉内镜手术切除-----医学名称叫:EMR(内镜粘膜切除术)。为了让希望了解结肠息肉手术切除相关情况的朋友多一点信息,我记下了下面的文字。 ********* 我已经70了,平时胃肠功能较差, 比较瘦弱, 近年来肚子经常咪咕噜咕噜的叫。家人竭力劝说我去做肠镜检查,考虑到自己这部老掉牙的机器已经运转了七十年,理应检修一番,就去上海中山医院做了无痛肠镜检查。检出在距肛缘20厘米处有一个 1.5厘米的结肠息肉,有蒂。病理化验的结果是:绒毛状管状线瘤伴上皮内瘤变低级别。百度一下,看到-----“绒毛管状腺瘤是大肠息肉的一种,容易发生恶变,患者需高度重视治疗。” 既然发现了,那就手术切除呗。挂号中山医院内镜治疗专科门诊就诊。预约手术,等待住院通知。两天后就通知我住院了。排队办理了住院手续,入住中山医院六十七病区--日间病房。所谓,“日间病房”是目前国外发达国家比较流行的一种新型治疗模式,它面向病情较轻、较稳定的患者提供短、平、快式的医疗服务,一两天就出院。 到了病区已经是上午十点了,下午就要进行手
术。我觉得清肠时间根本来不及,上次做肠镜检查我是 前一天晚上就开始服药的,但是护士说没问题,进来的 病人都是这样的:上午服药,下午就进行手术。没有办法,服从命令。马上几乎一口气喝了两千毫升的泄药。 等待腹泻。期间有医生来进行了例行询问,有没有什么 病史啊,有没有过敏史啊。。。。。,又来护士抽了9 管血,进行化验。等了两个多小时,仍然没有动静,我 急了,请示了医生,1点钟的时候又加服了一千毫升药水。下午一点半,开始喊人去手术了,我还没有完成清肠,只能够一再延后。到了四点钟,医生说再不手术,他们要下班了,怎么办呢,我硬了头皮进了手术间, 麻醉医生听讲最后的药水是一点钟喝完的,说不能够进 行麻醉,因为胃里面还有药水,麻醉以后可能会引起 呕吐,呛入肺中就会有危险。所以不能够麻醉,手术要 改期。怎么办呢?幸好手术医生说,那就不进行麻醉, 做有痛手术,20几分钟就可以完成,,不会太疼的。我 想想也只能这样办了。 好了,手术开始。上了手术床,脱右腿的裤管, 向左侧卧。医生叫我忍住,千万不能动。助手将肠镜管 子从肛门插入,插入的时候,感觉到管子的推进,还真 是不怎么疼。这时候,从计算机的屏幕上面,可以看 到进入大肠内部的情况,助手说:“25 厘米了”,管
结(直)肠息肉临床路径标准住院流程 一、适用对象:第一诊断为结(直)肠息肉(ICD:K63.5)内镜下息肉摘除术 二、诊断依据: 根据《内科学》(人民卫生出版社,出版日期2007年4月第6版) 1、病史:腹痛、腹胀、腹泻、便秘、便血; 2、体格检查:腹部压痛,部分患者直肠指检触及肿物; 3、辅助检查:肠镜检查发现息肉。 三、选择治疗方案的依据: 根据《内科学》(人民卫生出版社,出版日期2007年4月第6版) 1、病史:腹痛、腹胀、腹泻、便秘、便血; 2、体格检查:腹部压痛,部分患者直肠指检触及肿物; 3、辅助检查:肠镜检查发现息肉。 4、征得患者及家属的同意行内镜下息肉摘除术; 5、术后观察治疗: (1)监测生命体征,大便情况,腹部情况; (2)禁食、补液; (3)若有腹部不适,予对症处理; (4)若出现并发症,可内镜下治疗或外科手术治疗; (5)追踪病理结果。 6、若息肉无法内镜下切除或切除息肉癌变并侵犯基底部,行外科手术治疗。 四、临床路径标准住院日为4-5天
五、进入路径标准: 1、第一诊断必须符合结(直)肠息肉(ICD:K63.5)疾病编码; 2、当患者同时具有其他疾病诊断时,但在住院时间不需特殊处理也不影响第一诊断的 临床路径流程实施时,可以进入路径。 六、入院后所必须的检查项目: 1、血细胞分析+凝血4项、尿液分析+尿沉渣分析、大便常规+OB、血型鉴定、免疫4项、 急诊生化5项、肝功能、肾功能、空腹血糖、CEA; 2、胸部正侧位片、心电图、消化系B超、肠镜。 七、出院标准: 1、无便血、腹痛、发热等表现; 2、恢复正常饮食; 3、病理结果示良性息肉。 八、有无变异及原因分析: 1、出现出血、穿孔、感染等并发症,可能导致延长治疗时间及增加医疗费用; 2、合并有其他疾病较严重时,可能导致延长住院时间及增加医疗费用; 3、节假日(由于患者住院后赶上节假日,从而也使住院时间和费用增加); 4、病理结果示息肉癌变并侵犯基底部,需追加外科手术。
结肠息肉电凝切除术后综合征分析 来源:《中国民康医学》作者:张莲梅,韩慧2008-5-29 摘要: 【摘要】目的:分析息肉电凝切除术后综合征的临床特点及治疗对策。方法:回顾分析我院2001年6月~2006年12月7例息肉电凝切除术后综合征患者的临床资料及治疗过程。结果:临床特征为术后出现局限性腹痛、腹部肌紧张、反跳痛等局部腹膜炎体征,部分患者出现发热、白细胞升高。息肉切除部位:3例息肉位于右半结肠,2例...... 专题推荐:临床快报药市动态违法广告医保动态药品价格流感疫情保健常识妇科课堂医改动态 【摘要】目的:分析息肉电凝切除术后综合征的临床特点及治疗对策。方法:回顾分析我院2001年6月~2006年12月7例息肉电凝切除术后综合征患者的临床资料及治疗过程。结果:临床特征为术后出现局限性腹痛、腹部肌紧张、反跳痛等局部腹膜炎体征,部分患者出现发热、白细胞升高。全部患者经禁食、补液、抗感染,卧床休息1~2d后症状完全缓解。息肉切除部位:3例息肉位于右半结肠,2例位于左半结肠,2例位于横结肠;切除息肉分类:2例为广基息肉,2例为小息肉,3例为大息肉。结论:息肉电凝切除术后综合征易误诊为肠穿孔,经保守治疗可完全痊愈,病变的发生与多种因素有关,切除息肉时选择适当电流强度及通电时间、注意手术技巧等可能避免并发症的发生。 【关键词】结肠息肉;息肉电凝切除术后综合征 息肉电凝切除术后综合征为临床少见并发症,易误诊为肠穿孔,经保守治疗可完全痊愈。本文总结近5年我院发生的7例,分析其相关因素,并探讨预防的方法。 1 资料和方法 1.1 资料 我院2001年6月~2006年12月经电子肠镜结肠息肉切除术后临床诊断息肉电凝切除术后综合征7例。其中,男性4例,年龄25~78岁,平均48岁;女性3例,年龄34~72岁,平均56.5岁。器械:奥林巴斯电子结肠镜、奥林巴斯电凝电切仪。 1.2 方法 诊断标准:经肠镜结肠息肉电凝切除术后6h~2d内出现局限性腹痛、腹部肌紧张、反跳痛等局部腹膜炎体征,腹部平片或CT排除肠道穿孔,经保守治疗后症状痊愈。回顾分析其临床资料、手术过程、症状特征、治疗措施及结局。 2 结果 2.1 临床特征 7例均发生在结肠息肉电凝切除术后6h~2d。其中,4例出现局限性腹痛,腹部有压痛;3例出现明显腹痛、压痛、肌紧张、轻度反跳痛;2例出现低-中度发热,1例高热(39.5℃),3例有白细胞数升高(WBC:12.8~18.5×109/L)。全部患者均经腹部平片或CT检查排除腹部游离气体,经禁食、补液、预防性使用抗生素、卧床休息1~2d后症状完全缓解。 2.2 息肉大小、部位、类型,电流强度及通电时间 见表1。表1 息肉类型、大小及治疗方法(略) 3 讨论 息肉电凝切除术后综合征发生率0.5%~1%,其主要原因可能是由于电凝造成的肠壁透壁损伤,引起浆膜层的炎症反应,导致局限性腹膜炎症状[1]。治疗措施包括禁食、卧床休息、补液支持治疗及抗生素预防感染,直至临床症状缓解。其临床表现与术后肠穿孔不易鉴别,须注意避免不必要的外科手术治疗,若症状不缓解或有加重则应警惕肠穿孔,需重新
内镜下息肉电凝电切术操作规范 1、目的: 内镜下高频电刀治疗消化道息肉 2、适应症: 经内镜下确诊为消化道息肉; 禁忌症: 严重的心脏病患者; 已安装心脏起搏器的患者; 有出血倾向的患者。 3、仪器: 日本产Olympus-70型电子胃镜. Olympus-V70型电子肠 镜ERBEIcc80高频电发生器、电凝切圈套器、活检钳、内镜注射针等. 4、术前准备 所有病例术前检查血Rt ,肝功、凝血酶原时间、ECG、胃息肉常规胃镜检查,肠息肉使用硫酸镁清洁肠道(禁用甘露醇)。 5、操作方法 插入内镜找到息肉后,根据息肉大小以及有无蒂来决定手术方法,由助手协助插入圈套器或活检钳,对直径小于0.5厘米的息肉,一般采用活检钳咬除或电凝灼除,使息肉发白,电凝指数为1.2、通电时间为3-4秒即可。直径小于2厘米的亚蒂或无蒂息肉,多采用圈套+电凝切除法;
圈套器钢丝在息肉基底稍上方为息肉切除的最佳部位,或在基底部注射盐水,使形成蒂,再切除;有蒂息肉采用圈套器+电凝切除法,尽可能保留残蒂 1厘米左右长;直径大于2厘米的无蒂息肉可采用圈套器法,但需先将高渗盐水或1:10000肾上腺素溶液在息肉基底部粘膜下注射2-4 点,每点0.5-1毫升,然后再行圈套电凝切除;凝切指数均为30-35,先行电凝再行电切,每次凝切时间均为3-4秒。大的息肉也可分块分期切除,2-3周后行第二次切除。切除的息肉用异物钳或经活检孔负压吸引连同内镜一块拔出后送病理检查。 6、并发症及注意事项 一、消化道息肉出血 是最常见的并发症,迟发性出血是指发生于术后24小时的出血,文献报道迟发性出血的发生率为1%-2%,常见原因由于操作者的经验不足有关,迟发性出血的原因与下列因素有关(1)、电凝不充分,电凝指数过小或电凝时间不足;(2)、电凝过度,电凝指数过高或电凝时间过长使创面过大过深,结痂脱落后出血;(3)、套切不彻底,残蒂过长;(4)、套切面位于大血管处;(5)、患者血管弹性差,PT 减少;(6)、创面继发感染;(7)、术后患者饮食运动未严格控制。一旦发现出血,需进行适当处理,即在内镜下行各种措施止血,及药物喷洒,硬化药注射,电凝、激光、微波等。 二、穿孔
大肠息肉临床路径 (2009年版) 一、大肠息肉临床路径标准住院流程 (一)适用对象。 第一诊断为大肠息肉(ICD-10:D12.6/D12.8/K62.1/K63.5)行内镜下大肠息肉摘除术(ICD-9-CM-3:45.42) (二)诊断依据。 根据《临床诊疗指南-消化系统疾病分册》(中华医学会编著,人民卫生出版社),《实用内科学(第12版)》(复旦大学医学院编著,人民卫生出版社)、《消化内镜学(第2版)》(科学出版社)等国内、外临床诊疗指南 1.钡剂灌肠造影存在充盈缺损,提示结肠和(或)直肠息肉; 2.结肠镜检查发现结肠和(或)直肠息肉。 (三)选择治疗方案的依据。 根据《实用内科学(第12版)》(复旦大学医学院编著,人民卫生出版社)、《消化内镜学(第2版)》(科学出版社)等国内、外临床诊疗指南 1.基本治疗(包括生活方式、饮食等)。 2.内镜下治疗。 (四)标准住院日为5-7天。 (五)进入路径标准。
⒈第一诊断必须符合ICD-10:D12.6/D12.8/K62.1/K63.5大肠息肉疾病编码。 2.当患者同时具有其他疾病诊断,但在住院期间不需要特殊处理也不影响第一诊断的临床路径流程实施时,可以进入路径。 (六)入院后第≤3天。 必须完成的检查: 1.血常规、尿常规、粪常规+潜血; 2.肝肾功能、电解质、血糖、凝血功能、血型、Rh因子、感染性疾病筛查(乙肝、丙肝、艾滋病、梅毒等); 3.消化道肿瘤标记物筛查(CA19-9、CA24-2、CEA等); 4. 腹部超声、心电图、胸片。 (七)内镜下治疗为入院后第≤3天。 1.术前完成肠道准备及签署结肠镜检查和治疗同意书。 2.行无痛内镜时,术中需监测生命体征,术后要在内镜室观察至清醒,并经麻醉医师同意后返回病房。 3.按顺序进行常规结肠镜检查,检查时应用润滑剂。 4.根据术中所见息肉形态、大小、数目等决定内镜下治疗方案,并按结肠息肉内镜治疗规范实施治疗。 5.术后密切观察病情,及时发现并发症,对症处理。 (八)出院标准。 1.患者一般情况良好。
内镜下胃息肉切除术临床路径 一、内镜下胃息肉切除术临床路径标准住院流程 (一)适用对象。 第一诊断为胃息肉(ICD-10:K31.7/D13.1)。 行内镜下胃息肉切除术(ICD-9-CM-3:43.4102)。 (二)诊断依据。 根据《实用内科学(第14版)》(复旦大学医学院编著,人民卫生出版社)、《消化内镜学》(李益农、陆星华主编,科学出版社,2004年4月,第2版)等国内、外临床、内镜诊断及治疗指南。 1.胃镜发现胃息肉。 2.钡餐造影检查发现充盈缺损,提示胃息肉。 (三)治疗方案的选择。 根据《实用内科学(第14版)》(复旦大学医学院编著,人民卫生出版社)、《消化内镜学》(李益农、陆星华主编,科学出版社,2004年4月,第2版)等国内、外临床、内镜诊断及治疗指南。 1.内科基本治疗(包括生活方式、饮食等)。 2.内镜下治疗。 (四)标准住院日为5–7天。 (五)进入临床路径标准。
1.第一诊断必须符合ICD-10:K31.7/D13.1胃息肉疾病编码。 2.符合胃息肉内镜下切除适应证。 3.当患者同时具有其他疾病诊断时,但住院期间不需要特殊处理,也不影响第一诊断的临床路径流程实施时,可以进入路径。 (六)住院期间检查项目。 1.必需的检查项目: (1)血常规、血型及Rh因子; (2)尿常规; (3)大便常规+潜血; (4)肝肾功能、电解质、血糖; (5)感染指标筛查(乙型、丙型肝炎病毒、HIV、梅毒); (6)凝血功能; (7)心电图、腹部超声、胸片。 2.根据患者情况可选择的检查项目: (1)消化道肿瘤指标筛查(CA199、CA242、CEA等); (2)超声内镜; (3)结肠镜检查。 (七)内镜下治疗为住院后第3天。 1.术前完成胃镜检查和治疗同意书。 2.可使用镇静或麻醉药:术中需监测生命体征,术后要
结肠息肉内镜手术过程记实
一个意外的原因,让我在无麻醉的情况下,亲身体验,目睹了在自己腹中进行的一次手术-----结肠息肉内镜手术切除-----医学名称叫:EMR(内镜粘膜切除术)。为了让希望了解结肠息肉手术切除相关情况的朋友多一点信息,我记下了下面的文字。 ********* 我已经70了,平时胃肠功能较差, 比较瘦弱, 近年来肚子经常咪咕噜咕噜的叫。家人竭力劝说我去做肠镜检查,考虑到自己这部老掉牙的机器已经运转了七十年,理应检修一番,就去上海中山医院做了无痛肠镜检查。检出在距肛缘20厘米处有一个 1.5厘米的结肠息肉,有蒂。病理化验的结果是:绒毛状管状线瘤伴上皮内瘤变低级别。百度一下,看到-----“绒毛管状腺瘤是大肠息肉的一种,容易发生恶变,患者需高度重视治疗。” 既然发现了,那就手术切除呗。挂号中山医院内镜治疗专科门诊就诊。预约手术,等待住院通知。两天后就通知我住院了。排队办理了住院手续,入住中山医院六十七病区--日间病房。所谓,“日间病房”是目前国外发达国家比较流行的一种新型治疗模式,它面向病情较轻、较稳定的患者提供短、平、快式的医疗服务,一两天就出院。 到了病区已经是上午十点了,下午就要进行手术。我觉得清肠时间根本来不及,上次做肠镜检查我是前一天晚上就开始服药的,但是护士说没问题,进来的病人都是这样的:上午服药,下午就进行手术。没有办法,服从命令。马上几乎一口气喝了两千毫升的泄药。等待腹泻。期间有医生来进行了例行询问,有没有什么病史啊,有没有过敏史啊。。。。。,又来护士抽了9管血,进行化验。等了两个多小时,仍然没有动静,我急了,请示了医生,1点钟的时候又加服了一千毫升药水。下午一点半,开始喊人去手
ESGE(欧洲胃肠道内窥镜学会)2017 指南: 结直肠息肉切除术及EMR 管理建议 近日,欧洲消化内镜协会(ESGE)在Endoscopy 上发表了结直肠息肉切除术及结肠镜下黏膜切除术(EMR)的管理指南,在制订推荐意见时主要依据息肉的类型和大小,其核心内容整理如下。 定义、分类 1. 建议使用巴黎分类系统描述息肉的大体形态,大小用毫米(mm)描述(中等质量证据,强烈推荐) 2. 建议平坦或无蒂(巴黎分型II 和Is)≥ 10 mm 的息肉,命名为侧向发育区域(LSLs)或侧向发育肿瘤(LSTs),表面的形态学描述使用颗粒样或非颗粒样(中等质量证据,强烈推荐) 3. 建议将除微小(≤ 5 mm)的直肠息肉或直肠乙状结肠高度怀疑增生性息肉外的所有息肉予以内镜下切除(高等质量证据,强烈推荐) 4. 建议将所有切除的息肉行组织病理学检查。在专家中心,有高度自信的专家往往进行选择性诊断,并对微小息肉考虑实行「切除和丢弃」的策略(中等质量证据,强烈推荐) 针对息肉<20 mm 的切除建议 1. 微小息肉(≤ 5 mm)的切除建议 1)建议对微小息肉行冷圈套切除术(CSP),这一技术完全切除率高、可提供足够的组织学样本且并发症发生率低(高等质量证据,强烈推荐) 2)不建议使用不完全切除率较高的冷活检钳(CBF)钳除术,当息肉大小在1~3 mm 且冷圈套切除术技术难度高或不可行时可考虑使用CBF 钳除术(中等质量证据,强烈推荐)3)不建议使用热活检钳(HBF)钳除术,该技术不完全切除率较高、无法提供足够的供组织病理学检查的样本,且不可接受的不良事件(如较深的热损伤和迟发性出血)发生率较高(高等质量证据,强烈推荐) 2. 小息肉(6~9 mm)的切除建议 1)建议对6~9 mm 大小的无蒂息肉行圈套切除术,因活检钳除术的不完全切除率较高,故不建议对该类息肉行活检钳除术治疗(高等质量证据,强烈推荐)
肠息肉切除术后临床路径 肠息肉切除术后临床路径 (2016年版) 一、标准住院流程 肠息肉切除术后(ICD-10: K63.582/287.121/K63.501/K63.581) (二)诊断依据。 根据《临床诊疗指南-消化系统疾病分册》(中华医学会编著,人民卫生出版社),《临床消化病学》(天津科学技术出版社),《中国结直肠癌诊疗规范》(中华医学会肿瘤学分会,2015版)。 1临床表现:肠镜下息肉切除后(可出现腹痛、排便性状改变、大便带血) 2电子结肠镜:已进行肠镜下息肉切除术 (三)进入路径标准。 根据《临床诊疗指南-消化系统疾病分册》(中华医学会编著,人民卫生出版社),《临床消化病学》(天津科学技术出版社),《中国结直肠癌诊疗规范》(中华医学会肿瘤学分会,2015版)。 1.内科治疗 结肠息肉切除后禁食水6小时 维持水电解质平衡、营养支持治疗
药物治疗:给予抗感染、调节肠道菌群治疗(必要时) 2.内镜治疗:如有术后出血,内镜下电凝、喷洒止血药物或APC止血,或夹止血。 (五)住院期间的检查项目。 1.必需的检查项目 血常规、尿常规、便常规+潜血,凝血 肝功能、肾功能、离子、血糖、 心电图、腹部彩超、胸片 2.根据患者病情进行的检查项目 肿瘤标记物筛查(CEA、AFP、CA199) 息肉切除病理 (六)治疗方案的选择。 抗感染治疗(乳酸左氧氟沙星及奥硝唑)(必要时) 调节肠道菌群治疗(整肠生、双歧杆菌)(必要时) 补液:补液维持水电解平衡。 (八)手术日。无 (十)出院标准。 可进食,无腹痛、腹胀、无发热 便常规+潜血正常。 (十一)变异及原因分析。 患者继发感染,退出本路径 息肉切除后出现穿孔,则退出本路径,联系外科必要时予以
镜下胃息肉切除术临床路径 一、镜下胃息肉切除术临床路径标准住院流程 (一)适用对象。 第一诊断为胃息肉(ICD-10:K31.7/D13.1)。 行镜下胃息肉切除术(ICD-9-CM-3:43.4102)。 (二)诊断依据。 根据《实用科学》(复旦大学医学院编著,人民卫生,2005年9月,第12版)、《消化镜学》(益农、陆星华主编,科学,2004年4月,第2版)等国、外临床、镜诊断及治疗指南。 胃镜发现胃息肉。 (三)治疗方案的选择。 根据《实用科学》(复旦大学医学院编著,人民卫生,2005年9月,第12版)、《消化镜学》(益农、陆星华主编,科学,2004年4月,第2版)等国、外临床、镜诊断及治疗指南。 1.科基本治疗(包括生活方式、饮食等)。 2.镜下治疗。 (四)标准住院日为5–7天。 (五)进入临床路径标准。 1.第一诊断必须符合ICD-10:K31.7/D13.1胃息肉疾病
编码。 2.符合胃息肉镜下切除适应证。 3.当患者同时具有其他疾病诊断时,但住院期间不需要特殊处理,也不影响第一诊断的临床路径流程实施时,可以进入路径。 (六)住院期间检查项目。 1.必需的检查项目: (1)血常规、血型及Rh因子; (2)尿常规; (3)大便常规+潜血; (4)肝肾功能、电解质、血糖; (5)感染指标筛查(乙型、丙型肝炎病毒、HIV、梅毒); (6)凝血功能; (7)心电图、腹部超声、胸片。 2.根据患者情况可选择的检查项目: (1)消化道肿瘤指标筛查(CA199、CA242、CEA等); (2)超声镜; (3)结肠镜检查 (4)胃放大染色镜。 (七)镜下治疗为住院后第3天。 1.术前完成胃镜检查和治疗同意书。 2.可使用镇静或麻醉药:术中需监测生命体征,术后要
肠镜息肉切除手术后的护理原则 肠镜息肉手术是一项比较常见的外科手术,在刚刚做完手术后,患者必须要卧床休息,因为起来运动会造成出血,可能还会引起腹胀便血的现象,危害性比较大,在恢复期间,要保持好大便通畅,尽量多喝些汤汤水水,手术后如果有轻微腹泻,腹胀或其他方面的问题,要特别小心多吃一些蔬菜水果。 ★肠镜息肉切除手术后的护理原则 肠息肉是外科的常见病,多是由于人们的不良习惯导致的,而且肠息肉多会导致人们腹痛、便秘等症状,所以人们要及时治疗肠息肉,肠息肉多是通过手术治愈,而且肠息肉术后要严格的护理,不然会导致伤口感染等,下面为大家介绍下肠息肉术后的护理措施。 肠息肉的手术治疗,摘除息肉的方法主要是内镜下行各种摘除法。根据息肉的形态、大小、数量及蒂的有无、长短粗细而分别采用不同的手术方法。 ★肠息肉术后的护理措施
1、摘除息肉后应卧床休息,以减少出血并发症,注意观察有无活动性出血、呕血、便血、有无腹胀、腹痛及腹膜刺激症状,咽部有无水肿、疼痛、有无血压、心率等生命体征的改变。 2、胃、十二指肠息肉摘除术后应禁食6h,6h后进流质饮食1天,继而进无渣半流质饮食3天。大肠、直肠息肉术后即可进流质或半流质饮食,1周内忌粗糙食物。 3、保持术后大便通畅,可用适量番泻叶冲泡代茶饮,同时采用拇指按中皖、天枢、足三里、丰隆各1min,1日3—4次。 4、术后有少数患者发生腹部胀痛、肠胀气,多因手术中注入气体过多所致,可采用针灸补虚泻实的方法,针刺足三里、中皖,留针15min,可缓解腹部胀痛,迅速减轻肠胀气。 综上所述,以上内容讲述的是肠息肉术后的护理措施,可以让肠息肉患者更好的恢复,而且肠息肉患者还要多吃蔬菜水果,不要吃辛辣刺激性的食物。
大肠息肉临床路径变异情况分析及对策 目的分析大肠息肉临床路径变异情况情况,并提出原因及对策。方法回顾收集我院大肠息肉临床路径的病例资料165例,并对临床路径进行统计分析。结果165例大肠息肉临床路径病例变异52例,其中正性变异14例,负性变异38例。结论及时有效的分析及改进变异,有利于完善临床路径,改进医院服务质量和有效控制医疗费用。 标签:大肠息肉;临床路径;变异 临床路径(clinical pathway,CP)是医护人员根据某种疾病或手术过程制定的一种治疗或护理模式,使患者的入院、诊断、治疗、护理等活动都按照临床路径表预先制定的标准化流程进行[1]。这是一种全程的、持续性的服务,它规定了每一项诊疗措施的过程步骤及所需的检查项目,降低医疗资源消耗和患者的不必要支出,实现医院与患者的共赢[2]。大肠息肉是卫生部指定的第一批消化内科临床路径试点病种之一,虽然该临床路径的诊疗已经较成熟及规范,但我院消化内科在实际实施大肠息肉临床路径的过程中仍出现部分变异的病例,现将变异情况、分析原因及对策总结如下。 1 资料与方法 1.1一般资料本组入选2012年11月~2013年6月我院165例完成大肠息肉临床路径的病例,男94例(57.0%),女71例(43%),年龄26~82岁。符合国家卫生部制定的大肠息肉临床路径入径标准(2009年版):第一诊断为大肠息肉(ICD-10:D1 2.6/D12.8/K62.1/K6 3.5)行内镜下大肠息肉摘除术(ICD-9-CM-3:45.42),钡灌肠存在充盈缺损,提示结肠和(或)直肠息肉,或者结肠镜检查发现结肠和(或)直肠息肉,标准住院日定为5~7d,制定了标准的住院流程,由同一组医生、护士完成。 1.2方法 1.2.1变异的定义及分类临床路径的变异是指个别患者偏离标准临床路径情况,或沿着标准临床路径接受医疗护理的过程中出现偏差的现象[1]。根据变异发生的性质,分为正性变异与负性变异[3]。根据变异来源的不同,将其分为3类,即与医院系统相关的变异、与医护人员相关的变异和与患者相关的变异[4]。根据变异管理的难易程度分为可控变异与不可控变异[5]。 1.2.2变异判定符合大肠息肉治疗出院的标准但住院时间7d;在治疗过程中出现并发症,需要进行大肠息肉临床路径外检查或治疗;同时患有其他疾病且住院期间该类疾病加重需要同时进行检查及治疗的;检查发现其他疾病并影响本病治疗,需要进一步检查及治疗的。 1.2.3统计方法采用SPSS13.0统计软件分析变异的影响因素。对各种变异
肠息肉严重吗 肠息肉这种病大多数没有引人注意的症状,仅在做肠道X线检查、结肠镜检查时偶然发现。从病理组织学角度分析,管状腺瘤癌变率约5%,混合性腺瘤癌变率为20%,绒毛状腺瘤癌变率可达50%以上。息肉形态不规则,生长速度快,癌变率可能性大;有蒂息肉癌变率约为4.5%;广基息肉癌变率为10.2%;生长在高位的息肉癌变率较低位的息肉高。据统计管状腺瘤中,在直肠的癌变率为7.3%,在乙状结肠的癌变率为24.8%。息肉癌变几率的大小还与其体积有关,直径小于5mm的息肉,绝大多数是良性的,癌变率仅0.6%;10mm以下,大概有6%左右;20mm以上癌变机会增加到20%;40mm以上多为恶性。 将人体内的致息因子消除,此外还要清除肠道毒素,改变肠息肉生长的环境,促进衰老细胞正常生理凋亡,维持新老细胞代谢平衡,使息肉萎缩脱落以后不再有再度生长的可能,是杜绝息肉癌变的最根本办法。纯中草药"细胞凋亡平衡疗法"治疗肠息肉一般可分为以下4步: 第一步:综合调理、控制病情发展。从整体入手,辩证施治,将局部病灶的治疗与整体治疗有机结合。 第二步:有效消除致息因子、促进细胞正常凋亡。采用生长在青藏高原的野生红芪以及多种精选中药材,消除致息因子同时,维持细胞的正常生理凋亡速度。
第三步:清除直肠毒素、抑制息肉恶变。清除肠道毒素的活性成分,快速清除毒素。激活人体内免疫系统,提升肥大细胞的吞噬功能,吞噬坏死脱落的息肉碎片,改变息肉性质,使恶性息肉转向良性发展,降低恶变系数、消除恶变可能。 第四步:萎缩消除息肉、杜绝复发减少息肉供血量,使息肉获得的营养逐渐减少,因为缺血萎缩,脱落。曾萎缩最大息肉:结肠内治疗前1.26,治疗两个月后0.2,小肠内治疗前1.3,治疗两个月后0.1,这些息肉分别在治疗后3个月,4个月后消失。
内镜下胃息肉切除术 This manuscript was revised on November 28, 2020
内镜下胃息肉切除术临床路径 (2011年版) 一、内镜下胃息肉切除术临床路径标准住院流程 (一)适用对象。 第一诊断为胃息肉(ICD-10:K31.7/D13.1)。 行内镜下胃息肉切除术(ICD-9-CM-3:43.4102)。 (二)诊断依据。 根据《实用内科学》(复旦大学医学院编着,人民卫生出版社,2005年9月,第12版)、《消化内镜学》(李益农、陆星华主编,科学出版社,2004年4月,第2版)等国内、外临床、内镜诊断及治疗指南。 1.胃镜发现胃息肉。 2.钡餐造影检查发现充盈缺损,提示胃息肉。 (三)治疗方案的选择。 根据《实用内科学》(复旦大学医学院编着,人民卫生出版社,2005年9月,第12版)、《消化内镜学》(李益农、陆星华主编,科学出版社,2004年4月,第2版)等国内、外临床、内镜诊断及治疗指南。 1.内科基本治疗(包括生活方式、饮食等)。 2.内镜下治疗。 (四)标准住院日为5–7天。
(五)进入临床路径标准。 1.第一诊断必须符合ICD-10:K31.7/D13.1胃息肉疾病编码。 2.符合胃息肉内镜下切除适应证。 3.当患者同时具有其他疾病诊断时,但住院期间不需要特殊处理,也不影响第一诊断的临床路径流程实施时,可以进入路径。 (六)住院期间检查项目。 1.必需的检查项目: (1)血常规、血型及Rh因子; (2)尿常规; (3)大便常规+潜血; (4)肝肾功能、电解质、血糖; (5)感染指标筛查(乙型、丙型肝炎病毒、HIV、梅毒); (6)凝血功能; (7)心电图、腹部超声、胸片。 2.根据患者情况可选择的检查项目: (1)消化道肿瘤指标筛查(CA199、CA242、CEA 等); (2)超声内镜; (3)结肠镜检查。
大肠息肉临床路径 (2019 年版) 一、大肠息肉临床路径标准住院流程 (一)适用对象第一诊断为结肠腺瘤样息肉(ICD-10 :D12.6 ),直肠腺瘤样息肉(ICD-10 : D12.8),直肠息肉(ICD-10 : K62.1 ), 结肠息肉(ICD-10 : K63.5 ),行内镜下大肠息肉摘除术(ICD-9-CM-3 :45.42 )。 (二)诊断依据 根据《临床诊疗指南?消化系统疾病分册》(中华医学 会编著,人民卫生出版社,2007 年,第2 版); 《实用内科学》(复旦大学医学院编著,人民卫生出版社,2017 年,第15 版)、《消化内镜学》(李益农,陆星华主编,科学出版社,2004 年,第2 版); Colorectal polypectomy and endoscopic mucosal resection (EMR): European Society of Gastrointestinal Endoscopy (ESGE)[Endoscopy, 2017 ,49(3): 270-297.]; 《中国大肠肿瘤筛查、早诊早治和综合预防共识意见(摘要)》[ 中华医学会消化病学分会编著,中华消化内镜杂志, 2012, 29(2): 61-64.] 等国内外临床诊疗指南。 1. 钡剂灌肠造影存在充盈缺损,提示结肠和(或)直肠息肉。 2. 结肠镜检查发现结肠和(或)直肠息肉。
(三)选择治疗方案的依据 根据《临床诊疗指南?消化系统疾病分册》(中中华医 学会编著,人民卫生出版社,2007 年,第2 版); 《实用内科学》(复旦大学医学院编著,人民卫生出版社,2017 年, 第15 版)、《消化内镜学》(李益农,陆星华主编,科学出版社,2004 年,第2 版); Colorectal polypectomy and endoscopic mucosal resection (EMR): European Society of Gastrointestinal Endoscopy (ESGE)[Endoscopy, 2017 ,49(3): 270-297.]; 《中国大肠肿瘤筛查、早诊早治和综合预防共识意见(摘要)》[ 中华医学会消化病学分会编著,中华消化内镜杂志, 2012, 29(2): 61-64.] 等国内外临床诊疗指南。 1. 基本治疗(包括生活方式、饮食等)。 2. 内镜下治疗。 (四)标准住院日为5 天 (五)进入路径标准 1. 第一诊断必须符合ICD-10 :D1 2.6/D12.8/K62.1 /K63.5 大肠息肉疾病编码。 2. 当患者同时具有其他疾病诊断,但在住院期间不需要特殊处理也不影响第一诊断的临床路径流程实施时,可以进入路径。 (六)入院后第w 3天 必需的检查项目 1. 血常规、尿常规、大便常规+隐血。
2015 V ol.36 No.12 814 ?综 述? 随着人们生活水平的不断提高以及生活方式的改变,结肠直肠癌在西方国家发病率已上升至恶性肿瘤第二位,我国结肠直肠癌的发病率也日渐增高[1]。研究表明,手术切除结肠直肠容易恶变的息肉如腺瘤,有助于降低结肠直肠癌的发病率和死亡率[2]。因此,早期有选择性地切除结肠直肠息肉对于预防结肠直肠癌至关重要。本文结合相关指南及共识简要概述息肉的定义以及临床息肉的手术治疗,并重点从带蒂和无蒂息肉两个方面进行阐述。1 息肉的定义 从结肠直肠黏膜表面突出到肠腔的息肉状病变,在未确定病理性质前均称为息肉。息肉是起源于上 2015 年内镜下结肠直肠息肉切除术相关指南与共识解读 张 荣1,2,林 辉1* (1. 同济大学附属第十人民医院消化科,上海 200072;2. 南京医科大学第一临床医学院,南京 210029) 摘要:结肠直肠息肉指肠道表面的隆起型病变,与结肠直肠癌的发生密切相关。内镜下行息肉切除术有助于降低结肠直肠癌的发生率和死亡率。本文综述近年来内镜下息肉切除术的主要技术、适应证及结肠镜监测等相关诊治指南和共识。关键词:内镜;息肉切除;指南;诊断;治疗 中图分类号:R657.1 文献标志码:A 文章编号:1672-9188(2015)12-0814-06DOI :10.13683/j.wph.2015.12.005 收稿日期:2015-10-29;修回日期:2015-11-30 作者简介:张 荣,硕士研究生,研究方向为消化系疾病临床诊治。通信作者:林 辉,副主任医师,副教授,硕士生导师,研究方向为胃肠道肿瘤的早期诊断与内镜治疗。 基金项目:上海市卫生和计划生育委员会科研课题(编号:201440477)。 Guidelines interpretation for endoscopic resection of colorectal polyp in 2015 ZHANG Rong 1,2, LIN Hui 1* (1. Department of Gastroenterology, Tenth People’s Hospital of Tongji University, Shanghai 200072; 2. The First Clinical Medical College of Nanjing Medical University, Nanjing 210029, China ) Abstract: Colorectal polyp refers to the protruded lesions on intestinal tract surface, which has a closed correlation with colorectal cancer. Endoscopic polypectomy is helpful to reducing colorectal cancer incidence and mortality. This review describes recent related guidelines of endoscopic polypectomy including the major techniques and indications and colonoscopy survilliance. Key words: endoscopy; polypectomy; guideline ; diagnosis; treatment 皮组织非黏膜下肿瘤的隆起。世界卫生组织(2010年)从病理上将肠道肿瘤分为上皮性肿瘤、间叶源性肿瘤和继发性肿瘤。传统意义上的息肉包括腺瘤、异型增生、锯齿状病变和错构瘤等,均属于上皮性肿瘤分类中的癌前病变[3](表1)。2 息肉切除技术 目前常见的内镜下息肉切除术主要有勒除器息肉切除术(SS )、内镜下黏膜切除术(EMR )、分次EMR (pEMR )及内镜黏膜下剥离术(ESD )等[4]。根据内镜下形态学特征,结肠直肠息肉可进行巴黎/日本的形态学分类[5](表2)。大不列颠及爱尔兰肛肠协会(ACPGBI )根据息肉大小以及巴黎/日本形态学分类推荐治疗息肉的方法[6],见表3。3 带蒂和无蒂息肉的管理 3.1 带蒂息肉的管理 目前关于结肠直肠带蒂息肉的管理尚无统一的
一份标准的大肠息肉肠镜报告,应该包含以下要素: (1)部位:结肠镜检查通常从肛门进镜,依次逆行检查直肠,乙状结肠,降结肠,横结肠,升结肠,回盲瓣,回肠末端。所到之处,均有可能出现结肠息肉。因此了解息肉的部位至关重要,对息肉切除后的内镜随访,意义重大。 (2)数目:大部分人群均为单发或多发息肉,但数目往往小于10 0个,均统称为大肠息肉。 但是,息肉个数超过100个,就要高度警惕“息肉病”,这是一组疾病群的总称,以累及结肠为主的多发性息肉为主要表现,大部分与遗传性疾病相关,伴有肠道外的表现。 (3)大小:0.5cm以内为微型,0.5~2.0cm为小型,2.0~3.0c m为大型,3.0以上为特大型,这不仅能反映息肉的良恶性的可能性,同时能判断内镜切除的可能性及难度。 (4)形态描述:最为经典的大肠息肉内镜下分型就是日本学者创立的“山田分型”(具体如下图)。临床上粗略地根据息肉是否有蒂,分为有蒂型、亚蒂型(广基型)及扁平息肉,带蒂的腺瘤样息肉癌变率较低,而广基腺瘤样息肉癌变率较高。 山田分型
(5)手术方式:基于上述的镜下表现及前期可能有的大肠息肉活检报告,内镜医师会根据具体情况,选择适合病人的术式,完成内镜下息肉摘除。 一般来说有(热)活检钳直接咬除、圈套器摘除、EMR(内镜下黏膜切除术)、ESD(内镜下粘膜整片切除术)等。其中ESD主要针对早期消化道癌和癌前病变。 参考文献: [1] Kudo S, Hirota S, Nakajima T, et al. Colorectal tumours and pit pattern.[J]. Journal of Cli nical Pathology, 1994, 47(10):880-885.