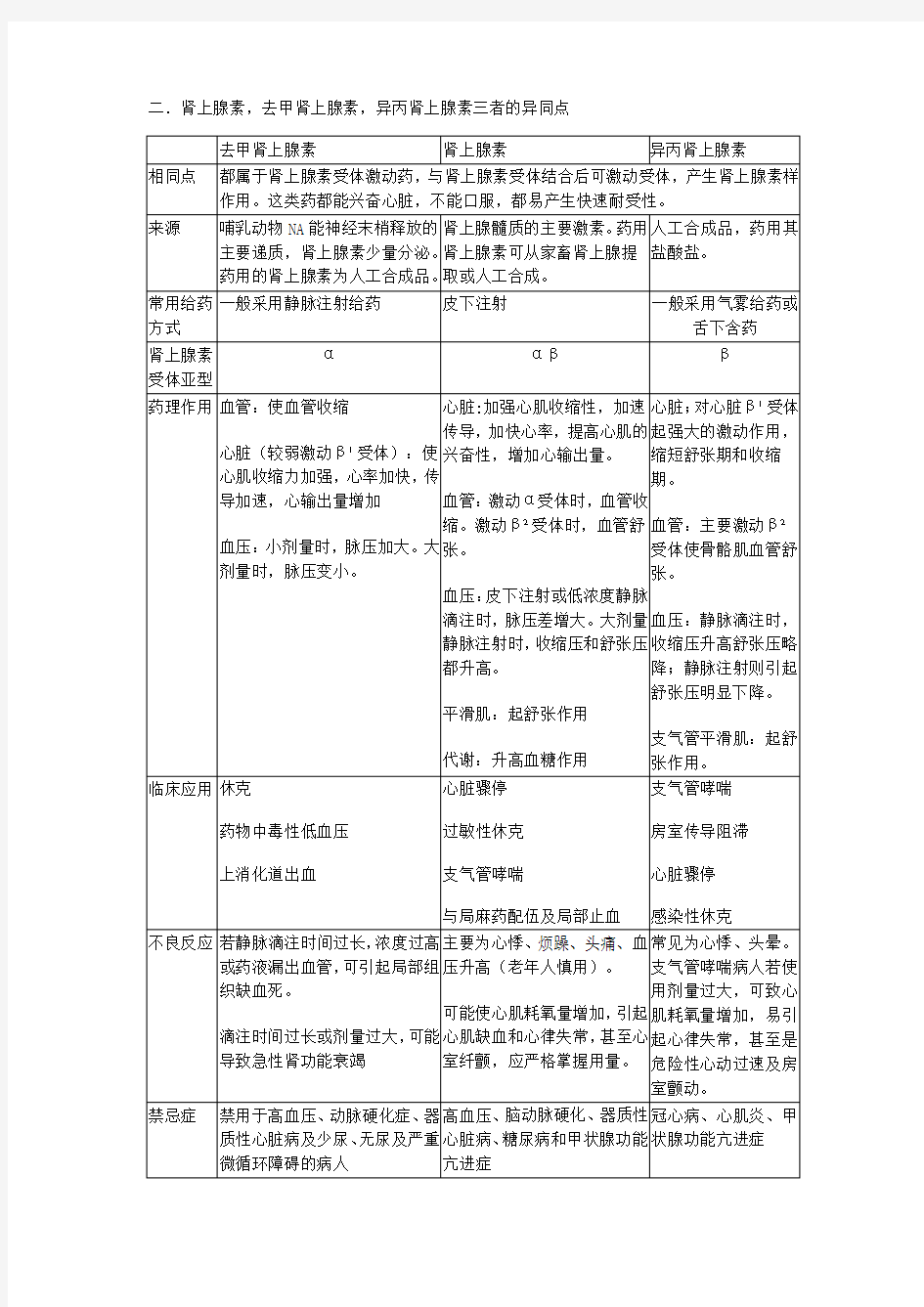
二.肾上腺素,去甲肾上腺素,异丙肾上腺素三者的异同点
多巴胺与去甲肾上腺素治疗心源性休克的临床疗效对比 发表时间:2017-10-27T14:38:54.730Z 来源:《医药前沿》2017年10月第29期作者:李慧 [导读] 心源性休克是心脏功能极度减退,心脏邻近脏器出现低灌注状态。 (云南省普洱市思茅区人民医院重症医学科云南普洱 665000) 【摘要】目的:对比多巴胺与去甲肾上腺素治疗心源性休克的临床疗效。方法:选取2013年2月-2016年12月在我院就诊的40例心源性休克患者,随机分为观察组(去甲肾上腺素)和对照组(多巴胺)各20例。对比两组MAP、心率、乳酸和尿量;治疗28d后的心律失常发生率、病死率和胃肠道反应发生率。结果:治疗前两组MAP、心率、乳酸和尿量比较,差异无统计学意义(P>0.05)。治疗后两组 MAP、心率、乳酸和尿量与治疗前比较,差异均具有统计学意义(P<0.05),且观察组MAP和尿量均显著高于对照组(P<0.05),心率和乳酸均显著低于对照组(P<0.05)。观察组心律失常发生率、病死率和胃肠道反应发生率均显著低于对照组(P<0.05)。结论:去甲肾上腺素治疗心源性休克效果优于多巴胺,临床可优先选用。 【关键词】心源性休克;多巴胺;去甲肾上腺素 【中图分类号】R364.1+4 【文献标识码】A 【文章编号】2095-1752(2017)29-0139-02 心源性休克是心脏功能极度减退,心脏邻近脏器出现低灌注状态,出现严重急性周围圈衰竭,其病死率高达50%,严重威胁患者的生命健康[1]。多巴胺是目前治疗心源性休克的常用药物,小剂量具有改善肾血流量,扩张血管的作用,但不良反应较多[2]。去甲肾上腺素不仅可改善外周器官缺血,还有良好的升血压作用。但临床上对该两组药物的优劣尚无定论,为此本研究回顾性分析了上述两种药物在心源性休克中的临床效果,报道如下。 1.资料与方法 1.1 一般资料 选取我院就诊的40例心源性休克患者,随机分为观察组(去甲肾上腺素)和对照组(多巴胺)各20例。其中观察组男性12例,女性8例,年龄42~86岁,平均年龄(63.42±1.26)岁;对照组男性11例,女性9例,年龄41~85岁,平均年龄(63.11±1.32)岁。两组一般资料比较差异无统计学意义(P>0.05),具有可比性。 1.2 治疗方法 对照组:静脉注射10~20μg/(kg·min)多巴胺。 观察组:静脉注射0.05~0.19μg/(kg·min)去甲肾上腺素。 1.3 观察指标 MAP、心率、乳酸和尿量;治疗28d后的心律失常发生率、病死率和胃肠道反应发生率。 1.4 统计学方法 数据分析采用SPSS18.0统计软件,计量资料和计数资料表示方法为:(x-±s),例(%),计量资料和计数资料分别采用t检验和χ2检验,以P<0.05为差异具有统计学意义。 2.结果 2.1 两组临床指标改善情况比较 治疗前两组MAP、心率、乳酸和尿量比较,差异无统计学意义(P>0.05)。治疗后两组MAP、心率、乳酸和尿量与治疗前比较,差异均具有统计学意义(P<0.05),且观察组MAP和尿量均显著高于对照组(P<0.05),心率和乳酸均显著低于对照组(P<0.05)。见表1。 2.2 两组心律失常发生率、病死率和胃肠道反应发生率比较 观察组心律失常发生率、病死率和胃肠道反应发生率均显著低于对照组(P<0.05)。见表2。 3.讨论 心源性休克是心脏病患者死亡的主要原因之一,是多数心血管疾病的终末阶段。严重的心肌炎、心肌梗死、心律失常等均可引发。多巴胺与去甲肾上腺素均是儿茶酚胺类药物,是纠正低血压休克的一线用药。多巴胺对心血管的作用呈剂量依赖性,小剂量有肾血管扩张作用,兴奋心脏β1受体,但血压和心率不变;中等剂量主要是正性肌力作用,及改善心脏功能,又可维持血压水平;大剂量可使血压升高,心率加快,甚至引起心律失常[3]。去甲肾上腺素具有肾上腺素α受体和β激动作用,可引起血压升高,心肌收缩量加强,增加心排血量[4]。常规剂量的使用去甲肾上腺素可以改善肾功能,并可使尿量增加[5]。本研究中治疗后观察组MAP和尿量均显著高于对照组(P<0.05),心率和乳酸均显著低于对照组(P<0.05)。表明去甲肾上腺素对心源性休克患者的临床疗效更佳。观察组心律失常发生率、病死率和胃肠道反应发生率均显著低于对照组(P<0.05)。提示去甲肾上腺素应用于心源性休克不良反应更少,更由于于患者预后。综上所述,去甲肾
休克的治疗——多巴胺和去甲肾上腺素如何选择 近期,《新英格兰医学杂志》发表了一项多中心随机试验,多巴胺和去甲肾上腺素治疗休克的比较(Comparison of Dopamine and Norepinephrine in the Treatment of Shock)。1679例休克患者随机分组,多巴胺(Dopamine,DA)组858例和去甲肾上腺素(Norepinephrine,NE)组821例。分别使用多巴胺20μg/(kg·min)或去甲肾上腺素0.19μg/(kg·min)作为恢复和维持血压的一线升压疗法。当使用20μg/(kg·min)剂量的多巴胺或0.19μg/(kg·min)剂量的去甲肾上腺素仍不能维持患者的血压时,则可增加开放标签的去甲肾上腺素、肾上腺素或加压素。主要转归是随机分组后28天的死亡率,次要终点包括不需要器官支持的天数和不良事件的发生率。结果显示,两组的基线特征相似。28天死亡率没有显著的组间差异(多巴胺组为52.5%,去甲肾上腺素组为48.5%,多巴胺组的比值比为1.17,95%可信区间为0.97~1.42,P=0.10)。然而,接受多巴胺治疗病人中的心律失常事件多于接受去甲肾上腺素治疗的病人[207起事件(24.1%)对102起事件(12.4%),P<0.001] ,多巴胺组和去甲肾上腺素组分别有52例和13例患者因严重心律失常而退出研究(P<0.001)。亚组分析显示,与去甲肾上腺素相比,多巴胺与280例心源性休克病人中的28天死亡率增加相关,但在1044例感染性休克病人或263例低血容量性休克病人中无此相关性[卡普兰-迈耶(Kaplan-Meier)分析显示,心源性休克P=0.03,感染性休克P=0.19,低血容量性休克P=0.84]。结论,在使用多巴胺作为一线升压药物治疗的休克病人与接受去甲肾上腺素治疗的病人之间,尽管死亡率没有显著差异,但使用多巴胺与不良事件数较多相关。 研究者认为,多巴胺和去甲肾上腺素抗休克的总体死亡率无显著差异,但多巴胺导致更多不良反应,尤其是房颤。多巴胺作为一线抗休克药物的地位或因此动摇[1](N Engl J Med,2010,362:779)。 文章一经刊出,引起了纷纷讨论,不仅是多巴胺与去甲肾上腺素在休克治疗中总体死亡率无差异及其多巴胺导致更多的不良反应,这一颠覆传统观念的重要研究结果。还有值得关注的“遗憾”,没有证
【药物名称】重酒石酸去甲肾上腺素Norepinephrine Bitartrate [国家基本药物] 【药物类别】抗休克药 【药物别名】正肾上腺素Noradrenaline,Levarterenol 【分子式成分】化学名称为:(R)-4-(2-氨基-1-羟基乙基)-1,2-苯二酚重酒石酸盐—水合物。分子式: C 8H 11 NO 3 ·C 4 H 6 O 6 ·H 2 O。分子量:337.28。 【制剂规格】注射液:1ml:2mg、2ml:10mg。本品为无色或几乎无色的澄明液体;遇光和空气易变质。 【药理毒理】本品为肾上腺素受体激动药。是强烈的α受体激动药,同时也激动β受体。通过α受体激动,可引起血管极度收缩,使血压升高,冠状动脉血流增加;通过β受体的激动,使心肌收缩加强,心排出量增加。用量按每分钟0.4μg/kg时,β受体激动为主;用较大剂量时,以α受体激动为主。 【药动学】静脉给药后起效迅速,主要在肝内代谢,经肾排泄。 皮下注射后吸收差,且易发生局部组织坏死。临床上一般采用静脉滴注,静脉给药后起效迅速,停止滴注后作用时效维持1-2分钟,主要在肝内代谢成无活性的代谢产物。经肾排泄,仅微量以原形排泄。 【适应证】α受体激动剂。急性心肌梗死、体外循环、嗜铬细胞瘤切除等引起的低血压,或椎管内阻滞时低血压及心跳骤停复苏后血压维持。亦可辅助用于血容量不足所致的休克或低血压。 【不良反应】静滴时间过长浓度过高或药液漏出血管外,可引起局部缺血坏死。亦可使肾脏血管剧烈收缩,产生少尿、无尿和肾实质损伤。逾量时可出现头痛及高血压、心率缓慢、呕吐甚至抽搐。其他有注射局部皮肤脱落、皮肤紫绀、皮疹、面部水肿、眩晕等。 【相互作用】不可与碱性溶液混合,也不能混入血浆或全血中滴注。与其他拟交感胺类同用时,心血管作用增强。与卤素类全麻药、洋地黄类同用,易致心律失常。 与全麻药如氯仿、环丙烷、氟烷等同用,可使心肌对拟交感胺类药反应更敏感,容易发生室性心律失常,不宜同用,必须同用时应减量给药。 1. 与β受体阻滞剂同用,各自的疗效降低,β受体阻滞后α受体作用突出,可发生高血压,心动过缓。 2. 与降压药同用可抵消或减弱降压药的作用,与甲基多巴同用还使本品加压作用增强。 3. 与洋地黄类同用,易致心律失常,需严密注意心电监测。 4. 与其他拟交感胺类同用,心血管作用增强。 5. 与麦角制剂如麦角胺、麦角新碱或缩宫素同用,促使血管收缩作用加强,引起严重高血压,心动过缓。 6. 与三环类抗抑郁药合用,由于抑制组织吸收本品或增强肾上腺素受体的敏感性,可加强本品的心血
多巴胺和去甲肾上腺素之争 休克时血管活性药物应该如何选择呢?多巴胺还是去甲肾上腺素。 多巴胺的作用机理比较复杂,传统理论认为: 小剂量[3~5μg/(kg·min)]兴奋多巴胺受体,扩张肾血管,增加肾血流量,增加尿量;中等剂量[5~10 μg/(kg·min)]主要兴奋β受体,正性肌力作用使心肌的收缩力加强及增加了心排血量,并收缩外周血管,从而既能维持血压水平,又能改善心脏功能。大剂量多巴胺[>10 μg/(kg·min)]使用时,α1受体激动效应占主要地位,致体循环和内脏血管床动、静脉收缩,全身血管阻力增高,就会出现微循环障碍。因此治疗心源性休克,多巴胺剂量不宜超过10 μg/(kg·min)。 而事实上在休克状态下多巴胺没有扩张肾脏血管的作用,其观察到的增加的尿量的作用也是由于血压升高肾灌注增加的结果。这一点已经被越来越多的临床实验证明。 去甲肾上腺素具有肾上腺素α受体强烈激动作用,引起血管极度收缩,血压升高,冠状动脉血流增加;同时也激动β受体,使心肌收缩加强,心排血量增加。小剂量每分钟0.4μg/kg时,β受体激动为主;用较大剂量时,以a受体激动为主。一般采用静脉滴注(外渗易发生局部组织坏死),静脉给药后起效迅速,停止滴注后作用时效维持1~2分钟。 但人们一直认为去甲肾上腺素是一个强烈的α受体激动剂, 尽管它能迅速改善休克的血流动力学状态, 但由于其强大的缩血管效应, 仍然有可能减少内脏血流,导致灌注下降。即去甲肾上腺素缩血管升高血压的同时会增加血管阻力,减少组织灌注,影响肠系膜、肺脏和肾脏等重要脏器血供,使得其在临床的应用受到很大限制,尤其是许多临床医生对在休克期间应用去甲肾上腺素一直顾虑重重。 越来越多的研究表明,去甲肾上腺素并不会损害肾功能,甚至可以改善肾功能。大剂量去甲肾上腺素虽然可以诱发急性肾衰竭,但只有直接注入肾动脉才会出现,且诱导所需剂量是普通用量的2~3倍,而临床常规使用剂量的去甲肾上腺素静脉注射并无此作用。理论上,去甲肾上腺素作为强效血管收缩药,在升压的同时可增加血管阻力,减少组织灌注,然而,与正常循环状态下不同,在休克及感染性休克等血管扩张情况下,去甲肾上腺素可通过增加外周循环阻力升高血压,从而增加脏器血流。
第74章休克的治疗——多巴胺和去甲肾上腺素如何选择 近期,《新英格兰医学杂志》发表了一项多中心随机试验,多巴胺和去甲肾上腺素治疗休克的比较(Comparison of Dopamine and Norepinephrine in the Treatment of Shock)。1679例休克患者随机分组,多巴胺(Dopamine,DA)组858例和去甲肾上腺素(Norepinephrine,NE)组821例。分别使用多巴胺20μg/(kg·min)或去甲肾上腺素0.19μg/(kg·min)作为恢复和维持血压的一线升压疗法。当使用20μg/(kg·min)剂量的多巴胺或0.19μg/(kg·min)剂量的去甲肾上腺素仍不能维持患者的血压时,则可增加开放标签的去甲肾上腺素、肾上腺素或加压素。主要转归是随机分组后28天的死亡率,次要终点包括不需要器官支持的天数和不良事件的发生率。结果显示,两组的基线特征相似。28天死亡率没有显著的组间差异(多巴胺组为52.5%,去甲肾上腺素组为48.5%,多巴胺组的比值比为1.17,95%可信区间为0.97~1.42,P=0.10)。然而,接受多巴胺治疗病人中的心律失常事件多于接受去甲肾上腺素治疗的病人[207起事件(24.1%)对102起事件(12.4%),P<0.001] ,多巴胺组和去甲肾上腺素组分别有52例和13例患者因严重心律失常而退出研究(P<0.001)。亚组分析显示,与去甲肾上腺素相比,多巴胺与280例心源性休克病人中的28天死亡率增加相关,但在1044例感染性休克病人或263例低血容量性休克病人中无此相关性[卡普兰-迈耶(Kaplan-Meier)分析显示,心源性休克P=0.03,感染性休克P=0.19,低血容量性休克P=0.84]。结论,在使用多巴胺作为一线升压药物治疗的休克病人与接受去甲肾上腺素治疗的病人之间,尽管死亡率没有显著差异,但使用多巴胺与不良事件数较多相关。 研究者认为,多巴胺和去甲肾上腺素抗休克的总体死亡率无显著差异,但多巴胺导致更多不良反应,尤其是房颤。多巴胺作为一线抗休克药物的地位或因此动摇[1](N Engl J Med,2010,362:779)。 文章一经刊出,引起了纷纷讨论,不仅是多巴胺与去甲肾上腺素在休克治疗中总体死亡率无差异及其多巴胺导致更多的不良反应,这一颠覆传统观念的重要研究结果。还有值得关注的“遗憾”,没有证实日渐受到推崇的去甲肾上腺素的“显著疗效”,尤其是在亚组分析中对感染性休克的作用;还有多巴胺对心源性休克的有害作用,并且这一研究结果对现行ACC/AHA指南提出强烈挑战,该指南建议以多巴胺作为急性心肌梗死低血压患者的首选升压药研究[2]。 休克是机体受到各种有害因子侵袭时所发生的以低血压和血流动力学紊乱为主要表现、以微循环灌注不足和器官功能障碍为本质特征的临床综合征。按病因分为:低血容量性休克,心源性休克,脓毒性休克和神经源性休克。 心源性休克是由于心功能不全导致的周围脏器低灌注状态,包括:①血流动力学异常:收缩压<90 mmHg持续30分钟,心脏指数≤2.2 L/(min·m2),且肺毛细血管楔压≥15mmHg; ②周围组织低灌注状态:四肢湿冷、尿量少(≤30ml/h)、神志改变。及其伴随着更严重的炎症反应。血流动力学紊乱的严重程度与短期预后有直接的关系。急性心肌梗死致左心泵衰竭是心源性休克的最常见原因。 鉴于休克的病因不同,病情各异,不同阶段的病理过程也十分复杂,治疗关键是纠正血流动力学紊乱;治疗的主要目标是改善组织器官的血流灌流,恢复细胞的功能与代谢。迄今为止,合理应用血管活性药仍是休克基础治疗之一。理想的血管活性药物应能迅速提高血压,
休克的治疗——多巴胺和去甲肾上腺素选择 近期,《新英格兰医学杂志》发表了一项多中心随机试验,多巴胺和去甲肾上腺素治疗休克的比较(Comparison of Dopamine and Norepinephrine in the Treatment of Shock)。1679例休克患者随机分组,多巴胺(Dopamine,DA)组858例和去甲肾上腺素(Norepinephrine,NE)组821例。分别使用多巴胺20μg/(kg·min)或去甲肾上腺素0.19μg/(kg·min)作为恢复和维持血压的一线升压疗法。当使用20μg/(kg·min)剂量的多巴胺或0.19μg/(kg·min)剂量的去甲肾上腺素仍不能维持患者的血压时,则可增加开放标签的去甲肾上腺素、肾上腺素或加压素。主要转归是随机分组后28天的死亡率,次要终点包括不需要器官支持的天数和不良事件的发生率。结果显示,两组的基线特征相似。28天死亡率没有显著的组间差异(多巴胺组为52.5%,去甲肾上腺素组为48.5%,多巴胺组的比值比为1.17,95%可信区间为0.97~1.42,P=0.10)。然而,接受多巴胺治疗病人中的心律失常事件多于接受去甲肾上腺素治疗的病人[207起事件(24.1%)对102起事件(12.4%),P<0.001] ,多巴胺组和去甲肾上腺素组分别有52例和13例患者因严重心律失常而退出研究(P<0.001)。亚组分析显示,与去甲肾上腺素相比,多巴胺与280例心源性休克病人中的28天死亡率增加相关,但在1044例感染性休克病人或263例低血容量性休克病人中无此相关性[卡普兰-迈耶(Kaplan-Meier)分析显示,心源性休克P=0.03,感染性休克P=0.19,低血容量性休克P=0.84]。结论,在使用多巴胺作为一线升压药物治疗的休克病人与接受去甲肾上腺素治疗的病人之间,尽管死亡率没有显著差异,但使用多巴胺与不良事件数较多相关。 研究者认为,多巴胺和去甲肾上腺素抗休克的总体死亡率无显著差异,但多巴胺导致更多不良反应,尤其是房颤。多巴胺作为一线抗休克药物的地位或因此动摇[1](N Engl J Med,2010,362:779)。 文章一经刊出,引起了纷纷讨论,不仅是多巴胺与去甲肾上腺素在休克治疗中总体死亡率无差异及其多巴胺导致更多的不良反应,这一颠覆传统观念的重要研究结果。还有值得关注的“遗憾”,没有证实日渐受到推崇的去甲肾上腺素的“显著疗效”,尤其是在亚组分析中对感染性休克的作用;还有多巴胺对心源性休克的有害作用,并且这一研究结果对现行 ACC/AHA指南提出强烈挑战,该指南建议以多巴胺作为急性心肌梗死低血压患者的首选升压药研究[2]。
去甲肾上腺素(缩写NE或NA )是强烈的a受体激动药,对B1受体作用较弱,对3 2受体几无作用。通过a受体的激动作用,可引起小动脉和小静脉血管收缩,血管收缩的程度与血管上的a 受体有关,皮肤黏膜血管收缩最明显,其次是肾血管,对冠状动脉作用不明显,这可能与心脏代谢产物增加,扩张冠脉对抗了本品的作用有关。通过31受体的激动,使心肌收缩加强,心率上升,但作用强度远比肾上腺素弱。a 受体激动所致的血管收缩的范围很广,以皮肤、黏膜血管、肾小球为最明显,其次为脑、肝、肠系膜、骨骼肌等,继心脏兴奋后心肌代谢产物腺苷增多,腺苷能促使冠状动脉扩张。a受体激动的心脏方面表现主要是心肌收缩力增强,心率加快,心排血量增高;整体情况下由于升压过高,可引起反射
性兴奋迷走神经,使心率减慢,心收缩率减弱,应用阿托品可防止这种心率减慢。由于血管强烈收缩,使外周阻力增高,故心输出量不变或下降。大剂量也能引起心率失常,但较少见。血压:外周血管收缩和心肌收缩力增加引起供血量增加,使收缩压及舒张压都升高,脉压略加大。其他:对其他平滑肌作用较弱,但可使孕妇子宫收缩频率增加,对机体代谢的影响也较弱,只有在大剂量时才出现血糖增高。由于很难通过血脑屏障,几无中枢作用。逾量或持久使用,可使毛细血管收缩,体液外漏而致血溶量减少。用于用于治疗急性心肌梗塞、体外循环、嗜铬细胞瘤切除等引起的低血压;对血容量不足所致的休克或低血压,本品作为急救时补充血溶量的辅助治疗,以使血压回升暂时维持脑与冠状动脉灌注;
直到补足血溶量治疗发挥作用;也可用于治疗椎管内阻滞时的低血压及心跳聚停复苏后血压维持。 (学习的目的是增长知识,提高能力,相信一分耕耘一分收获,努力就一定可以获得应有的回报)
多巴胺和去甲肾上腺素在ICU休克患者治疗中的作用比较 目的研究分析多巴胺和去甲肾上腺素在ICU休克患者治疗中的作用。方法2014年7月~2016年7月选择本院ICU接收的休克患者250例作为研究对象,将250例患者随机分为两组,观察组125例和对照组125例,两组患者均进行抗感染、镇静等常规治疗,对照组患者采用多巴胺进行治疗,采用去甲肾上腺素治疗观察组患者,对比观察组与对照组的治疗效果。结果观察组患者治疗6 h后心率、平均动脉压与对照组无较大差异,无统计学意义(P>0.05);观察组患者治疗6 h后血乳酸、乳酸清除率、ICU死亡率与对照组存在较大差异,有统计学意义(P<0.05)。结论去甲肾上腺素在ICU休克患者治疗中的效果较好,临床上应推广应用。 标签:去甲肾上腺素;多巴胺;ICU;休克 大部分ICU休克患者通常是感染性休克,主要是患者感染病原菌导致机体微循环异常的综合征,如果早期不能及时逆转休克,则可能导致代谢功能紊乱、细胞缺氧、器官功能障碍等情况,使得患者的身体健康和生命安全受到严重威胁[1]。临床上通常采用液体复苏等方式治疗休克患者,多巴胺、去甲肾上腺素是临床上常用的收缩血管的药物,本文现对多巴胺和去甲肾上腺素在ICU休克患者治疗中的作用进行研究,并于2014年7月~2016年7月选择本院ICU接收的休克患者250例作为研究对象,获得了满意成果,现报告如下。 1 资料与方法 1.1一般资料2014年7月~2016年7月选择本院ICU接收的休克患者250例作为研究对象,均为外科术后发生感染性休克,排除感染或结缔组织性疾病等引起肺高压、特发性肺动脉高压、慢性阻塞性肺疾病、先天性心脏病,将250例患者随机分为两组,观察组125例和对照组125例。观察组中,男68例,女54例,年龄42~75岁,平均年龄(60.39±7.13)岁,基础疾病,50例腹腔感染,24例急性胰腺炎,31例术后并发肺炎,15例急性胆囊炎,5例其他,对照组中男65例,女60例,年龄41~78岁,平均年龄(60.24±7.59)岁,基础疾病,53例腹腔感染,22例急性胰腺炎,30例术后并发肺炎,16例急性胆囊炎,4例其他。观察组患者的性别、年龄等基础资料与对照组患者并无较大差别,P>0.05,差异无统计学意义。 1.2方法两组患者均进行常规治疗,予以患者心电监护、吸氧,使用抗生素、镇静剂、利尿剂、硝酸甘油,积极改善循环功能。对照组患者采用多巴胺进行治疗,静脉滴注给药,剂量60~120 μg/min,维持患者血压稳定。观察组患者经由左心房导管输入甲肾上腺素,初始剂量1 mg,之后逐渐加倍,去甲肾上腺素总剂量为0.1~0.2 mg/kg。 1.3观察指标记录两组患者治疗6 h后心率、平均动脉压、血乳酸、乳酸清除率、ICU死亡率。
多巴胺和去甲肾上腺素 之争 集团标准化小组:[VVOPPT-JOPP28-JPPTL98-LOPPNN]
多巴胺和去甲肾上腺素之争 休克时血管活性药物应该如何选择呢?多巴胺还是去甲肾上腺素。 多巴胺的作用机理比较复杂,传统理论认为: 小剂量[3~5μg/(kg·min)]兴奋多巴胺受体,扩张肾血管,增加肾血流量,增加尿量;中等剂量[5~10μg/(kg·min)]主要兴奋β受体,正性肌力作用使心肌的收缩力加强及增加了心排血量,并收缩外周血管,从而既能维持血压水平,又能改善心脏功能。大剂量多巴胺[>10μg/(kg·min)]使用时,α1受体激动效应占主要地位,致体循环和内脏血管床动、静脉收缩,全身血管阻力增高,就会出现微循环障碍。因此治疗心源性休克,多巴胺剂量不宜超过10μg/(kg·min)。 而事实上在休克状态下多巴胺没有扩张肾脏血管的作用,其观察到的增加的尿量的作用也是由于血压升高肾灌注增加的结果。这一点已经被越来越多的临床实验证明。去甲肾上腺素具有肾上腺素α受体强烈激动作用,引起血管极度收缩,血压升高,冠状动脉血流增加;同时也激动β受体,使心肌收缩加强,心排血量增加。小剂量每分钟0.4μg/kg时,β受体激动为主;用较大剂量时,以a受体激动为主。一般采用静脉滴注(外渗易发生局部组织坏死),静脉给药后起效迅速,停止滴注后作用时效维持1~2分钟。 但人们一直认为去甲肾上腺素是一个强烈的α受体激动剂,?尽管它能迅速改善休克的血流动力学状态,?但由于其强大的缩血管效应,?仍然有可能减少内脏血流,导致灌注下降。即去甲肾上腺素缩血管升高血压的同时会增加血管阻力,减少组织灌注,影响肠系膜、肺脏和肾脏等重要脏器血供,使得其在临床的应用受到很大限制,尤其是许多临床医生对在休克期间应用去甲肾上腺素一直顾虑重重。 越来越多的研究表明,去甲肾上腺素并不会损害肾功能,甚至可以改善肾功能。大剂量去甲肾上腺素虽然可以诱发急性肾衰竭,但只有直接注入肾动脉才会出现,且诱导所需剂量是普通用量的2~3倍,而临床常规使用剂量的去甲肾上腺素静脉注射并无此作用。理论上,去甲肾上腺素作为强效血管收缩药,在升压的同时可增加血管阻力,减少组织灌注,然而,与正常循环状态下不同,在休克及感染性休克等血管扩张情况下,去甲肾上腺素可通过增加外周循环阻力升高血压,从而增加脏器血流。 一些对比研究表明,休克时应用去甲肾上腺素比应用多巴胺能够提高生存率。 2010年新英格兰医学杂志上发表了一篇文章,该研究中将1679例休克患者随机分组,多巴胺(Dopamine,DA)组858例和去甲肾上腺素(Norepinephrine,NE)组821例。分别使用多巴胺20μg/(kg·min)或去甲肾上腺素0.19μg/(kg·min)作
去甲肾上腺素的临床应用 1. 药理:强烈的肾上腺素a受体激动药,同时也激动β受体,通过a受体激动,可引起血管极度收缩,使血压升高,冠状动脉血流增加;通过β受体的激动,使心肌收缩加强,心排血量增加,用量按每分钟0.4ug/kg时,β受体激动为主;用较大剂量时,以a受体激动为主。 2. 药代动力学:易发生局部组织坏死,临床一般采用静脉滴注,静脉给药后起效迅速,停止滴注后作用时效维持1~2min。 3. 适应症:用于治疗急性心肌梗死、体外循环等引起的低血压;感染性休克早中期(外周血管阻力降低时),嗜铬细胞瘤切除术后的低血压,也可用于心跳骤停复苏后血压维持等。 4. 用量用法:5%Glucose或生理盐水稀释后静滴。在使用多巴胺和阿拉明无效时即可使用去甲肾上腺素(注意血容量要补充足够)。从小剂量开始使用,可以以0.02~0.1ug/kg/min速度滴注,按需要调节滴速(最好是用注射泵滴注,按体重乘以0.03mg或0.3mg的总去甲肾上腺素剂量配于50ml液体中,以1ml/h的速度滴注,其给药量即为0.01ug/kg/min或 0.1ug/kg/min,2ml/h速度滴注给药量即为0.02ug/kg/min或0.2ug/kg/min,依次类推。临床为重酒石酸去甲肾上腺素,其去甲肾上腺素的实际含量为约1/2)。临床上目前多主张最好与多巴胺或多巴酚丁胺合用(但分别配药用不同一个注射泵滴注,这样速度可以不同调节,因为多巴胺剂量一般固定在5~10ug/kg/min较好),特别是对于脓毒症热休克(高排低阻型)病人的治疗,而对于冷休克(低排高阻型:CO低而外周阻力高者)病人主张缩扩血管药并用,且以扩血管为主(大剂量乙酰胆碱阻滞剂可有效改善微循环),如山莨菪碱(10~40mg/次iv,10~15min1次,或1~3mg/kg/次)、阿托品(0.03~0.05mg/kg/次iv,酌情于5min、15min、30min各用1次,直至面色潮红,瞳孔散大,四肢温暖,待血压上升可逐渐延长间隔时间或减量)、东莨菪碱(0.01~0.1mg/kg/次,10~20min1次,稀释于5%Glucose200ml中静滴,一般总量达0.9~1.8mg/kg时才有效)。国外文献有报道去甲肾上腺素可用至2ug/kg/min,但国人最好不超过1ug/kg/min,有报道认为超过1~2ug/kg/min剂量连续24h以上预后多为不好。对于心源性休克主张联合使用缩扩血管药,如去甲肾上腺素或多巴胺或多巴酚丁胺之一加硝普钠。当PAWP(肺毛细血管嵌压)>18mmHg时可单独使用硝普钠。对于内脏血管的血流是否减少目前仍有争论,有认为可引起内脏血管收缩减少血流对内脏器官不利,但同时也有许多文献报道认为对于脓毒症休克病人持续的低血压不利于内脏器官的血供,但去甲肾上腺素的使用可以收缩皮肤、肌肉等血管而升高血压有利于消化道、肾脏等器官的血流供应;同时有文章报道去甲肾上腺素对肾脏血管的收缩主要是作用于肾出球小动脉,从而有利于提高肾灌注。对于内脏器官的血流影响等利弊需要综合考虑,文献报道的结论不同可能与使用的剂量以及个体差异有关,确切的作用有待更多的研究证实。 5. 不良反应:a. 药液外漏可致局部组织坏死; b.大剂量或持久(特别是没有合用扩血管药的情况下)使用可引起肾血流锐减尿
第74章休克的治疗——多巴胺和去甲肾 上腺素如何选择 近期,《新英格兰医学杂志》发表了一项多中心随机试验,多巴胺和去甲肾上腺素治疗休克的比较(Comparison of Dopamine and Norepinephrine in the Treatment of Shock)。1679例休克患者随机分组,多巴胺(Dopamine,DA)组858例和去甲肾上腺素(Norepinephrine,NE)组821例。分别使用多巴胺20μg/(kg·min)或去甲肾上腺素0.19μg/(kg·min)作为恢复和维持血压的一线升压疗法。当使用20μg/(kg·min)剂量的多巴胺或0.19μg/(kg·min)剂量的去甲肾上腺素仍不能维持患者的血压时,则可增加开放标签的去甲肾上腺素、肾上腺素或加压素。主要转归是随机分组后28天的死亡率,次要终点包括不需要器官支持的天数和不良事件的发生率。结果显示,两组的基线特征相似。28天死亡率没有显著的组间差异(多巴胺组为52.5%,去甲肾上腺素组为48.5%,多巴胺组的比值比为1.17,95%可信区间为0.97~1.42,P=0.10)。然而,接受多巴胺治疗病人中的心律失常事件多于接受去甲肾上腺素治疗的病人[207起事件(24.1%)对102起事件(12.4%),P<0.001],多巴胺组和去甲肾上腺素组分别有52例和13例患者因严重心律失常而退出研究(P<0.001)。亚组分析显示,与去甲肾上腺素相比,多巴胺与280例心源性休克病人中的28天死亡率增加相关,但在1044例感染性休克病人或263例低血容量性休克病人中无此相关性[卡普兰-迈耶(Kaplan-Meier)分析显示,心源性休克P=0.03,感染性休克P=0.19,低血容量性休克P=0.84]。结论,在使用多巴胺作为一线升压药物治疗的休克病人与接受去甲肾上腺素治疗的病人之间,尽管死亡率没有显著差异,但使用多巴胺与不良事件数较多相关。 研究者认为,多巴胺和去甲肾上腺素抗休克的总体死亡率无显著差异,但多巴胺导致更多不良反应,尤其是房颤。多巴胺作为一线抗休克药物的地位或因此动摇[1](N Engl J Med,2010,362:779)。 文章一经刊出,引起了纷纷讨论,不仅是多巴胺与去甲肾上腺素在休克治疗中总体死亡率无差异及其多巴胺导致更多的不良反应,这一颠覆传统观念的重要研究结果。还有值得关注的“遗憾”,没有证实日渐受到推崇的去甲肾上腺素的“显著疗效”,尤其是在亚组分析中对感染性休克的作用;还有多巴胺对心源性休克的有害作用,并且这一研究结果对现行ACC/AHA指南提出强烈挑战,该指南建议以多巴胺作为急性心肌梗死低血压患者的首选升压药研究[2]。 休克是机体受到各种有害因子侵袭时所发生的以低血压和血流动力学紊乱为主要表现、以微循环灌注不足和器官功能障碍为本质特征的临床综合征。按病因分为:低血容量性休克,心源性休克,脓毒性休克和神经源性休克。 心源性休克是由于心功能不全导致的周围脏器低灌注状态,包括:①血流动力学异常:收缩压<90mmHg持续30分钟,心脏指数≤2.2L/(min·m2),且肺毛细血管楔压≥15mmHg;②周围组织低灌注状态:四肢湿冷、尿量少(≤30ml/h)、神志改变。及其伴随着更严重的炎症反应。血流动力学紊乱的严重程度与短期预后有直接的关系。急性心肌梗死致左心泵衰竭是心源性休克的最常见原因。
休克的治疗——多巴胺和去甲肾上腺素选择 全网发布:2011-06-23 休克的治疗——多巴胺和去甲肾上腺素如何选择 近期,《新英格兰医学杂志》发表了一项多中心随机试验,多巴胺和去甲肾上腺素治疗休克的比较(Comparison of Dopamine and N orepinephrine in the Treatment of Shock)。1679例休克患者随机分组,多巴胺(Dopamine,DA)组858例和去甲肾上腺素(No repinephrine,NE)组821例。分别使用多巴胺20μg/(kg·min)或去甲肾上腺素0.19μg/(kg·min)作为恢复和维持血压的一线升压疗法。当使用20μg/(kg·min)剂量的多巴胺或0.19μg/(kg·min)剂量的去甲肾上腺素仍不能维持患者的血压时,则可增加开放标签的去甲肾上腺素、肾上腺素或加压素。主要转归是随机分组后28天的死亡率,次要终点包括不需要器官支持的天数和不良事件的发生率。结果显示,两组的基线特征相似。28天死亡率没有显著的组间差异(多巴胺组为52.5%,去甲肾上腺素组为48.5%,多巴胺组的比值比为1. 17,95%可信区间为0.97~1.42,P=0.10)。然而,接受多巴胺治疗病人中的心律失常事件多于接受去甲肾上腺素治疗的病人[207起事件(24.1%)对102起事件(12.4%),P<0.001] ,多巴胺组和去甲肾上腺素组分别有52例和13例患者因严重心律失常而退出研究(P<0. 001)。亚组分析显示,与去甲肾上腺素相比,多巴胺与280例心源性休克病人中的28天死亡率增加相关,但在1044例感染性休克病人
全网发布:2011-06-23 休克的治疗——多巴胺和去甲肾上腺素如何选择 近期,《新英格兰医学杂志》发表了一项多中心随机试验,多巴胺和去甲肾上腺素治疗休克的比较(Comparison of Dopamine and Norepinephrine in the Treatment of Shock)。167 9例休克患者随机分组,多巴胺(Dopamine,DA)组858例和去甲肾上腺素(Norepinephrine, NE)组821例。分别使用多巴胺20μg/(kg·min)或去甲肾上腺素μg/(kg·min)作为恢复和维持血压的一线升压疗法。当使用20μg/(kg·min)剂量的多巴胺或μg/(kg·min)剂量的去甲肾上腺素仍不能维持患者的血压时,则可增加开放标签的去甲肾上腺素、肾上腺素或加压素。主要转归是随机分组后28天的死亡率,次要终点包括不需要器官支持的天数和不良事件的发生率。结果显示,两组的基线特征相似。28天死亡率没有显著的组间差异(多巴胺组为%,去甲肾上腺素组为%,多巴胺组的比值比为,95%可信区间为~,P=。然而,接受多巴胺治疗病人中的心律失常事件多于接受去甲肾上腺素治疗的病人[207起事件(%)对102起事件(%),P<] ,多巴胺组和去甲肾上腺素组分别有52例和13例患者因严重心律失常而退出研究(P<)。亚组分析显示,与去甲肾上腺素相比,多巴胺与280例心源性休克病人中的28天死亡率增加相关,但在1044例感染性休克病人或263例低血容量性休克病人中无此相关性[卡普兰-迈耶(Kaplan-Meier)分析显示,心源性休克P=,感染性休克P=,低血容量性休克P=]。结论,在使用多巴胺作为一线升压药物治疗的休克病人与接受去甲肾上腺素治疗的病人间,尽管死亡率没有显著差异,但使用多巴胺与不良事件数较多相关。研究者认为,多巴胺和去甲肾上腺素抗休克的总体死亡率无显著差异,但多巴胺导致更多不良反应,尤其是房颤。多巴胺作为一线抗休克药物的地位或因此动摇[1](N Engl J Med,201 0,362:779)。文章一经刊出,引起了纷纷讨论,不仅是多巴胺与去甲肾上腺素在休克治疗中总体死亡率无差异及其多巴胺导致更多的不良反应,这一颠覆传统观念的重要研究结果。还有值得关注的“遗憾”,没有证实日渐受到推崇的去甲肾上腺素的“显著疗效”,尤其是在亚组分析中对感染性休克的作用;还有多巴胺对心源性休克的有害作用,并且这一研究结果对现行ACC/AHA指南提出强烈挑战,该指南建议以多巴胺作为急性心肌梗死低血压患者的首选升压药研究[2]。休克是机体受到各种有害因子侵袭时所发生的以低血压和血流动力学紊乱为主要表现、以微循环灌注不足和器官功能障碍为本质特征的临床综合征。按病因分为:低血容量性休克,心源性休克,脓毒性休克和神经源性休克。心源性休克是由于心功能不全导致的周围脏器低灌注状态,包括:①血流动力学异常:收缩压<90 mmHg持续30分钟,心脏指数≤ L/(min·m2),且肺毛细血管楔压≥15mmHg;②周围组织低灌注状态:四肢湿冷、尿量少(≤30ml/h)、神志改变。及其伴随着更严重的炎症反应。血流动力学紊乱的严重程度与短期预后有直接的关系。急性心肌梗死致左心泵衰竭是心源性休克的最常见原因。鉴于休克的病因不同,病情各异,不同阶段的病理过程也十分复杂,治疗关键是纠正血流动力学紊乱;治疗的主要目标是改善组织器官的血流灌流,恢复细胞的功能与代谢。迄今为止,合理应用血管活性药仍是休克基础治疗之一。理想的血管活性药物应能迅速提高血压,改善心脑的血液灌注,或增加肾脏和肠道等内脏器官的血流灌注,纠正组织缺氧,防止MODS的发生。多项指南推荐多巴胺和去甲肾上腺素作为休克治疗一线血管活性药物
去甲肾上腺素 【药物作用】 本品是强烈的α受体激动药,对β1受体作用较弱,对β2受体几无作用。通过α受体的激动作用,可引起小动脉和小静脉血管收缩,血管收缩的程度与血管上的α受体有关,皮肤黏膜血管收缩最明显,其次是肾血管,对冠状动脉作用不明显,这可能与心脏代谢产物增加,扩张冠脉对抗了本品的作用有关。通过β1受体的激动,使心肌收缩加强,心率上升,但作用强度远比肾上腺素弱。α受体激动所致的血管收缩的范围很广,以皮肤、黏膜血管、肾小球为最明显,其次为脑、肝、肠系膜、骨骼肌等,继心脏兴奋后心肌代谢产物腺苷增多,腺苷能促使冠状动脉扩张。α受体激动的心脏方面表现主要是心肌收缩力增强,心率加快,心排血量增高;整体情况下由于升压过高,可引起反射性兴奋迷走神经,使心率减慢,心收缩率减弱,应用阿托品可防止这种心率减慢。由于血管强烈收缩,使外周阻力增高,故心输出量不变或下降。大剂量也能引起心率失常,但较少见。血压:外周血管收缩和心肌收缩力增加引起供血量增加,使收缩压及舒张压都升高,脉压略加大。其他:对其他平滑肌作用较弱,但可使孕妇子宫收缩频率增加,对机体代谢的影响也较弱,只有在大剂量时才出现血糖增高。由于很难通过血脑屏障,几无中枢作用。逾量或持久使用,可使毛细血管收缩,体液外漏而致血溶量减少。 【适应症】 用于治疗急性心肌梗塞、体外循环、嗜铬细胞瘤切除等引起的低血压;对血容量不足所致的休克或低血压,本品作为急救时补充血溶量的辅助治疗,以使血压回升暂时维持脑与冠状动脉灌注;直到补足血溶量治疗发挥作用;也可用于治疗椎管内阻滞时的低血压及心跳聚停复苏后血压维持。 【不良反应】 (1)药液外漏可引起局部组织坏死。 (2)本品强烈的血管收缩足以使生命器官血流减少,肾血流锐减后尿量减少,组织血供不足导致缺氧和酸中毒;持久或大量使用时,可使回心血流量减少,外周血管阻力增高,心排血量减少,后果严重。 (3)应重视的反应包括静脉输注时沿静脉径路皮肤变白,注射局部皮肤脱落,皮肤紫绀,皮肤发红,严重眩晕,上列反应虽属少见,但后果严重。 (4)个别病人因过敏而有皮疹、面部水肿。 (5)在缺氧、电解质平衡失调、器质性心脏病病人中或逾量时,可出现心律失常;血压升高后可出现反射性心率减慢。 (6)以下反应如持续出现须加注意:焦虑不安、眩晕、头痛、苍白、心跳重感、失眠等。(7)逾量时可出现严重头痛及高血压、心率缓慢、呕吐甚至抽搐。 (8)NA长期静脉滴注后忽然停药,可出现血压骤降,因此应逐渐减量停药。 可引起重要器官供血不足,少数病人可出现心律失常,肢端缺血坏死。可致有胸骨后痛。有时甲状腺可一过性充血肿大。用于晚期妊娠可诱发子宫收缩。 【禁忌证】 (1)交叉过敏反应:对其他拟交感胺类药不能耐受者,对本品也不能耐受。 (2)本品易通过胎盘,使子宫血管收缩,血流减少,导致胎儿缺氧,孕妇应用本品必须权
去甲肾上腺素(缩写NE或NA)是强烈的α受体激动药,对β1受体作用较弱,对β2受体几无作用。通过α受体的激动作用,可引起小动脉和小静脉血管收缩,血管收缩的程度与血管上的α受体有关,皮肤黏膜血管收缩最明显,其次是肾血管,对冠状动脉作用不明显,这可能与心脏代谢产物增加,扩张冠脉对抗了本品的作用有关。通过β1受体的激动,使心肌收缩加强,心率上升,但作用强度远比肾上腺素弱。α受体激动所致的血管收缩的范围很广,以皮肤、黏膜血管、肾小球为最明显,其次为脑、肝、肠系膜、骨骼肌等,继心脏兴奋后心肌代谢产物腺苷增多,腺苷能促使冠状动脉扩张。α受体激动的心脏方面表现主要是心肌收缩力增强,心率加快,心排血量增高;整体情况下由于升压过高,可引
起反射性兴奋迷走神经,使心率减慢,心收缩率减弱,应用阿托品可防止这种心率减慢。由于血管强烈收缩,使外周阻力增高,故心输出量不变或下降。大剂量也能引起心率失常,但较少见。血压:外周血管收缩和心肌收缩力增加引起供血量增加,使收缩压及舒张压都升高,脉压略加大。其他:对其他平滑肌作用较弱,但可使孕妇子宫收缩频率增加,对机体代谢的影响也较弱,只有在大剂量时才出现血糖增高。由于很难通过血脑屏障,几无中枢作用。逾量或持久使用,可使毛细血管收缩,体液外漏而致血溶量减少。用于用于治疗急性心肌梗塞、体外循环、嗜铬细胞瘤切除等引起的低血压;对血容量不足所致的休克或低血压,本品作为急救时补充血溶量的辅助治疗,以使血压回升暂时维持脑与冠状动脉灌注;
直到补足血溶量治疗发挥作用;也可用于治疗椎管内阻滞时的低血压及心跳聚停复苏后血压维持。 (学习的目的是增长知识,提高能力,相信一分耕耘一分收获,努力就一定可以获得应有的回报)