自发性气胸(呼吸内科)
- 格式:doc
- 大小:94.00 KB
- 文档页数:6



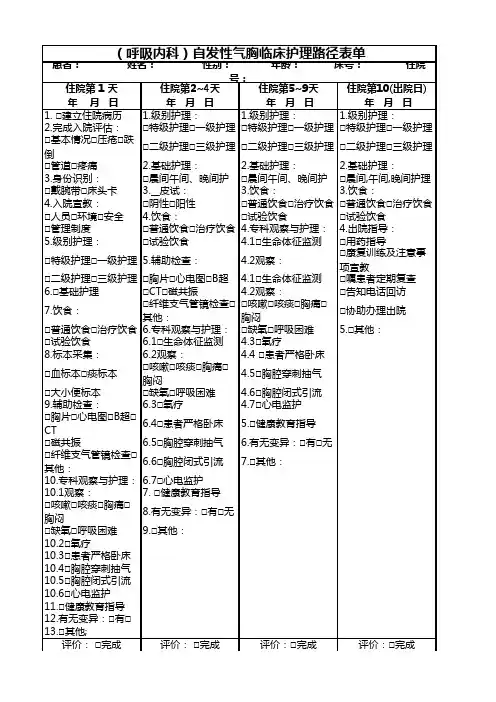
住院第 1 天住院第2~4天住院第5~9天住院第10(出院日)年 月 日年 月 日 年 月 日 年 月 日1. □建立住院病历 1.级别护理: 1.级别护理: 1.级别护理:2.完成入院评估:□特级护理□一级护理□特级护理□一级护理□特级护理□一级护理□基本情况□压疮□跌倒□二级护理□三级护理□二级护理□三级护理□二级护理□三级护理□管道□疼痛 2.基础护理: 2.基础护理: 2.基础护理:3.身份识别:□晨间午间、晚间护□晨间午间、晚间护□晨间,午间,晚间护理□戴腕带□床头卡 3.__皮试: 3.饮食: 3.饮食:4.入院宣教:□阴性□阳性□普通饮食□治疗饮食□普通饮食□治疗饮食□人员□环境□安全 4.饮食:□试验饮食□试验饮食□管理制度□普通饮食□治疗饮食4.专科观察与护理: 4.出院指导:5.级别护理:□试验饮食 4.1□生命体征监测□用药指导□特级护理□一级护理5.辅助检查: 4.2观察:□康复训练及注意事项宣教□二级护理□三级护理□胸片□心电图□B超 4.1□生命体征监测□嘱患者定期复查6.□基础护理□CT□磁共振 4.2观察:□告知电话回访7.饮食:□纤维支气管镜检查□其他:□咳嗽□咳痰□胸痛□胸闷□协助办理出院□普通饮食□治疗饮食6.专科观察与护理:□缺氧□呼吸困难 5.□其他:□试验饮食 6.1□生命体征监测 4.3□氧疗8.标本采集: 6.2观察: 4.4 □患者严格卧床□血标本□痰标本□咳嗽□咳痰□胸痛□胸闷 4.5□胸腔穿刺抽气□大小便标本□缺氧□呼吸困难 4.6□胸腔闭式引流9.辅助检查: 6.3□氧疗 4.7□心电监护□胸片□心电图□B超□CT 6.4□患者严格卧床 5.□健康教育指导□磁共振 6.5□胸腔穿刺抽气 6.有无变异:□有□无□纤维支气管镜检查□其他: 6.6□胸腔闭式引流7.□其他:10.专科观察与护理:6.7□心电监护10.1观察:7. □健康教育指导□咳嗽□咳痰□胸痛□胸闷8.有无变异:□有□无□缺氧□呼吸困难9.□其他:10.2□氧疗10.3□患者严格卧床10.4□胸腔穿刺抽气10.5□胸腔闭式引流10.6□心电监护11.□健康教育指导12.有无变异:□有□13.□其他;评价: □完成评价: □完成评价:□完成评价:□完成(呼吸内科)自发性气胸临床护理路径表单患者: 姓名: 性别: 年龄: 床号: 住院号:□部分完成 □未完成□部分完成 □未完成□部分完成 □未完成□部分完成 □未完成签名:签名:签名:签名:。

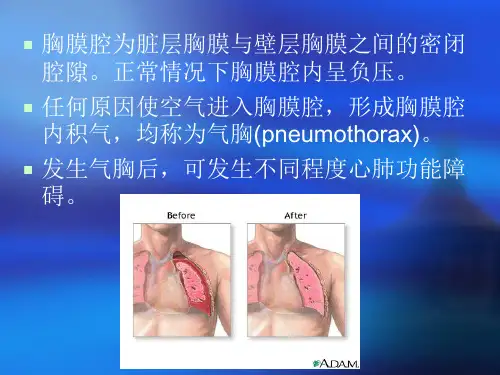
自发性气胸的原因和诱因是什么?资阳市雁江区人民医院四川资阳 641300在人体组织结构中,胸膜腔是指一种不含任何空气、密闭性较强、具有潜在性的腔隙。
在这样一种封闭环境下,当气体进入胸膜腔时,造成积气状态,被称为气胸。
气胸中常见的是自发性气胸,是指在无外部因素干扰下,由于患者自身患有肺疾病,造成肺组织和胸膜破裂,进而促使空气进入胸膜腔。
自发性气胸多发于青少年,尤其是体型比较销售、个子较高的青少年。
当然,有些老人由于经常出现肺气泡,肺气泡进而变成肺大泡,当老年患者咳嗽的时候也会出现自发性气胸。
需注意的是,当患者诱发自发性气胸时,易出现呼吸困难、血压降低,严重情况下,还将危及生命。
因此,本文将围绕自发性气胸讲述其原因和诱因、以及自发性气胸带来的危害和如何有效预防。
一、概述(一)自发性气胸的概念自发性气胸是指患者肺部患有疾病,这种疾病破裂了肺组织和脏层胸膜,或是让靠近肺表面的肺大泡、细微气肿疱自行破裂。
当阻隔外部空气的胸膜破裂时,外部空气便会进入患者肺部和支气管,空气储备一段时间后,便会出现医学上所称的“气胸”。
气胸又多见于自发性气胸,这样一种气胸多见于青少年,尤其是体型瘦弱的青少年。
除此之外,一些患有慢性支气管炎、肺气肿、肺结核者也有可能患有自发性气胸。
(二)自发性气胸的临床表现1、呼吸困难自发性气胸患者发作时均出现呼吸困难,其严重情况与患者所处环境、前后时间所做之事、肺部被压缩的程度、以及患者患病前肺部功能是否良好等因素有关。
对于年龄较小且自身肺功能状态较为良好的患者,发病时,可能出现轻微的胸闷;但对于老年人来说,发病时能够明显感受到呼吸困难。
2、胸痛胸痛又可分为尖锐性刺痛和刀割性疼痛,两者都有可能发生于患者气胸发作时,这主要由于胸腔内气压发生变化,胸膜有所撕裂,带给患者明显的疼痛感。
3、其它症状这包括刺激性咳嗽、患者血压较低、四肢发凉等。
(三)自发性气胸的危害自发性气胸多数由肺引起,当患者发病时,气胸会影响人的肺部运作,例如患者会因为一侧气胸而影响呼吸运动进而出现呼吸困难的情况。


自发性气胸护理常规自发性气胸是指因多种原因造成肺组织和脏层胸膜的自发破裂,或靠近肺表面的肺大疱、细小气肿疱自发破裂,使肺及支气管内气体进入胸膜腔所致的气胸。
自发性气胸为内科急症,男性多于女性,临床表现为胸痛、呼吸困难、发绀、窒息感、气管及心脏向健侧移位、伤侧呼吸音弱,严重者面色苍白、四肢冰冷、发绀、大汗淋漓、烦躁不安、血压下降等。
危重者可危及生命,及时处理可治愈。
一、收集资料进行护理评估,实施护理程序。
二、护理措施(一)休息与卧位:急性自发性气胸病人应绝对卧床休息,避免用力、屏气、咳嗽等增加胸腔内压的活动。
保持大便通畅,2天以上未解大便应采取有效措施。
血压平稳者取半坐位,有利于呼吸、咳嗽排痰及胸腔引流。
卧床期间,协助病人每2小时翻身1次。
如有胸腔闭式引流管,翻身时应注意防止引流管脱落。
(二)給氧:根据病人缺氧的严重程度,选择适当的給氧方式和吸入氧流量,保证病人>90%。
对于保守治疗的病人,需给予高浓度吸氧,有利于促进胸膜腔内气体的吸收。
SaO2(三)病情观察:密切观察病人的呼吸频率、呼吸困难和缺氧情况、胸痛的程度、治疗后反应和治疗后患侧呼吸音的变化等,有无心率加快、血压下降等循环衰竭的征象。
大量抽气或放置胸腔闭式引流管后,如呼吸困难缓解后再次出现胸闷,并伴有顽固性咳嗽、患侧肺部湿性啰音,应考虑复张性肺水肿的可能,立即报告主管医生进行处理。
(四)胸腔闭式引流的护理:根据病情准备胸腔抽气或胸腔闭式引流术的物品及药物,并及时配合医师进行相关处理。
1、保证有效引流(1)确保引流装置安全:引流瓶应放在低于病人胸部且不易踢到的地方,任何时候其液平面都应低于引流管胸腔出口平面60cm,以防瓶内液体反流进入胸腔。
引流管长度适宜,妥善固定于床旁,既要便于病人翻身活动,又要避免过长扭曲受压。
(2)观察引流管通畅情况:密切观察引流管内的水柱是否随呼吸上下波动及有无气体自水封瓶液面逸出。
必要时,可请病人做深呼吸或咳嗽,如水柱有波动,表明引流通畅。

·健康科学·133自发性气胸是怎么回事在肺组织内形成了含气囊腔结构。
当外界空气进入胸膜腔,可能引起气胸情况的出现,同时,尖锐物体刺进胸壁或者患有肺气肿等病症也有可能导致气胸的情况出现。
除此之外,原发性自发性气胸的发生与遗传因素也存在直接关系,例如,体型瘦长以及扁平胸等等可能与生物力学的改变有关系,这也是遗传因素所导致的。
自发性气胸的临床症状表现并不十分明显,尤其是对于患病前期的患者而言,几乎不会有明显的症状表现,这也使得医生在对患者情况进行判断的时候,往往存在着一定的困难。
通常情况下,原发性气胸的患者大多数会在休息的时候发病,且发病的过程中,几乎所有的患者都会表现出呼吸困难以及患侧胸部疼痛的症状。
患者的这些症状会在24 h之后出现明显的好转,但是对于药物进行应用,当激素治疗效果不明显之后,应对患者进行胸膜剥脱手术,这是非常关键的,在进行手术之前应对患者的身体情况进行全面检查,然后对患者展开有针对性的手术操作,这样才能使手术的效果得到充分体现。
对于继发自发性气胸患者而言,对其流行病史进行判断是非常重要的。
在我国,男性患有继发自发性气胸的概率要明显高于女性,并且发病年龄偏高,在对其进行治疗的时候,往往也会承担着一定的风险,使得整体治疗效果并不十分理想。
对于继发自发性气胸而言,病理生理性的变化是较为明显的,并且在其变化的过程中,经常会受到一些外界因素的影响。
当患者的肺泡压力过大的时候,肺泡可能会出现炸裂的情况,从而导致气体进入肺部间134质,患者也就出现了气胸的症状。
对于患者来说,气胸症状往往具有一定顽固性,在对患者进行治疗的时候往往需要较长时间才能够看见疗效。
在对气胸进行治疗的时候,应该从患者自身的实际情况入手,气胸症状的主要治疗原则是对胸膜腔中的积气进行排除,在进行排除操作的过程中,可使患者的气胸情况得到逐步减轻。
有效的治疗方式主要包括以下几个方面,即保守观察治疗、胸腔穿刺抽气治疗以及胸腔闭式引流治疗等等几个方面,在实际应用的过程中都体现出了较为理想的治疗效果。

第27章自发性气胸胸膜腔内存在空气称气胸,可由创伤或非外伤原因引起。
自发性气胸(spontaneous pneumothorax,SP)是由于肺脏表面及脏层胸膜破裂,空气进入胸膜腔所致。
气胸按有无原发疾病,分为特发性及继发性两类。
一、病因和发病机制(一)特发性气胸指经常规胸部X线检查未发现病变者发生的气胸,青年男性多见,男女之比为6∶1,在美国年发病率为9/10万。
SP的发病机制一般人为是因肺尖部位胸膜下肺大泡(subpleural bleb,SB)破裂。
发生SP的机理是如下。
1.跨肺压增大正常人在坐位时,使肺收缩和扩张的跨肺压在肺底部0~0.196kPa(0~2cmH2O),而在肺尖部位则高达0.784~1.18kPa(8~12cmH2O),对瘦高体型人,因胸腔狭长使跨肺压的区域性差别变得更大,肺尖部位的肺泡因承受相当大的平均扩张压可破裂,其空气沿着肺小叶间隔进入肺周围形成SB。
2.血液供应差与肺尖部距肺门大血管远有关,因抵抗力弱易形成SB。
3.非特异性炎症炎性浸润分别使细支气管及周围发生活瓣样阻塞和纤维增殖病变,使肺泡或肺间质发生气肿样改变。
4.遗传因素 SP患者存在HLA-A2B4抗原的频率高于正常人群,这表明SP发病与遗传有关,另有家族性同时发生特发性气胸的报告。
5.其他肺泡壁弹力纤维先天发育不良,胸膜局部先天性囊肿或炎症以及吸烟,均是SP形成的可能原因。
(二)继发性气胸指有明显肺部疾病患者发生的气胸,男女之比为3.2∶1,美国年发病率是3.8/10万,常见于慢性阻塞性肺病、肺结核、尘肺引起的肺气肿,还有肺炎、肺囊肿,其他疾病还有结节病、组织细胞增多症X、硬皮病、嗜酸粒细胞肉芽肿、原发性或转移性肺癌、囊肿性肺纤维化、胆汁性肝硬化、马凡综合征、特发性肺含铁血黄色沉着症、先天性肺囊肿、类风湿性关节炎、间质性肺炎、放射性肺炎、肺包虫病、淋巴瘤等。
其发病机制是在肺部疾病基础上形成的肺气肿、肺大泡破裂或直接损伤胸膜所致。

/
自发性气胸最详细的介绍,自发性气胸是什么?
自发性气胸的简介
自发性气胸是指因肺脏实质或脏层胸膜在无外源性或介入性因素的影响下破裂,引起气体在胸膜腔内蓄积。
自发性气胸的基本知识
是否属于医保:是
发病部位:胸部
传染性:无传染性
多发人群:肺结核患者、消瘦人群
相关症状:心悸、胸骨后疼痛、胸闷、呼吸困难、胸痛
并发疾病:血气胸
自发性气胸要去什么医院,怎么检查治疗
就诊科室:呼吸内科、心胸外科
治疗费用:根据不同医院,收费标准不一致,市三甲医院约(3000 —— 8000元)
治愈率:75%-85%(外科手术治愈率约为75%-85%)
治疗方法:手术治疗(紧急抽气、闭式引流)、药物治疗
相关检查:胸部CT检查、胸部平片
文章来自:39疾病百科 /zfxqx/jbzs/。
自发性气胸临床路径
一、自发性气胸临床路径标准住院流程
(一)适用对象。
第一诊断为自发性气胸(ICD-10:J93.0-J93.1)
(二)诊断依据。
根据《临床诊疗指南-呼吸病学分册》(中华医学会编著,人民卫生出版社)
1.症状:胸痛、呼吸困难、刺激性咳嗽。
2.体征:患侧呼吸音减弱、叩诊呈鼓音或过清音、气管向健侧移位。
3.影像学检查:X线胸片检查见气胸线,肺组织受压。
(三)选择治疗方案的依据。
根据《临床诊疗指南-呼吸病学分册》(中华医学会编著,人民卫生出版社),《临床技术操作规范-呼吸病学分册》(中华医学会编著,人民军医出版社)
1.一般治疗:吸氧、对症。
2.胸腔穿刺或闭式引流。
3.病因治疗。
(四)标准住院日为6-10天。
(五)进入路径标准。
1.第一诊断必须符合ICD-10:J93.0-J93.1自发性气胸疾病编码。
2.当患者同时具有其他疾病诊断,但在住院期间不需要特殊处理也不影响第一诊断的临床路径流程实施时,可以进入路径。
(六)入院后第1-3天。
1.必需的检查项目:
(1)血常规、尿常规、大便常规;
(2)肝肾功能、电解质、凝血功能;
(3)胸部正侧位片、心电图。
2.根据患者情况进行:胸腔超声、胸部CT、心脏酶学、血气分析、D-二聚体等。
(七)治疗方案。
1.氧疗及对症治疗。
2.胸腔穿刺抽气或闭式引流术:根据病情和肺组织压缩程度进行选择。
3.外科手术治疗。
(八)出院标准。
1.临床症状缓解。
2.胸片提示肺基本复张。
(九)变异及原因分析。
1.因有基础疾病或其他原因,导致气胸反复难愈,治疗
时间延长。
2.对于内科治疗无效或反复发作的患者,需要转入外科进行相关处理,退出本路径。
3.治疗过程中出现并发症需要相应处理。
二、自发性气胸临床路径表单
适用对象:第一诊断为自发性气胸(ICD-10:J93.0-J93.1)
患者姓名:性别:年龄:门诊号:住院号:
抄送:国家中医药管理局,总后卫生部,卫生部有关直属单位,有关大学医院管理部门,中华医学会,中国医院协会、中国医
师协会、中华口腔医学会、中国康复医学会。
卫生部办公厅2009年10月15日印发
校对:胡瑞荣。